Реконструкция челюсти после онкологии
Восстановление формы и функции нижней челюсти собственными тканями.
Чаще всего реконструкция нижней челюсти выполняется после резекции опухоли нижней челюсти. Намного реже реконструкция связана с травмами или врождёнными аномалиями.
Анатомия нижней челюсти
Нижняя челюсть - единственная подвижная кость черепа, не считая косточек среднего уха.
Нижняя челюсть крепится к черепу с помощью мыщелкового отростка.
Зубы крепятся к нижнему альвеолярному отростку челюсти.
В толще нижней челюсти проходят нижний альвеолярный нерв и кровеносные сосуды через нижнечелюстной канал. Нижний альвеолярный нерв обеспечивает чувствительность зубов, дёсен, кожи подбородка.
Варианты резекции нижней челюсти при раке
Краевая резекция (она же - маргинальная) - удаляется фрагмент нижней челюсти, при этом целостность челюсти сохраняется. Краевая резекция выполняется в тех случаях, когда раковыми клетками поражена только слизистая оболочка, но не сама костная ткань. Краевая резекция не выполняется, если на нижней челюсти отсутствуют зубы. Для закрытия образовавшегося дефекта необходимо одномоментно выполнить реконструктивный этап.
Сегментарная резекция - удаление сегмента нижней челюсти, при котором нарушается целостность челюсти. Для восстановления нормального внешнего вида и закрытия дефекта необходимо выполнить реконструктивный этап. При сегментарой резекции нижний альвеолярный нерв удаляется, чувствительность подбородка и нижней десны с соответствующей стороны теряется.
Реконструкция нижней челюсти
Реконструкция может быть выполнена одновременно с резекцией опухоли нижней челюсти. Реконструктивный этап длится 8 часов.
Суть реконструкции - забираем кожно-костно-мышечный лоскут в одном месте и пересаживаем в другое. При этом возникают две проблемы:
- Откуда и как забрать лоскут;
- Как обеспечить питание пересаженного лоскута.
Для реконструкции нижней челюсти используется два вида лоскута:
Реконструкция малоберцовым лоскутом позволяет провести дентальную имплантацию несъёмных зубов.
Без питания пересаженный лоскут отмирает. Чтобы этого избежать питающие сосуды лоскута необходимо вшить в кровеносное русло. Поскольку питающие сосуды очень маленькие и хрупкие (меньше миллиметра в диаметре), то для работы с ними хирург должен обладать микрохирургической техникой - уметь под микроскопом сшивать микроскопические сосуды так, чтобы они не кровоточили и не закупоривались.
Виртуальное планирование реконструкции нижней челюсти
Планирование операции выполняется в специальной программе на компьютере: хирург определяет как правильно выделить лоскут, как удалить опухоль, как имплантировать лоскут.
Если пациент панирует установить дентальные импланты, то к планированию и проведению операции подключается хирург-имплантолог. Удаление опухоли, реконструкция и имплантация могут быть выполнены за одну операцию.
Варианты доступов при реконструкции нижней челюсти
Существует три варианта доступа для выполнения реконструкции нижней челюсти:
- Классический доступ подразумевает разрез по подбородку и вдоль шейной складки;
- В большинстве случаев разрез по подбородку можно избежать и выполнить операцию только через "невидимый" разрез в шейной складке;
- В случае краевой резекции нижней челюсти операция может быть выполнена трансорально - доступ через рот, без внешних разрезов.
Классический вариант уже уходит в прошлое, в редких случаях требуется разрез по подбородку.
Видео одномоментной резекции и реконструкции нижней челюсти
Реконструкция нижней челюсти в России
В России реконструктивными операциями на голове и шее занимаются единицы хирургов. Именно поэтому в России до сих пор для лечения рака нижней челюсти применяется лучевая терапия, которая даёт худший прогноз выживаемости пациента по сравнению с хирургией.
Посмотрите истории пациентов, перенёсших реконструкцию нижней челюсти:
Рак челюсти — это онкологическое заболевание твёрдых или мягких тканей челюсти или одонтогенного аппарата (кости челюсти, зубы, десна и мягкие ткани, прилегающие к челюсти и зубам). Злокачественные опухоли в области челюсти встречаются редко, примерно в 3-4 раза реже, чем доброкачественные. Наиболее часто поражается верхняя часть одонтогенного аппарата.
Виды рака челюсти
Различают первичный, вторичный и метастатический рак челюсти.
- Первичная онкологическая опухоль развивается непосредственно на костных тканях челюсти. К ней относят саркому Юинга, гигантоклеточный рак и остеогенную саркому. Очень редко встречается первичный плоскоклеточный рак челюсти, который образуется из эпителиальных островков Малясе и/или остатков гертвигиевской мембраны.
- Вторичный рак челюсти изначально развивается на мягких тканях гайморовой пазухи или органах полости рта и впоследствии распространяется на челюсть.
- Метастатический рак челюсти возникает в результате метастазирования злокачественной опухоли из других органов.
Онкологические опухоли различают также по гистологическому строению:
- эпителиальная опухоль, к которой относятся малигнизированная эпителиома, карцинома и цилиндрома;
- соединительнотканные новообразования включают хондросаркому (из хрящевой ткани), остеогенную саркому (из костной ткани), фибросаркому (из соединительной ткани) и саркомы неясного генеза (веретеноклеточная, круглоклеточная, полиморфноклеточная, гигантоклеточная);
- редкие виды опухолей, такие как меланобластома, рабдомиобластома, шванома.
Диагностика рака челюсти в Израиле
Главными целями диагностики при опухолях одонтогенного аппарата является постановка точного диагноза, определение цитологического характера опухоли и уточнение стадии распространения патологического процесса.
Для этих целей в клиниках Израиля назначают:
- эндоскопический осмотр оториноларинголога;
- тест крови на ономаркеры;
- биопсия патологических участков с проведением цитологических и гистологических исследований;
- УЗИ, КТ и МРТ;
- рентгенологические исследования.
Лечение рака челюсти в Израиле
После тщательного обследования врач составляет наиболее подходящую тактику лечения. Если показана операция, определяется способ резекции опухоли и объём хирургического вмешательства, выбирается наиболее адекватная формула постоперационного лечения и реабилитационного периода.
Хирургическое лечение
Основным методом терапии онкологических заболеваний является удаление патологических тканей. В зависимости от локализации опухоли и стадии заболевания в Израиле выполняют следующие виды операций:
- резекция опухоли — удаление поражённых и части здоровых тканей. Израильские врачи предпочитают использовать метод Мохса, когда во время операции патолог проводит экспресс-анализ удалённых тканей на предмет обнаружения злокачественных клеток. Это позволяет достичь чистого хирургического края с минимальным затрагиванием здоровых тканей;
- максиллэктомия — удаление опухоли и части верхнего неба. Если назначается такая операция, ещё на этапе диагностики разрабатывается протез (обтуратора), который устанавливается на последнем этапе операции;
- полная или частичная резекция нижней челюсти с последующим анатомическим восстановлением полости рта;
- частичное или полное удаление языка (глоссэктомия);
- частичное или полное удаление гортани;
- лимфаденэктомия — удаление повреждённых лимфатических узлов.
Лучевая терапия
Радиотерапия обычно назначается после первичного заживления раны в качестве адъювантной терапии наряду с химиотерапией или до операции с целью уменьшения объёма новообразования и снижения риска метастазирования. Если операция не может быть проведена по каким-то причинам, лучевая терапия может быть выбрана в качестве основного метода. В Израиле для лечения рака челюсти применяется только ионизирующее облучение, позволяющее фокусировать луч только на ткани опухоли.
Химиотерапия
Как и лучевая терапия, лечение цитостатическими средствами применяется в качестве адъювантной терапии после первичного заживления ран. Если пациенту операция противопоказана, химиотерапия может быть использована как основной вид лечения.
Опухоли и рак верхней челюсти
Доброкачественные опухоли верхней челюсти встречаются относительно редко.
Наиболее распространенными из них являются кисты, обычно это ретенционные кисты, которые не требуют специального лечения. Для их лечения в Израиле, как правило, выполняют эндоскопическую транссфенодиальную операцию, то есть удаление опухоли через естественные носовые ходы.
Другой тип опухоли полости носа и придаточных пазух, так называемая инвертированная папиллома, несмотря на доброкачественный характер опухоли, может нанести серьезное поражение тканей и в некоторых случаях малигнизировать в злокачественное новообразование типа SCC — плоскоклеточную карциному. При инвертированной папилломе рекомендуется широкое иссечение опухоли с частичной максиллэктомией (частичным удалением верхней части челюсти). В последнее время в Израиле удаление этого типа опухоли проводится также через носовые ходы. После успешно проведенной операции риск развития рецидива минимален.
Рак верхней челюсти составляет 1-2 % всех диагностируемых злокачественных заболеваний. Наиболее часто диагностируется плоскоклеточный рак челюсти, реже —аденокистозный рак и железистый вид опухоли. Плоскоклеточный рак челюсти является агрессивным онкологическим заболеванием, из-за того что его обычно диагностируют на поздних стадиях, двухлетняя выживаемость при этом заболевании составляет всего 30-40 %. Ранняя диагностика плоскоклеточного рака челюсти позволяет провести своевременное хирургическое лечение и лучевую терапию и спасти пациенту жизнь. Распространение плоскоклеточной карциномы верхней челюсти на лимфатические узлы происходит примерно у 10-15 %, в таких случаях параллельно с основным лечением применяется шейная диссекция.
В большинстве случаев для удаления злокачественной опухоли верхней челюсти проводится ее полное односторонее удаление (радикальная максиллэктомия) вместе с зубами. После операции проводится установка зубных протезов и зубной платы особой формы, закрывающей открытую полость носоглотки. Таким образом у пациента полностью восстанавливаются глотательные функции и речь.
Рак нижней челюсти
Злокачественные опухоли нижней челюсти встречаются редко и обычно представляют собой плоскоклеточную карциному, которая развивается из гертвиговской мембраны, находящейся в глубине костной ткани. Особенностью рака нижней челюсти является быстрая инфильтрация в щёки и мягкие ткани дна полости рта.
В Израиле применяется комбинированный метод лечения онкологических заболеваний нижней челюсти, включающий проведение лучевой терапии и хирургического удаления опухоли с частью или всей челюстью, а при необходимости — поражённых лимфатических узлах и других рядом расположенных тканей. По возможности врачи стараются провести первичную реконструкцию дефекта аутотрансплантатом из ребра или лиофилизированным гомотрансплантатом. В других случаях изготавливается протез.
Реконструкция и реабилитация после рака челюсти
Поскольку хирургическое лечение рака челюсти всегда оказывается высокотравматичным из-за анатомических особенностей одонтогенного аппарата, реабилитационный период имеет очень большое значение.
Частичная резекция верхней челюсти, как правило, не требует проведения реконструкции с использованием ткани пациента, небольшого имплантата бывает вполне достаточно. В остальных случаях для восстановления анатомического строения повреждённого органа может быть применена аутотрансплантация мягких и твёрдых тканей или установление импланта съёмного протеза.
Для реконструкции нижней челюсти при частичной резекции может быть использована металлическая пластина, которой соединяют оставшиеся концы челюсти или имплантации части малоберцовой кости и части сосудов пациента.
В этот период проводится:
- точная подгонка заранее изготовленного обтуратора (защитная небная пластина);
- индивидуальные занятия с узкими специалистами для восстановления речи, процесса глотания;
- изготовление постоянного съёмного протеза или импланта;
- при необходимости пластическая реконструкция лица;
- периодические проверки специалиста.

- Форум
- Пластика
- Хирурги
- Клиники
- Результаты
- Новости
- Ринопластика
- Маммопластика
- Омоложение
- Липосакция и липофилинг
- Абдоминопластика
- Ортогнатические операции
- Реконструкции
- Пластика лица
- Пластика тела
- Рассказы пациентов
- Косметология
- Реабилитация
- Аппаратная косметология
- Инвазивная косметология
- Проблемная кожа
- Старение кожи
- Уход за лицом и телом
- Стоматология
- Медицина
- Консультации
- Пластических хирургов
- Косметологов-реабилитологов
- Эстетических стоматологов
- Акции
- Магазин
- Главная
- Пластика
- Реконструкции
- Пластические операции
Когда в жизни выпадают тяжелые испытания, очень многое зависит от того, кто оказывается рядом. Иногда реакция близкого человека играет решающую роль. Одна из пациенток рассказала о том, как в критической ситуации близкий человек протянул ей руку помощи и не дал сорваться в пропасть в тот момент, когда земля буквально уходила из-под ног.
Реабилитационный период был очень сложным, Мадине долгое время пришлось лежать с дренажами для того, чтобы швы не разошлись. После выписки она проходила множественные сеансы лучевой терапии, которые еще больше погрузили девушку в депрессию.
Не является публичной офертой! Имеются противопоказания. Перед использованием необходима консультация специалиста.
Не является публичной офертой! Имеются противопоказания. Перед использованием необходима консультация специалиста.
Не является публичной офертой! Имеются противопоказания. Перед использованием необходима консультация специалиста.
Не является публичной офертой! Имеются противопоказания. Перед использованием необходима консультация специалиста.
Совершенно не зная к кому обратиться и не доверяя уже никаким докторам, Мадина не верила в чудо. Она стала просматривать в Интернете клиники пластической хирургии, не возлагая на них особых надежд. В тот период финансовое положение, мягко говоря, оставляло желать лучшего. А кто не слышал о ценах на пластические операции, особенно в Москве? Решив, что она уже ничего не теряет, Мадина записалась на консультацию к пластическому хирургу Ищенко.
Не является публичной офертой! Имеются противопоказания. Перед использованием необходима консультация специалиста.
Практически сразу после операции Мадина вышла замуж. Сейчас у нее замечательная семья, она – любимая жена и мама двоих дочерей, носящая во чреве еще одну новую жизнь.

Не является публичной офертой! Имеются противопоказания. Перед использованием необходима консультация специалиста.

Не является публичной офертой! Имеются противопоказания. Перед использованием необходима консультация специалиста.

Беседовала Наталья Помозова
Не является публичной офертой! Имеются противопоказания. Перед использованием необходима консультация специалиста.
Например, у Анатолия половина лица сделана из силикона: глаз с глазницей и верхняя челюсть легко вынимаются и вместо них на лице остаётся большая дыра, приобретённая во время лечения рака кожи.
Благодаря протезу, мужчина может спокойно выходить на улицу и жить полной жизнью.
Восемь операций под местным наркозом
85-летний Игорь Бачелис пережил рак, но лишился полностью нижней челюсти. Сейчас на её месте протез на магнитах и штифтах.
Пенсионер садится в кресло, дергает за подбородок. В руке у него остается силиконовый кожух, имитирующий кожные покровы. Затем врач раскручивает вживленные в кость винты и извлекает пластиковую челюсть. Там, где еще секунду назад был подбородок, — пустота.
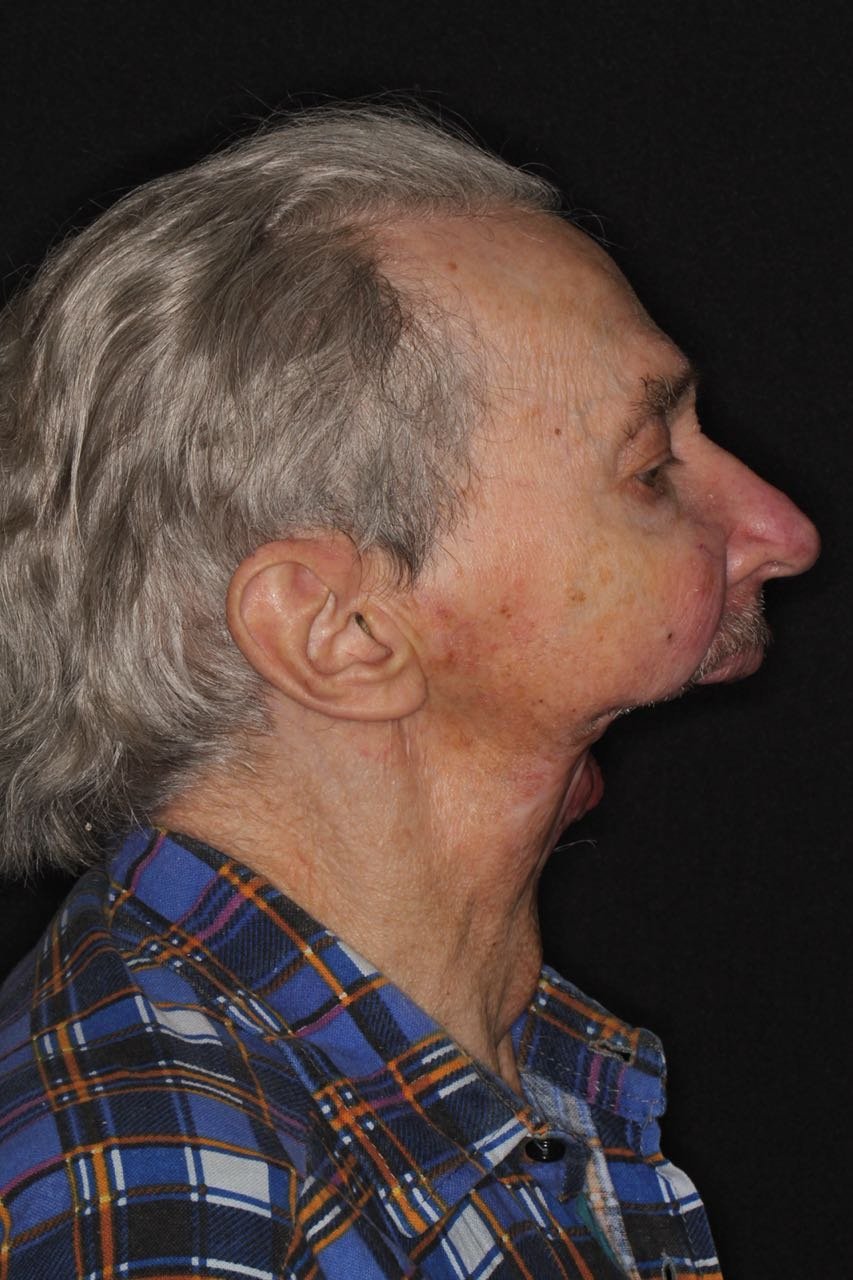
Игорь Бачелис — один из самых сложных пациентов челюстно-лицевого хирурга Давида Назаряна и ортопеда-анапластолога Артавазда Харазяна.
Из-за несвоевременной диагностики рака пришлось удалить большой объем тканей. Пенсионер перенес восемь операций. Причем все под местным наркозом — общий был противопоказан из-за состояния сердечно-сосудистой системы. Потом еще два года фактически был узником в своей квартире — из дома мог выйти, только закутавшись в шарф.

Сам Игорь Александрович после операции разговаривать почти не может: язык ему пришили к небу, иначе он бы просто выпадал изо рта.
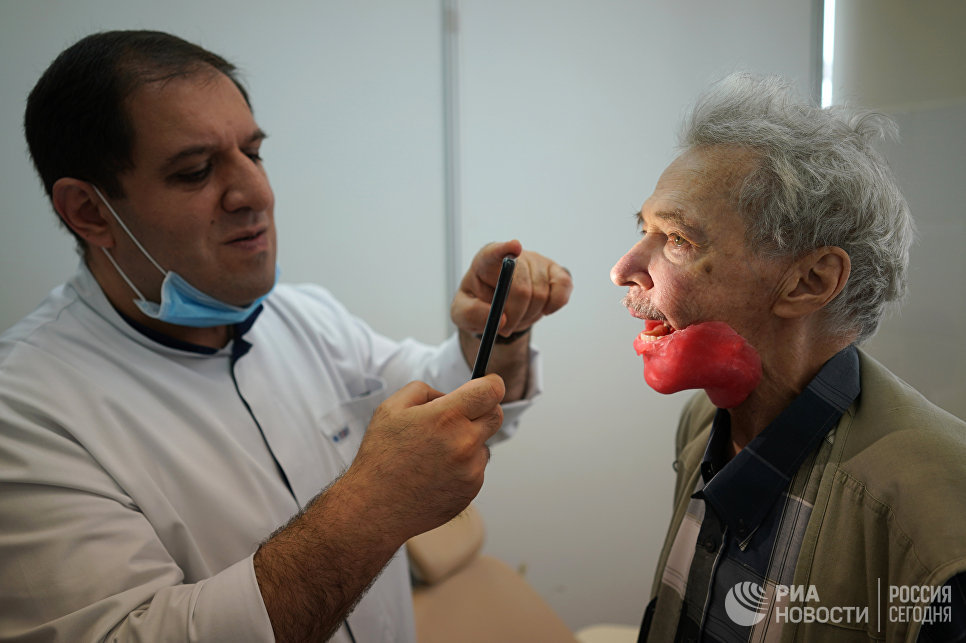
Началось все с головной боли. Игорь Александрович тогда был на даче, к врачам решил не обращаться. Приступы лечил анальгином и цитрамоном. К осени боли стали невыносимыми, в челюсти открылось что-то наподобие свища.
Однако чтобы подтвердить онкологическую природу заболевания, специалистам понадобилось еще полгода.
Стандартный силиконовый протез анапластологи изготавливают за две недели. Однако над челюстью для Игоря Бачелиса специалисты корпят уже больше года. Постоянно корректируют конструкцию, размер. Сейчас пенсионер заново учится глотать желеобразную пищу — за пять лет утратил навык. Мечта врачей — создать механизм, который позволил бы ему пережевывать жесткие продукты.
Ухо на магнитах
Когда человек теряет нос или щеку в результате онкологии, медики стараются воссоздать утраченные части лица за счет тканей пациента.
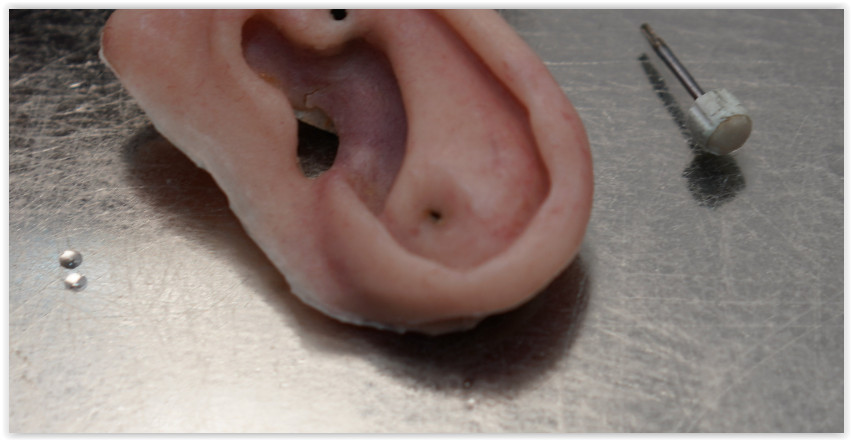
Силиконовое ухо-протез
Ежегодно анапластологи изготавливают десятки силиконовых носов, ушных раковин, орбитальных протезов.
Большинство пациентов приходят после онкологических операций или с врожденными дефектами. Но есть и те, кому лицо изуродовала производственная травма.
На другую упал рекламный щит. Он, будто лезвие, срезал ей нос и губы.
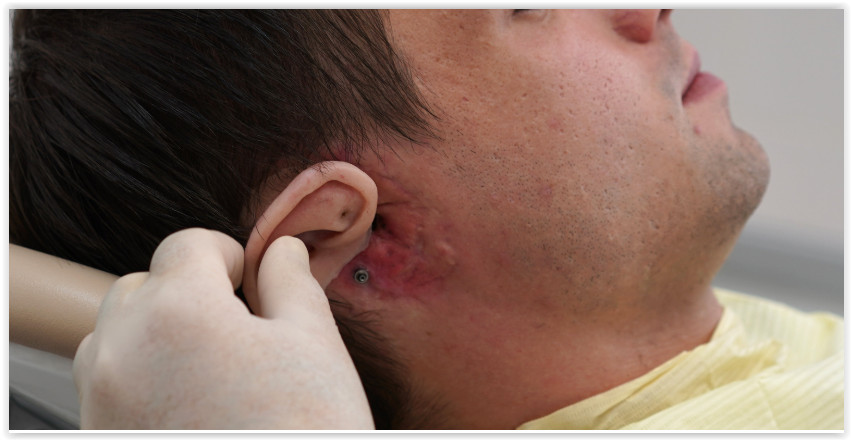
Пока мы разговариваем, в кабинет заходит очередной клиент. У финансового аналитика Алексея (фамилию он просил не указывать) с рождения была недоразвита ушная раковина. Вместо полноценной — лишь крошечный хрящ.
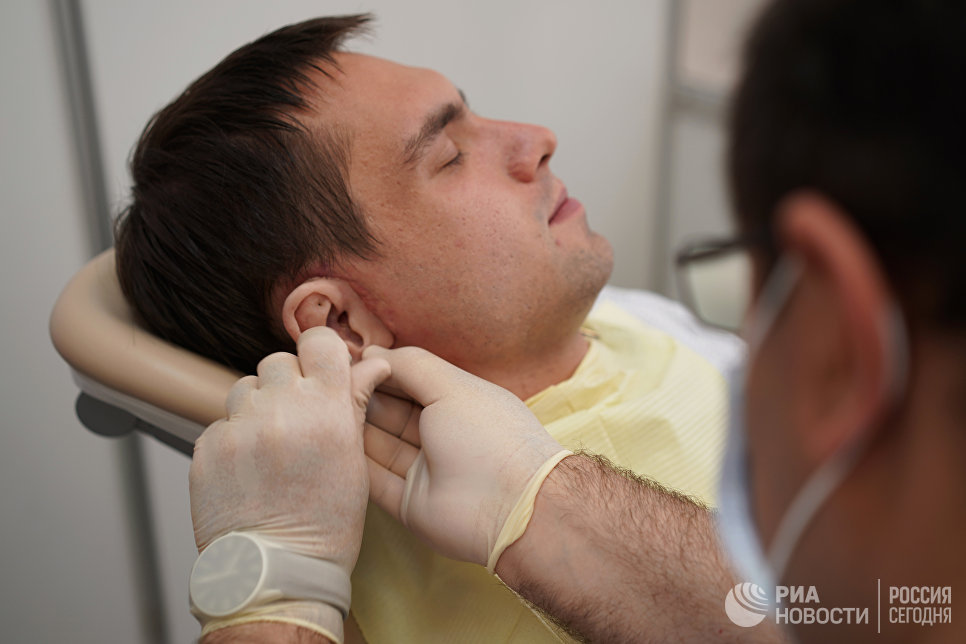
Пациент с врождённым дефектом
Несколько раз Алексею пытались сформировать внешнее ухо при помощи пересадки хряща.
Второе ухо ему сделали уже на штифтах — это уникальная авторская технология, которую разработал Артавазд Харазян.
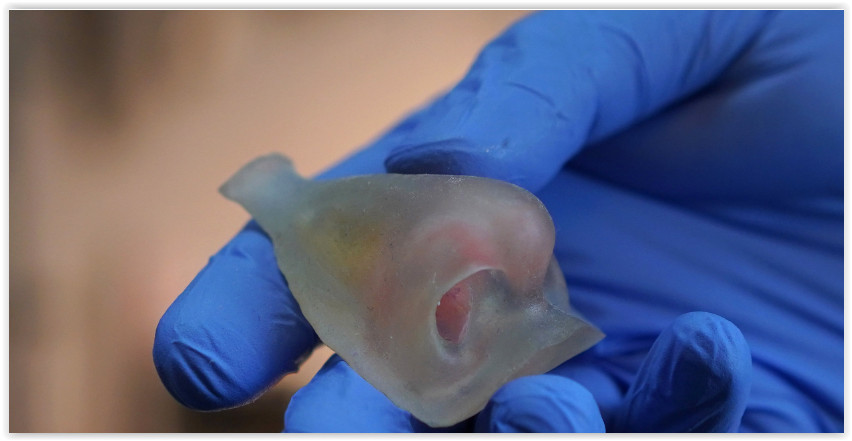
Ушной протез
Основная задача анапластологов — сделать так, чтобы протез нельзя было отличить от живого носа или уха с расстояния полутора метров. Для этого его окрашивают в цвет кожи пациента, детально прорабатывают капилляры, поры. По словам врачей, такие протезы носят многие известные люди. Но благодаря хорошо подобранной оправе очков, маскирующей переход от силикона к коже, никто из посторонних об этом не догадывается.
Сложнее всего, уверяют специалисты, работать с женщинами. Дизайнер-анапластолог Артур Харазян (брат Артавазда Харазяна) вспоминает, как на прием записалась пациентка, которой хирурги удалили почти половину лица вместе с глазом и щекой.
Прежде чем отлить часть лица из силикона, пациенты несколько раз приходят на примерку протеза. Иногда просят переделать.
Силиконовый протез носа
Но все же для пациентов предпочтительнее свой, живой нос, нежели силиконовый. Во многих случаях восстановление утраченной части лица возможно из аутотканей.
Челюстно-лицевой и пластический хирург Давид Назарян показывает фото одного из подопечных.
У мужчины полностью отсутствовали нижняя челюсть и подбородок. Он известный художник, раньше часто посещал выставки, лекции. Но после того как из-за рака ему удалили часть лица, на улицу не выходил три года.
Следующее фото, которое показывает доктор, сделано уже после микрохирургической операции. Пока еще на подбородке Сергея (имя изменено) видны рубцы. Но главное — сам подбородок на месте.
И это не силиконовый протез — нижнюю челюсть сформировали из собственной кости Сергея.
Пока Сергей не может жевать твердую пищу — ему еще не поставили зубные протезы. Но после завершающего этапа реконструкции ограничений в еде быть не должно.
Нос со лба
В 29 лет Елена Пихуля едва не лишилась нижней челюсти. В 2016 году она поехала на родину в Запорожье. Внезапно у нее заболел зуб. Стоматолог нашел новообразование, отправил к онкологу. А тот велел срочно ложиться в больницу.
Все этапы предварительно моделировали на компьютере. Благодаря этому появилась возможность вживить в пересаженную кость зубные имплантаты. Сейчас Елена ест все что угодно, а о сложной операции напоминает лишь едва заметный шрам под подбородком.

Пациентка Елена
С помощью микрохирургической техники можно замещать практически любые дефекты лица. Врач показывает еще одно фото. У мужчины на снимке отсутствует кончик носа. Чтобы восполнить этот дефект, ему пересадили лоскут кожи со лба.
Таких несчастных не сто и не двести. Ежегодно в России только операциям в зоне орбиты глаз подвергаются четыре с половиной тысячи человек.
Всего же, по самым скромным подсчетам, в реконструкции лица нуждаются 25 тысяч пациентов.

В реконструкции лица в России нуждаются 25 тысяч человек
Как сообщалось ранее, до конца 2018 года Росздравнадзору поручено провести внеплановые проверки медицинских учреждений, проводящих пластические операции. Подробнее читайте: “Это нельзя объяснить логически”: врач — о новом порядке оказания помощи по пластической хирургии.
Анапластология: альтернатива реконструктивной хирургии

Рак челюсти – это злокачественные опухоли, поражающие различные структуры челюстей (кости, пазухи носа, альвеолярные отростки и др.) По происхождению рак челюсти может быть первичным, если опухолевый очаг находится в челюстной кости, и вторичным, если челюстипоражают метастазы опухолей других локализаций.
Среди первичных опухолей челюсти выделяют опухоли, происходящие из эпителия (плоскоклеточный рак, аденокарцинома) и из соединительной ткани (остеосаркома, хондросаркома, фибросаркома и др). Злокачественные образования чаще возникают в верхней челюсти. Из-за сложного анатомического строения, наличия нервных стволов и обилия кровеносных сосудов, лечение рака верхней челюсти технически сложно и сопряжено с большим риском.
Этиология рака челюсти
Точные причины появления злокачественного процесса в костях челюстей не установлены, но факторами, провоцирующими развитие рака являются: табакокурение, злоупотребление алкоголем, химические канцерогены, ионизирующая радиация. Предраковыми состояниями считаются: продолжительное время существующие доброкачественные опухоли, хронические воспалительные процессы придаточных пазух, хроническая травматизация десен.
Клиническая симптоматика
На начальных стадиях рак челюсти может ничем себя не проявлять или симптомы могут быть незначительны и больные не обращают на них внимания. В зависимости от локализации опухоли и направления ее роста возникают определенные клинические проявления опухоли, которые могут быть стоматологическими, ринологическими, офтальмологическими, неврологическими.
Стоматологическими симптомами являются:
- шатающиеся и смещенные зубы;
- боли в зубах;
- утолщенные и деформированные альвеолярные отростки;
- тризм или контрактура жевательных мышц .
Ринологические симптомы могут проявляться:
- в одностороннем затруднении или отсутствии носового дыхания;
- смещении носа в здоровую сторону;
- деформациями внешнего носа;
- частыми носовыми кровотечениями;
- выделениями из носа гнойно-кровянистого характера.
- гипо- и аносмией.
Офтальмологические симптомы проявляются:
- снижением остроты зрения и диплопией (двоением в глазах);
- экзофтальмом и отеком век;
- слезотечением на стороне поражения из-за обструкции носо-слезного протока.
Неврологическими симптомами могут быть:
- постоянные изнурительные головные боли;
- зоны болезненности на лице;
- симптоматическая невралгия тройничного нерва;
- нарушения чувствительности и парестезии на лице.
Поражение опухолью нижней челюсти встречается гораздо реже, чем верхней. Симптоматика рака нижней челюсти может проявляться в дискомфорте и боли в контактных зубах, их расшатывании и выпадении, онемении нижней губы, наличии кровоточащих язвочек и неприятном запахе изо рта.
Диагностика рака челюстей
Выявить рак челюсти можно при рентгенологическом исследовании челюстей в двух проекциях.
Для более детального изучения размеров и распространения опухоли, применяется компьютерная томография. Обязательны также общеклиническое обследование и рентгенография легких. Выполняется также пункционная биопсия подчелюстных лимфоузлов и исследование тканей из опухолевого очага, полученное либо путем аспирационной биопсии, либо костной трепанации.
Лечение рака челюстей
В лечениикомбинируют хирургическое удаление челюсти и лучевую терапию. Сначала проводят курс гамма-облучения для уменьшения размеров опухоли, а затемопухоль удаляется хирургическим путем (резекция или экзартикуляция). В сложных случаяхпроводится обширное оперативное вмешательство, с удалением глазницы, санацией воздухоносных пазух и лимфаденэктомией.
Помимо выраженного косметического дефекта и серьезнейшей психотравмы, у пациента нарушается речь, страдают функции жевания и глотания. Ортопедическая коррекция дефекта челюсти с помощью специальных шин и костной пластики возможна лишь спустя 2 года после операции. Такая коррекция может быть не всегда успешной и направлена, в основном, на исправление функциональных нарушений. Косметические дефекты после удаления опухолей челюсти могут быть столь значительны, что пластическая хирургия с ними не справится.
Для пациентов в столь сложной ситуации наилучшим выходом будет лицевое протезирование. Восстановление лица или дефект челюсти с помощью протезов из специального силикона поможет справиться с проблемами социальной адаптации и создаст позитивный настрой для успешной реабилитации.
Д.В. Сикорский 1 , А.А. Чернявский 2 , А.Н. Володин 1 , С.О. Подвязников 3 , С.В. Пенин 2
Резюме. В статье представлены сведения о хирургической технике сегментарной резекции и реконструкции нижней челюсти с помощью титановой пластины с укрытием ее мышечной частью пекторального лоскута и функциональных результатах в хирургическом лечении местнораспространенного рака передних отделов полости рта после проведенного ранее лучевого и химиолучевого лечения.
Ключевые слова: нижняя челюсть, сегментарная резекция, реконструктивная пластина, пекторальный лоскут.
Сегментарная резекция подбородочного отдела нижней челюсти в ряде случаев является неотъемлемым компонентом комбинированной расширенной операции по поводу местнораспространенного и рецидивного орофарингеального рака. В данной клинической ситуации всегда актуален вопрос возможности реконструкции нижней челюсти после ее сегментарной резекции [2].
Непрерывность дуги нижней челюсти не восстанавливается после сегментарной резекции у соматически ослабленных больных, особенно при большой протяженности резецированного участка нижней челюсти; при отсутствии возможности медицинского учреждения обеспечить адекватную реконструкцию.
В этих случаях восполняется дефицит только мягких и покровных тканей переднего отдела полости рта, например с использованием пекторального кожномышечного лоскута [5,9]. Такой компромиссный вариант реконструктивного этапа операции обеспечивает восстановление целостности эпителиального покрова без фиксации между собой фрагментов нижней челюсти, которые в последующем дислоцируются медиально и кзади за счет тяги крыловидных мышц (преимущественно медиальной) [1].
Известна тяжесть функциональных нарушений, которые влечет за собой нарушение непрерывности дуги нижней челюсти с сегментарной резекцией подбородочного отдела. Кроме дефицита мягких и покровных тканей по окончании резекционного этапа операции, имеется дефект нижней челюсти в подбородочном отделе.
Именно резекция подбородочного отдела нижней челюсти, являющегося местом фиксации групп мышц языка, обуславливает наиболее тяжелые функциональные нарушения, связанные с дислокацией языка кзади без прежних взаимоотношений с дугой нижней челюсти.
В ходе выполнения сегментарной резекции подбородочного отдела нижней челюсти пересекаются оба передних брюшка двубрюшной мышцы. При этом смещается вниз и кзади подъязычная кость, к которой крепятся надподъязычные и подподъязычные мышцы, также принимающие участие в акте глотания.
Указанные функциональные нарушения вызваны нарушением подвижности языка, преимущественно с ограничением выдвигания его вперед, и проявляются затруднением глотания и артикуляции. То есть данные нарушения высококоординированного акта глотания и артикуляции приводят к наиболее выраженной социальной дезадаптации пациентов.
Невозможность адекватного глотания обуславливает необходимость длительного зондового питания и гастростомии. Аспирация содержимого полости рта в верхние дыхательные пути является показанием к сохранению трахеостомы на длительный срок для проведения адекватных санаций. Длительное сохранение трахеостомы особенно необходимо при стойкой дислокации языка кзади, которая может приводить к асфиксии, особенно в положении лежа на спине и во время сна. Такие больные являются полностью зависимыми от постоянного постороннего ухода из-за невозможности самостоятельного приема пищи и из-за сложностей общения вследствие затрудненного речеобразования.
Эти наиболее тяжелые в функциональном отношении последствия операции, сопровождающейся сегментарной резекцией подбородочного отдела нижней челюсти, кроме боязни косметических дефектов, зачастую служат причиной отказа пациентов от необходимого им хирургического вмешательства в комбинированном и комплексном лечении.
В данной работе основной интерес представляют клинические случаи, при которых прогнозируется восстановление самостоятельного глотания после проведения операции, т.е. без вмешательств в задних отделах полости рта и на структурах ротоглотки.
Материалы и методы

В первую (основную) группу вошли пациенты, которым выполнены комбинированные расширенные операции, заключающиеся в одновременном удалении орофарингеальной опухоли и лимфатических узлов шеи с нарушением непрерывности дуги нижней челюсти — 40 больных.
Во второй (контрольной) группе — 41 больной — хирургическое лечение выполнялось в типовом варианте без вмешательства на нижней челюсти и заключалось в стандартном иссечении первичной опухоли (14 больных), операции на путях лимфооттока шеи (17 больных) или одновременное их выполнение (10 больных).

Сегментарная резекция нижней челюсти выполнена 31 больному. Из них первичное восстановление непрерывности дуги нижней челюсти реконструктивной титановой пластиной Конмет выполнено 8 пациентам. По характеру и объему выполненных операций больные разделены на 2 группы (диаграмма 1)Клинический пример дан в виде выписки из истории болезни.
Больная З. 60 лет, история болезни № 2509, госпитализирована в 2009 году с диагнозом: мукоэпидермоидный C-r малой слюнной железы передних отделов дна полости рта, врастающий в подбородочный отдел нижней челюсти T4аN0M0 IVа ст.

Состояние после лучевой терапии в 2008 г. СОД 60 Гр Meta в лимфатические узлы шеи слева при излеченной первичной опухоли. Состояние после хирургического лечения в 2009 г. Рецидив с деструкцией подбородочного отдела нижней челюсти.
В связи с предполагаемой низкой чувствительностью опухоли, имеющей гистологическое строение, соответствующее мукоэпидермоидному раку, к химиопрепаратам, а также возврат заболевания после подведения СОД 60 Гр, единственно возможным вариантом противоопухолевого лечения остается выполнение многокомпонентной операции.

Выполнено фасциально-футлярное иссечение клетчатки шеи справа, трахеостомия, сегментарная резекция подбородочного отдела нижней челюсти и резекция тканей дна полости рта, реконструкция
подбородочного отдела нижней челюсти титановой пластиной Конмет, пластика пекторальным кожно мышечным лоскутом. Реконструктивная пластина выбрана для восстановления непрерывности дуги нижней челюсти в связи с отсутствием микрохирургических возможностей для реваскуляризации костного аутотрансплантата.
Мышцы языка подшиты к мышечной ножке пекторального лоскута, которой укрыта титановая реконструктивная пластина, с целью уменьшения дислокации языка кзади. Этот прием мы считаем обязательным при выполнении реконструктивного этапа операции после сегментарной резекции подбородочного отдела нижней челюсти. Таким образом формируется дно полости рта с фиксацией мышц языка. Также этот прием препятствует смещению подъязычной кости кзади и вниз, обеспечивая ее адекватное положение после операции.
В ближайшем послеоперационном периоде отмечен тотальный некроз кожной площадки. После некрэктомии, заключавшейся в удалении нежизнеспособных кожи и подкожно-жировой клетчатки с тканью молочной железы, отмечено адекватное кровоснабжение большой грудной мышцы, которой была укрыта реконструктивная пластина. В дальнейшем обращенная в полость рта поверхность большой грудной мышцы подверглась эпителизации.
Восстановление глотания происходило длительно, в течение 2 месяцев. Такой длительный период реабилитации связан не только со сроками эпителизации большой грудной мышцы в полости рта и продолжением зондового кормления, а в большей степени с продолжительностью формирования адекватных рубцов между мышцами языка и большой грудной мышцей, которые фиксированы между собой. Также длительно сохраняли трахеостому для адекватной санации трахеи при обучении глотанию.

В сравнении функциональных результатов обязательно следует учитывать разделение пациентов на группы в зависимости от состояния нижней челюсти по окончании резекционного этапа операции.
В контрольной группе восстановление глотания соответствовало срокам заживления послеоперационной раны в полости рта с учетом предшествовавшего операции функционального дефицита, а также купирования послеоперационного отека.
В основной группе на восстановление адекватного глотания оказывали влияние различные факторы, в том числе имеется зависимость от удаления мягких тканей и нарушения непрерывности дуги нижней челюсти.
При выполнении тотальной глоссэктомии всем пациентам наложена гастростома на фоне невозможности самостоятельного глотания вследствие массивного мягкотканного дефекта структур, обеспечивающих акт глотания. В случаях резекции стенок ротоглотки восстановление глотания происходило с замедлением.

Уровень сегментарной резекции также оказывалвесомое влияние на восстановление самостоятельного глотания. Так, резекция тела нижней челюсти,ее задней трети и ветви без удаления значительного объема мягких тканей не приводила к значимым нарушениям глотания.
Основные проблемы с восстановлением самостоятельного адекватного глотания были у пациентов, которым выполнена сегментарная резекция подбородочного отдела нижней челюсти. Это та группа больных, у которых прогнозировалось восстановление самостоятельного глотания. Именно у этих пациентов потребовалось более длительное нахождение трахеостомы и носопищеводного зонда в послеоперационном периоде — до 2,5 месяца после выполненной им операции.

В настоящее время в хирургии опухолей головы и шеи реконструкция нижней челюсти осуществляется в основном с помощью реконструктивной пластины
[8] или посредством реваскуляризированных костных аутотрансплантатов [1, 6]. Использование реконструктивной пластины осуществимо гораздо чаще, чем реваскуляризированных костных аутотрансплантатов, которые применимы только в условиях высокотехнологичной оснащенности.
Вопрос отторжения реконструктивной пластины весьма актуален и в настоящее время окончательно не решен. Подтверждением тому служит целый ряд публикаций, посвященный изучению и обсуждению данной проблемы. Поэтому разработка новых способов укрытия реконструктивной пластины при восстановлении нижней челюсти после сегментарной резекции является актуальной.
Прорезывание реконструктивной пластины, используемой для восстановления непрерывности дуги нижней челюсти, является весьма серьезным осложнением и может привести к необходимости повторной операции в этой тяжелой группе пациентов.
Поэтому многие авторы предлагают принимать определенные меры по предотвращению прорезывания реконструктивной пластины через кожу и со стороны полости рта [7].
Этот феномен мы использовали для обоснования использования мышечной части лоскута для укрытия реконструктивной пластины при дефиците мягких тканей после окончания резекционного этапа операции.
На основании собственных клинических наблюдений был предложен, осуществлен и внедрен в практику способ укрытия реконструктивной пластины мышечной частью пекторального лоскута в случае сегментарной резекции нижней челюсти и восстановлении ее непрерывности титановой пластиной при достаточной площади покровных тканей (кожа и слизистая оболочка) и дефиците мягких тканей [3].
Проводя клинические наблюдения за пациентами с местнораспространенным и рецидивным орофарингеальным раком, мы пришли к выводу, что нарушение непрерывности дуги нижней челюсти, по сравнению с другими факторами, оказывает наиболее значимое влияние на частоту развития послеоперационных осложнений, а также и на частоту прогрессирования опухоли после выполнения хирургического лечения.
На оценку хирургической техники и функциональных результатов другие факторы оказывают меньшее влияние. Даже разница в полученной СОД меньше влияет на развитие послеоперационных осложнений.
Сегментарная резекция подбородочного отдела нижней челюсти приводит к наиболее значимым для пациентов функциональным нарушениям — затруднению дыхания, глотания и артикуляции.
При этом даже реконструкция нижней челюсти не всегда приводит к полной реабилитации, так как даже фиксация мышц языка к пекторальному лоскуту, которым укрыта реконструктивная пластина, не обеспечивает прежних взаимоотношений языка с восстановленной дугой нижней челюсти.
Предложенный способ может быть рекомендован для укрытия реконструктивной пластины мышечной частью пекторального лоскута без кожной площадки при восстановлении дуги нижней челюсти после ее сегментарной резекции в случаях достаточных по площади покровных тканей (кожа, слизистая оболочка) и при дефиците мягких тканей.
1. Кропотов М.А. Органосохраняющие и реконструктивные операции на нижней челюсти в комбинированном лечении рака слизистой оболочки полострта: дисс. . докт. мед. наук / М.А. Кропотов. — М., 2003 / 36 с.
2. Матякин Е.Г. Виды резекций нижней челюсти и методы пластики при раке полости рта / Е.Г. Матякин, М.Д. Алиев, А.А. Уваров [и др.] // Тезисы докладов I Международного симпозиума по пластической и реконструктивной хирургии в онкологии. — М., 1997 — С. 104/106.
3. Сикорский Д.В. Укрытие реконструктивной пластины с использованием мышечной части пекторального лоскута при реконструкции нижней челюсти после сегментарной резекции / Д.В. Сикорский, А.Н. Володин, А.А. Чернявский // Опухоли головы и шеи. — 2012. — № 1. — С. 17—22.
4. Сикорский Д.В. Способ укрытия реконструктивной пластины при реконструкции нижней челюсти после сегментарной резекции / Д.В. Сикорский, А.Н. Володин // Патент RU кл. A61B17/00 № 2477083 // Бюл. № 7, 10.03.2013.
5. Ariyan S. The pectoralis major myocutaneous flap. Aversatile flap for reconstruction in the head and neck / S. Ariyan // Plast. Reconstr. Surg. — 1979. — Vol. 63. — № 1. — P. 73—81.
6. Davidson J. A comparison of the results following oromandibular reconstruction using a radial forearm flap with either radial bone or a reconstruction plate / J. Davidson, В. Boyd, P. Gullane [et al.] // Plast. Reconstr. Surg. — 1991. — Vol. 88. — № 2. — P. 201—208.
Читайте также:

