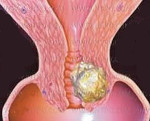
Рецидив рака на культи влагалища
Клинические симптомы рецидивного рака шейки матки разнообразные и зачастую очень коварные. У многих больных развивается кахексия, которая начинается с потери аппетита и постепенного снижения массы тела в течение нескольких недель или месяцев. Этому часто предшествует период хорошего состояния здоровья после окончания курса ЛТ.
Поскольку чаще всего рецидивы развиваются в течение 2 лет после лечения, период благополучия редко длится более 1 года до появления симптомов кахексии. При подозрении на рецидивирование заболевания обследование включает рентгенографию грудной клетки и КТ, общий анализ крови, определение азота мочевины, креатинина и биохимических показателей функции печени.
Симптомы рецидива рака шейки матки:
- Необъяснимая потеря массы тела
- Отеки ног (массивные и часто односторонние)
- Боль в тазу, области бедра или ягодицы
- Серозные или кровянистые выделения из влагалища
- Прогрессирующая обструкция мочеточника
- Увеличение надключичных лимфоузлов (обычно левостороннее)
- Кашель
- Кровохарканье
- Боль в груди

Данные о локализации метастазов у больных раком шейки матки, леченных и нелеченных, получены на основании результатов патологоанатомических исследований. После радикальной гистерэктомии около 25 % рецидивов расположены в верхней части влагалища или области, в которой раньше находилась шейка матки.
После ЛТ отдаленные метастазы возникают в 16 % случаев, рецидивы в области шейки и тела матки, верхней части влагалища — в 27 %, в нижних 2/3 влагалища — в 6 %; в 8 % случаев локализация рецидивных опухолей и метастазов неизвестна. Нередко у больных, не имевших патологии мочевых путей до лечения, выявляют сдавление мочеточников.
Несмотря на то что эта обструкция возникает относительно редко вследствие лучевого фиброза, в 95 % случаев ее причина обусловлена прогрессированием рака шейки матки. Если после лечения у пациентки со сдавлением мочеточника отсутствует опухоль в малом тазу, а также не выявлены метастазы, показана диагностическая лапаротомия, во время которой необходимо провести биопсию подозрительных участков для подтверждения рецидивирования заболевания.
Если злокачественный процесс не верифицирован, больной необходимо выполнить вмешательство по отведению мочи или антеградное стентирование мочеточника.
Под первичным заживлением после ЛТ понимают, что шейка матки покрыта нормальным эпителием, а своды облитерированы; изъязвления и выделения отсутствуют. При ректовагинальном исследовании остаточные уплотнения гладкие, без бугорков. Шейка матки не менее 2,5 см вдиаметре; нет данных о наличии отдаленных метастазов. Персистенция, или сохранение, заболевания включает:
1) наличие части опухоли, которую определяли клинически перед лечением;
2) появление новой, определяемой клиническими методами опухоли в малом тазу на фоне лечения.
Рецидив после ЛТ означает повторный рост новообразования в малом тазу или на расстоянии от первичного очага, что выявляют после полного очищения от опухоли шейки матки и влагалища, а также их заживления.
Рецидив после операции определяется наличием опухолевой массы после того, как основная опухоль была удалена и в краях резекции не обнаружены злокачественные клетки. Персистенция заболевания после хирургического вмешательства — это невозможность полного удаления новообразования и сохранность остаточной опухоли в операционном поле или ее рецидив в течение 1 года после первичной операции. Новый рак шейки матки — это очаг злокачественной эпителиальной опухоли, который появляется не ранее 10 лет после первичной терапии.
Потеря массы тела, сопровождающаяся отеком нижних конечностей и болью в тазу, — триада грозных симптомов. Как правило, отек нижних конечностей — это результат прогрессивного сдавления лимфатических сосудов и/или окклюзии вен подвздошно-бедренного сегмента. Следует подумать о возможности тромбофлебита, хотя чаще всего этот отек является следствием рецидивного рака шейки матки. Характерна иррадиация боли в область ягодицы или по переднемедиальной поверхности верхней трети бедра.
Некоторые пациентки жалуются на глубокую боль в центре малого таза или в паховой области. На рецидив в области шейки матки указывают кровянистые выделения и водянистые с неприятным запахом бели из половых путей. Несложно установить этот диагноз и подтвердить с помощью гистологического исследования биоптата.
Жить бы, и радоваться, но – рецидив рака шейки матки вновь разрушает привычный мир. Почему это происходит, как выявить и лечить, можно ли предупредить осложнение?
Опухоль вернется, если ей дать шанс
Рецидив рака шейки матки
Как бы грустно это не звучало, но хирургическое избавление от опухоли далеко не всегда гарантирует излечение. Рецидив рака шейки матки – это повторное обнаружение карциномы в области цервикального канала или в непосредственной близости от детородных органов, произошедшее через 6 месяцев и более от времени завершения всех лечебных мероприятий. Если опухоль выявлена ранее полугода, то это продолжение роста первичного рака. Выделяют 4 вида рецидивов:
- Локальные (на наружной шеечной поверхности или в цервикальном канале);
- Параметральные (в тканях вокруг матки, в лимфатических узлах);
- Сочетанные (местно и в параметрии);
- Метастатические (обнаружение отдаленных метастазов).
Бояться надо первые 2 года после завершения противоопухолевой терапии – статистически именно в это время чаще всего бывает рецидив рака шейки матки.
Почему карцинома возвращается
Казалось бы, сделано все в полном объеме – правильно поставленный диагноз, оптимально подобранное лечение, хороший эффект на терапию. Почему злокачественное новообразование атакует вновь? Выделяют 2 основные причины:
- Никем не замеченное метастазирование из первичного очага произошло до начала терапии;
- Операция была выполнена нерадикально (осталась ткань с раковыми клетками, вне зависимости от того, каких она была размеров и где находилась).
Это самая большая проблема в онкологии: никогда нельзя быть уверенным в том, что Монстр (раковая опухоль) не отправил своих солдат (метастатические клетки) для захвата новых территорий. Нерадикальность операции чаще всего объясняется желанием молодой женщины сохранить детородный орган (выполнение конизации шейки матки при раке in situ и 1 стадии опухолевого роста может стать основой для будущего рецидивирования).
Какие могут быть признаки
Все стандартно – рецидив рака шейки матки проявляется типичными признаками опухолевого роста:
- Вагинальное кровотечение различной степени выраженности;
- Обильные и неприятные бели (от грязно-серых до гнойных, с запахом);
- Болевые ощущения в малом тазу или пояснице.
Прошло время. Женщина может забыть о первых признаках цервикального рака. Любые неприятные проявления в области интимной зоны – это повод для внепланового визита к врачу-онкологу.
Как лечить
Любой рецидив – это плохо, а в онкологии – это архиплохо. Даже если в прошлом был выявлен рак шейки матки 1 стадии с хорошим прогнозом, повторное обнаружение злокачественного новообразования в цервикальном канале переводит болезнь в запущенную форму (3-4 стадия). Впрочем, это не повод для прекращения борьбы с опухолью.
При любом варианте рецидивирования лечебная тактика подбирается индивидуально. Если ранее выполнена органосохраняющая операция, то теперь надо будет удалить все, что можно. Кроме этого, врач-онколог будет использовать:
- Облучение;
- Химиотерапию;
- Иммунотерапию.
Прогноз при рецидиве рака шейки матки резко ухудшается. Особенно если выявлены отдаленные метастазы.
Можно ли предотвратить
Как и в случае с любыми другими видами опухолей, эффективная вторичная профилактика предполагает раннюю диагностику – при начальных формах карциномы рецидив рака шейки матки бывает крайне редко. Важный момент – объем хирургического вмешательства: при карциноме ин ситу и 1 стадии цервикальной онкологии лучше сразу удалять матку, чтобы не повышать шансы карциномы на повторное возвращение.

Влагалище — орган женской репродуктивной системы, который представляет собой канал, соединяющий шейку матки с вульвой (наружными женскими половыми органами). Его стенка состоит из мышц, снаружи покрыта оболочкой из соединительной ткани, изнутри выстлана слизистой оболочкой. В среднем длина влагалища у взрослых женщин по передней стенке составляет 7,5 см, по задней — 9 см. Спереди к влагалищу примыкает мочеиспускательный канал и мочевой пузырь, сзади — прямая кишка.
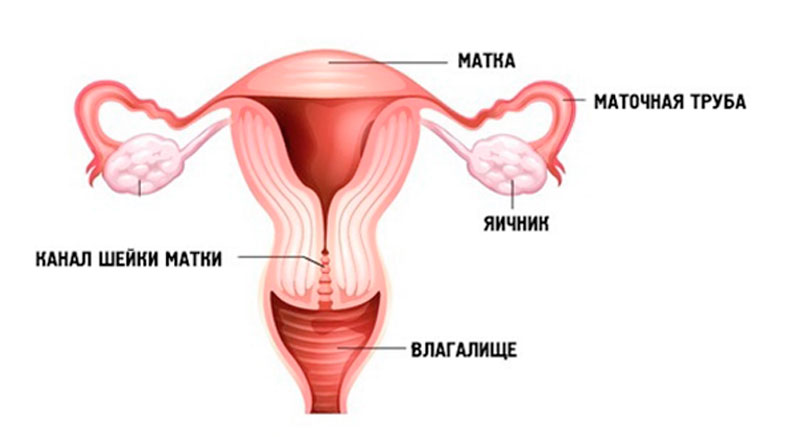
Рак стенки влагалища — довольно редкая злокачественная опухоль.
Виды и стадии рака влагалища
В зависимости от гистологического строения, выделяют два типа рака влагалища:
- Чаще всего встречается плоскоклеточный рак влагалища. Он получил свое название за то, что развивается из плоскоклеточного эпителия, выстилающего орган изнутри. Такие злокачественные опухоли обычно растут медленно, редко прорастают в соседние органы и дают отдаленные метастазы.
- Реже встречаются более агрессивные аденокарциномы. Они происходят из железистых клеток, которые вырабатывают слизь. Аденокарциномы чаще, чем плоскоклеточный рак влагалища, прорастают в соседние органы, распространяются в лимфатические узлы и дают метастазы.
Стадии рака влагалища:
- На 1 стадии опухоль имеет диаметр до 2 см (IA) или больше (IB), но не прорастает за пределы влагалища.
- На 2 стадии опухоль имеет диаметр до 2 см (IIA) или больше (IIB) и прорастает в соседние ткани.
- На 3 стадии опухоль сильнее прорастает в соседние ткани и распространяется в регионарные лимфоузлы.
- Рак влагалища 4 стадии характеризуется прорастанием в прямую кишку, мочевой пузырь, либо за пределы таза (IVA), или наличием отдаленных метастазов (IVB).
Причины рака влагалища
До 75% случаев рака влагалища и шейки матки связаны с инфекцией вирусом папилломы человека (ВПЧ). Существуют разные типы вирусов, они могут вызывать бородавки на руках и ногах, губах, языке, кондиломы в области половых органов. Некоторые типы возбудителей способны приводить к злокачественной трансформации клеток.
Другие факторы риска рака влагалища у женщин:
- Возраст. В 85% случаев плоскоклеточные карциномы развиваются у женщин старше 40 лет. Почти половина случаев приходится на женщин старше 70 лет.
- Вагинальный аденоз — состояние, при котором в слизистой оболочке влагалища появляются участки, выстланные железистыми клетками, характерными для шейки матки, матки и фаллопиевых труб. Риск рака при этом повышен незначительно, и все же такие женщины нуждаются в повышенном внимании со стороны врачей-гинекологов. По статистике вагинальный аденоз встречается у 40% женщин.
- Рак и предраковые изменения шейки матки повышают риск плоскоклеточного рака влагалища. По мнению большинства исследователей, это связано с тем, что рак влагалища и шейки матки имеют схожие факторы риска. Иногда рак влагалища возникает после рака матки.
- Курение вредит не только легким. Она повышает риск рака влагалища в два раза.
- Употребление алкоголя. Одно из недавних исследований показало, что самый низкий риск рака влагалища отмечается среди женщин, которые вообще не употребляют спиртное.
- ВИЧ-инфекция. Согласно данным некоторых исследований, вирус иммунодефицита также повышает риски.
- Существует такое состояние, как пролапс матки: при этом матка опускается и выпадает во влагалище. Патологию можно лечить хирургическим путем или с помощью колец-пессариев. Есть некоторые данные о том, что длительное ношение пессария может приводить к хроническому раздражению влагалища, которое, в свою очередь, повышает риск рака. Эти данные не имеют достоверных подтверждений.

Наличие какого-либо фактора риска или даже сочетания разных факторов еще не гарантирует того, что у женщины обязательно возникнет рак. В то же время, иногда онкологические заболевания возникают у женщин, у которых нет вообще ни одного фактора риска из этого списка.
Симптомы рака влагалища
На ранних стадиях симптомы обычно отсутствуют. Зачастую первым проявлением становятся вагинальные кровотечения, не связанные с месячными. Однако, этот симптом неспецифичен, он встречается и при других патологиях, например, при подслизистых миомах — доброкачественных образованиях в мышечном слое стенки матки.
Другие признаки рака влагалища также неспецифичны и встречаются при других патологиях:
- Чувство дискомфорта и боль во время полового акта.
- Выделения из влагалища.
- Уплотнение, узел, образование во влагалище.
- Боли в области таза.
- Болезненные мочеиспускания.
- Запоры.
Последние три симптома из списка, как правило, встречаются на поздних стадиях, когда опухоль распространилась за пределы влагалища.
Возникновение любых вышеупомянутых проявлений — не повод для паники, но однозначно повод обратиться к врачу в самое ближайшее время. Скорее всего, это не рак. Но вы не узнаете точно, пока не пройдете обследование.
Методы диагностики
Обследование начинается с осмотра гинеколога и PAP-теста (другие названия — мазок Папаниколау, мазок на цитологию). Если врач обнаружил патологически измененные участки, а анализ выявил атипичные клетки, назначают кольпоскопию. Во время процедуры во влагалище вводят зеркала и осматривают его с помощью специального аппарата, — кольпоскопа — который увеличивает изображение с помощью линз. Для того чтобы лучше рассмотреть и оценить патологически измененные участки, гинеколог наносит на слизистую оболочку влагалища раствор уксусной кислоты или йода.
Кольпоскоп не вводят во влагалище, во время осмотра он находится на некотором расстоянии. Это безопасное исследование, его можно проводить даже во время беременности.
Во время кольпоскопии можно провести биопсию — получить фрагмент ткани из патологически измененных участков и отправить их в лабораторию для изучения особенностей строения клеток, ткани. Биопсия — самый точный метод диагностики рака.
При необходимости проводят другие исследования:
- Рентгенография грудной клетки помогает обнаружить метастазы в легких.
- Компьютернаятомография помогает четко оценить форму, положение, размер опухоли, поражение лимфоузлов и соседних органов. Иногда во время КТ применяют контраст: раствор дают выпить или вводят внутривенно. Если обнаружено подозрительное образование, под контролем компьютерной томографии в него можно ввести иглу и выполнить биопсию.
- Магнитно-резонанснаятомография также помогает оценить степень распространения рака. Это более сложное и трудоемкое исследование по сравнению с КТ, но иногда оно имеет преимущества.
- Позитронно-эмиссионнаятомография применяется для поиска метастазов. В организм вводят специальное вещество с радиоактивной меткой и выполняют снимки специальным аппаратом. Раковые клетки накапливают это вещество, и все очаги становятся видны на снимках.
- Ректороманоскопия — эндоскопическое исследование прямой и толстой кишки. Показано при большой и/или расположенной близко к кишке опухоли влагалища.
- Цистоскопия — эндоскопическое исследование мочевого пузыря. Во время него может быть проведена биопсия.

Как лечат рак влагалища?
На I–II стадиях опухоль может быть удалена хирургическим путем, на III–IV стадиях основными методами лечения рака влагалища становятся химиотерапия и лучевая терапия. С женщиной работает команда врачей-специалистов: гинеколог, онкогинеколог, химиотерапевт, радиотерапевт и др.
Хирургическое лечение
В зависимости от того, где находится опухоль, и насколько сильно она распространилась за пределы органа, при раке влагалища применяют разные варианты операций:
- Иногда при небольших опухолях I стадии удается выполнить локальную резекцию. Влагалище сохраняют, а новообразование удаляют с участком окружающей здоровой ткани.
- Вагинэктомия — удаление влагалища. Она бывает частичной (когда удаляют часть органа), полной и радикальной (когда влагалище удаляют с окружающими тканями).
- Трахелэктомия — удаление влагалища вместе с шейкой матки. К такому хирургическому вмешательству прибегают в редких случаях, когда опухоль находится в верхней части влагалища.
- Гистерэктомия — удаление влагалища вместе с маткой. Часто при этом также удаляют часть окружающих тканей, маточные трубы и яичники. Операция может быть выполнена через влагалище или через разрез (или, в случае с лапароскопическим вмешательством, — через прокол) на животе.
- Эвисцерациятаза — наиболее радикальная и серьезная операция, когда вместе с влагалищем, маткой и придатками матки удаляют прямую и часть толстой кишки, мочевой пузырь.
Зачастую вместе с влагалищем удаляют близлежащие (регионарные) лимфатические узлы.
Химиотерапия
Химиотерапию при раке влагалища назначают до операции, чтобы уменьшить размеры опухоли, в сочетании с лучевой терапией, чтобы усилить ее эффект. Применяют разные препараты: цисплатин, карбоплатин, 5-фторурацил, доцетаксел, паклитаксел. Зачастую сложно сказать, какая схема химиотерапии будет наиболее эффективна, так как рак влагалища встречается редко, и на данный момент проведено не так много исследований.

Лучевая терапия
Лучевую терапию применяют перед хирургическим вмешательством вместе с химиотерапией, либо, если опухоль распространилась на соседние органы и лимфоузлы, в качестве самостоятельного вида лечения. Облучение при раке влагалища можно проводить разными способами:
- Из внешнего источника. Женщину помещают рядом со специальным аппаратом и облучают область влагалища.
- Брахитерапия — облучение опухоли из миниатюрного источника, помещенного внутрь влагалища.
Зачастую внешнее облучение при раке влагалища сочетают с брахитерапией.
Прогноз выживаемости. Бывают ли после лечения рака влагалища рецидивы?
Для оценки прогноза при онкологических заболеваниях существует показатель пятилетней выживаемости. Он обозначает процент пациентов, которые остались в живых спустя 5 лет после того, как был установлен диагноз. При раке влагалища этот показатель довольно оптимистичен:
- На I стадии — 84%.
- На II стадии — 75%.
- На III и IV стадии — 57%.
Прогноз наименее благоприятен при раке влагалища с метастазами. Но он встречается относительно нечасто, так как такие опухоли растут и распространяются медленно.
Реабилитация после лечения рака влагалища
После лечения может возникать рецидив рака влагалища, иногда развиваются злокачественные опухоли в других органах. У женщин, которые прошли лечение по поводу рака влагалища, повышен риск развития злокачественных опухолей вульвы, мочеточника, пищевода, легкого, мочевого пузыря. Поэтому после наступления ремиссии нужно регулярно являться на осмотры к гинекологу.
Осложнения после лечения рака влагалища
Основное осложнение, с которым сталкиваются женщины после лечения рака влагалища — преждевременный климакс и бесплодие. Зачастую это приводит к психологическим комплексам, депрессии.
Если женщина планирует в будущем иметь ребенка, нужно заранее обсудить этот вопрос с врачом. Возможно, доктор порекомендует криоконсервацию яйцеклеток.
Сексуальная жизнь после лечения
Для того чтобы женщина могла вести после хирургического лечения и удаления влагалища половую жизнь, прибегают к помощи реконструктивно-пластической хирургии. Влагалище можно восстановить, например, с помощью участка кишки.
Обычно после реконструктивной операции оргазм становится невозможен. Но, если удается сохранить клитор, женщина сохраняет способность испытывать клиторальный оргазм.
Лучевая терапия может привести к сужению влагалища, в результате половые контакты могут стать болезненными. Справиться с этим симптомом помогают увлажняющие кремы с гормонами, специальные расширители.
Профилактика и ранняя диагностика
Меры профилактики рака влагалища сводятся к предотвращению папилломавирусной инфекции и отказу от вредных привычек:
- Избегайте беспорядочных половых связей.
- Занимайтесь сексом с презервативами: это снижает риск инфицирования ВПЧ, хотя и не защищает полностью.
- Регулярно посещайте гинеколога и сдавайте мазки на цитологию — это поможет вовремя обнаружить предраковые изменения и принять меры.
- Если вы курите — откажитесь от вредной привычки.
- От папилломавирусной инфекции защищает вакцина Гардасил.
Вовремя диагностировать опухоль помогают регулярные осмотры гинеколога и мазки Папаниколау. Если вас начали беспокоить те или иные симптомы, не стоит откладывать визит к врачу.
Стоимость лечения рака влагалища
Стоимость лечения зависит от ряда факторов: стадии опухоли, программы лечения, продолжительности пребывания в стационаре, ценовой политики клиники. В Европейской онкологической клинике можно получить медицинскую помощь на уровне ведущих западных онкологических центров, но по более низкой цене. У нас есть все необходимые оригинальные препараты, превосходно оснащенная операционная, в которой проводятся хирургические вмешательства любой степени сложности.
Консультация
Рецидив заболевания в культе влагалища
Рецидив заболевания в культе влагалища уважаемые врачи, нужна консультация. Моей маме 58 лет. С 2006 года у нее сахарный Диабет 2ого типа. История болезни: 2013 год ноябрь - гистология- рак тела матки стадия тх nх м0, 18,12,2013 года - экстирпация матки с придатками по поводу рака тела матки тх nх м0 назначена лучевая терапия в феврале 2014, каждые три месяца- обследования в онкодиспансере, развернутые анализы крови, осмотр гинеколога. Все было хорошо, но в мае 2014 появились боли внизу живота и внутри влагалища жгло и отдавало и прямую кишку. Обратилась к врачу ничего не обнаружили, анализы в норме, объяснили что боле это от луч. Терапии и рубцы болят. Через три месяца (боли продолжались ) к врачам опять все анализы хорошие. Все боли продолжались до 2015, в авг. 2015 Начало кровить. как при менструации И БОЛИ . Даже обезболивающие не помогали. Врачи опять ничего не находили(узи малого таза)в итоге мы сами настояли на мрт- 19сент2015 в области верхних отделов культи влагалища слева определяется объемное образование с неровными бугристыми контурами, имеющее неоднородно изоинтенсивный мр сигнал пр т1 и т2 размерами = 4,0*2,7*4,4см на растоянии 2,0см от ануса образование тесно прилежит прорастает стенку ректосигмоидного отдела кишки на протяжении 2,5см, граница между ними не определяется. Признаков прорастания стенки мочевого пузыря нет. Прошла цитоскопию заключение - структуры, относящейся к высокодифференцированной аденокарциноме. Опухоль в культе шейки оценена как рецидив в культе влагалища после хирургического вмешательста и лучевой терапии. Поехали в онкоцентр, они сказали что при сахарном диабете гиперпонии лучевую делать нельзя, химиютерапию тоже нельзя и гормонально тоже очень опасно т. К. Ожирение 3ст. В итоге боли и кровь продолжаются. В январе 2016 прошла обследование в другом онкоцентре опухоль не выросла, там назначили гормональные Депо- провера 2000мг в неделю внутримышечно. Принили 1 дозу мама буквально на стены лезла от боли её госпитализировали, кололи обезболивающие 10дней . КРОВЬ ПРОДОЛЖАЛАСЬ ещё месяц, затем все меньше и меньше и перестала вовсе. боли поменьше стали. Через год боли усилились, все возобновилось. В 2017 году обследовалась в итоге(узи органов брюшной полости комплексное , заключение: гепатомегалия , диффузные изменения в печени, диффузные изменения поджелудочной железы. УЗИ матки и придатков трансва.: культя неоднородная в дне инфильтрат 30*35*25мм без четких контуров неоднород, справа от стенки культи влагалища виз- ся гипоэх обр- е. ЗАКЛЮЧЕНИЕ: обр- ие малого таза(рецедив в культе)увеличение л/у малого таза справа. МРТ ЗАКЛЮЧЕНИЕ : состояние послеЭМП. МР- КАРТИНА обр- е культи влагалища(может соответствовать рецедиву c-r)лимфаденопатия единичного нижнего брыжеечного лимфоузла. Спаечный процесс в полости малого таза. Очаговое утолщение в нижнем сегменте нисходящего отдела ободочной кишки- нео. ОНКОКОНСИЛИУМ ДИАГНОЗ: С54.1рак тела маткиT2NXMO СОСТОЯНИЕ после комбинированного лечения 2013 рецедив заболевания 2015: Ухудшение. продолжена симптоматическая терапия рецедив заболевания 27012016 рецедив культи влагалища увеличение л/узлов малого таза. Сейчас ложится с болями встаёт с болями выписали трамодол 100 хватает его не надолго ХИМОТЕРАПИЮ СДЕЛАЛИ 5 КУРСОВ РЕЗУЛЬТАТОВ НИКАКИХ , КАК БЫЛИ БОЛИ ТАК И ОСТАЛИСЬ, НЕ МОЖЕТ ДОЛГОЕ ВРЕМЯ СИДЕТЬ СТОЯТЬ , КАК ПОСЛЕ ОПЕРАЦИИ , ПРИ ЭТОМ АНАЛИЗЫ ВСЕ ХОРОШИЕ НЕ ХУДЕЕТ АППЕТИТ ХОРОШИЙ, БОЛИ КАК ПРИ СПАЙКАХ , ЛЕЧЕНИЕ НЕ НАЗНАЧАЮТ , НА ОБЕЗБОЛИВАЮЩИХ СУТКАМИ , ПОМОГИТЕ ЧТО НАМ ДЕЛАТЬ
Рецидив рака шейки матки – возобновление онкологического процесса в области первичного очага после завершения радикального лечения и последующего благополучия. Проявляется тянущими болями в пояснице, промежности и зоне крестца, водянистыми либо сукровичными выделениями, расстройствами мочеиспускания, отеками, слабостью, апатией, истощением и нарушениями аппетита. Иногда протекает бессимптомно и обнаруживается при проведении планового осмотра. Диагноз выставляется с учетом анамнеза, жалоб, данных гинекологического осмотра, ангиографии, лимфографии, цитологического исследования, биопсии и других исследований. Лечение – операция, радио- и химиотерапия.
- Классификация и причины рецидива РШМ
- Симптомы рецидива РШМ
- Диагностика рецидива РШМ
- Лечение рецидива РШМ
- Прогноз и профилактика рецидива РШМ
- Цены на лечение
Общие сведения
Рецидив рака шейки матки – повторное развитие злокачественной опухоли через некоторое время после радикального лечения новообразования. Под рецидивами понимают только онкологические поражения, возникающие после периода благополучия продолжительностью от полугода и более. При отсутствии такого периода говорят о прогрессировании онкологического процесса. Вероятность развития рецидива рака шейки матки после комбинированного лечения (операции и радиотерапии) составляет примерно 30%, большинство опухолей диагностируются в течение 2 лет после завершения терапии. Для рецидивных новообразований характерно более агрессивное течение. Лечение проводят специалисты в сфере онкологии и гинекологии.

Классификация и причины рецидива РШМ
А.И. Серебров выделяет два типа рецидивов: местные и метастатические. Согласно классификации Е.В. Трушинковой существует четыре типа рецидивов:
- Местные – поражение культи влагалища.
- Параметральные – онкологический процесс в близлежащей клетчатке.
- Комбинированные – сочетание локального и параметрального процесса.
- Метастатические – вовлечение лимфоузлов и других органов.
В 70% случаев рецидив рака шейки матки возникает в тазовой области. Чаще всего страдают лимфоузлы и связки матки. Местные опухоли диагностируются всего в 6-12% случаев и обычно выявляются у пациенток, страдавших эндофитными формами рака. Причиной развития новообразования становятся злокачественные клетки, оставшиеся в полости таза после хирургического вмешательства и радиотерапии из-за быстрого роста опухоли либо слишком нерадикального лечения, обусловленного недооценкой тяжести и скорости прогрессирования заболевания.
Симптомы рецидива РШМ
Распознавание рецидивных поражений нередко сопряжено с существенными трудностями, особенно – на начальном этапе. Причинами затруднений являются бессимптомное или малосимптомное течение, а также сложности при трактовке проявлений онкологического процесса на фоне послеоперационных рубцов и склеротических изменений, обусловленных предшествующей радиотерапией. Первыми симптомами рецидива рака шейки матки обычно становятся апатия, немотивированная утомляемость, нарушения аппетита и диспепсические расстройства.
Через некоторое время появляются боли в области живота, промежности, крестца и поясницы. Интенсивность болевого синдрома может существенно варьировать. Боли, как правило, тянущие, усиливаются по ночам. При сохранении проходимости цервикального канала отмечаются сукровичные, водянистые либо гнойные бели. При заращении канала бели отсутствуют, жидкость накапливается, матка увеличивается. Возможны отеки и расстройства мочеиспускания. У некоторых пациенток с рецидивами рака шейки матки развивается гидронефроз. При отдаленном метастазировании нарушаются функции пораженных органов.
В процессе гинекологического осмотра в области шейки обнаруживается язва с уплотненными краями. При росте опухоли шейка расширяется, становится бугристой. При заращении канала либо верхних отделов влагалища над шейкой пальпируется эластическое образование. При прогрессировании рецидива рака шейки матки общие признаки онкологического поражения становятся более выраженными. Пациентка страдает от утраты трудоспособности, утомляемости и депрессивного расстройства. Выявляются истощение и гипертермия.
Диагностика рецидива РШМ
Диагноз выставляется на основании анамнеза, жалоб, данных гинекологического осмотра и дополнительных исследований. Достаточно эффективным способом ранней диагностики рецидивов является определение уровня онкомаркера плоскоклеточной карциномы SCC. Повышение уровня опухолевого маркера на доклиническом этапе отмечается у 60-70% больных и может служить основанием для проведения расширенного обследования. При осмотре пациенток с клиническими формами рецидива рака шейки матки обнаруживается язва в зоне поражения. При бимануальном исследовании в окружающей клетчатке могут пальпироваться инфильтраты. Для выявления нарушений функции почек проводят экскреторную урографию.
Лечение рецидива РШМ
Радикальное хирургическое вмешательство возможно при отсутствии гематогенных метастазов и обширных инфильтратов. Пациенткам выполняют пангистерэктомию - удаление матки (гистерэктомию) с аднексэктомией. При одиночных лимфогенных метастазах осуществляют лимфаденэктомию. После операции проводят радиотерапию и химиотерапию. Наилучшим вариантом считается сочетание внутриполостной и дистанционной гамма-терапии. Иногда дополнительно назначают трансвагинальную рентгенотерапию и близкодистанционную внутривлагалищную рентгенотерапию.
При рецидиве рака шейки матки с распространением на тазовую клетчатку и множественными лимфогенными метастазами применяют радиотерапию и лекарственную терапию. При рецидивах во влагалище операция обычно не показана. Больным проводят сочетанную лучевую терапию. При одиночных узлах в печени и головном мозге у молодых, соматически сохранных пациенток возможно оперативное удаление метастатических опухолей. При множественных отдаленных метастазах назначают химиотерапию, радиотерапию и симптоматическую терапию.
Прогноз в большинстве случаев неблагоприятный. Наилучшие результаты отмечаются при локальных рецидивах, не распространяющихся за пределы матки и свода влагалища. Средняя пятилетняя выживаемость после хирургического вмешательства в сочетании с радио- и химиотерапией в подобных случаях составляет 27,4%. При наличии лимфогенных и отдаленных метастазов год с момента постановки диагноза удается прожить 10-15% пациенток.
Важность раннего выявления рецидивов рака шейки матки обуславливает необходимость продуманных профилактических мероприятий. В течение первого года обследование проводят раз в 4 месяца, в течение последующих двух лет – раз в 6 месяцев. Обследование включает в себя осмотр в зеркалах, ректовагинальное исследование, общий и биохимический анализ крови, цитологическое исследование жидкости из влагалища, экскреторную урографию, рентгенографию грудной клетки, УЗИ женских половых органов, КТ органов брюшной полости и динамическую сцинтиграфию почек (при наличии соответствующего оборудования). В сомнительных случаях осуществляют пункционную биопсию шейки матки.
Читайте также:

