Рецидив после трансплантации костного мозга при лимфоме
Лимфома Ходжкина (лимфогранулематоз) относится к группе злокачественных заболеваний, при которых у большинства больных (детей и взрослых) удается добиться полного излечения с помощью современных программ химио- и лучевой терапии. Наибольшие сложности составляет лечение группы больных с первичной резистентностью (5—10 %) и рецидивами заболевания, особенно ранними (в пределах года с момента достижения ремиссии). Рецидивы наблюдаются у 10—15 % больных лимфомой Ходжкина, из которых приблизительно у половины удается достичь состояния повторной ремиссии даже при использовании резервных схем цитостатической терапии.
В настоящее время стандартом в лечении взрослых больных лимфомой Ходжкина является комбинированная химио- и лучевая терапия. С помощью современных протоколов около 95 % больных с I—II стадией и 70—80 % с III—IV стадией лимфомы Ходжкина могут быть излечены.
В целом эффективность терапии при лимфоме Ходжкина зависит от стадии болезни в момент постановки диагноза и IPI. К неблагоприятным факторам относятся возраст больного 45 лет и старше, мужской пол, IV стадия, содержание гемоглобина менее 105 г/л, альбумина менее 4 г/л, лимфоцитов менее 0,6 • 109/л, количество лейкоцитов в момент постановки диагноза 15- 109/л или более. Другими прогностическими факторами, имеющими значение, являются индекс Карновского, невозможность достижения ПР при использовании стандартных доз химиотерапии. До сих пор не установлено статистически достоверного влияния гистологического варианта лимфомы Ходжкина на отделенные результаты лечения.
С увеличением длительности жизни больных с лимфомой Ходжкина возрастает значение адекватности доз при проведении цитостатической и лучевой терапии, поскольку вероятность развития вторичных опухолей, наиболее часто возникающих в областях рядом с местом лучевого воздействия, зависит от интенсивности цитостатической и лучевой нагрузки. Проблемой отдаленного периода может быть развитие сердечной и легочной недостаточности.
Таким образом, высокодозная цитостатическая терапия с последующей трансплантации гемопоэтических стволовых клеток представляется оправданной только при следующих вариантах течения лимфомы Ходжкина: наличии прогностически неблагоприятных значений IPI, отсутствии ремиссии при проведении стандартной химиотерапии, развитии рецидива лимфомы Ходжкина или первичной резистентности. В подобных случаях терапия иногда бывает безуспешной и не зависящей от дозы применяемых препаратов.
К прогностически неблагоприятным вариантам течения лимфомы Ходжкина относятся III—IV стадии заболевания.
До последнего времени основным вариантом трансплантации гемопоэтических стволовых клеток, используемым у больных с лимфомой Ходжкина, являлась ауто-трансплантации гемопоэтических стволовых клеток (преимущественно ауто-ТПСКК).
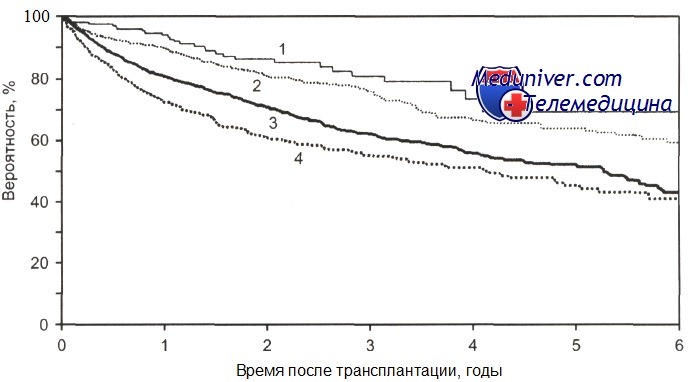
Общая выживаемость после ауто-ТГСК больных с лимфомой Ходжкина в зависимости от стадии болезни.
1-ПР1 (n = 184); 2-ПР2+ (n = 734); 3 - рецидив (n = 1806); 4 — ремиссия не достигнута (n = 632); р = 0,0001.
Проведение ауто-трансплантации гемопоэтических стволовых клеток больным лимфомой Ходжкина I—II стадии возможно только при наличии признаков рецидива, особенно раннего, или первичной резистентности заболевания.
У части больных использование высокодозной химиотерапии с трансплантацией гемопоэтических стволовых клеток ограничено быстрой прогрессией заболевания, возрастом, низким индексом Кар-новского, а также невозможностью получения ауто-логичного трансплантата вследствие значительного снижения клеточности КМ и изменения функционального состояния гемопоэтических стволовых клеток после многочисленных курсов химиотерапии. Наиболее часто это связано с тем, что значительному большинству больных с лимфомой Ходжкина ранее проводилась лучевая терапия, что затрудняет получение аутотрансплантата из костного мозга (КМ). В связи с этим трансплантация гемопоэтических стволовых клеток, выделенных из крови (ауто-ТПСКК), стала при лимфоме Ходжкина методом выбора.
| Автор | Количество больных | Результаты |
| Sweetenham J. et al. | 290 | 30 % 5-летняя БРВ, 34 % 5-летняя ОВ |
| Chopra R. et al. | 46 | 33 % 5-летняя БРВ |
| Reece D. et al. | 30 | 42 % 5-летняя БРВ, 60 % 5-летняя ОВ |
| Yahalom J. et al. | 28 | 33 % 5-летняя БРВ |
| Moreau P. et al. | 28 | 31 % 3-летняя БСВ, 50 % 5-летняя ОВ |
| Gianni A. et al. | 7 | 31 % 6-летняя БРВ, 42 % 6-летняя ОВ |
Наряду с указанным установлено отрицательное влияние следующих прогностических факторов на общую выживаемость больных с лимфомой Ходжкина при ауто-трансплантации гемопоэтических стволовых клеток: наличие В-симптомов, признаки экстранодального поражения, длительность полной ремиссии менее 1 года, низкий индекс Карновского (менее 80 %), отсутствие химиочувствительности и эффекта от двух-трех предшествующих курсов химиотерапии.
По данным CIBMTR, у больных лимфомой Ходжкина без учета стадии заболевания 3-летняя общая выживаемость после ауто-трансплантации гемопоэтических стволовых клеток в ПР1 была 81 %, во второй и последующих ремиссиях —76 %, при рецидиве — 63 %, при первичной резистентности — 55 %.
Факт рецидива отрицательно влияет на общую и безрецидивную выживаемость больных лимфомой Ходжкина. Несмотря на это, по данным различных исследований, у пациентов с рецидивом лимфомы Ходжкина 5-летняя общая выживаемость после ауто-трансплантации гемопоэтических стволовых клеток колеблется в пределах 65—85 % и зависит от интенсивности примененной перед ауто-трансплантации гемопоэтических стволовых клеток химиотерапии. Сохранение химочувстви-тельности опухоли имеет принципиальное значение. В случае отсутствия химиочувствительности лимфомы Ходжкина 5-летняя общая выживаемость после ауто-трансплантации гемопоэтических стволовых клеток составила 26,1 %, при сохранении химиочувствительности — 73,7 %.
| Автор | Количество больных | рецидив менее чем через 12 мес | рецидив более чем через 12 мес |
| Chopra R. et al. | 52 | 41 % | 57 % |
| Bierman P. et al. | 85 | 32% | 47% |
| Reece D. et al. | 58 | 48 % | 85 % |
Эффективность ауто-трансплантации гемопоэтических стволовых клеток при лимфоме Ходжкина исследовали многократно. Изучено прогностическое значение многих факторов. Так, установлено, что отдаленные результаты зависят от стадии болезни и места рецидива в момент проведения трансплантации. При выполнении ауто-трансплантации гемопоэтических стволовых клеток в первом рецидиве 10-летняя безрецидивная выживаемость составила 60 %, при рецидиве в первично-вовлеченной области — 38 %, при IIIВ—IV стадии лимфомы Ходжкина —21 %. По данным другого исследования, при первично-резистентном варианте лимфомы Ходжкина 10-летняя общая выживаемость и безрецидивная выживаемость после ауто-ТГСК составили 55 и 36 % соответственно. Общие результаты ауто-трансплантации гемопоэтических стволовых клеток при неблагоприятных вариантах течения лимфомы Ходжкина представлены в таблицах
Наиболее часто при лимфоме Ходжкина используются режимы кондиционирования: CBV (цикло-фосфан, BCNU, этопозид) и BEAM (BCNU, этопо-зид, цитозар, мелфалан), возможно применение VIP (этопозид, ифосфамид, цисплатин). При режиме кондиционирования CBV 5-летняя общая выживаемость больных с первичной рефрактерностью или рецидивом лимфомы Ходжкина достигает 67 %, при использовании BEAM она составляет 47—70 %.
Таким образом, показанием к трансплантации гемопоэтических стволовых клеток у больных лимфомой Ходжкина являются прогностически неблагоприятные варианты течения болезни. Эффективность трансплантации гемопоэтических стволовых клеток при лимфоме Ходжкина колеблется в среднем от 25 до 80 %, что зависит от индекса IPJ, стадии болезни, места рецидива и сохранения химиочувствительности опухоли.
Пересадка костного мозга при лимфоме является одним из способов лечения. Она позволяет восстановить функции системы кроветворения, избавляет от опасного заболевания. Но процедура отличается высокой степенью сложности, имеет ряд противопоказаний, что сказывается на стоимости трансплантации.
Эффективность пересадки костного мозга при лимфоме

Лимфома – это группа онкологических заболеваний, поражающих лимфатическую систему больного. Развитие злокачественных опухолей наблюдается в любом органе, через который проходит лимфа. Последние годы показали высокую эффективность химиотерапии при лечении этого заболевания. Но для ряда больных единственным шансом остается пересадка костного мозга.
Основные причины гибели костного вещества при лимфоме:
- Поражение при метастазировании на 2–4 стадии. Чаще развивается при неходжкинских лимфомах В-типа.
- Развитие рецидива, при котором клетки новой опухоли не реагирует на применяемые протоколы, уничтожает иммунную систему.
- Клетки костного мозга могут погибнуть при лечении высокодозной химией, превышении допустимой дозы при лучевой терапии.
В этой ситуации костный мозг больного перестает производить кровяные клетки и тельца, полностью отсутствует иммунная защита. Больной может погибнуть от любой инфекции в течение нескольких суток. С помощью трансплантации врачам удается победить аплазию костного мозга, добиться его восстановления и эффективного функционирования.
Трансплантация костного мозга при лимфоме применяется нечасто. Этот метод лечения используется только в ситуациях, когда более простые и доступные терапевтические способы не дают результата. Его эффективность зависит от многих факторов и достигает 80% при лимфоме разного типа. Последние исследования, проводимые онкологическими центрами Беларуси и России, показали уровень стойкой ремиссии у 88,1% людей, перенесших пересадку. Более 51% пациентов живут после процедуры без дополнительной поддерживающей терапии свыше 5 лет.
Виды пересадок костного мозга
В медицинской практике выделяют несколько видов трансплантации:
- пересадка костного мозга;
- введение препарата на основе стволовых клеток;
- переливание пуповинной крови.
При лечении лимфомы пересадка осуществляется разными способами:
- Аутологичным.
- Аллогенным (аллотрансплантация).
Некоторые врачи относят аутологичную пересадку к поддерживающей терапии, которую применяют на 2–3 стадии лимфогранулематоза или лимфомы Ходжкина. Стволовые клетки вводят только при стойкой ремиссии или на стадии, когда метастазы еще не поразили костный мозг больного. В качестве донора выступает сам пациент, что снижает риск отторжения до минимального.
Аллотрансплантация делится на несколько видов:
- Сингенная – забор материала производится от близнеца-донора, генетические данные которого совпадают максимально.
- Гаплоидентичная – успешность операции во многом зависит от уровня совместимости. Поэтому кандидат подбирается из числа близких родственников-доноров с совместимостью 50% и выше (родители, братья, сестры).
- Пересадка от совместимого неродственного донора – при отсутствии других вариантов больному подбирается кандидат из числа людей, генетический материал которых совпадает минимум на 35%.
При аллогенной трансплантации значительно повышен риск отторжения и осложнений после проведения операции.
Пересадка при болезни Ходжкина
Лимфома Ходжкина в большинстве случаев хорошо реагирует на химиотерапию, достигая стойкой ремиссии. Но остается определенный процент больных, которым не помогают традиционные методики лечения. На 2–3 стадии может возникнуть поражение костного мозга, требующее принятия срочных мер. Для данного типа лимфом рекомендуется аутологичный вид трансплантации.
Пересадка костного мозга при лимфоме Ходжкина чаще производится путем переливания специального раствора. Его заранее изготовляют из стволовых клеток больного, которые получают путем фильтрации костного мозга и периферической крови. Перед проведением процедуры больному проводится курс полихимиотерапии, которая помогает остановить развитие онкологии.
Первые результаты появляются через 4–6 недель, когда начинается активная выработка собственных кровяных клеток. Если проведена пересадка костного мозга при лимфоме Ходжкина, прогноз зависит от многих факторов: возраст, наличие хронических болезней, острые инфекции во время реабилитации. Но при отсутствии отторжения длительная ремиссия возникает у 60–80% заболевших, против 0,8–3% без проведения уникальной процедуры.
Трансплантация при неходжкинских лимфомах
При неходжкинских лимфомах поражение костного мозга встречается гораздо чаще, протекает более агрессивно. Оно является результатом распространения метастазов или первичного поражения органа кроветворения.
Основные задачи трансплантации:
- Если наблюдается опухоль с низкой реакцией на химиотерапию, больной может погибнуть при проведении агрессивного лечения. После пересадки костного мозга организм быстрее восстанавливается, вырабатывает здоровые стволовые клетки, выдерживает усиленную терапию, побеждая смертельное заболевание. Методика сочетания аутологической пересадки и интенсивной химиотерапии уже активно применяется в клиниках Израиля и США, показывает хорошие результаты.
- При поражении и гибели костного мозга пересадка остается единственным способом его восстановления: без эффективной работы системы кроветворения больной не выживет даже при устойчивой ремиссии.
Дабы уменьшить риск рецидива после проведения трансплантации, применяется инфузия тромбомассы и лимфоцитов, защищающая от инфекций.
Показания и противопоказания для пациента
Трансплантация костного мозга при лимфоме требуется при лечении наиболее тяжелых видов онкологии:
- неходжкинские лимфомы;
- лимфома Ходжкина;
- миелоидный лейкоз;
- лимфобластная лимфома;
- миелодиспластический синдром.
В европейских онкологических центрах 30% всех пересадок костного мозга приходится на неходжкинские формы, 11% на лимфому Ходжкина.
Но процедура имеет ряд противопоказаний, которые делают трансплантацию невозможной:
- наличие хронических инфекций (мононуклеоза, сифилиса, грибковых патологий);
- опухоль не восприимчива к препаратам химиотерапии, поэтому невозможно провести процесс подготовки к переливанию стволовых клеток от донора;
- иммунная деструкция тромбоцитов, при которой риск отторжения максимальный;
- дисфункция почек или печени, серьезные патологии сердца, способные привести к летальному исходу.
Перед процедурой проводится ряд обследований и анализов, помогающих оценить общее состояния пациента.
Что должен знать донор?
Подавляющее большинство пересадок приходится на костный мозг и стволовые клетки, полученные от неродственного донора. В европейских странах и США существует огромный реестр добровольных кандидатов, который используется для лечения больных лейкемией и лимфомами.
Донорство является добровольной процедурой, поэтому кандидат всегда может отказаться от его проведения. Учитывая высокую стоимость забора и обработки биоматериала, донор должен со всей ответственностью подойти к процедуре, заботиться о своем здоровье.
Он обязан предупредить врачей о любых изменениях, способных повлиять на качество костного мозга:
- перенесенные недавно грипп, ОРВИ;
- менструация;
- последний день приема алкогольных напитков.
После процедуры забора костного мозга донору можно покинуть лечебное учреждение уже на следующий день. Иногда в течение 2–5 суток сохраняется болезненный синдром, который легко снимается обезболивающими препаратами, не требует лечения. На полное восстановление мозгового вещества требуется 14–20 дней. В это время рекомендуется уменьшить физические нагрузки, наполнить рацион полезными продуктами, обогащенными витаминами и минералами.
Показания и противопоказания для донора
Среди потенциальных доноров биоматериала проводится тщательный отбор. Поэтому к забору и допускаются только здоровые люди возрастом от 18 до 45 лет. После донорства костный мозг таких кандидатов восстанавливается быстро без осложнений для здоровья. Как правило, они легко переносят процедуру, понимая всю ответственность и важность решения.
Даже при самой тщательной фильтрации и подготовке остается риск загрязнения инфицированными донорскими клетками. Поэтому при пересадке к потенциальному донору предъявляются строгие требования.
Противопоказаниями являются следующие болезни и патологии:
- аутоиммунные заболевания;
- ВИЧ;
- перенесенный ранее туберкулез, сыпной тиф;
- гепатит С;
- хронические инфекции;
- психические заболевания.
Донором костного мозга при пересадке не может стать человек, имеющий хронические заболевания:
- печени (цирроз, холецистит);
- почек (мочекаменная болезнь, дисфункция);
- гиперплазию щитовидной железы;
- язву желудка или кишечника;
- бронхиальную астму;
- сахарный диабет.
Временными противопоказаниями к включению в донорский реестр становятся переливание крови, поездки в экзотические страны, контакт с носителями вирусного гепатита. Такие кандидаты могут приступить к сдаче анализов только через полгода после события.
Забор донорской кроветворной ткани

Забор материала для последующей трансплантации производится разными способами. Наибольшая концентрация клеток костного мозга у взрослого человека наблюдается в бедренной или подвздошной тазовой кости. Перед процедурой донора госпитализируют, проводят ряд анализов, чтобы убедиться в отсутствии воспалений и инфекций. Все манипуляции проводятся под общей или эпидуральной анестезией.
Для забора ткани хирург делает несколько проколов в кости донора специальной иглой. Через них производится пункция. В среднем за один прием врачам необходимо получить от 15 до 20 мл костного вещества. После выхода из наркоза и оценки общего состояния донор может возвращаться к привычному образу жизни. При таком способе удается получить максимальное количество материала и стволовых клеток всего за 30–40 минут.
Гораздо реже используется методика забора венозной крови. За 2–3 недели потенциальный донор начинает принимать специальные препараты, стимулирующие выброс стволовых клеток. Это повышает ценность биоматериала. После очищения и выделения ценных элементов кровь возвращают донору, что ускоряет процесс восстановления. Среди недостатков метода – на процедуру забора уходит несколько часов, могут наблюдаться головокружения, тошнота, дискомфорт. Кроме того, для получения необходимого объема забор повторяют до 6 раз.
Подготовка и процедура пересадки КМ при лимфоме
Чтобы трансплантация прошла успешно для больного, проводится специальная подготовка. Обязательная часть – проведение нескольких курсов полихимиотерапии в сочетании с облучением.
Предназначение иммуносупрессивной терапии (конденсирования):
- Такое интенсивное лечение позволяет добиться временной ремиссии, во время которой производится трансплантация.
- Необходимо разрушить собственный костный мозг пациента, чтобы освободить пространство для донорского.
- Происходит полное подавление иммунной системы больного, которая может стать причиной быстрого отторжения костного мозга.
Пациента перед трансплантацией помещают в асептическую (стирильную) палату, чтобы не допустить контакта с носителями вирусных или бактериальных заболеваний, попадания в кровь патогенных возбудителей. В этот период проводится процедура подготовки донорской ткани, последние контрольные исследования.
Трансплантация мало напоминает хирургическую операцию: во время процедуры материал из стволовых клеток переливается с помощью капельницы. Он смешивается с кровью пациента, равномерно распределяется по всему организму. Трансплантат оседает в трубчатых костях, запуская процесс формирования здорового костного мозга. Для поддержки организма в этот ответственный период времени проводится вливание тромбоцитов донора, которые уменьшают риск отторжения.
Что происходит после трансплантации КМ?
Ежедневно больному следует сдавать анализы крови: врачи контролируют показатели, отслеживают динамику. Ему проводится поддерживающая терапия с применением антибиотиков, витаминов и антисептиков. Пациент остается в полной изоляции, чтобы исключить заражение инфекцией. В этот период человек испытывает не только физические, но и психологические проблемы, опасаясь осложнений и рецидива лимфомы.
Осложнения и побочные эффекты
Наиболее опасные осложнения, с которыми может столкнуться пациент после пересадки:
- у каждого второго больного через несколько дней начинается отторжение, способное привести к летальному исходу;
- анафилактический шок при аллергии на донорские клетки или тромбоциты;
- инфицирование различными заболевания при отсутствии иммунной защиты;
- происходит отказ почек из-за интоксикации.
В первые 2 недели после процедуры реципиент может столкнуться с побочными эффектами, осложняющими процесс приживления:
- болезненное воспаление слизистой желудка и кишечника;
- сильная слабость, постоянная сонливость;
- головные боли;
- сердечная аритмия;
- проблемы с мочеиспусканием;
- полное отсутствие аппетита.
Для снижения неприятных ощущений реципиенту дают специальные питательные растворы, содержащие необходимые организму вещества и микроэлементы. Они вводятся в кровь, чтобы уменьшить нагрузку на пищеварительную систему.
Питание и диеты до и после проведения процедуры

До трансплантации костного мозга больному рекомендуется легкое питание без большого количества ограничений. Как правило, в этот период проходит химиотерапия, поэтому аппетит практически отсутствует Лучше исключить жареные и жирные блюда, мясо, заменив животные белки творогом.
После пересадки необходимо придерживаться определенных рекомендаций:
- отказ от алкоголя, тонизирующих напитков;
- употребление большого количества овощей, фруктов;
- включение в пищу продуктов, улучшающих состояние крови (свекла, печень, гранатовый сок);
- ежедневное употребление свежих соков, морсов, компотов;
- снижение в рационе сахара, сдобы и сладостей.
До восстановления пищеварения некоторым пациентам рекомендуется употребление детских пюре. Они имеют гомогенизированную структуру, не содержат искусственных добавок и специй.
Прогноз жизни
Пересадка костного мозга при лимфоме или других заболеваниях кроветворной системы проводится с 1990 года.
Многочисленные наблюдения и исследования доказали, что прогноз выживаемости зависит от некоторых факторов:
- возраст (наилучшие результаты фиксируются у детей и молодых людей до 25 лет);
- половая принадлежность (гормональный фон женщины является дополнительной защитой от отторжения);
- степень поражения лимфатической системы при лимфоме.
При онкологии сложно составить прогноз жизни после пересадки костного мозга. Но последние данные показали, что после трансплантации до 80% пациентов прожили от 5 до 8 лет. Свыше 10 лет живет каждый второй пациент, не имевший шанса на выздоровление без трансплантации.
Где можно пройти процедуру в России, какая ее стоимость?
Донорство костного мозга только развивается в России, а реестр доноров насчитывает не более 10 000 кандидатов (против 7 млн. в Германии).
Но существует ряд клиник, которые проводят пересадку при лимфоме на высоком уровне:
Стоимость процедуры складывается из затрат на многочисленные анализы, подготовительный период, реагентов для приготовления препарата из стволовых клеток и многих других факторов. В зависимости от ситуации трансплантация стоит от 1 до 3 млн. рублей.
Если вы нашли ошибку просто выделите ее и нажмите Shift + Enter или нажмите здесь. Большое спасибо!
Спасибо за ваше сообщение. В ближайшее время мы исправим ошибку

В сентябре 2017 года моя мама заболела лимфомой.

Мама из Северодвинска, это Архангельская область. Местные врачи поставили диагноз только через полгода. После этого мы год боролись с лимфомой и на какое-то время победили.
В этой статье я расскажу, сколько мы потратили на лечение и где взяли деньги. Предупреждаю сразу, что конец у этой истории будет печальный.
Как маме диагностировали лимфому
Онкологию начали подозревать только спустя пару месяцев. Тогда сделали биопсию лимфоузлов, но она получилась не с первого раза: несколько раз ее брали неправильно, поэтому результатов не было.
В конце концов диагноз все-таки подтвердили, хотя анализы еще на всякий случай отправили в областную онкологическую больницу в Архангельске для проверки. Это заняло еще три недели.

Что такое лимфома

Обычно первый симптом лимфомы — увеличение лимфоузлов. Не всегда это периферические лимфоузлы, которые можно увидеть при простом осмотре. Иногда в патологический процесс сразу вовлечены внутригрудные лимфатические узлы. Пациента может беспокоить сухой кашель, чувство нехватки воздуха, одышка. Если поражены внутрибрюшные лимфоузлы, то возникает боль, тяжесть, чувство переполнения в области живота.
При этом иногда даже при массивной опухоли у пациента может не быть значимых изменений в анализах крови. Только у части пациентов проявляются симптомы опухолевой интоксикации:
- Снижение массы тела на 10% за последние 6 месяцев.
- Повышение температуры выше 38 °C не менее трех дней подряд без признаков воспаления.
- Очень сильная ночная потливость.
Это все значит, что лимфому не так-то легко диагностировать.
Я узнала об исследовании, которое называется ПЭТ КТ — это метод диагностики онкологических заболеваний, в котором используют позитронно-эмиссионную (ПЭТ) и компьютерную томографию (КТ). Насколько я разобралась, ПЭТ КТ показывает очаги опухоли и помогает оценить развитие болезни.
Это довольно новое исследование: по ОМС в России его стали делать только несколько лет назад. В нашей региональной больнице его не упоминали. Но когда я спросила о нем на врачебном консилиуме, мы без вопросов получили направление.
Оборудование для ПЭТ КТ на тот момент было всего в 17 городах России: Москве, Санкт-Петербурге, Воронеже, Белгороде, Липецке, Екатеринбурге, Красноярске, Орле, Казани, Тамбове, Тюмени, Магнитогорске, Курске, Уфе, Челябинске, Хабаровске и Ханты-Мансийске. Ближайший к Северодвинску город — Санкт-Петербург, поэтому врач дал нам направление в петербургское отделение Российского научного центра радиологии и хирургических технологий. Без направления сделать ПЭТ КТ тоже можно, но это дорого: например, в 2019 году в этом центре исследование всего тела стоило 42 500 рублей.
стоит исследование ПЭТ КТ всего тела в 2020 году
Оказалось, что с городом нам повезло: нас готовы были принять уже через 2—3 дня после звонка в центр. В Москве даже за деньги исследование предлагали сделать самое раннее через полторы недели. По итогам повторной биопсии и результатов ПЭТ КТ врачи подтвердили, что у мамы лимфома, и довольно агрессивная.


Как диагностируют лимфому
Врач может заподозрить лимфому при увеличении лимфатических узлов, но диагноз ставят только по результатам биопсии. Если человек обнаружил у себя увеличенные лимфоузлы — лимфаденопатию — требуется обратиться к врачу. Дальше врач по совокупности клинических данных выбирает дальнейшую тактику обследования. При нарастающей лимфаденопатии — если лимфоузлы продолжают увеличиваться — нужно делать биопсию с обязательным гистологическим и иммуногистохимическим исследованием.

В Санкт-Петербурге на базе Северо-Западного государственного медицинского университета имени И. И. Мечникова работает Центр дифференциальной диагностики лимфаденопатий. Тут жителям Санкт-Петербурга и других регионов делают биопсию лимфоузла с гистологическим и иммуногистохимическим исследованием по ОМС.
Как мы выбрали больницу
Когда мы получили диагноз, стало понятно, что нужно как можно быстрее начинать лечение. Пять лет назад мама уже лечилась от рака шейки матки в областной онкологической больнице и все прошло хорошо, поэтому она была готова снова довериться местным врачам.
Но оказалось, что лимфому в Архангельской области лечат не в онкологической больнице, где хорошее финансирование и материально-техническая база, а в общей областной больнице. По очереди в эту больницу маму могли взять только через два месяца. Это слишком долго.

Мы стали искать подходящие больницы в других городах. Остановились на Центре онкогематологии и трансплантологии при Северо-Западном государственном медицинском университете имени И. И. Мечникова в Санкт-Петербурге. Там мы смогли начать лечение через 10 дней вместо двух месяцев.
Сразу после лечения врач сказал, что если бы мы не поторопились, скорее всего, мама была бы уже мертва. Такой вид лимфомы убивает человека меньше чем за год.
Почему важно время
Существуют разные варианты лимфом, они делятся на индолентные и агрессивные подгруппы.

Агрессивные лимфомы характеризуются высокой скоростью деления опухолевых клеток. Это приводит к быстрому распространению патологического процесса по организму, поэтому так важно в кратчайшие сроки поставить диагноз и начать химиотерапию.
Как получить квоту на лечение
Когда мы выбирали, где лечить лимфому, решили не рассматривать лечение за границей. Как нам сказали врачи, российские стандарты лечения лимфомы совпадают с европейскими, потому нет разницы в эффективности лечения в России и, скажем, в Германии.
Но есть разница в стоимости: лечение гражданам РФ покрывает бюджет. Полиса ОМС для этого не хватит, но можно получить квоту. Т—Ж уже писал, как выглядит процесс получения квоты на операцию в отдельной статье. Я расскажу, как было у нас.

Сначала мы собрали пакет документов:
- Результаты исследований ПЭТ КТ.
- Протокол решения врачебной комиссии архангельской больницы с направлением на лечение по программе высокотехнологичной медицинской помощи и выпиской из карты об анамнезе.
- Справку архангельской больницы о диагнозе мамы.
- Направление на госпитализацию, выданное в северодвинской больнице.
- Заявление о согласии на обработку персональных данных.
С документами мы пришли к своему лечащему врачу больницы в Северодвинске. Она передала документы вместе с заявлением на получение квоты в областную больницу, и мы стали ждать подтверждения. По закону на это у областной больницы три дня.
После этого все наши документы направили в лечебное заведение, которое было указано в заявлении. Как только областная больница подтверждает направление, пациенту выдают 14-значный номер, по которому можно отслеживать процесс на специализированном портале по ВМП.
Через неделю из Центра онкогематологии пришло положительное заключение. Какие документы нужны для госпитализации и когда приезжать, я уточняла по телефону.

Справка архангельской больницы с диагнозом мамы 
Направление на госпитализацию из северодвинской больницы
Приключения перед госпитализацией
По телефону мы договорились с заведующей отделения гематологии в петербургском Центре онкогематологии о сроках госпитализации. И тут начались неприятности.
На фоне долгого приема обезболивающих у мамы открылась язва. Ей сделали полостную операцию, поэтому она не смогла приехать в Санкт-Петербург к дате госпитализации. Был риск, что начало лечения серьезно сдвинется.
Поскольку у мамы были очень неспецифичные для лимфомы симптомы, врачи в Центре онкогематологии хотели еще раз проверить ее биопсию. На это уходит примерно 14 дней. Но начать проверку без биоматериала мамы они не могли, а он был в Северодвинске. Кроме того, они могли провести исследование по ОМС только своим пациентам — а мама еще формально им не была.
мы заплатили за дополнительную биопсию
Результаты анализа подтвердили диагноз архангельских врачей, и маму наконец-то взяли на лечение.
Как маме лечили лимфому
Маме прописали шесть курсов химиотерапии по четверо суток каждый. Курс химиотерапии — это отдельная история с поступлением в больницу, исследованиями, подготовкой к процедуре, самой химией и восстановлением в больнице. Перерыв между курсами — 28 дней.
Чтобы этого избежать, пациенту ставят подключичный порт. Он позволяет избежать многочисленных внутривенных инъекций. Для установки подключичного порта нужна отдельная операция, которую проводит сосудистый хирург. Маме ее тоже сделали по квоте.
Установка подключичного порта выглядит так. Источник: Городская клиническая больница имени С. С. Юдина
После окончания шести курсов химиотерапии развитие заболевания у мамы остановилось. Далее ей предстояла пересадка костного мозга. В Центре онкогематологии пересадку не проводят, и нам дали направление в другую больницу, Исследовательский центр онкологии им. Петрова — тот самый, где ранее маме делали ПЭТ КТ. Для пересадки костного мозга у мамы дважды брали клетки, но их не хватило. В итоге пересадку не провели.
Квота покрыла все расходы на лечение. Кроме самой химиотерапии и операции по установке подключичного порта в лечение вошли консультации врачей, исследования, медицинские манипуляции вроде забора крови и установки капельницы. Если бы у нас получилось сделать пересадку костного мозга, квота покрыла бы и ее.

Мне было неловко спрашивать врачей, сколько стоит та или иная манипуляция. Судя по словам маминого врача, для россиян лечение всегда бесплатно: если не хватает полиса ОМС, оформляют квоту. Для иностранцев курс стоит от 50 до 200 тысяч и более. На сайте НМИЦ онкологии им. Петрова я нашла стоимость всех услуг.
Для примера я свела в таблицу некоторые процедуры и операции, которые делали маме, и их стоимость.
Читайте также:

