Разрыв сонной артерии при раке
Прежде чем обсуждать вопрос атеросклероза сосудов шеи и сонных артерий, давайте разберемся с основами анатомии – где располагаются эти сосуды и для чего они нам нужны.
Главные сосуды шеи: расположение и функции
У человека есть два основных вида магистральных артерий шеи – сонные и вертебральные (позвоночные). Обе являются парными. Правая отходит от плечеголовного ствола, левая – от дуги аорты. Далее они на уровне верхнего края щитовидного хряща разделяются на наружную и внутреннюю сонную артерию (НСА и ВСА соответственно).
Общая сонная артерия кровоснабжает кожу головы, язык, мышцы глотки, внутренняя – орган зрения, большие полушария головного мозга и промежуточный мозг (таламус и гипоталамус).
Основную проблему представляет атеросклероз внутренних сонных артерий.

Атеросклероз сонных артерий
Патология представляет собой хроническое сосудистое заболевание, при котором в стенке сонных артерий откладывается холестерин. Со временем формируются бляшки, сужающие их просвет и нарушающие гемодинамику головном мозге. В международной классификации болезней эта патология находится под шифром I65.2. Риск ишемического инсульта (смерти участка мозга вследствие прекращения или затруднения поступления крови) при сужении просвета ВСА более, чем на 50 %, возрастает в 3 раза.
Атеросклероз ВСА является причиной примерно 20 % ишемических инсультов.
Атеросклероз сонных артерий входит в структуру так называемой цереброваскулярной болезни, которая наряду с инфарктом миокарда и инсультом занимает ведущие позиции среди причин смерти. Ее распространенность составляет примерно 6000 случаев на 100 000 населения. Особенно часто она встречается у пожилых людей.
Причины и механизм развития болезни
Атеросклероз сонных артерий развивается вследствие множества причин. Перечислим их в порядке значимости:
Сам механизм образования атеросклеротической бляшки довольно сложен и до конца не выяснен.
Стоит отметить, что у любого человека на крупных сосудах имеются отложения холестерина, даже у мертворожденных детей на вскрытии обнаруживают минимальные атеросклеротические изменения в стенках аорты.
На данный момент времени ученые выделяют три основные стадии атеросклероза:
- Образование липидных пятен и полосок. Первым звеном является повреждение эндотелия (внутренней оболочки) артерии, что создает благоприятные условия для проникновения частиц холестерина. Сильнее всего этому способствует высокое АД. Макрофаги поглощают молекулы липопротеида, превращаясь в пенистые клетки.
- Появление фиброзной бляшки. Далее из-за повреждения эндотелия и скопления пенистых клеток выделяются факторы роста, что приводит к усиленному делению гладкомышечных клеток и выработке соединительнотканных волокон (коллагена и эластина). Формируется стабильная бляшка с толстой и плотной фиброзной покрышкой и мягким липидным ядром, сужающая просвет сосуда.
- Формирование осложненной бляшки. Прогрессирование процесса ведет к увеличению липидного ядра, постепенному истончению фиброзной капсулы, разрыву и пристеночному тромбообразованию, почти или полностью закупоривающим просвет артерии.
В случае внутренней сонной артерии пристеночный тромб отрывается и закупоривает более мелкие сосуды (среднюю, переднюю мозговую артерии), вызывая ишемический инсульт.

Любимые места бляшек
Наиболее часто атеросклеротические бляшки располагаются в следующих местах:
- в области бифуркации сонной артерии, т. е. там, где общая сонная разделяется на наружную и внутреннюю;
- в устье ВСА – начальный сегмент ее ответвления от НСА;
- в устье позвоночных артерий;
- в сифоне ВСА (месте изгиба при ее входе в череп).
Это объясняется тем, что в этих местах из-за неровности хода сосуда создается турбулентный (вихревой) поток крови, что увеличивает вероятность повреждение эндотелия.
Симптомы и жалобы больного
Клинические симптомы атеросклероза сосудов шеи возникают, когда просвет артерии сужен более чем на 50 %, и головной мозг начинает испытывать кислородное голодание. Как показывает практика, есть пациенты и с большей степенью стеноза, которые не предъявляют никаких жалоб и чувствуют себя вполне здоровыми. Длительная недостаточность кровоснабжения головного мозга называется хронической ишемией или дисциркуляторной энцефалопатией. Ее симптомы:
- быстрое наступление усталости, снижение физической и интеллектуальной работоспособности;
- ухудшение памяти и умственная деградация;
- утрата критического мышления;
- частые перепады настроения;
- нарушение сна – сонливость днем, бессонница ночью;
- головокружение, головная боль, шум в ушах.
Коварство атеросклероза в том, что долгое время он может протекать абсолютно бессимптомно вплоть до развития острых состояний. К ним относятся:
- транзиторная ишемическая атака;
- ишемический инсульт (ОНМК).
Транзиторная ишемическая атака (ТИА) – это резкое ухудшение кровообращения определенного участка головного мозга. Она является предынсультным состоянием. Симптомы:
- головокружение;
- нарушение равновесия, шаткость походки;
- преходящая слепота на 1 глаз;
- нарушение речи;
- онемение, чувство слабости в одной половине лица, руке, ноге и т. д.
При ишемическом инсульте наблюдается практически та же картина, но более тяжелая, с риском летального исхода, также может наступить полный паралич одной половины тела или эпилептический припадок. Основное отличие ТИА от инсульта состоит в том, что ее симптомы полностью проходят через 24 часа, а в случае с ОНМК остаются надолго, а также требуют проведения специализированных мероприятий. Если ТИА вовремя не диагностировать и не оказать квалифицированное лечение, то она может перейти в инсульт.
Признаки атеросклероза на УЗИ, доплере и дуплексе
УЗИ – это быстрый и простой способ оценить, в каком состоянии находятся сосуды. Это один из первых инструментальных методов диагностики, который назначается пациенту при подозрении на такой диагноз, как атеросклероз сонных артерий.
Существует 2 метода ультразвукового исследования сосудов:
- допплерография;
- дуплексное сканирование.
При допплерографии можно увидеть только скорость кровотока и определить, нарушен ли он. Дуплексное сканирование позволяет оценить анатомию сосуда, его извитость, толщину стенки и бляшки. Для диагностики атеросклероза сонных артерий назначается именно этот вид исследования, так как он более информативен.
Методы лечения
Лечение атеросклероза сонных артерий представляет собой сложную задачу. Способ терапии напрямую зависит от степени стеноза сосудов и клинической картины, а именно наличия дисциркуляторной энцефалопатии и перенесенных транзиторных ишемических атак и инсультов. При небольшом сужении ВСА и незначительной симптоматике, отсутствии острых состояний можно обойтись только лекарственной терапией:
- Статины (Аторвастатин, Розувастатин) – основной вид препаратов, замедляющих прогрессирование атеросклероза. Они снижают концентрацию холестерина в крови. Целевой уровень липопротеидов низкой плотности составляет меньше 1,8 ммоль/л.
- Ацетилсалициловая кислота предотвращает образование тромба на атеросклеротической бляшке. Если у пациента есть язвенная болезнь желудка или 12-перстной кишки, ему предпочтительно назначается Клопидогрель.
- Средства для снижения артериального давления. Пациенту необходимо поддерживать цифры АД на определенном уровне ( Советы специалиста: изменение образа жизни
Помимо медикаментозного и хирургического лечения, немаловажную роль играет коррекция образа жизни. Я всегда рекомендую своим пациентам отказаться от курения, регулярно заниматься физическими упражнениями, внести изменения в свой рацион питания (кушать больше овощей, фруктов и рыбы). Больным сахарным диабетом нужно периодически сдавать кровь на гликированный гемоглобин, соблюдать низкоуглеводную диету, посещать эндокринолога и принимать назначенные препараты для снижения сахара в крови.
Стенозирующий и нестенозирующий атеросклероз сонной артерии: разница в симптомах и лечении
На самом деле, это лишь разные стадии одного заболевания. Нестенозирующий атеросклероз – это состояние, при котором бляшка занимает менее 50 % просвета артерии. Как правило, он никак себя не проявляет. Заподозрить его можно по слабому систолическому шуму на сонных артериях. В некоторых случаях нужна лекарственная терапия (статины, антигипертензивные препараты и т. д.). Подробное описание клинической картины и лечения стенозирующего атеросклероза приведено выше.
Атеросклеротическое поражение других сосудов шеи: признаки, диагностика и лечение
Атеросклероз позвоночных артерий встречается реже и развивается в более позднем возрасте, чем сонных. Тем не менее, он является причиной 20 % ишемических инсультов затылочной области головного мозга.
Клинические симптомы следующие:
- проблемы со зрением – двоение в глазах, вспышки, молнии, затуманенность или выпадение полей зрения;
- ухудшение слуха, шум в ушах;
- нарушение равновесия, неустойчивость тела при ходьбе или стоянии;
- головокружение, иногда настолько сильное, что вызывает тошноту и рвоту.
Весьма характерным признаком поражения позвоночных артерий являются дроп-атаки. Это внезапные падения без потери сознания, возникающие при резких поворотах или запрокидывании головы. При выраженном стенозе могут развиться описанные выше острые состояния (ТИА и инсульт). Диагностика осуществляется теми же методами, что и при атеросклерозе сонных артерий – ультразвуковая допплерография и дуплексное сканирование. Иногда применяется КТ-ангиография.
Медикаментозная терапия остается без изменений, а показания к оперативному вмешательству несколько отличаются.
Если у пациента нет никаких симптомов нарушения мозгового кровообращения, то операция не проводится, даже несмотря на выраженную степень стеноза.
При наличии клинических признаков и стенозе более 50 % выполняется хирургическое вмешательство. Предпочтение отдается открытой эндартерэктомии, так как эндоваскулярное стентирование у таких больных показало очень низкую эффективность.
Случай из практики: атеросклероз вертебральных артерий
Мужчина 57 лет начал жаловаться на небольшое головокружение, ухудшение слуха. Близкие сказали ему, что его походка стала неровной. Неделю назад, когда он резко повернул голову, произошла потеря чувства равновесия и падение, после чего пациент пришел к врачу.
При расспросе выяснилось, что он страдает гипертонией и сахарным диабетом 2 типа. Прописанные лекарства принимает нерегулярно. При измерении артериального давления тонометр показал значение 165/95 мм рт. ст. Подозревая атеросклеротическое поражение позвоночных артерий, я назначил дуплексное сканирование, в ходе которого были обнаружены стеноз правой ПА до 65 %, сужение левой ПА до 40 %. Я направил больного на хирургическое лечение.
Проведена эндартерэктомия правой ПА. Также больному прописано лекарственную терапию – Розувастатин, Ацетилсалициловая кислота, Периндоприл, Метформин. Пациент отметил значительное улучшение – головокружения прекратились, вернулось чувство равновесия.
Для подготовки материала использовались следующие источники информации.

В 25% случаев у пациентов с травмами головы или шеи отмечается повреждение сосудов шеи, при этом повреждения сонных артерий отмечаются в 5-10% случаев. Несмотря на усовершенствование методов диагностики и лечения, эти повреждения все также характеризуются высокой летальностью и частотой осложнений.
Смертность при повреждениях сонных артерий находится в пределах 10-31%, стойкий неврологический дефицит возникает в 16-60% случаев.
Механизм повреждений сонных артерий
Более чем в 90% случаев сонные артерии повреждаются в результате проникающих ранений. Тупая травма обусловливает непосредственное воздействие на артерию, ее перерастяжение, перекрут или контузию фрагментами сломанной нижней челюсти, височной кости или шейных позвонков.
Проникающие ранения могут сопровождаться частичным или полным пересечением сосудов с тромбозом или формированием псевдоаневризм. Псевдоаневризмы могут возникать остро либо через некоторое время после травмы. Увеличиваясь в размерах, аневризмы сдавливают дыхательные пути или элементы плечевого сплетения. В случае повреждения рядом расположенных артерий и вен могут формироваться артериовенозные фистулы, что часто наблюдается у пациентов с псевдоаневризмами. Под действием взрывной волны или высокоскоростных ракет может повреждаться интима сосудов. Микроскопически сосуд выглядит интактным, отмечаются лишь незначительные признаки его ушиба, но после вскрытия просвета выявляется повреждение интимы, с сопутствующим тромбозом.
Тупая травма сонных или позвоночных артерий может приводить к различным их повреждениям: лоскутным отрывам интимы, формированию интрамуральных гематом, расслоению, полному разрыву стенки артерии с образованием псевдоаневризм, артериовенозных фистул и полной окклюзией сосуда.
Неврологические последствия обусловлены гипоперфузией (вследствие пересечения или тромбоза сосудов) либо эмболизацией фрагментами тромбов, источниками которых могут быть псевдоаневризмы и артериовенозные фистулы.
Симптомы повреждения сонных артерий
Для того чтобы стандартизировать диагностику и лечение повреждений шеи, в ней выделяют три анатомические зоны.
О повреждении сосудов шеи свидетельствуют такие тяжелые симптомы, как быстро увеличивающаяся в размерах гематома, отсутствие пульса на сонной артерии, шум или дрожание над ней. К легким симптомам, которые могут указывать на повреждения сосудов и требуют дальнейшего обследования, относят активное кровотечение из ран шеи или глотки, ослабление пульсации поверхностной височной артерии, синдром Горнера (Horner) на стороне поражения, дисфункция IX-XII черепных нервов, расширение средостения, переломы основания черепа и височной кости, а также переломы и дислокации шейных позвонков. Выявление имеющегося неврологического дефицита может быть затруднено у пациентов с сопутствующими травмами головы, а также находящимися в состоянии шока, алкогольного или наркотического опьянения. Примерно в 50% случаев тупые травмы сонных артерий первоначально могут протекать бессимптомно, но, в конечном итоге, после госпитализации у 43-58% из них появляется неврологическая симптоматика.
Экстренная операция показана пациентам с активным кровотечением и нарушением проходимости дыхательных путей. Гемодинамически стабильному пациенту с сохраненной проходимостью дыхательных путей следует назначить необходимые дополнительные обследования
Ценную информацию позволяет получить рентгенография грудной клетки в переднезадней (прямой) проекции. Она позволяет выявить гемоили пневмоторакс, расширение средостения, эмфизему шеи, обусловленную повреждением дыхательных и пищевых путей, свидетельствующую о необходимости хирургического вмешательства.
У пациентов с повреждениями сосудов, локализующимися в пределах 2 анатомической зоны, особую диагностическую ценность представляет дуплексное допплеровское сканирование и является предпочтительным методом исследования, используемым в таких ситуациях.
Однако, в случае с повреждениями, локализующимися в пределах 1 и 3 зон, его диагностические возможности ограничены из-за особенностей их анатомии. Золотым стандартом диагностики повреждений сосудов, локализующихся в цервико-медиастинальной области, а также в пределах 3 зоны, остается ангиография дуги аорты. Она позволяет выявить повреждения других сосудов. Кроме того, информация, получаемая с помощью ангиографии, очень важна на этапе планирования хирургического вмешательства и может использоваться для решения вопроса об эндоваскулярном лечении.
Пациентам с сопутствующей травмой головы, повреждениями костей черепа и позвоночника, неврологическим дефицитом необходимо выполнить КТ головного мозга. Последняя характеризуется хорошей прогностической ценностью. Так, среди пациентов, у которых при поступлении выявляется с помощью КТ инфаркт головного мозга, отмечается высокая смертность и низкая вероятность исчезновения неврологического дефицита, по сравнению с теми, у которых при поступлении КТ оказывается нормальной. У пациентов с расслоением сонных ценную информацию можно получить с помощью МРТ.
Лечение повреждения сонной артерии
В настоящее время вместо (обязательной ранее) хирургической ревизии для пациентов с проникающими ранениями шеи применяют более избирательный подход.
Экстренное хирургическое вмешательство показано при наличии активного пульсирующего кровотечения, увеличивающейся в размерах гематомы шеи и нарушении проходимости дыхательных путей.
При наличии низкоскоростных проникающих ранений, при отсутствии активного кровотечения и нормальном кровоснабжении областей, расположенных дистальнее места повреждения, можно придерживаться выжидательной тактики. Такая тактика допустима при наличии небольших дефектов интимы, маленьких псевдоаневризмах.
Большинству пациентов с повреждениями сонной артерии показано хирургическое вмешательство с первичным восстановлением целостности артерии, независимо от неврологического статуса противоположной стороны . Хирургическое вмешательство противопоказано пациентам, которые находятся в глубокой коме, сопровождающейся выраженным неврологическим дефицитом, окклюзией сонной артерии и обширным инфарктом головного мозга, выявляемым при КТ; у этой группы пациентов прогноз неблагоприятен при любом методе лечения . Всем остальным пациентам с неврологическим дефицитом восстановление целостности артерии принесет пользу и будет способствовать снижению летальности, а также улучшит их неврологический статус .
В большинстве случаев травмы сонных артерий сопровождаются повреждениями их интимы, расслоением и/или тромбозом. Непосредственная цель лечения в этом случае состоит в восстановлении кровоснабжения головного мозга и предотвращении эмболии. Менно поэтому методом выбора является системная антикоагулянтная терапия, т.к. она ограничивает возникновение и прогрессирование тромбоза, препятствует эмболии фрагментами тромбов. В острой фазе гепарин вводят внутривенно, затем, по крайней мере, в течение 3 месяцев пациент должен получать оральные антикоагулянты.
Техника операции при повреждении сонной артерии
Пациента следует уложить на спину, положить валик между его лопатками, разогнуть шею, а голову повернуть в противоположную сторону. Операционное поле ограничивают так, чтобы доступ был возможен на всем протяжении, начиная от основания черепа и заканчивая мечевидным отростком грудины.
Если повреждение локализуется в пределах 2 анатомической зоны, то ревизию при повреждении сонной артерии производят из стандартного доступа, используемого для вмешательств на сонных артериях (по переднему краю кивательной мышцы).
Для ревизии повреждений, расположенных в пределах 1 анатомической зоны, может потребоваться срединная стернотомия.
Описано множество приемов, позволяющих улучшить экспозицию дистальных сегментов внутренней сонной артерии в случае ее повреждений, расположенных в пределах 3 анатомической зоны.
Некоторые хирурги рекомендуют во всех случаях повреждений сонной артерии пользоваться временным шунтом, что позволит сохранить антеградный кровоток во время вмешательства. Мы же пользуемся шунтами только в случае сложных реконструкций внутренней сонной артерии.
Наружную сонную артерию можно безопасно перевязать, но при сохраненной проходимости внутренней сонной артерии. Последнюю можно перевязывать лишь в случае тромбоза ее дистальной части и отсутствии ретроградного кровотока после тромбэктомии.
Небольшие повреждения вен ликвидируют с помощью боковых швов. Сложные венозные реконструкции не показаны, т.к. они увеличивают длительность операции и часто сопровождаются тромбозами. Перевязка яремных вен не сопровождается серьезными последствиями.
При наличии сопутствующих повреждений трахеи и пищевода сосудистую реконструкцию следует укрыть мягкими тканями.
Каротидная хемодектома – опухоль из ткани каротидного гломуса, располагающегося в области бифуркации сонной артерии. Чаще протекает доброкачественно, реже наблюдаются инфильтративный рост и метастазирование. Характерна скудная клиническая симптоматика, единственным проявлением каротидной хемодектомы может быть наличие опухолевидного образования в области шеи. Возможны неприятные ощущения при глотании и поворотах головы, головокружение, головная боль, изменение голоса и кратковременные обморочные состояния при надавливании на опухоль. Диагноз устанавливается на основании жалоб, данных осмотра, результатов УЗИ, КТ, МРТ и других исследований. Лечение оперативное.
- Симптомы каротидной хемодектомы
- Диагностика каротидной хемодектомы
- Лечение каротидной хемодектомы
- Цены на лечение
Общие сведения
Каротидная хемодектома – новообразование, происходящее из нейроэндокринных клеток, локализующееся на боковой поверхности шеи, в области деления общей сонной артерии. Относится к группе опухолей АПУД-системы. Диагностируется редко. Признаки малигнизации, по различным данным, выявляются в 6-25% случаев. Отмечается отсутствие корреляции между морфологической структурой клеток каротидной хемодектомы и ее клиническими проявлениями. Возможно благоприятное течение при наличии гистологических признаков злокачественности. В качестве основного критерия малигнизации рассматривают особенности симптоматики (быстрый рост, рецидивирование и метастазирование).
Причины развития каротидной хемодектомы неизвестны. Патология может возникать в любом возрасте, однако чаще поражает пациентов 20-60 лет. Преобладают больные женского пола. Обычно опухоль обнаруживается с одной стороны, реже бывает двухсторонней. Заболевание может выявляться у близких родственников. Для доброкачественных каротидных хемодектом характерно медленное прогрессирование, описаны случаи, когда подобные опухоли существовали в течение 30 и более лет. При озлокачествлении прогноз неопределенный – одни пациенты живут годами и даже десятилетиями, другие погибают через несколько лет от множественных метастазов. Лечение осуществляют специалисты в области онкологии, сосудистой хирургии и нейрохирургии.
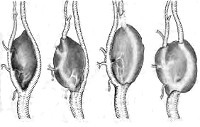
Каротидная хемодектома представляет собой рыхлое и мягкое, реже плотное круглое или овальное опухолевидное образование размером от 0,5 до 5 и более сантиметров. Происходит из каротидной железы (сонного гломуса) – параганглия, клетки которого предположительно участвуют в регуляции кровяного давления и углеводного обмена. Располагается в области бифуркации сонной артерии. Различают четыре варианта взаимоотношений между сонной артерией и каротидной хемодектомой: опухоль локализуется между внутренней и наружной ветвями сонной артерии; окружает внутреннюю ветвь сонной артерии; окружает наружную ветвь сонной артерии; охватывает зону бифуркации и обе ветви сонной артерии.
Злокачественные каротидные хемодектомы врастают в мышечную ткань стенки сонной артерии. Со временем сосуд теряет эластичность и превращается в жесткую трубку. Возможно прорастание близлежащих анатомических структур, метастазирование в кости, регионарные лимфатические узлы и отдаленные органы. При прогрессировании процесса образуется конгломерат, включающий в себя прилегающие нервы, внутреннюю яремную вену, глотку и грудино-ключично-сосцевидную мышцу. Цвет доброкачественных каротидных хемодектом на разрезе розовато-коричневый, злокачественных – с сероватым оттенком. В процессе микроскопического исследования обнаруживаются крупные округлые или полигональные клетки. Клетки соединяются в клубочки, лежащие в строме. При малигнизации выявляется клеточная атипия.

Симптомы каротидной хемодектомы
У трех из четырех пациентов болезнь годами протекает бессимптомно или малосимптомно. Поводом для обращения к онкологу становится обнаружение опухолевидного образования на боковой поверхности шеи или увеличение размера давно существующей опухоли. Реже больные с каротидной хемодектомой предъявляют жалобы на неприятные ощущения при глотании или поворотах головы, болезненность при надавливании, боли, иррадиирующие в голову, лицо и ухо. Могут наблюдаться головные боли и головокружения, обусловленные уменьшением просвета сонной артерии. При росте каротидной хемодектомы возникают прогрессирующие неврологические нарушения из-за сдавления близлежащих нервов.
У некоторых пациентов в анамнезе выявляются падения артериального давления и кратковременные обморочные состояния при надавливании на опухоль. Возможны осиплость голоса, внезапные приступы слабости, урежение ЧСС и лабильность артериального давления. Иногда у больных с каротидной хемодектомой развиваются психические расстройства по типу онкофобии. При пальпации определяется мягкое или плотное опухолевидное образование, обычно расположенное выше угла нижней челюсти. Верхний полюс узла может не прощупываться. Из-за тесной связи с сонной артерией может возникать ощущение пульсации опухоли.
Диагностика каротидной хемодектомы
Диагноз устанавливается на основании анамнеза, жалоб, данных внешнего осмотра и результатов инструментальных исследований. Больных с подозрением на каротидную хемодектому направляют на ультразвуковое дуплексное сканирование сосудов, позволяющее оценить структуру, размер и степень васкуляризации новообразования, а также определить особенности расположения опухоли по отношению к бифуркации и ветвям сонной артерии. Мультиспиральная КТ информативна при определении взаимоотношений между каротидной хемодектомой и соседними анатомическими структурами, может использоваться для проведения дифференциальной диагностики с некоторыми другими заболеваниями.
МРТ с контрастированием позволяет получить информацию о расположении и структуре каротидной хемодектомы, ее связи с близлежащими органами и состоянии регионарных лимфатических узлов. На заключительном этапе назначают селективную каротидную ангиографию для определения особенностей кровоснабжения новообразования. При необходимости эта процедура также может использоваться в лечебных целях – для эмболизации сосудов, питающих каротидную хемодектому. Окончательный диагноз выставляют с учетом результатов цитологического исследования образца тканей, полученного в процессе пункционной биопсии.
Дифференциальную диагностику каротидной хемодектомы осуществляют с новообразованиями щитовидной железы, слюнных желез, нервов, фасций, мышц и подкожной жировой клетчатки, с аневризмой сонной артерии, с неспецифическим лимфаденитом при хронических заболеваниях полости рта и ЛОР-органов, со специфическим лимфаденитом при туберкулезе и сифилисе, а также с метастатическим поражением лимфатических узлов шеи.
Лечение каротидной хемодектомы
Лечебную тактику определяют в зависимости от особенностей клинического течения болезни. При отсутствии быстрого роста и признаков злокачественности хирургическое вмешательство не показано даже при наличии значительного косметического дефекта, поскольку из-за тесной связи каротидной хемодектомы с крупными сосудами любая операция сопряжена с высоким риском для пациента. При компрессии органов шеи и хронических нарушениях мозгового кровообращения, обусловленных давлением на артерии и изменением положения ветвей сонной артерии, выполняют удаление новообразования. Сосуды сохраняют, аккуратно выделяя их из опухолевой массы.
В случае, когда выделение сосуда затруднено, производят перевязку наружной сонной артерии. При тесной спаянности доброкачественной каротидной хемодектомы с сонной артерией возможно частичное вылущивание опухоли с сохранением части капсулы, прилегающей к сосудам. При злокачественном процессе осуществляют удаление опухоли, резекцию бифуркации и ветвей сонной артерии и замещение пораженных сосудов трансплантатом. При доброкачественных новообразованиях близлежащие нервы, как правило, удается сохранить. При злокачественных каротидных хемодектомах нервы иссекают вместе с измененными тканями.
Чтобы иметь возможность контролировать кровоснабжение головного мозга, хирургические вмешательства обычно выполняют под местной анестезией. При крупных новообразованиях используют интубационный наркоз. Учитывая риск развития массивного кровотечения, операции проводят после подготовки достаточного количества крови, кровезаменителей и противошоковых препаратов. Радиотерапия и химиотерапия при лечении каротидных хемодектом не используются из-за неэффективности.
Прогноз при доброкачественных новообразованиях зависит от распространенности опухоли, ее связи с близлежащими анатомическими структурами и ряда других факторов. Злокачественные каротидные хемодектомы рассматриваются, как прогностически неблагоприятные. Продолжительность жизни определяется степенью агрессивности местного роста новообразования и скоростью появления отдаленных метастазов. Летальный исход может наступить в течение нескольких лет или десятилетий после постановки диагноза.
Читайте также:

