Ранний рак полип на ножке
Второй тип раннего инвазивного рака (на широком основании) представлен новообразованием в виде уплощённого возвышения. Иногда встречаются случаи опухолей с изъязвлением, в которых инвазия ограничивается подслизистым слоем. Изъязвление полипа на широком основании — характерный признак инвазивного рака.
Большинство инвазивных раков — высокодифференцированные аденокарциномы. Но иногда встречаются случаи с относительно низкой дифференцировкой раковой ткани в глубоких слоях (см. Пример 35). Аденоматозная ткань нередко сохраняется, особенно в верхушке полипа на ножке, в котором развился инвазивный рак.
Степень раковой инвазии подслизистого слоя варьирует от незначительной степени до массивного поражения (инфильтрации) (Рис. 13-1 и 13-2; Пример 32). В случае полипов на ножке инвазия часто ограничивается верхушкой новообразования. Инвазия ножки встречается относительно редко. При плоских и изъязвлённых опухолях раковая инвазия нередко имеет массивный характер.
Диагностика
При озлокачествлении аденомы не наблюдается настораживающих изменений в клинической симптоматике. Однако при раннем инвазивном раке ректальное кровотечение встречается чаще, чем при доброкачественных аденомах. Ранний инвазивный рак может не сопровождаться какой-либо симптоматикой, и в большинстве случаев его диагностика осуществляется случайно.
Полип на ножке
Озлокачествление внутри полипа не сопровождается макроморфологическими изменениями на поверхности его верхушки. Ввиду этого эндоскопическая дифференциальная диагностика доброкачественной аденомы и инвазивного рака вряд ли осуществима, особенно при полипах небольшого размера.
Инвазивный рак практически отсутствует в полипах менее 5 мм в диаметре, в то время как у полипов свыше 20 мм в диаметре индекс малигнизации достигает примерно 50% [8].
Иными словами, наличие длинной тонкой ножки внушает доверие в отношении доброкачественности аденомы.
Крупные полипы на короткой ножке имеют тенденцию быть неотличимыми от полиповидного рака, к тому же при крупных размерах верхушки полипа ножка может быть труднодоступной для осмотра. Для рака более вероятны интенсивная гиперемия и рыхлость поверхности верхушки с наличием контактной кровоточивости. Наиболее важным моментом в отношении диагностики полипов является визуализация ножки, так как у явных раковых опухолей ножка всегда отсутствует.
Такие проявления как неправильная форма или дольчатость поверхности верхушки полипа не столь важны в диагностике полиповидного поражения. Они больше соотносятся с размером, а не характером опухоли.
Поэтому для полипов на ножке не столь важны данные о гистологическом строении, полученные до проведения полипэктомии. Эти полипы должны удаляться путём выполнения эндоскопической полипэктомии. Окончательную дифференцировку можно осуществить только с помощью гистологического исследования всего удалённого полипа.
Важно не забывать о том, что ранний инвазивный рак в полипах на ножке может метастазировать, особенно в тех случаях, когда раковая ткань прорастает шейку полипа (Пример 31).
Лимфатические сосуды толстой кишки, которые обнаруживаются в сочетании с мышечной пластинкой слизистой, сопутствуют также структурам, тянущимся в ножку полипа по направлению к верхушке новообразования. Таким образом, лимфатические сосуды имеются в верхушке опухоли сразу же под мышечной пластинкой слизистой, но никогда не обнаруживаются в более поверхностном слое [4]. Ввиду этого метастазы не могут исходить из опухоли, локализующейся в пределах слизистой оболочки. Но они могут появляться, если раковая опухоль прорастает мышечную пластинку слизистой оболочки. Имеются определённые условия, при которых метастазирование, в случае полипов на ножке, будет распространённым: 1). наличие раковых клеток в лимфатических сосудах внутри верхушки полипа; 2). низкая дифференцировка карциномы; и 3). короткая ножка полипа в сочетании с инвазией рака, распространяющейся на шеечный отдел ножки.
Полипы в кишечнике обычно расценивают как начальную стадию предрака. Любые новообразования в кишечнике являются следствием гиперплазии слизистых оболочек, их воспаления, травматизации. Известно, что полипы не возникают на абсолютно здоровых тканях, поэтому полипы редко появляются самостоятельно, являясь осложнением различных заболеваний органов эпигастрии и нижних пищеварительных отделов. Единственным правильным решением в отношении полипозных очагов кишечника является их полное удаление. Это позволяет исключить риски онкологической опухоли и других серьёзных осложнений.
Характер и особенности полипов
Кишечные опухолевидные новообразования любой локализации имеют код по МКБ-10 — D12. Клиницисты не могут сказать точно, почему появляются полипы в кишечнике и относят кишечный полипоз к заболеваниям неясного генеза. Так, пусковым механизмом могут являться множественные факторы, которые не зависят от наследственности и онкогенных рисков.
Выделяют три основных теории возникновения:
- Воспалительная;
- Эмбриональная;
- Дисрегенераторная.
Обычно полипам в кишечнике способствует сразу несколько провоцирующих факторов.
Основные опасности
Главная опасность — риски перерождения в раковую опухоль. Учитывая структурные и этиологические различия опухолей, самыми опасными в отношении озлокачествления являются аденоматозные и ворсинчатые полипозные образования. Общая продолжительность перерождения клеток может варьировать от 5 до 10 лет.
Диагностика на стадии формирования требует более тщательного исследования, так как достоверно неизвестно, сколько уже находится опухоль в разных отделах кишечника.
Выделяют несколько основных стадий развития раковой опухоли:
- Образование аденоматозного полипа;
- Аденоматозный полип с диспластическим изменением эпителия;
- Раковые трансформации клеток;
- Распространённый рак (метастазирование в другие ткани и органы).
Каждый этап имеет разные сроки формирования и перехода на другую клиническую ступень.
Сам рак позже пускает метастазы в:
- лимфоузлы,
- тазовую клетчатку кишечника,
- печеночные структуры,
- гематогенную и сосудистую систему.
При низком расположении рака существует риск поражения мочеполовой системы в целом, что представляет сложность хирургического лечения.
Это важно! Рак кишечника и желудка являются сложной группой онкологических заболеваний и практически не поддаются лечению, выявляются на стадии метастазирования. Прогноз при выявленном раке кишечника почти всегда неблагоприятный, а выживаемость составляет около 5-7 лет.
Аденоматозные и ворсинчатые наросты обычно имеют плоское широкое основание средних размеров менее 1,5 см. Считается, что размеры тела пропорциональны рискам озлокачествления, однако известны случаи ракового преобразования клеток только ворсинок менее 0,4 мм. Таким образом, можно судить о том, что онкологические риски характерны и для малых плоских полипов до 3 мм, и для больших слизистых наростах.
Структура тела нароста рыхлая, мягкая, состоит из железистых клеток эпителия. Такие новообразования очень часто травмируются, подвергаются изъязвлению, воспалению. Регулярное воздействие негативных факторов может послужить пусковым механизмом к образованию онкологической опухоли.
Главная опасность полипов в кишечнике — риск перерождения в раковую опухоль.
Риски онкологической трансформации полипозных структур на тонкой ножке значительно ниже.
Однако существуют другие осложнения, которые могут повлиять на развитие клинической ситуации:
- Перекручивание ножки (боли, некротизация тканей, кровотечение);
- Развитие анемии при постоянной кровоточивости;
- Ущемление полипа сфинктерами различных отделов кишечника;
- Инфицирование повреждённых полипов.
Ножка новообразования состоит из плотного сосудистого компонента, через которую питается основание. Перекручивание или ущемление полипа на ножке способствует некротизации тканей, что влечет необходимость проведения полостной операции с частичным удалением слизистой кишечника.
Внимание! При ущемлении или перекручивании, а также при сильной кровоточивости может потребоваться неотложная операция.
Необходимость лечения полипов
Вероятность развития рака кишечника определяется следующими критериями:
- величина диаметра;
- характер новообразования (структура и тип);
- степень развития и время выявления.
Чем раньше выявлен патологический нарост, тем выше шансы на полное выздоровление без рисков развития онкологических осложнений. При обычных обстоятельствах полипы растут медленно, но если имеет место наследственный фактор, геномная мутация, то малигнизация происходит намного быстрее.
Новообразования в различных отделах кишечника редко проявляют себя явной симптоматической картиной, особенно на стадии формирования.
Лишь по мере разрастания полипозного очага и увеличения его объёма могут нарастать прочие симптомы:
- Кровоточивость из ректального просвета;
- Боли при дефекации;
- Нестабильность стула;
- Появление запоров.
Обычно регулярные поносы и запоры — первые признаки полипов в кишечнике. Появление любых неприятных симптомов следует контролировать, отмечать и предъявлять жалобы лечащему врачу.
Своевременное обнаружение кишечных наростов — основная профилактика осложнений, связанных с малигнизацией опухоли.
Риск развития колоректального рака, в той или иной мере, есть у любого человека. Однако онкологи выделают несколько факторов, повышающих возможность рака.
Вот эта группа факторов:
- Диагностирован язвенный колит или болезнь Крона, поражающая толстый кишечник.
- Язвенный колит или болезнь Крона диагностированы около 10 лет назад.
- В семейном или личном анамнезе есть случаи колоректального рака и образования полипов толстого кишечника.
- У близких родственников отмечались случаи наследственного рака толстого кишечника без полипов.
- Диагностирована дисплазия эпителия ободочной или прямой кишки.
Если вы обнаружили хотя бы один пункт из данного списка, то вам необходима консультация проктолога или онколога.
Дополнительно об особенностях патологии рассказывает проктолог:
Прогноз благоприятный при раннем выявлении и быстром удалении полипов, но операция не является гарантией от рецидива патологии, поэтому так важно регулярное обследование в отдалённый постоперационный период.
Что такое гиперпластический полип слепой кишки читайте в этой нашей статье.
Записаться на приём к врачу вы можете непосредственно на нашем ресурсе.
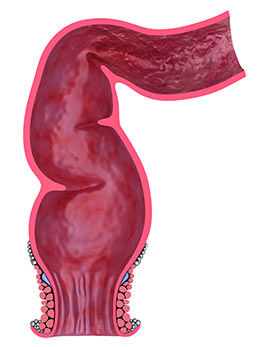
Полип прямой кишки — это относительно доброкачественное опухолевидное разрастание, происходящее из слизистой оболочки стенки кишки. Оно может иметь вид шаровидного, грибовидного или ветвистого разрастания. Некоторые полипы располагаются на тонкой ножке, другие — на широком основании. Обычно они не вызывают симптомов или дискомфорта, но при достижении больших размеров могут приводить к нарушениям стула (например, хронические запоры), появлению в кале слизи и примесей крови. Главная опасность новообразований прямой кишки заключается в вероятности их злокачественного перерождения. Поэтому их рекомендуют удалять.
- Причина образования полипа прямой кишки
- Виды полипов прямой кишки
- Симптомы полипов прямой кишки
- Диагностика полипоза в прямой кишке
- Чем опасны полипы
- Как лечить полипы прямой кишки
- Реабилитационный период после операций на прямой кишке
- Профилактика полипов в прямой кишке
Причина образования полипа прямой кишки
Окончательная причина возникновения доброкачественных новообразований в прямой кишке пока не установлена. Большинство ученых сходится во мнении, что ключевую роль в образовании полипов играет воспалительный процесс. В пользу этого говорят следующие факты:
- У многих пациентов, у которых обнаружили полип в прямой кишке, в анамнезе были заболевания кишечника воспалительного характера – болезнь Крона, язвенный колит, проктит.
- Большинство полипов располагаются в местах, где кишка подвержена постоянной травматизации и раздражению кишечным содержимым.
- При исследовании кусочка ткани под микроскопом (гистологическом исследовании) обнаруживаются элементы воспаления в прилегающей к полипу слизистой оболочке.
Еще одним важным фактором, приводящим к развитию полипов в прямой кишке, является наследственная предрасположенность. Вероятность развития полипов выше, если имеются кровные родственники, у которых установлен такой диагноз, причем чем больше таких родственников, тем выше риски.
Кроме того, есть несколько генетических заболеваний, при которых высока вероятность образования полипов в прямой кишке с их последующей трансформацией в колоректальный рак:
- Семейный аденоматозный полипоз. В толстом кишечнике, в том числе и прямой кишке, образуется большое количество полипов. Они начинают развиваться уже в юном возрасте и если их не удалять, они переродятся в рак.
- Синдром Гарднера – один из видов аденоматозного полипоза. Его особенностью является то, что помимо полипов, в кишке имеются остеомы – доброкачественные опухоли костей, которые преимущественно локализуются на черепе.
- Синдром Пейтца-Егерса. Уже с детского возраста по всему желудочно-кишечному тракту начинают расти полипы, в том числе они локализуются и в прямой кишке. Гистологически новообразования отличаются от обычных полипов, поскольку у них больше развита соединительная ткань. Вероятность злокачественного перерождения достаточно высока и составляет 5-10%.
Виды полипов прямой кишки
Аденоматозные (железистые) полипы – это образования из железистого или, как его еще называют, секретирующего эпителия. Внешне они имеют форму гриба на тонкой ножке, или узла, располагающегося на широком основании. Размеры у них разные и могут варьировать от нескольких миллиметров до нескольких сантиметров. Поверхность полипа может быть гладкой, бархатистой или бугристой, как у цветной капусты.
Обычно симптомов никаких нет, и обнаруживаются новообразования при проведении профилактических осмотров или во время обследования по поводу других заболеваний, локализующихся в прямой кишке.
Разновидностью железистых полипов являются ворсинчатые полипы. Они имеют большие размеры, располагаются на плоском основании. Поверхность у них бархатистая или бугристая. По сравнению с другими типами полипов, они имеют наибольший риск злокачественного перерождения. В ряде случаев они могут вызывать синдром гиперсекреции – обильное выделение слизи из ануса и снижение уровня калия в крови. Пациенты при этом жалуются на зуд в заднем проходе.
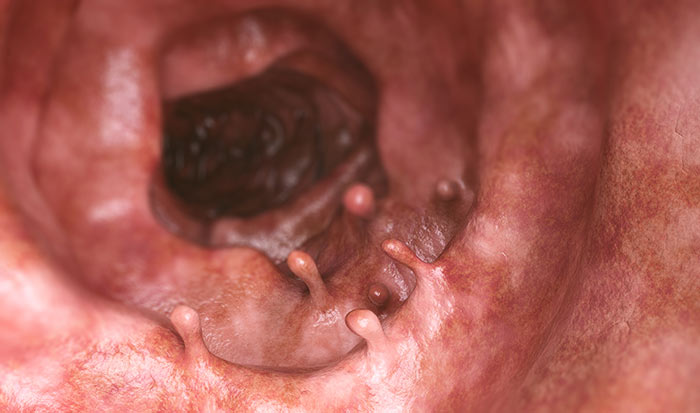
Фиброзные полипы. Внешне имеют форму узла овальной или круглой формы, размеры варьируют от нескольких миллиметров до 4 см. Поверхность белесого или сероватого цвета, часто покрыта язвами. Располагаются такие полипы по зубчатой линии анального канала. При микроскопии обнаруживается плоский эпителий, а в строме (основной опорной структуре) обнаруживается большое количество соединительной ткани, в частности, коллагена, фибробластов и тучных клеток.
Симптомы полипов прямой кишки
В подавляющем большинстве случаев новообразования в прямой кишке не имеют каких-либо специфических симптомов, которые могли бы указать на наличие данной патологии. Поэтому их чаще всего обнаруживают при обследовании по поводу других заболеваний. Но если их много, и они имеют большие размеры, некоторые признаки можно уловить.
Из симптомов могут быть:
- Выделение слизи из заднего прохода, часто сопровождающееся зудом (ворсинчатые полипы).
- Чувство инородного тела в заднем проходе (при выпадении полипа прямой кишки).
- Ректальное кровотечение, выделение крови во время дефекации.
- Прожилки крови на поверхности кала.
- Длительные запоры или диарея.
- Снижение гемоглобина (железодефицитная анемия) на фоне хронических кровотечений.
- Боли в животе.
Эти симптомы неспецифичны и могут наблюдаться и при других заболеваниях – хроническом геморрое, раке прямой кишки и др.
Диагностика полипоза в прямой кишке
Как мы уже говорили, полипы прямой кишки имеют скрытое течение и могут никак себя не проявлять. Поэтому ключевое значение имеют профилактические осмотры. В некоторых странах даже существуют скрининговые программы, когда людям старше определенного возраста (обычно после 50 лет) рекомендовано периодически делать тотальную колоноскопию с одномоментным удалением обнаруживаемых доброкачественных новообразований.
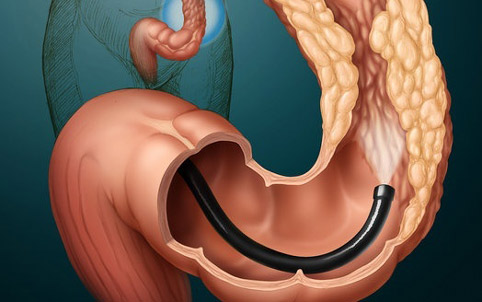
Данное исследование предполагает осмотр всей поверхности толстой кишки с помощью эндоскопического оборудования – гибкой трубки с системой холодного освещения и видеокамерой. Эндоскоп передает на монитор увеличенное изображение исследуемого участка, что позволяет визуализировать полипы в несколько миллиметров. Помимо видеокамеры он оснащен манипуляторами, которые помогут одномоментно удалить обнаруженное новообразование и отправить его в лабораторию для более детального исследования. Сокращенный вариант колоноскопии – сигмоидоскопия, когда с помощью эндоскопа осматривается прямая кишка и частично сигмовидная.
Еще одним методом диагностики является ректороманоскопия – осмотр прямой кишки и частично сигмовидной с помощью ректороманоскопа. Последний имеет вид жесткой трубки с системой освещения и подачи воздуха в кишку для расправления ее стенки. Камеры, подающей увеличенное изображение на экран, здесь нет. Осмотр производится исключительно под визуальным контролем врача. Тем не менее прибор позволяет взять биопсию и удалить полипы.
Помимо визуальной диагностики, могут использоваться следующие исследования:
- Анализ кала на скрытую кровь. Выявляет полипы с изъязвленной поверхностью, которые кровоточат.
- Компьютерная и магнитно-резонансная томография. Эти методы хорошо переносятся пациентами, но выявляют только крупные полипы, размером более 1 см. Мелкие новообразования часто диагностировать не удается.
- Ирригоскопия. Рентгенологическое исследование толстой кишки во время заполнения ее рентгеноконтрасным препаратом. Имеет низкую чувствительность и позволяет обнаружить только крупные новообразования.
Таким образом, на сегодняшний день золотым стандартом является эндоскопическое исследование. Оно не только позволит выявить новообразование, но и одновременно провести его удаление.
Чем опасны полипы
Главная опасность полипов заключается в злокачественном перерождении, т. е. превращении в рак прямой кишки. Риски малигнизации зависят от следующих факторов:
- Гистологическое строение. Наиболее опасны в плане канцерогенности ворсинчатые аденомы. При гистологическом исследовании удаленного материала у трети пациентов в опухоли были обнаружены злокачественные сегменты in situ (неинвазивный рак), еще у трети обнаруживались признаки инвазивного рака.
- Размер полипа. Чем больше его размер, тем выше риски. В среднем, полипы более 1 см перерождаются в рак значительно чаще, чем новообразования меньшего размера.
- Форма. Бывают полипы на ножке и на широком основании. Полипы на ножке меньше по размеру, реже малигнизируются. Новообразования на широком основании более опасны. Их бывает сложно обнаружить во время исследования и удалить. Если размер полипа более 2 см, с высокой долей вероятности он содержит ворсинчатый компонент, который обладает высоким злокачественным потенциалом. При малигнизации широкое основание способствует миграции злокачественных клеток в подслизистую основу прямой кишки, что способствует формированию инвазивного рака.
- Наличие генетических факторов. Наследственные формы полипоза имеют высокий потенциал злокачественного перерождения. В некоторых случаях он достигает 100% (аденоматозный полипоз и др).
Как лечить полипы прямой кишки
Единственный метод лечения полипов прямой кишки – это их хирургическое удаление. Как правило, эта процедура проводится при колоносокопии или сигмоидоскопии:
- В стенку кишки под полипом вводят немного специальной жидкости. Она позволит визуализировать границы новообразования.
- Полип захватывают и фиксируют специальной насадкой-манипулятором.
- Далее его отрезают от стенки кишок с помощью петли, на которую подается электрический ток. Полипы больших размеров могут удаляться фрагментами, по частям. Электрический ток приводит к нагреванию ткани и одномоментному запаиванию кровеносного сосуда.
- Если врач предполагает наличие в новообразовании злокачественного компонента, на месте его локализации делают татуировку. Если диагноз подтвердится, это позволит легко обнаружить это место при необходимости последующего дообследования.
- Удаленный полип обязательно направляется на гистологическое исследование в лабораторию.
В некоторых случаях в нашей клинике полипы в прямой кишке удаляют хирургическим методом (скальпелем) через задний проход. Такая операция называется трансанальная резекция. Ее можно провести, если новообразование располагается на уровне не более 10 см от анального канала.
- Анальный канал расширяют с помощью зеркала или ретрактора, и прямая кишка становится доступна для манипуляций.
- Полип иссекают вместе частью слизистой оболочки прямой кишки, которая не затронута новообразованием (особенно актуально для ворсинчатых новообразований).
- Рану ушивают. Полученный материал также направляется на гистологию.
Если полипов в кишке слишком много (например, при наследственном полипозе или неспецифическом язвенном колите, их количество может превышать десятки), проводят операцию под названием тотальная колонэктомия. Она подразумевает удаление толстой кишки с частичным сохранением подвздошной и прямой кишки и наложением между ними анастамоза (соединение их между собой). Это очень сложная и калечащая операция, поэтому выполняется по строгим показаниям. Но только она позволяет предотвратить развитие злокачественного новообразования в толстой кишке.
Реабилитационный период после операций на прямой кишке
Период восстановления после удаления полипа прямой кишки занимает около 2-3 недель. В это время рекомендуется придерживаться следующих правил:
- Соблюдайте диету. Первые сутки после операции показано абсолютное голодание, после чего разрешается выпить чистой воды. Постепенно в рацион вводят овощной бульон, еще через 12 часов можно пить рисовый отвар и куриный бульон. На 3-4 сутки, если нет противопоказаний, разрешается есть жидкие каши, пюре из нежирных сортов птицы. Постепенно в рацион вводятся новые продукты: супы, вареные яйца и т. д. Пищу нужно принимать регулярно, маленькими порциями, с большим количеством жидкости. Необходимо исключить из рациона алкоголь, острые, пряные и соленые блюда, а также продукты, богатые клетчаткой (сырые овощи и фрукты).
- Избегайте долгого сидения.
- Не поднимайте тяжести.
- Избегайте термических процедур, посещения бани или сауны.
Обратите внимание, удаление полипов не предотвращает возникновения новых образований, поэтому регулярно проходите необходимое обследование.
Профилактика полипов в прямой кишке
Поскольку достоверная причина образования полипов в прямой кишке пока неизвестна, специфичных мер профилактики нет. Тем не менее есть определенные рекомендации, которые позволят снизить риски возникновения новообразований.
- Сбалансируйте питание. Не допускайте запоров и диарей. Минимизируйте продукты, способствующие раздражению кишечной стенки (соленые, пряные, острые блюда, маринады, копчености, алкоголь и др.).
- Поддерживайте достаточную физическую активность.
- Своевременно выявляйте и лечите заболевания желудочно-кишечного тракта.
Учитывая то, что главной опасностью полипа в прямой кишке является его малигнизация, рекомендуется своевременно проходить осмотры (колоноскопию) с одновременным удалением обнаруженных полипов. Кратность обследования рекомендуется врачом, исходя из возраста и анамнеза пациента. В среднем людям старше 50 лет необходимо выполнять данную процедуру хотя бы один раз в десятилетие.
В Европейской клинике колоноскопию проводят квалифицированные врачи-эндоскописты на оборудовании экспертного класса от всемирно известной компании Olympus, что позволяет выполнять данное исследование с максимальной эффективностью.
Описание
Полипы в толстой и прямой кишках являются доброкачественными опухолями. Однако, поскольку некоторые из них представляют собой предраковые образования, врачи, как правило, рекомендуют удалять любые полипы толстой или прямой кишки.
Рак толстой и прямой кишки довольно распространен во многих странах.
Полипы
Полип – опухоль из ткани кишечной стенки, которая растет в просвет кишечника и обычно является доброкачественной.
Полипы могут расти на ножке с широким основанием или без нее; бывают разных размеров. В большинстве случаев они развиваются в прямой кишке и нижней части толстой кишки; реже – в более высоких отделах толстой кишки.
Факты свидетельствуют, что аденоматозные полипы, если их оставить в толстой кишке, часто становятся злокачественными. Чем больше полип, тем более вероятно, что он злокачественный.
Симптомы и диагностика
В большинстве случаев полипы не вызывают симптомов; наиболее частый возможный симптом – кровотечение из прямой кишки. При больших полипах возможны боли в животе или кишечная непроходимость. В редких случаях полип на длинной ножке выпячивается через заднепроходное отверстие. Большие полипы с пальцевидными отростками (ворсинчатые аденомы) выделяют воду и соли, вызывая профузную водянистую диарею, которая может приводить к снижению уровня калия в крови (гипокалиемии). Этот вид полипов более часто перерождается в злокачественное образование; такие полипы, как правило, уже являются злокачественными.
Врач может нащупать полипы в прямой кишке пальцем в перчатке, но обычно обнаруживает их во время ректороманоскопии (это осмотр прямой кишки и нижней части толстой кишки с использованием ректороманоскопа – гибкого волоконно-оптического медицинского инструмента). Часто производят колоноскопию – исследование всей толстой кишки с использованием колоноскопа.
Это более полное и надежное исследование выполняют потому, что нередко имеется несколько полипов, и среди них могут быть злокачественные. Колоноскопия позволяет врачу взять образец ткани для микроскопического исследования из любой части кишки, которая выглядит злокачественно измененной.
Лечение
Пациенту рекомендуют слабительные средства и клизмы, чтобы освободить кишечник. Затем во время колоноскопии полипы удаляют с помощью режущего инструмента или электрической проволочной петли. Если полип не имеет ножки или не может быть удален во время колоноскопии, необходима операция на брюшной полости.
Врач-патоморфолог исследует полипы, которые были удалены. Если полип оказывается злокачественным, дальнейшее лечение зависит от ряда факторов. Например, риск метастазирования опухоли выше, если она распространилась на ножку полипа или злокачественная ткань обнаружена ближе к месту отсечения полипа. Риск оценивается и на основании внешнего вида полипа. Если риск злокачественного перерождения низкий, дальнейшего лечения не требуется. Если риск высок, пораженный сегмент толстой кишки удаляют хирургически, а рассеченные концы кишечника соединяют.
После удаления полипа всю толстую кишку исследуют с помощью колоноскопа через год и затем с интервалами, определенными врачом. Если такое исследование невозможно из-за сужения толстой кишки, то выполняют рентгенологическое исследование с барием. Любые вновь появившиеся полипы удаляют.
Семейный полипоз – наследственное заболевание, для которого характерно наличие 100 или большего количества предраковых аденоматозных полипов в толстой и прямой кишке.
Полипы развиваются в детстве или в период полового созревания. Без лечения почти у всех больных до наступления 40 лет развивается рак толстой кишки. Полное удаление толстой и прямой кишок устраняет риск развития рака. Однако, если толстая кишка удалена и прямая кишка присоединена к тонкой, иногда полипы в прямой кишке исчезают. Поэтому многие специалисты предпочитают именно такой метод лечения. Остаток прямой кишки осматривают при ректороманоскопии (осмотр с использованием ректороманоскопа – гибкого волоконно-оптического медицинского инструмента) каждые 3-6 месяцев, чтобы вовремя обнаруживать и удалять новые полипы. Если новые полипы появляются слишком быстро, прямую кишку также удаляют, а тонкую кишку присоединяют к отверстию в брюшной стенке. Хирургически созданное сообщение между тонкой кишкой и брюшной стенкой называется илеостомой.
Синдром Гарднера – вид наследственного полипоза, при котором различные типы доброкачественных опухолей возникают как в кишечнике, так и в других органах. Подобно другим видам семейного полипоза, при данном заболевании высок риск возникновения злокачественной опухоли толстой кишки.
Синдром Петца-Егерса – наследственное заболевание, при котором в желудке, тонкой и толстой кишках появляется множество маленьких узелков, называемых ювенильными полипами. Унаследовавшие это заболевание рождаются с полипами, или они развиваются в раннем детстве. При этом синдроме больные имеют коричневые кожу и слизистые оболочки, особенно губ и десен. Наличие полипов не увеличивает риск развития рака кишечника. Однако у людей с синдромом Пейтца-Егерса повышен риск возникновения злокачественной опухоли поджелудочной железы, молочной железы, легких, яичников и матки.
В развитых странах рак толстой и прямой кишок (колоректальный рак) – второй по распространенности вид рака и вторая ведущая причина смерти от рака. Частота развития колоректального рака начинает повышаться в возрастной группе пациентов 40 лет и достигает пика между 60 и 75 годами. Рак толстой кишки чаще встречается у женщин; рак прямой кишки – у мужчин. Около 5% больных раком толстой или прямой кишок имеют несколько злокачественных опухолей колоректальной зоны одновременно.
Риск развития рака толстой кишки более высок, если в семье кто-либо болел раком толстой кишки; известны случаи семейного полипоза или подобной болезни, а также если человек страдает неспецифическим язвенным колитом или болезнью Крона. Риск связан с возрастом человека и давностью заболевания.
Рацион играет определенную роль в развитии рака толстой кишки, но как именно, неизвестно. Во всем мире самому высокому риску подвержены люди, которые живут в городах и рацион которых типичен для развитых западных стран. Такой рацион характеризуется низким содержанием растительных волокон и высоким содержанием животных белков, жиров и легкоусваиваемых углеводов, например сахара. Риск, вероятно, можно уменьшить, если ввести в рацион больше кальция, витамина D и овощей, таких как капуста, морковь, свекла. Прием аспирина через день также, по-видимому, уменьшает риск возникновения рака толстой кишки, но эту меру нельзя рекомендовать без веских оснований.
Рак толстой кишки обычно начинается как припухлость на поверхности cлизистой оболочки толстой кишки или полипа. По мере роста опухоль начинает вторгаться в кишечную стенку; могут быть поражены близлежащие лимфатические узлы. Поскольку кровь из кишечной стенки поступает к печени, вскоре после распространения на близлежащие лимфатические узлы рак толстой кишки обычно распространяется (метастазирует) и в печень.
Симптомы и диагностика
Колоректальный рак растет медленно, и прежде чем появляются достаточно отчетливые симптомы, проходит длительное время. Симптомы зависят от вида, расположения и распространенности злокачественной опухоли. Восходящая ободочная кишка имеет большой диаметр и тонкие стенки. Поскольку ее содержимое жидкое, непроходимость развивается лишь в поздних стадиях заболевания. Опухоль в восходящей ободочной кишке бывает таких больших размеров, что врач может прощупать ее через брюшную стенку. Тем не менее утомляемость и слабость вследствие тяжелой анемии иногда являются единственными симптомами. Нисходящая ободочная кишка имеет меньший диаметр и более толстую стенку, каловые массы в ее просвете почти твердые. Опухоль этой части толстой кишки обычно растет по ее окружности, вызывая чередование запоров и поносов. Поскольку нисходящая ободочная кишка более узкая и имеет более толстые стенки, рак этой локализации раньше приводит к развитию непроходимости. Человек может обратиться к врачу из-за сильных болей в животе и запора. В кале иногда обнаруживаются прожилки или примесь крови, но часто видимая кровь отсутствует; чтобы ее определить, необходимо лабораторное исследование.
Все злокачественные опухоли, как правило, кровоточат; кровотечение обычно скудное. Наиболее распространенным первым симптомом при колоректальном раке является кровотечение во время дефекации. Врачи рассматривают возможность рака при любом кровотечении из прямой кишки, даже если известно, что у человека геморрой или дивертикулез. При колоректальном раке дефекации болезненные; характерно чувство неполного опорожнения прямой кишки. Сидеть бывает больно. Однако, если опухоль не распространяется на ткани вне прямой кишки, пациент обычно не чувствует боли, непосредственно связанной с ее развитием.
Раннему обнаружению колоректального рака способствует регулярное обследование для выявления скрытой формы заболевания. Анализ кала на наличие микроскопических количеств крови прост и недорог. Чтобы результаты анализа были точными, в течение 3 дней перед его сдачей человек должен употреблять пищу с высоким содержанием растительных волокон и избегать мяса. Если эта проба для выявления скрытой формы заболевания указывает на возможность рака, необходимо дальнейшее обследование.
Перед эндоскопией кишечник освобождают, часто с использованием сильных слабительных средств и нескольких клизм. Около 65% колоректальных злокачественных опухолей выявляют с помощью ректороманоскопа. Если обнаружен полип, который может быть злокачественным, требуется исследование всей толстой кишки с помощью колоноскопии. Некоторые опухоли, которые выглядят злокачественными, можно удалить, используя хирургические инструменты, проведенные через колоноскоп; другие удаляют во время обычной (полостной) операции.
Установить диагноз помогает исследование крови. Уровень карциноэмбрионального антигена в крови высокий у 70% пациентов с колоректальным раком. Высокое содержание карциноэмбрионального антигена перед операцией может снизиться после удаления опухоли. Если так и происходит, целесообразны последующие проверки. Повышение количества карциноэмбрионального антигена предполагает рецидив рака. Два других антигена, СА 19-9 и СА 125, подобны карциноэмбриональному антигену, и их содержание также можно проверить с этой целью.
Лечение и прогноз
Основа лечения колоректального рака – хирургическое удаление большого сегмента пораженного кишечника и сопутствующих лимфатических узлов. Примерно 70% больных с колоректальным раком можно сделать операцию; некоторым больным из тех 30%, которые не могут перенести операцию из-за ослабленного состояния, иногда удаляют опухоль путем электрокоагуляции. Эта процедура уменьшает симптомы и продлевает жизнь, но обычно не приводит к полному излечению.
В большинстве случаев рака толстой кишки пораженный сегмент кишечника удаляют хирургическим путем, и остающиеся концы соединяют. При раке прямой кишки вид операции зависит от того, как далеко от анального отверстия расположена опухоль и как глубоко она врастает в стенку кишки. После полного удаления прямой кишки и заднего прохода у человека остается постоянная колостома (созданное хирургически сообщение между кишкой и брюшной стенкой). После колостомии содержимое толстой кишки выводится через брюшную стенку в калоприемник. Если возможно, удаляют только часть прямой кишки, после чего остается культя прямой кишки и неповрежденный задний проход. Затем ректальную культю присоединяют к концу толстой кишки. Лучевая терапия после хирургического удаления видимой злокачественной опухоли прямой кишки помогает подавить рост оставшихся опухолевых клеток, уменьшает вероятность рецидива и увеличивает вероятность выживания. При раке прямой кишки и поражении от одного до четырех лимфатических узлов в большинстве случаев назначается сочетание облучения и химиотерапии. Если поражено больше четырех лимфатических узлов, то такое лечение менее эффективно.
Если колоректальный рак распространенный, имеются отдаленные метастазы и маловероятно, что с помощью операции удастся радикально помочь, химиотерапия препаратами флуороурацилом (фторурацилом) и левамизолом (декарисом) после операции может продлить жизнь человека, но тоже редко приводит к излечению. Если колоректальный рак распространился настолько, что всю опухоль невозможно удалить, выполняют операцию с целью уменьшить степень кишечной непроходимости – это позволяет облегчить состояние больного. Однако время жизни обычно составляет только около 7 месяцев. Когда рак распространился лишь на печень, средства для химиотерапии можно вводить непосредственно в артерию, снабжающую печень. Маленький насос хирургически вводят под кожу или надевают внешний насос на пояс, что позволяет человеку передвигаться во время лечения. Хотя такое лечение дорого, оно может дать больший эффект, чем обычная химиотерапия; однако оно требует дальнейшего исследования. Если рак распространился за пределы печени, этот подход к лечению не имеет преимуществ.
Если колоректальная злокачественная опухоль была полностью удалена во время операции, эксперты в большинстве случаев рекомендуют проводить 2-5 ежегодных обследований кишечника с помощью колоноскопии. Если при таких обследованиях в течение первого года не обнаруживают опухоли, то последующие осмотры обычно делают каждые 2-3 года.
Злокачественная форма саркомы Капоши встречается главным образом у людей, перенесших трансплантацию органов и больных СПИДом. Опухоль чаще образуется в желудке, тонкой кишке или нижнем конце толстой кишки. Хотя она редко вызывает какие-либо симптомы, могут появляться белок и кровь в кале и понос. Иногда часть кишечника внедряется в смежную часть (это называется инвагинацией), что приводит к непроходимости кишечника и расстройству его кровоснабжения – возникает осложнение, требующее неотложной помощи. При саркоме Капоши возможны красно-фиолетовые пятна на коже.
Врач подозревает саркому Капоши, если указанные симптомы развиваются у человека, входящего в одну из групп высокого риска. Диагноз саркомы Капоши подтверждается после хирургического удаления пораженной части кишки и микроскопического исследования взятого из нее кусочка ткани.
Лечение – хирургическое удаление саркомы. При инвагинации необходима срочная операция.
Читайте также:

