Рак внепеченочных желчных протоков классификация
Рак внепеченочных желчных путей – злокачественное опухолевое поражение желчных протоков (общего печеночного, пузырного или общего желчного). Рак внепеченочных желчных путей проявляется желтухой, лихорадкой, болью в животе, кожным зудом. Диагностика включает проведение ультрасонографии, чрескожной чреспеченочной холангиографии, ретроградной холангиопанкреатографии, исследования печеночных проб, КТ, МРТ, диагностической лапароскопии. Радикальное лечение рака внепеченочных протоков может заключаться в холецистэктомии, резекции протока, панкреатодуоденальной резекции. В неоперабельных случаях проводятся паллиативные операции, лучевая и химиотерапия.
- Причины рака внепеченочных желчных путей
- Классификация рака внепеченочных желчных путей
- Симптомы рака внепеченочных желчных путей
- Диагностика рака внепеченочных желчных путей
- Лечение рака внепеченочных желчных путей
- Прогноз и профилактика рака внепеченочных желчных путей
- Цены на лечение
Общие сведения
Заболевание встречается в гастроэнтерологии достаточно редко: внепеченочные желчные пути поражаются злокачественными опухолями в 1% случаев. Рак внепеченочных желчных протоков в 1,5-2 раза чаще развивается у мужчин, преимущественно в возрасте 60-70 лет. В половине наблюдений рак развивается в общем желчном протоке.
Источником опухолевого роста служит покровный и железистый эпителий протоков. Опухоль имеет инфильтративный тип роста, распространяется по ходу желчного протока, прорастает печеночную артерию и вену, портальную вену, 12-перстную кишку, поджелудочную железу. Рак внепеченочных желчных путей метастазирует в регионарные лимфатические узлы и печень.

Причины рака внепеченочных желчных путей
На сегодняшний день известно несколько факторов риска развития рака внепеченочных желчных путей. Ведущая роль в этиопатогенезе заболевания принадлежит желчнокаменной болезни с наличием конкрементов в протоках. Взаимосвязь ЖКБ с раком внепеченочных протоков объясняется механическим раздражением стенок протоков желчными камнями.
Среди других предрасполагающих моментов выделяют аномалии строения внепеченочных желчных протоков, врожденную кистозную дилатацию желчных путей, неспецифический язвенный колит, паразитарные и бактериальные инфекции (клонорхоз, описторхоз, брюшной тиф и паратифы), склерозирующий холангит и др.
Отмечена повышенная вероятность развития рака внепеченочных желчных путей у рабочих, контактирующих с бензидином и бета-нафтиламином. Предполагается, что индукторами развития рака общего желчного протока и рака поджелудочной железы являются одни и те же эндо- и экзогенные вещества.
Классификация рака внепеченочных желчных путей
Согласно международной клинико-анатомической классификации (TNM), выделяют следующие стадии рака желчных протоков:
- Tis (0) – стадия преинвазивной карциномы
- T1 (IА) – опухолевый рост ограничен желчным протоком
- Т2 (IB) – опухолевая инвазия стенки желчного протока
- ТЗ (IIА) – опухоль прорастает в печень, поджелудочную железу, желчный пузырь, ветви печеночной артерии или портальной вены. В стадии ІІБ дополнительно поражаются ближайшие лимфоузлы.
- Т4 (III) – в опухолевый процесс вовлекается любая из следующих структур: главная воротная вена, другие желчные протоки, общая печеночная артерия, желудок, двенадцатиперстная кишка, ободочная кишка, передняя брюшная стенка. Стадии IV могут соответствовать уровни Т1-Т4, при отсутствии или наличии метастазов в регионарных лимфоузлах (N0-N1) и выявлении отдаленных метастазов (М1).
По гистологическому типу рак желчных протоков относится к аденокарциномам различной степени дифференцировки; реже выявляются плоскоклеточный и недифференцированный рак. По форме роста различают узловой, диффузно-инфильтративный и папиллярный рак внепеченочных желчных путей.
Симптомы рака внепеченочных желчных путей
Проявления рака желчных протоков мало отличаются от симптомов других заболеваний билиарного тракта. Наиболее ранним и ведущим признаком опухолевого поражения внепеченочных желчных путей служит механическая желтуха, появляющаяся в 97% случаев. У половины пациентов желтушная окраска кожи и склер развивается внезапно; в других наблюдениях – нарастает в течение 2-3 месяцев. Желтуха чаще всего носит интенсивный и стойкий характер; иногда может протекать волнообразно или с рецидивами.
Довольно рано пациентов начинают беспокоить боли в правом подреберье, эпигастрии, интенсивность которых усиливается ночью. В отличие от холецистита или ЖКБ, боль при раке внепеченочных желчных протоков носит постоянный и выраженный характер. Также беспокоят тошнота, рвота, общая слабость, похудание, лихорадка, кожный зуд; отмечается обесцвечивание кала и появление темной мочи.
При закупорке желчных протоков развиваются водянка и эмпиема желчного пузыря, холангит, вторичный билиарный цирроз печени. В поздних стадиях рака внепеченочных желчных протоков характерными признаками являются гепатомегалия, увеличение желчного пузыря.
Диагностика рака внепеченочных желчных путей
Объективными критериями рака внепеченочных желчных путей служат результаты лабораторных тестов и инструментальных исследований. Данные биохимических проб печени характеризуются гипербилирубинемией, гиперхолестеринемией, гиперфосфатаземией, умеренным повышением активности аминотрансфераз.
С помощью ультрасонографии желчных путей обнаруживается внутрипротоковая гипертензия, расширение внутрипеченочных желчных протоков. Уровень окклюзии желчных протоков выясняется с помощью МРТ или КТ желчевыводящих путей, чрескожной чреспеченочной холангиографии, РХПГ.
Лечение рака внепеченочных желчных путей
Выбор лечебной тактики при раке внепеченочных желчных протоков диктуется локализацией и стадией опухоли. К сожалению, заболевание часто обнаруживается уже в запущенных стадиях, что затрудняет радикальное хирургическое лечение.
При распространенном раке внепеченочных желчных протоков может потребоваться частичная гепатэктомия (сегментарная резекция, лобэктомия, гемигепатэктомия) или операция Виппла (включает резекцию головки поджелудочной железы, удаление желчного пузыря, резекцию желудка, части кишечника и желчного протока).
Паллиативные операции при раке внепеченочных желчных протоков облегчают симптомы и улучшают самочувствие пациентов. В качестве таких мер практикуется холецистогастростомия, холецистодуоденостомия, холецистоэнтеростомия, холедоходуоденостомия, холедохоэнтеростомия, чрескожное транспеченочное дренирование желчных протоков, эндоскопическое бужирование внепеченочных желчных протоков, стентирование холедоха и др.
Лечение рака внепеченочных желчных путей может дополняться дистанционной внутрипротоковой или сочетанной лучевой терапией, химиотерапией, гипертермией.
Прогноз и профилактика рака внепеченочных желчных путей
Критериями прогноза при раке желчных протоков служат стадия заболевания, возможность полного хирургического удаления опухоли, первичное или рецидивирующее поражение. При распространенных опухолях желчных путей прогноз неблагополучный.
Профилактика рака внепеченочных желчных путей связана со своевременным лечением холелитиаза, заболеваний печени, кишечника, поджелудочной железы, желчных путей.

- Типы рака желчных протоков
- Причины развития заболевания
- Симптомы онкопатологии желчевыводящих протоков
- Стадии патологии
- Пути метастазирования
- Методы диагностики
- Лечение
- Прогноз выживаемости
- Профилактика
Типы рака желчных протоков
Рак желчных протоков классифицируют в зависимости от того, в каком месте находится злокачественная опухоль, и какое гистологическое строение она имеет (из каких типов клеток состоит).
Чаще всего злокачественная опухоль развивается из клеток, выстилающих желчные протоки. Такие опухоли называются аденокарциномами. Их диагностируют в 90–95% случаев. Намного реже встречаются другие гистологические типы:
- плоскоклеточный рак;
- лимфомы — опухоли из лимфоидной ткани;
- саркомы — опухоли из соединительной ткани.
Желчные протоки бывают двух типов: одни находятся внутри печени, другие за её пределами. В зависимости от того, в каких из них возникла злокачественная опухоль, выделяют внутрипеченочные и внепеченочные холангиокарциномы.
В свою очередь, рак внепеченочных желчных протоков делится на две разновидности:
- Проксимальные (гилюсные) холангиокарциномы расположены ближе к печени, до образования общего желчного протока. Это наиболее распространенная локализация — она встречается примерно в 60% случаев.
- Дистальные холангиокарциномы (представленные раком холедоха) встречаются в 20% случаев. Они находятся ближе к двенадцатиперстной кишке. Зачастую до операции бывает сложно разобраться, где именно находится такая опухоль: в желчных протоках или головке поджелудочной железы.
На злокачественные опухоли внутрипеченочных желчных протоков приходится около 20% случаев. Такой тип рака бывает сложно отличить от новообразований печени — гепатоцеллюлярной карциномы.
Причины развития заболевания
Злокачественные опухоли развиваются в результате мутаций, которые возникают в клетках. Назвать точную причину этих мутаций в каждом конкретном случае невозможно. Существуют факторы риска — условия, которые повышают вероятность развития заболевания. Например, известно, что мужчины болеют чаще, чем женщины, а средний возраст людей, у которых диагностирую рак желчных протоков — 65 лет.
Первичный склерозирующий холангит — редкое заболевание, при котором в желчных путях развивается воспаление и происходит процесс рубцевания. Его причины неизвестны, но доказано, что он повышает риск рака. Злокачественные опухоли развиваются у 5–10% людей, страдающих первичным склерозирующим холангитом.
У некоторых людей с рождения имеются выпячивания на стенке общего желчного протока — кисты холедоха. Иногда их симптомы возникают в раннем детстве, а в некоторых случаях заболевание многие годы себя не проявляет. В 30% случаев оно приводит к раку.
Синдром Кароли — редкая наследственная патология, при которой происходит расширение внутрипеченочных желчных протоков, и в них могут развиваться злокачественные опухоли.

Риск рака желчных протоков повышается при некоторых хронических паразитарных заболеваниях. Например, одним из факторов риска является описторхоз — патология, вызванная плоскими червями рода Opisthorchis. Возбудитель распространен на территории Юго-Восточной Азии, а также в России, Украине, Казахстане. Заражение происходит при употреблении в пищу зараженной рыбы.
Вероятность развития рака желчных путей повышают следующие факторы:
- Желчнокаменная болезнь. Камни раздражают слизистую оболочку желчных протоков, вызывают воспаление, в результате которого может пройти злокачественное перерождение.
- Хронические вирусные гепатиты B и C.
- Цирроз. При этой патологии нормальная ткань печени погибает и замещается рубцовой. Цирроз может развиваться в результате вирусных гепатитов или чрезмерного употребления алкоголя.
- Хронический язвенный колит. У таких людей несколько повышена вероятность развития рака желчных протоков, так как в 10% случаев при неспецифическом язвенном колите также обнаруживается первичный склерозирующий холангит.
В качестве потенциальных факторов риска заболевания рассматривают неалкогольную жировую болезнь печени, чрезмерное употребление алкоголя, лишни вес, сахарный диабет, курение, хронический панкреатит, воздействие радона, асбеста, диоксинов.
Симптомы онкопатологии желчевыводящих протоков
На ранних стадиях зачастую опухоль не проявляется какими-либо признаками. Обычно симптомы возникают, когда нарушается отток желчи. Кроме того, клиническая картина зависит от локализации злокачественной опухоли. При раке внутрипеченочных желчных протоков симптомы развиваются намного позже, зачастую когда опухоль успевает сильно распространиться в организме.
Основные проявления рака желчных протоков:
- Механическая желтуха — состояние, при котором нарушается отток желчи, в кровь поступает токсичный продукт распада гемоглобина — билирубин, и из-за этого кожа и слизистые оболочки окрашиваются в желтый цвет.
- Кожный зуд также возникает из-за повышения уровня билирубина в крови.
- Темная моча и светлый стул — эти симптомы возникают из-за того, что желчь не может попасть в кишечник, и организм пытается снизить уровень билирубина в крови, выводя его через почки.
- Боль в животе — локализуется в верхней части справа.
- Снижение аппетита.
- Потеря веса без видимой причины.
- Повышение температуры тела.
- Тошнота и рвота.
Стадии патологии
Как и все злокачественных опухоли, рак в желчных протоках классифицируют по стадиям в соответствии с общепринятой международной системой TNM. Категория T обозначает размеры и распространение первичной опухоли, N — вовлечение в процесс регионарных лимфатических узлов, M — наличие отдаленных метастазов.
В упрощенном виде стадии можно описать следующим образом:
- Стадия I: опухоль находится в пределах желчного протока и не распространяется на соседние ткани.
- Стадии II–III: раковые клетки распространяются в окружающие ткани, регионарные лимфоузлы.
- Стадия IV: имеются отдаленные метастазы.
Классификации по стадиям для отдельных локализаций рака (внутрипеченочных, внепеченочных желчных протоков) имеют свои особенности.
Кроме того, злокачественные опухоли желчных протоков делят на резектабельные и нерезектабельные. Первые можно полностью удалить хирургическим путем, вторые успели слишком сильно распространиться или находятся в труднодоступном месте.
Пути метастазирования
Так как симптомы длительное время отсутствуют, зачастую злокачественные новообразования желчных протоков диагностируют на поздних стадиях, когда опухоль успевает прорасти в окружающие ткани, распространиться в лимфатические узлы, дать отдаленные метастазы. Чаще всего такие опухоли метастазируют в легкие, кости, распространяются по поверхности брюшины — тонкой пленки из соединительной ткани, которая выстилает брюшную полость и покрывает внутренние органы.
Методы диагностики
На данный момент нет скрининговых тестов, с помощью которых можно было бы массово обследовать людей и выявлять злокачественные опухоли желчных путей на ранних стадиях. Чаще всего диагноз устанавливают после того, как пациент обращается к врачу с жалобами, а опухоль успевает прорасти в окружающие ткани, распространиться в лимфатические узлы и дать отдаленные метастазы.
УЗИ — наиболее доступный и простой метод диагностики, с помощью которого можно обнаружить злокачественные новообразования в органах брюшной полости. При подозрении на опухоль желчных протоков могут быть выполнены два разных вида ультразвуковой диагностики:
- Трансабдоминальное УЗИ — процедура, хорошо знакомая многим людям. Исследование проводят специальным датчиком через стенку живота.
- ЭндоУЗИ — процедура, которую выполняют во время эндоскопии. Миниатюрный ультразвуковой датчик находится на конце эндоскопа, который врач вводит в двенадцатиперстную кишку. Это помогает подвести датчик максимально близко к опухоли и лучше оценить ее положение, размеры, степень распространения в соседние ткани.
Холангиография — рентгенографическое исследование, во время которого желчные пути заполняют специальным контрастным раствором, в результате чего их контуры становятся хорошо видны на снимках. Этот метод диагностики применяют, чтобы обнаружить заблокированные опухолью протоки и определиться с тактикой лечения.
Применяют два вида холангиографии:
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Врач вводит эндоскоп в двенадцатиперстную кишку, затем заводит в желчный проток тонкий катетер и вводит контрастный раствор.
- Чрескожная чреспеченочная холангиография — более инвазивная процедура, её проводят, когда нет возможности выполнить ЭРХПГ. Желчные протоки прокрашивают с помощью специальной иглы, введенной через кожу.
Во время холангиографии можно установить стент, провести биопсию.
Самый надежный способ диагностировать злокачественную опухоль — получить ее фрагмент и изучить под микроскопом. Если в образце ткани обнаружены опухолевые клетки, можно практически со стопроцентной вероятностью диагностировать злокачественные новообразования. Для этого проводят биопсию. Она может быть выполнена разными способами: во время холангиографии или с помощью специальной иглы, которую вводят в опухоль под контролем ультразвука или компьютерной томографии.
Томография
Компьютерная томография и МРТ, в том числе с применением контрастирования, помогают лучше оценить размеры, расположение и степень распространения опухоли, разобраться, возможно ли хирургическое вмешательство, отличить доброкачественные новообразования от злокачественных.
Диагностическая лапароскопия — хирургическое вмешательство, во время которого в стенке живота делают прокол и вводят через него специальный инструмент с видеокамерой — лапароскоп. С помощью него хирург осматривает брюшную полость. При необходимости через дополнительные проколы можно ввести другие инструменты.
Лапароскопия дает возможность оценить стадию рака желчных протоков, спланировать тактику хирургического лечения, провести биопсию, обнаружить поражение брюшины — канцероматоз.
Лечение
Лечебная тактика при раке желчных протоков зависит от размеров, расположения, стадии опухоли, сохранности функции печени, общего состояния и сопутствующих заболеваний пациента.
Хирургическое удаление опухоли — единственный метод лечения, который дает возможность полностью избавиться от рака. Проведение радикального хирургического вмешательства возможно лишь в случаях, когда опухоль диагностирована на ранней стадии и имеет небольшие размеры. К сожалению, такие ситуации встречаются относительно редко.
Вид операции определяется локализацией очага:
- При новообразованиях внутрипеченочных протоков показана обширная (удаление целой доли) или экономная резекция печени. При этом оставшаяся часть органа продолжает выполнять свои функции.
- При новообразованиях внепеченочных протоков, включая опухоли холедоха, удаляют пораженную часть протоков, а также часть печени, желчный пузырь, лимфатические узлы, часть поджелудочной железы и двенадцатиперстной кишки. Такие операции зачастую очень сложны и грозят серьезными осложнениями. Их должны выполнять хирурги, которые специализируются на таких вмешательствах и имеют опыт их проведения.
- Если обнаружен один небольшой узел, но функция печени сильно нарушена, например, из-за цирроза, показана трансплантация. Проблема в том, что зачастую сложно найти донора.
Если радикальное вмешательство невозможно, и у пациента имеется механическая желтуха, проводят паллиативные операции: наружное и наружно-внутреннее дренирование, установку стентов в желчные протоки. Врачи Европейской клиники обладают большим опытом проведения таких вмешательств.
Лучевая терапия может быть назначена до или после хирургического лечения, чтобы уменьшить размеры опухоли, предотвратить рецидив. На поздних стадиях ее применяют самостоятельно с целью паллиативного лечения и для борьбы с симптомами. Чаще всего применяют облучение из внешнего источника. Такая процедура напоминает рентгенографию, но во время нее используют более мощное излучение.
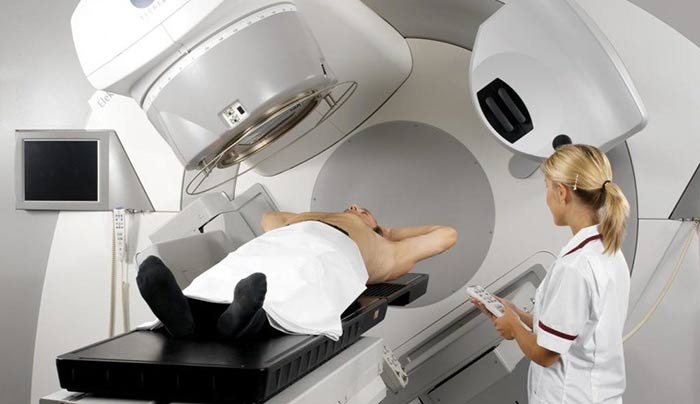
В некоторых случаях применяется внутрибилиарная брахитерапия: в желчные пути вводят на короткое время зонд, который служит источником излучения.
Химиопрепараты, как и лучевую терапию, назначают до и после хирургического лечения, самостоятельно на поздних стадиях, а также ими дополняют трансплантацию печени. Применяется как системная химиотерапия, так и специальные процедуры:
- Внутриартериальная химиотерапия — введение растворов препаратов в печеночную артерию. Так как в общий кровоток попадает лишь небольшая часть химиопрепарата, можно применять более высокие дозы без риска серьезных побочных эффектов.
- Химиоэмболизация — процедура, во время которой в сосуд, питающий опухоль, помимо химиопрепаратов, вводят микроскопические эмболизирующие частицы. Они перекрывают просвет мелких сосудов и нарушают приток к опухолевой ткани кислорода, питательных веществ.
В некоторых случаях химиотерапию сочетают с лучевой терапией. За счет этого достигается более эффективное уничтожение раковых клеток, но химиолучевая терапия несет более высокие риски побочных эффектов.
Прогноз выживаемости
Прогноз пятилетней выживаемости на разных стадиях:
- Если опухоль находится в пределах желчных протоков и не распространяется глубже: 24%.
- Если опухоль проросла в окружающие ткани или распространилась в регионарные лимфатические узлы: 6%.
- Если имеются отдаленные метастазы: 1%.
Профилактика
На многие факторы риска заболевания, такие как возраст, врожденные патологии, аномалии желчных протоков, повлиять нельзя. Тем не менее, существуют некоторые способы снизить риски:
- Нужно на протяжении всей жизни поддерживать здоровый вес, а помогут в этом физические нагрузки и правильное питание.
- Откажитесь от курения и употребления алкоголя.
- От вирусного гепатита B защищает вакцинация.
- Избегайте беспорядочных половых связей, используйте презервативы, — это поможет защититься от заражения вирусными гепатитами.
- Если у вас диагностирован гепатит B или C, нужно регулярно наблюдаться у врача и получать лечение.
Рак внепеченочных желчных протоков — достаточно редкое онкологическое болезненное состояние, которое диагностируется в два раза реже, чем онкология желчного пузыря. Заболевание чаще всего диагностируется у мужчин преклонного возраста, в основном в возрасте от 70 до 80 лет.
Данное заболевание наиболее часто возникает в результате таких болезней:
- колит язвенного типа;
- холангит склерозирующей формы первичного типа;
- кисты холедоха и др.
Для рака такой формы не является характерной связь с образованием камней в желчном пузыре.
В соответствии с международной клинико-анатомической классификацией различают такие стадии злокачественного образования:
- карцинома преинвазивной формы (Tis (0));
- стадия, при которой опухоль располагается исключительно в протоках (T1 (IA));
- стадия, при которой развивается инвазия опухолевой формы в стенках желчных протоков (T2 (IB));
- стадия, при которой новообразование прорастает в область печени, желчный пузырь, поджелудочную железу, портальную вену и печеночные артерии, также происходит поражение лимфоузлов (T3 (IIA));
- стадия, при которой происходит поражение главной воротной вены, ободочной и двенадцатиперстной кишки и других протоков (T4 (III)).
Основным признаком поражения желчных протоков является желтуха, в 50% случаев данное состояние наступает внезапно. У остальных 50% пациентов симптомы желтухи наблюдаются на протяжении двух-трех месяцев.
В большинстве случаев желтизна кожных покровов и склер интенсивная и стойкая, но при расположении первичного новообразования в месте троичного соединения желчных протоков или в одном секторе долевых протоков, желтуха может быть рецидивной или волнообразной.
Желтуха механической формы, которая развивается на фоне симптоматики печеночной декомпенсации, отмечается при абсолютном обтурационном процессе магистральных протоков. В этом случае прекращается работа резервуара самого желчного пузыря. Таким образом, различают дистальную и проксимальную формы обтурации внепеченочных желчных путей с граничным сектором в месте тройного совмещения протоков.
При высоких стенозах опухолевой формы наблюдается увеличение размеров печени, а при дистальных стенозах – симптом Курвуазье положительной формы. Но в некоторых случаях увеличение размера желчного пузыря на фоне развития желтухи механической формы не всегда свидетельствует о том или ином уровне обтурации, так как желчный пузырь может не работать в результате блокировки новообразованием пузырного протока.
От 38 до 55 % пациентов с данным диагнозом страдают также и холангитом, для которого характерны частые болевые ощущения в области желчного пузыря. При раке протоков не всегда может наступить резкое похудание, такой признак резко проявляется при злокачественных образованиях поджелудочной железы.
Болезненное состояние дифференциально диагностируется в комплексе с обследованием органов панкреатодуоденальной области, а также на фоне развития желтухи механической формы, вызванной образованием камней в желчном пузыре.
Установить правильный диагноз можно такими методами:
- ультразвуковая диагностика;
- МРТ;
- лапароскопический метод;
- компьютерная томограмма;
- холангиография, которая осуществляется через кожу.
В случаях, когда диагноз трудно установить, проводится хирургическое вмешательство, в ходе которого и определяется диагноз и степень поражения.
Радикальным методом лечения злокачественного образования выступает панкреатодуоденальная резекция. Если диагностировано поражение опухолью супрадуоденального отдела на конкретном участке, то можно проводить менее масштабное оперативное вмешательство, но холецистэктомия, как правило, обязательна.
Если опухоль прорастает по направлению к печени, это приводит к существенным ограничениям по применению радикальных методов лечения. При опухолевой обтурации оптимальным методом лечения является проведение паллиативного оперативного вмешательства, которое направленно на устранение желтухи. Такая операция особенно трудна, если наблюдается высокий стеноз и необходимо проводить меры по выведению желчи из протоков.
- Аллергические заболевания
- Женские болезни
- Кожные заболевания
- Болезни желудочно-кишечного тракта
- Сексуальные расстройства
- Мужские болезни
- Заболевания опорно-двигательной системы
- Неврологические болезни
- ЛОР-болезни
- Проктологические заболевания
- Болезни волос и кожи головы
- Болезни глаз
- Болезни зубов и полости рта
- Болезни молочных желез
- Болезни органов дыхания
- Болезни сердца и сосудов
- Болезни суставов
- Венерические заболевания
- Детские болезни
- Заболевания головного мозга
- Инфекционные заболевания
- Наркологические болезни
- Неотложные состояния
- Общие заболевания
- Онкологические заболевания
- Психические болезни
- Урологические болезни
- Хирургические болезни
- Эндокринологические болезни
Всегда самая актуальная, полная и полезная информация о медицинских учреждениях, лабораториях, медцентрах и клиниках Молдовы и других стран.
Здесь вы найдете экспертные статьи о заболеваниях, методах лечения, способах профилактики, интервью с практикующими врачами и другими специалистами, а также новости от наших партнеров.
Адрес: Республика Молдова, г. Кишинев, ул. Влайку Пыркэлаб, 30/1
Отдел рекламы: br> Телефоны: +373 68 199 951; +373 68 585 053
Рак внепеченочных желчных протоков — достаточно редкое онкологическое болезненное состояние, которое диагностируется в два раза реже, чем онкология желчного пузыря. Заболевание чаще всего диагностируется у мужчин преклонного возраста, в основном в возрасте от 70 до 80 лет.
Данное заболевание наиболее часто возникает в результате таких болезней:
- колит язвенного типа;
- холангит склерозирующей формы первичного типа;
- кисты холедоха и др.
Для рака такой формы не является характерной связь с образованием камней в желчном пузыре.
В соответствии с международной клинико-анатомической классификацией различают такие стадии злокачественного образования:
- карцинома преинвазивной формы (Tis (0));
- стадия, при которой опухоль располагается исключительно в протоках (T1 (IA));
- стадия, при которой развивается инвазия опухолевой формы в стенках желчных протоков (T2 (IB));
- стадия, при которой новообразование прорастает в область печени, желчный пузырь, поджелудочную железу, портальную вену и печеночные артерии, также происходит поражение лимфоузлов (T3 (IIA));
- стадия, при которой происходит поражение главной воротной вены, ободочной и двенадцатиперстной кишки и других протоков (T4 (III)).
Основным признаком поражения желчных протоков является желтуха, в 50% случаев данное состояние наступает внезапно. У остальных 50% пациентов симптомы желтухи наблюдаются на протяжении двух-трех месяцев.
В большинстве случаев желтизна кожных покровов и склер интенсивная и стойкая, но при расположении первичного новообразования в месте троичного соединения желчных протоков или в одном секторе долевых протоков, желтуха может быть рецидивной или волнообразной.
Желтуха механической формы, которая развивается на фоне симптоматики печеночной декомпенсации, отмечается при абсолютном обтурационном процессе магистральных протоков. В этом случае прекращается работа резервуара самого желчного пузыря. Таким образом, различают дистальную и проксимальную формы обтурации внепеченочных желчных путей с граничным сектором в месте тройного совмещения протоков.
При высоких стенозах опухолевой формы наблюдается увеличение размеров печени, а при дистальных стенозах – симптом Курвуазье положительной формы. Но в некоторых случаях увеличение размера желчного пузыря на фоне развития желтухи механической формы не всегда свидетельствует о том или ином уровне обтурации, так как желчный пузырь может не работать в результате блокировки новообразованием пузырного протока.
От 38 до 55 % пациентов с данным диагнозом страдают также и холангитом, для которого характерны частые болевые ощущения в области желчного пузыря. При раке протоков не всегда может наступить резкое похудание, такой признак резко проявляется при злокачественных образованиях поджелудочной железы.
Болезненное состояние дифференциально диагностируется в комплексе с обследованием органов панкреатодуоденальной области, а также на фоне развития желтухи механической формы, вызванной образованием камней в желчном пузыре.
Установить правильный диагноз можно такими методами:
- ультразвуковая диагностика;
- МРТ;
- лапароскопический метод;
- компьютерная томограмма;
- холангиография, которая осуществляется через кожу.
В случаях, когда диагноз трудно установить, проводится хирургическое вмешательство, в ходе которого и определяется диагноз и степень поражения.
Радикальным методом лечения злокачественного образования выступает панкреатодуоденальная резекция. Если диагностировано поражение опухолью супрадуоденального отдела на конкретном участке, то можно проводить менее масштабное оперативное вмешательство, но холецистэктомия, как правило, обязательна.
Если опухоль прорастает по направлению к печени, это приводит к существенным ограничениям по применению радикальных методов лечения. При опухолевой обтурации оптимальным методом лечения является проведение паллиативного оперативного вмешательства, которое направленно на устранение желтухи. Такая операция особенно трудна, если наблюдается высокий стеноз и необходимо проводить меры по выведению желчи из протоков.
- Аллергические заболевания
- Женские болезни
- Кожные заболевания
- Болезни желудочно-кишечного тракта
- Сексуальные расстройства
- Мужские болезни
- Заболевания опорно-двигательной системы
- Неврологические болезни
- ЛОР-болезни
- Проктологические заболевания
- Болезни волос и кожи головы
- Болезни глаз
- Болезни зубов и полости рта
- Болезни молочных желез
- Болезни органов дыхания
- Болезни сердца и сосудов
- Болезни суставов
- Венерические заболевания
- Детские болезни
- Заболевания головного мозга
- Инфекционные заболевания
- Наркологические болезни
- Неотложные состояния
- Общие заболевания
- Онкологические заболевания
- Психические болезни
- Урологические болезни
- Хирургические болезни
- Эндокринологические болезни
Всегда самая актуальная, полная и полезная информация о медицинских учреждениях, лабораториях, медцентрах и клиниках Молдовы и других стран.
Здесь вы найдете экспертные статьи о заболеваниях, методах лечения, способах профилактики, интервью с практикующими врачами и другими специалистами, а также новости от наших партнеров.
Адрес: Республика Молдова, г. Кишинев, ул. Влайку Пыркэлаб, 30/1
Отдел рекламы: br> Телефоны: +373 68 199 951; +373 68 585 053
Читайте также:

