Рак шейки матки и гепатит
Один из самых распространенных видов онкологии среди женщин. Этот вид злокачественной опухоли возникает в основном в возрасте 35-55 лет. Реже в более молодом возрасте.
Лечится ли рак шейки матки? Если заболевание было обнаружено на ранних стадиях, его можно успешно излечить. Избавившись от предраковых состояний – эрозии, дисплазии – удается предупредить появление злокачественной опухоли. При успешном излечении от рака шейки матки можно забеременеть и выносить малыша.
Отчего появляется рак шейки матки?
Вирус папилломы человека – причина развития опухоли. Он передается половым путем, даже при условии использования презерватива. Вирус легко проникает через микропоры в латексном изделии.
ВПЧ привносит свои гены в строение клеток ДНК. Они перестают созревать и могут активно делиться. В итоге на месте мутировавшей клетки появляется злокачественная опухоль. Со временем она питается, разрастается, пуская метастазы по всей мочеполовой системе женщины и даже на другие внутренние органы.
Другими причинами развития рака шейки матки являются:
- раннее начало половой жизни;
- беспорядочная смена сексуальных партнеров;
- инфекции, передающиеся половым путем: генитальный герпес, ВИЧ, хламидиоз;
- не долеченные половые инфекции;
- наличие доброкачественных опухолей;
- частые аборты/осложнения после процесса выскабливания;
- частые беременности и роды;
- травмы шейки матки или цервикального канала;
- бесконтрольный прием контрацептических препаратов;
- хронические воспаления в области малого таза;
- длительная зависимость от алкоголя и курения;
- генетическая предрасположенность.
Какие существуют симптомы и признаки рака шейки матки?
На ранних стадиях опухоль не дает о себе знать. Также и вирус папилломы человека проходит бессимптомно.
- обильные вагинальные кровотечения, которые возникают после визита к гинекологу, полового акта, в период менопаузы, в промежутках между месячными;
- кровянистые или гнойные выделения с резким и неприятным запахом;
- продолжительные спазмические боли внизу живота и области матки, отдающиеся в пояснице;
- тазовые боли во время полового акта и излишняя сухость влагалища;
- резкая потеря в весе за несколько недель;
- присутствие крови в моче и резкое учащение мочеиспускания;
- отечность конечностей;
- беспричинное высокое потоотделение;
- повышение температуры без признаков простуды (37,5 и 37,8℃)
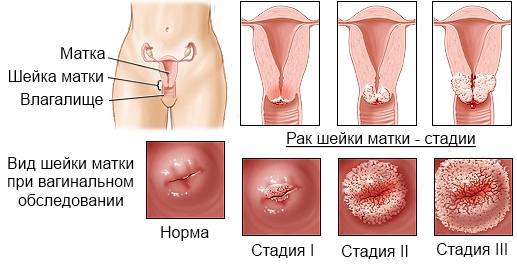
Стадии развития рака шейки матки
Стадия 0. Раковые клетки находятся только на поверхности канала шейки матки. На этом этапе они еще не образовали опухоль и не проникли вглубь тканей.
Стадия I. Опухоль разрастается и проникает внутрь тканей шейки матки. Новообразование не выходит за пределы органа и не распространяется на другие внутренние органы. Выявляется при помощи цитологического мазка из цервикального канала. При обнаружении атипичных клеток плоского эпителия назначают кольпоскопию. Именно из этих клеток развивается плоскоклеточный рак шейки матки.
Стадия II. Новообразование проникает в тело матки или выходит за её пределы, распространяется на верхние отделы влагалища. Не затрагивает окружающие органы и лимфоузлы. Для диагностики назначают кольпоскопию, УЗИ органов малого таза. В некоторых случаях требуется взять образец ткани с шейки матки на биопсию. Это выполняется путем соскабливания.
Стадия III. Опухоль в этот период развития распространяется на стенки малого таза и нижнего отдела влагалища. Может достигать крупных размеров и поражает ближайшие лимфоузлы. Диагностика проводится при помощи таких методов, как кольпоскопия, биопсия, компьютерная томография.
Стадия IV. Широко распространилась вокруг шейки матки, поразила лимфоузлы и отдельные органы. Затрудняет мочеиспускание. Для выявления используется компьютерная томография, магнитно – резонансная томография для определения размеров опухоли. Для определения мест распространения метастаз назначают позитронно – эмиссионная томография.
Лечение рака шейки матки
При обнаружении у себя признаков заболевания обратитесь за осмотром гинеколога. Если диагноз подтверждается, то понадобится дополнительное обследование у онколога.
Способы лечения зависят от степени развития опухоли и поражения органов. На ранней стадии развития врач иссекает пораженные ткани у женщин детородного возраста или назначает гистерэктомию (удаление) матки у женщин в период менопаузы. При поражении лимфатических узлов малого таза, узлы удаляются. После этого пациенту назначается пройти лучевую терапию.
На запущенной стадии заболевания врач предложит пройти лучевую терапию и химиотерапию.
- минимум раз в полгода проходите осмотр у гинеколога, врач возьмет мазок на флору;
- один раз в год нужно пройти кольпоскопию, чтобы оценить состояние шейки матки и исключить патологии;
- один раз в год нужно пройти кольпоскопию, чтобы оценить состояние шейки матки и исключить патологии;
- откажитесь от курения. Оно нарушает кровообращение в органах малого таза;
- придерживайтесь здорового питания. Употребляйте больше овощей и фруктов, ограничьте продукты с большим содержанием сахара – именно он является питанием для злокачественной опухоли.
- Рубрики
- Новости
- Статьи
- Мнения
- Интервью
- Комментарии
- О проекте
- Вакансии
- Реклама
- Контакты
- Новости
- Статьи
- Интервью
- Репортаж
- Клиника
- Фарма
- Вход

В первую очередь, врач отметил, что рак не заразен и совершенно два разных понятия: инфекции, которые могут повышать риск развития рака, и само онкологическое заболевание. Пациент, у которого рак, не может заразить своей болезнью никого, он никаким образом не представляет угрозы для окружающих.
При этом, наличие вируса не всегда приводит к развитию рака, а большинство пациентов с онкогенным вирусом папилломы человека никогда раком не заболевают.
«Когда мы говорим о вирусах и инфекциях, мы обычно представляем себе какой-то стремительный процесс. Вчера на нас кто-то чихнул — и вот через пару дней высокая температура и грипп. С онкогенными вирусами этот процесс идет годами, более того, перед тем, как клетки становятся опухолевыми (если становятся), происходит несколько этапов предраковых изменений. Именно поэтому число случаев раковых заболеваний, вызванные вирусом, мы можем значительно снизить.
Например, такие страны, как Нидерланды или Финляндия, снизили смертность от рака шейки матки за счет скрининга, в ходе которого всем женщинам старше 30 лет делалось цитологическое исследование, а теперь уже делается анализ на наличие ВПЧ. Второй важный пункт их программы — это вакцинации девочек и мальчиков 12–13 лет от вируса папилломы человека (к разговору о прививках мы еще вернемся).
Он отметил, что есть общеизвестные факторы риска онкологии – курение, неправильное питание, сидячий образ жизни и другое. Но также в России увеличивается доступность диагностических процедур (УЗИ, КТ, МРТ), которые назначаются иногда необоснованно, и мы находим и лечим ранние раки, которые не надо было лечить, которые не угрожали жизни человека.
А что касается ВПЧ-ассоциированных опухолей, то тут идет истинный рост и заболеваемости и смертности. Поэтому в этом случае да, вероятно, мы можем говорить об эпидемии. Если в 1993 году выявлялось 10 тысяч раков шейки матки в год, то, по нашим прогнозам, в 2030 году эта цифра будет 20–22 тысячи. А умирать в год будет порядка 10 тысяч. Для сравнения: в США, где население более чем вдвое больше, 4 тысячи женщин погибают от рака шейки матки при заболеваемости в 13 тысяч.
Ни одно онкологическое заболевание не имеет такой динамики среди относительно молодых людей до 50 лет. Более того, ВПЧ вызывает не только рак шейки матки, но и опухоли головы и шеи, как я говорил ранее. Можно с уверенностью говорить, что не менее 30 % опухолей полости рта и глотки также вызваны ВПЧ. И выявляют эти опухоли как у женщин, так и у мужчин.
По его словам, формально это системное заболевание, но традиционно вирус предпочитает размножаться в клетках эпителия, например шейки матки, и, соответственно, заболевание проявляется только на определенных слизистых тканях. Вирусу проще проникнуть в организм при наличии микротрещин и травм слизистой, а сексуальные предпочтения, конечно, влияют на то, в каком органе может появиться вирус папилломы человека.
«Кроме того, недостаточно известно, насколько барьерная контрацепция от вируса способна защитить. Есть мнение, что она не дает 100%-ной гарантии, так как вирус может находиться на коже. Поэтому считается, что с вирусом так или иначе контактируют все, кто ведет активную половую жизнь. (Кстати, были исследования, что вирус может находиться на плохо обработанном медицинском оборудовании, например датчиках УЗИ.) Единственным относительно надежным способом защиты от ВПЧ считается вакцинация девочек и мальчиков в 12–13 лет — до начала половой жизни.
Во многих странах эта прививка включена в национальный календарь вакцинации и показывает предварительную эффективность. В нашей стране пока прививку можно сделать только в частном порядке, хотя в некоторых регионах есть программы вакцинации, но работают они или нет — непонятно, потому что решение об их реализации принимают врачи на местах. Такие прививки менее эффективны, чем если была бы всеобщая вакцинация, и распространение вируса в популяции снизилось бы за счет развития популяционного иммунитета.
Но пока идут лишь предварительные разговоры, чтобы добавить эту прививку в календарь. И это странно и печально, потому что опыт других стран говорит сам за себя.
Также онколог рассказал о скрининге рака шейки матки и как он должен проводиться.
«Для рака шейки матки первый шаг — это тестирование на наличие вируса или оценка изменений клеток в мазке из шейки матки. Скрининг включает в себя целую цепочку мероприятий: тест на ВПЧ, цитологическая диагностика изменений, кольпоскопия, биопсия, затем лечение и контроль рецидива.
Главное отличие от диспансеризации, когда на обследование могут прийти все, а в итоге многие не доходят, а другие приходят слишком часто, в том, скрининг подразумевает, что люди получают личное приглашение.
Опухоль может развиться и раньше, но тут надо говорить об индивидуальном балансе пользы и вреда. И скрининг — это не только польза. Раннее начало тестирования в теории может выявить изменения раньше и предотвратить развитие рака. Но также есть вероятность ложноположительных результатов. То есть те изменения, которые мы найдем, к 30 годам ушли бы сами по себе, без лечения.
При скрининге у нас несколько вариантов результатов, которые мы получаем:
- ВПЧ есть, но в клетках изменений нет. В таком случае делать ничего не надо. Надо наблюдать.
- ВПЧ есть, и есть ранние изменения клеток LSIL (раньше говорили CIN-1). И тоже ничего делать не надо, потому что в большинстве случаев эти изменения уйдут сами по себе, требуется наблюдение.
- Есть и ВПЧ, и HSIL — это уже показания для биопсии (исследование образца на наличие злокачественных клеток). Если при биопсии выявляется HSIL (CIN2-3), то, скорее всего, врач предложит конизацию.
Есть опасность в том, что врачи, чтобы перестраховаться, сделают пациентке конизацию (удаление части шейки матки) в том случае, когда этого делать было не нужно. Конизация, в свою очередь, может приводить к проблемам с вынашиванием беременности и родами. То есть мы вылечим то, что лечить было не нужно, и наживем совсем другие проблемы.
Он добавил, что в России большие проблемы с качеством цитологических исследований, потому что большинство лабораторий делают цитологию не по международным стандартам, а по собственным протоколам окраски, а иногда совсем кустарно. При этом для назначения конизации у нас часто не требуется проведения биопсии, а биопсия в данном случае может подтвердить или опровергнуть данные цитологии.
«иногда сам врач не знает, как и кто смотрит мазки, которые он берет, и не сможет оценить достоверность результатов. Но как минимум можно сделать жидкостную цитологию — по забору это тот же самый мазок, только щеточка с кусочками слизистой ткани опускается в специальную мензурку с жидкостью. Жидкостную цитологию проще стандартизировать, чем простой мазок на стекло, хотя тоже результат зависит от цитолога.
И тут сразу скажу, что представления о том, как часто нужно делать цитологию, у нас и в странах, победивших рак шейки матки, очень разные. У нас принято делать анализ чуть ли не каждые полгода — в среднем 30–40 раз в жизни женщины. В Нидерландах и Финляндии этот анализ делают 5–8 раз за всю жизнь. И этого оказалось достаточно, чтобы смертность от рака шейки матки там была ниже, чем в США и Германии.
Задача врача — правильно объяснить человеку последствия той или иной процедуры или вмешательства, не только пользу, но и вред. Для нас, людей, в принципе очень сложно оценивать все эти небольшие риски, для этого и нужны исследования. Во всяком случае, все, что касается профилактической медицины, все решения следует принимать при наличии четких доказательств эффективности. Человеку, которого ничего не беспокоит, любым вмешательством мы можем нанести только вред, пусть и небольшой, поэтому мы должны быть уверены, что в этом есть смысл.
Что касается скрининга онкологических заболеваний, то нужно ходить только на те обследования, с помощью которых можно предотвратить преждевременную смерть от рака и вред от которых не так велик. Они не гарантируют, что все будет хорошо, но точно снижают риски. Их не так много:
— Скрининг на рак шейки матки: после 25 лет — цитология, а после 30 — тестирование на наличие ВПЧ. Если результат отрицательный, то повторный анализ через пять лет. Если положительный, то цитология и биопсия и дальше индивидуальный план контроля.
— Скрининг рака молочной железы с помощью маммографии после 50 лет раз в два года.
— Скрининг колоректального рака после 50 лет: тест на скрытую кровь в кале раз в два года.
Для профилактики рака, вызванного ВПЧ, необходимо уменьшить совокупность рисков: не курить, не злоупотреблять алкоголем, следить за весом, есть меньше красного мяса и больше овощей и фруктов, а также заниматься спортом.
«Правда в том, что людям сложно вести здоровый образ жизни. Сложно полностью отказаться от сигарет и алкоголя, ходить регулярно в спортзал. Иногда в нашем сознании происходит подмена. Мы не живем так, чтобы исключить риски развития рака, мы перекладываем ответственность за свое здоровье на врачей, которые проводят чек-ап. Oт медицины наше здоровье зависит намного меньше, чем мы привыкли считать.
Рак шейки матки — самое частое злокачественное заболевание женских половых органов: от 20 до 40 на 100 000 женского населения. Совершенствование профилактической работы в женских консультациях позволило уменьшить частоту этой патологии у женщин и повысить ее выявляемость в ранних стадиях. Особую значимость при этом имеет учение о фоновых и предраковых состояниях, позволяющее диагностировать рак шейки матки (РШМ) на стадиях преинвазии и микроинвазии. И все же, несмотря на эти достижения, сохраняется высокая частота выявляемости больных РШМ в запущенных стадиях (III—IV).
Стадии рака шейки матки
б — II стадия (параметральный вариант);
в — II стадия (влагалищный вариант);
г — II стадия (маточный вариант);
д — II стадия (параметрально-вагинальный вариант);
е — III стадия (с поражением лимфатических узлов таза);
ж — IV стадия (с поражением мочевого пузыря).
Согласно клинико-анатомической классификации, различают четыре стадии инвазивного РШМ (рис. 38):
• I стадия — опухоль ограничена только шейкой матки.
• II стадия РШМ имеет три варианта: а — опухоль распространяется на параметрий одной или обеих сторон (параметральный вариант); б — опухоль переходит на влагалище, не захватывая нижнюю треть его (влагалищный вариант); в — опухоль захватывает и тело матки (маточный вариант).
• III стадия также имеет три варианта: а — опухоль поражает параметрий, переходя на стенки таза (параметральный вариант); б — опухоль доходит до нижней трети влагалища (влагалищный вариант); в — опухоль распространяется в виде изолированных очагов в малом тазу при отсутствии отдаленных метастазов (тазовый метастатический вариант).
• IV стадия проявляется следующими вариантами: а — опухоль поражает мочевой пузырь (мочепузырный вариант); б — опухоль поражает прямую кишку (ректальный вариант); в — опухоль переходит за пределы органов малого таза (отдаленный метастатический вариант).
По характеру роста опухоли выделяется еще ряд типов каждого варианта всех четырех стадий. С учетом роста опухоли различают экзофитную (рост наружу в виде цветной капусты) и эндофитную (рост внутрь с инфильтрацией тканей) формы РШМ (рис. 39).
Рак шейки матки: экзофитная
(а) и эндофитная (б) формы.
Классификация по системе TNM характеризует размеры и состояние первичного опухолевого очага (T-tumor), регионарных лимфатических узлов (N-nodules) и наличие отдаленных метастазов (M-metastases). Согласно этой классификации, могут быть различные сочетания по поражению опухолью органов и ее распространению: от T1N0M0 до T4NxM1.
Отдельно рассматриваются преинвазивный (интраэпителиальный, карцинома in situ) и микроинвазивный РШМ.
Преинвазивный рак (Са in situ) шейки матки — это патология покровного эпителия шейки матки с признаками рака, при отсутствии инвазии в подлежащую строму.
Как и дисплазии, пре-инвазивному раку может предшествовать койлоцитарная атипия.
Ca in situ может быть в нескольких вариантах зрелый (дифференцированный), незрелый (недифференцированный), переходный и смешанный. Соответственно он может переходить в плоскоклеточный ороговевающий, недифференцированный и низкодифференцированный инвазивный рак. Начинается преинвазивныи рак обычно в зоне трансформации (вокруг наружного зева), а затем распространяется на эндо- или эктоцервикс. Преинвазивныи рак, как и дисплазии, может прогрессировать в инвазивный рак, сохраняться в течение нескольких лет или даже регрессировать. С учетом латентного периода между преинвазивным и инвазивным раком своевременная диагностика и адекватное лечение первого являются важнейшими звеньями снижения частоты инвазивного РШМ. Существенные затруднения представляет дифференциальная диагностика преинвазивного и микроинвазивного РШМ.
Микроинвазивный рак шейки матки — ранняя форма инвазивного — это поражение раковой опухолью слизистой до 1 см в диаметре. Однако и при таких размерах опухоли могут выявляться лимфогенные метастазы. Частота их связывается с глубиной инвазии. До 1 мм она считается минимальной, а уже с 5 мм — клинически значимой с частыми лимфогенными метастазами. Микроинвазивный рак шейки матки может быть обнаружен на фоне дисплазии, преинвазивного рака и их сочетаний. Клиническая характеристика и исходы при микроинвазивном РШМ позволяют считать его формой, более близкой и преинвазивному раку, чем к инвазивному.
Боли, бели и кровянистые выделения чаще наблюдаются при РШМ в поздних стадиях (II—IV). При этом наряду с указанными возникают симптомы, характеризующие нарушение функции смежных органов (мочевой пузырь, прямая кишка и т.д.). Возникают они по мере распространения опухоли.
Распространение опухоли на окружающие ткани и органы имеет определенные закономерности. Чаще и раньше опухоль распространяется на параметральную клетчатку и регионарные лимфатические узлы. Из соседних органов РШМ чаще поражает мочевой пузырь (при локализации опухоли на передней губе шейки матки) и прямую кишку (при локализации опухоли на задней губе шейки матки). Метастазы в отдаленные органы по частоте их возникновения происходят в следующем порядке печень, легкие, брюшина, кости, желудочно-кишечный тракт, почки, селезенка. Распространяется РШМ лимфогенным и гематогенным путями, а также путем прорастания прилежащих тканей. В отдельных случаях метастазирование сопровождается клинической картиной общей инфекции с повышением температуры, выраженными изменениями в крови, анемией. Непосредственной причиной смерти при РШМ являются местная инфекция, переходящая в сепсис, перитонит, уремия, тромбоз сосудов, анемия вследствие обильных кровотечений при распаде опухоли (рис. 40).
Рак шейки матки с распадом
Взаимодействие специалистов в процессе диагностики рака шейки матки
Профилактика РШМ является важной проблемой здравоохранения. Она основана прежде всего на выявлении и своевременном эффективном лечении фоновых и предраковых процессов шейки матки. С этой целью создаются специальные программы, предусматривающие организацию проведения профилактических осмотров всех женщин, систему оповещения женщин в процессе их обследования, обеспеченность обследования с помощью специальных методов, повышение онкологической квалификации гинекологов, усовершенствования цитологов и гистологов, повышение санитарной культуры с онкологической настороженностью населения.
Основная роль в диагностике и профилактике РШМ принадлежит женским консультациям. Проведение профилактических осмотров может быть эффективным в этом плане лишь при использовании цитологического скрининга и проведения по показаниям углубленного обследования.
Алгоритм обследования и лечения патологии шейки матки и рака ранних стадий
В группу риска РШМ следует относить всех женщин в возрасте от 20 лет и старше, за исключением не живших половой жизнью и перенесших тотальную гистерэктомию. Эффективность санитарно-просветительной работы по профилактике РШМ можно оценить пониманием необходимости обследования у гинеколога не реже 1—2 раз в течение года.
Принципы лечения рака шейки матки. План лечения (рис. 42) зависит от сущности выявленного патологического процесса, его распространенности в пределах шейки матки, гистотипической характеристики, возраста женщины и состояния менструальной и детородной функций. Лечение РШМ определяется прежде всего распространенностью процесса (преинвазивный, микроинвазивный, I—IV ст.) и гистотипическими особенностями опухоли.
Преинвазивный рак должен быть тщательно дифференцирован с микроинвазивным. Есть разные мнения о тактике лечения Са in situ: от органосохраняющих операций до тотальной гистерэктомии с придатками. По-видимому, можно считать оправданной конусовидную электроэксцизию шейки матки у женщин детородного возраста с тщательным гистологическим исследованием серийных срезов и последующим оптимальным диспансерным наблюдением. Тотальная гистерэктомия с придатками может быть показанной при Са in situ у женщин в перименопаузальный период. И в этот период при наличии Са in situ можно ограничиться конусовидной электроэксцизией шейки матки или внутриполостным облучением у женщин с тяжелой экстрагенитальной патологией. В каждом конкретном случае решение о выборе метода лечения принимается с учетом индивидуальных особенностей.
Лечение микроинвазивного РШМ может быть проведено по таким же принципам, как и Са in situ. Однако при этом должна быть полная уверенность клинициста (и патоморфолога) в том, что в данном конкретном случае имеется именно микроинвазивный рак. Это значит, что клинико-эндоскопическая и морфологическая информации должны подтверждать поверхностную (до 3 мм) инвазию процесса и отсутствие раковых эмболов в кровеносной и лимфатической системах, что практически трудновыполнимо. Поэтому в практике более широкое распространение имеет тенденция радикальных оперативных вмешательств, нередко с дополнительным дистанционным облучением. Выживаемость больных женщин с микроинвазивным РШМ 5 лет и более при различных методах лечения составляет 95—100%. При микроинвазивном РШМ вполне допустима тактика щадящего лучевого и органосохраняющего оперативного лечения.
Лечение инвазивного РШМ осуществляется хирургическими, лучевыми и комбинированными методами. Основой выбора метода лечения является классификация РШМ по стадиям распространенности процесса и системе TNM ст Ia — TlaN0M0, ст Iб — Т1бN0М0, ст IIa — Т2аN0М0, ст IIб — Т2бN0М0, ст IIIa-Т3аN0M0, ст III — T3N0M0 — T3N2M0, ст IV — Т4 и/или М1 при любых вариантах Т и N. Характер опухоли (Т) определяется клиническими методами, с помощью кольпоскопии и УЗИ. Труднее оценить степень поражения лимфатических узлов (N) и наличие метастазов (М). Это достигается с помощью УЗИ, лимфографии, компьютерной томографии и магнитно-ядерного резонанса, а также по оценке функции смежных органов.
В настоящее время используются только хирургическое, только лучевое и комбинированное — хирургическое с облучением лечение РШМ. Облучение может проводиться до операции, после нее, а в отдельных случаях — до и после операции (табл. 11). В ранних стадиях РШМ показаны хирургические и сочетанные с лучевыми методы лечения. При запущенных стадиях РШМ проводится только лучевая терапия. В случаях затруднения определения стадии РШМ (II или III и т.д.) терапия проводится по принципу меньшей стадии (II).
Хирургическое лечение включает конизацию шейки матки (ножевая конизация или электроконизация), простую экстирпацию, операцию Вертгейма (экстирпация с удалением регионарных лимфатических узлов) — расширенную экстирпацию матки, удаление подвздошных лимфатических узлов.
Лучевая терапия проводится по принципу дистанционного облучения и/или внутриполостной гамма-терапии.
Показания к различным методам лечения РШМ
Дистанционное облучение на первом этапе сочетанной лучевой терапии уменьшает воспалительный компонент, вызывает дистрофические изменения в опухоли, уменьшая ее объем, и тем самым создает благоприятные условия для последующей внутриполостной гамма-терапии. На втором этапе дистанционное облучение проводится в промежутках между сеансами внутриполостной гамма-терапии.
Внутриполостная гамма-терапия используется в различных вариантах: традиционном; по принципу ручного последовательного введения аппликаторов и радионуклидов низкой мощности дозы; по принципу автоматизированного введения радионуклидов высокой активности с помощью шланговых гамма-терапевтических аппаратов.
При внутриполостной гамма-терапии расчет поглощенных доз проводится по анатомическим областям, исходя из суммарной активности вводимых в полость матки и влагалища радионуклидных источников (типа 60Со) облучения. При этом большие дозовые нагрузки попадают на не пораженные опухолью органы и ткани (мочевой пузырь, прямую кишку и др.).
Принцип ручного последовательного введения радионуклидных источников представляет более усовершенствованный метод внутриполостной гамма-терапии. Совершенствование достигается этапностью лечебного процесса. На первом (подготовительном) этапе осуществляется рентгенологический контроль за правильностью установки системы облучения, что дает возможность ее корректировки при необходимости. После этого вводятся радионуклидные источники облучения (уже в палате) и осуществляется процесс терапии — это уже второй этап.
Таким методом удается несколько уменьшить лучевую нагрузку на смежные органы и ткани, повысить выживаемость больных.
Аппаратная методика внутриполостной гамма-терапии дает возможность управлять процессом облучения дистанционно, что почти исключает опасность облучения персонала, улучшает переносимость терапии больными и уменьшает лучевую нагрузку на соседние органы. При этом существенно уменьшаются продолжительность сеанса облучения (20—70 мин, при ранее изложенных методиках — 22—45 ч) и суммарная доза поглощения (40—50 Гр, при других методиках — 70—90 Гр). При аппаратном методе внутриполостной гамма-терапии значительно выше выживаемосгь больных — 5 лет и более. Имеются различные аппараты для внутриполостной гамма-терапии при РШМ (АГАТ-В, селектрон). Используются источники излучения низкой и высокой активности.
Наиболее частыми осложнениями лучевой терапии являются иммунодепрессивные состояния, лейкопения, воспалительные процессы влагалища, мочевого пузыря, прямой кишки и других локализаций.
Выживаемость (5 лет и более) больных при РШМ зависит от стадии распространения процесса, гистотипа опухоли и методов терапии. Она колеблется, по данным разных авторов, при РШМ I стадии от 75 до 98%, II стадии — 60—85% и III стадии — 40—60%.
Комбинированное лечение — это сочетание хирургического вмешательства с лучевой терапией.
Предоперационная лучевая терапия проводится путем дистанционного или внутриполостного облучения, а также их сочетанием. Чаще применяется наружное равномерное облучение таза.
Комбинированное лечение проводится больным при РШМ I и II стадий. При РШМ III—IV стадий выполняется только лучевая терапия. Послеоперационная лучевая терапия не проводится при микроинвазивном РШМ (Iа стадия) и в отдельных случаях (инвазия менее 1 см, отсутствие метастазов в лимфатические узлы, уверенность в радикальности оперативного вмешательства) при РШМ Iб стадии.
По особым программам с учетом индивидуальных особенностей проводится лечение рецидивов и метастазов РШМ. При рецидивах РШМ также используются хирургические вмешательства, повторная лучевая и химиотерапия.
Химиотерапия хотя и используется при лечении рецидивов РШМ, широкого распространения не получила в связи с недостаточной эффективностью.

Наталия Коротких: Не приговор. Рак шейки матки – один из наиболее предотвратимых видов рака, поражающих женщин. Это потому, что есть два хороших скрининговых теста. Один из них - онкоцитологическое исследование мазков шейки матки, проводимое во время профилактического осмотра. Онкоцитология может выявить предраковые клетки и раковые заболевания на ранней стадии, которые хорошо поддаются лечению. Второе – это тестирование непосредственно на наличие вызывающего рак вируса папилломы человека (ВПЧ). Поскольку практически все виды рака шейки матки вызваны ВПЧ, в последние годы в мире большое внимание уделяется профилактике инфекций у молодых женщин посредством вакцинации против ВПЧ.

- Вы рекомендуете всем проходить вакцинацию против ВПЧ? В каком возрасте это нужно делать?
- Да, ведь вакцинация против вируса папилломы человека входит в Национальный календарь прививок более чем 80 странах мира. Она показана к применению девочкам и женщинам в возрасте от девяти до 45 лет, а также мальчикам и мужчинам в возрасте от девяти до 26 лет. Сегодня существуют две профилактические вакцины, защищающие от четырех наиболее часто встречающихся типов ВПЧ (6, 11, 16, 18). Всего тремя инъекциями можно предупредить возникновение опасного для молодых женщин рака, а также возникновение генитальных кондилом (инфекция у женщин и мужчин, вызванная вирусом папилломы человека – ред.). Да, от кондилом не умирают, но болезненность их лечения, необходимость повторных прижиганий и тяжесть эмоциональных страданий заставляют признать, что это проблема, значительно снижающая качество жизни. Могу добавить, что всё прогрессивное врачебное сообщество (педиатры, акушеры-гинекологи, онкологи, эпидемиологи и другие специалисты) выступают за внесение вакцины против ВПЧ в Национальный календарь прививок РФ.

О профилактике и группах риска
- Какова профилактика рака шейки матки?
- Раннее выявление рака шейки матки – ключ к предотвращению инвазивных, разрушительных и потенциально смертельных случаев заболевания. Что делать, чтобы не пропустить болезнь? Женщинам стоит избегать самолечения. Ведь для того, чтобы уберечься от рака шейки матки, недостаточно просто поставить свечи или пройти УЗИ. Каждая женщина, если хочет оставаться здоровой, должна проходить осмотр у гинеколога раз в год, ежегодно проходить цитологическое исследование мазков шейки матки и при необходимости кольпоскопическое исследование. Ведь рак не возникает за один день, это процесс нескольких лет. Кроме того, существуют предраковые заболевания, которые можно своевременно устранить, проведя адекватное лечение. Таким образом, регулярные профилактические осмотры, здоровый образ жизни, своевременное лечение предраковых заболеваний шейки матки позволит каждой женщине оставаться здоровой и молодой.
- На какие тревожные звоночки стоит обратить внимание? Может ли рак шейки матки проявляться внешне?

- Зачастую заболевание протекает без каких-либо симптомов длительное время. На этой стадии выявить злокачественное новообразование удается случайно во время профилактического осмотра. Однако в том случае, если заболевание остается не диагностированным в течение длительного времени, злокачественная опухоль продолжает увеличиваться в размерах и, соответственно, уже в значительной степени нарушает нормальное функционирование репродуктивной системы и организма женщины в целом. Тогда уже могут появиться определенные симптомы. Один из самых первых тревожных звоночков – это появление кровянистых выделений из влагалища. Причем обратите внимание – речь идет не о маточных выделениях, а о так называемых контактных. Кровь выделяется после полового акта, вследствие травмирования шейки матки, ткани которой поражены злокачественной опухолью и весьма чувствительны к малейшему прикосновению. Однако в некоторых, крайне редких случаях, кровотечения из половых органов женщины могут начинаться внезапно, без каких-либо воздействий извне. Однако и в этом случае они практически никогда не бывают чрезмерно обильными. Помимо кровянистых могут появляться весьма специфические выделения, имеющие прозрачный желтоватый цвет. К сожалению, женщина вряд ли отличит их от нормальных влагалищных выделений, но для врача-гинеколога распознать их не составит никакого труда. В некоторых случаях женщины, у которых имеется злокачественное новообразование на шейке матки, отмечают болевые ощущения в области крестца и позвоночника, в нижней части живота. Кроме того, весьма сильные болевые ощущения во время полового акта отмечают практически все больные женщины. Однако сам по себе болевой синдром не может служить одним из основных симптомов рака шейки матки, так как он сопровождает огромное количество иных заболеваний, порой даже не имеющих к гинекологическому профилю отношения. И, наконец, на далеко зашедших стадиях, по мере прогрессирования заболевания, зачастую образуются свищи – отверстия между мочевым пузырем, влагалищем и прямой кишкой, сообщающиеся между собой. А в том случае, если метастазы злокачественной опухоли сдавливают мочеточники, то возможно частичное или полное выключение из работы почки, в результате чего развивается гидронефроз. Из-за данной патологии при отсутствии экстренной медицинской помощи очень быстро развивается общее отравление организма продуктами жизнедеятельности, которые не выводятся из организма больной женщины.
- Кто находится в группе риска заболевания?
- В группу риска входят курящие; женщины, имеющие множество сексуальных партнеров, а также те, чей партнер ведет беспорядочную половую жизнь; имеющие сниженный иммунитет вследствие заболевания СПИДом или медикаментозного лечения после трансплантации органов и, наконец, инфицированные ВПЧ (особенно его типов № 16 и 18) или вирусом герпеса. Спровоцировать заболевание может и раннее начало половой жизни, отказ от использования барьерных методов контрацепции, долгое время существующие фоновые заболевания шейки матки (эрозия, лейкоплакия) и т.д. Отдельно хочу отнести к группе риска тех, кто пренебрегает программой онкологического скрининга для раннего выявления рака шейки матки.
Выявить на ранней стадии
- Выходит, что легкие формы поддаются лечению? От рака шейки матки можно излечиться окончательно?
- Злокачественная опухоль шейки матки, выявленная на ранней стадии, успешно лечится в 90% случаев. Данное заболевание имеет одну характерную черту – для его развития необходимы предшествующие предраковые заболевания шейки матки (именно поэтому крайне важна профилактика различных гинекологических заболеваний). Врачи выделяют три стадии предраковой патологии. Первые две лечению поддаются весьма успешно. Если время будет потеряно, заболевание вступит в третью фазу, которая по своей сути уже является ничем иным, как начальной стадией рака шейки матки. После того, как три стадии предракового состояния будут пройдены, злокачественная опухоль начнет разрастаться вглубь шейки матки, постепенно поражая все новые ее площади. Если злокачественное образование шейки матки не будет диагностировано своевременно, новообразование будет постоянно расти, прорастая в соседние органы, чаще всего, в прямую кишку и мочевой пузырь. Но и это еще не все опасности – раковые клетки имеют свойство проникать в кровь и с ее током разноситься по всему организму. Таким образом, метастазы могут появиться практически в любом органе. Разумеется, данный процесс протекает не за неделю и не за месяц. Как правило, это занимает несколько лет (хотя, разумеется, иногда встречаются исключения). Но даже в этих случаях от начальной стадии до развития рака шейки матки проходит как минимум год. В связи с этим еще раз повторюсь – крайне важны регулярные профилактические осмотры у врача-гинеколога. Эта мера поможет обнаружить данную патологию на самых ранних стадиях его развития, и шансы на полное выздоровление женщины будут очень и очень велики.
- Можно ли рожать женщинам с этим диагнозом?
- На самых ранних стадиях заболевания женщины, которые не реализовали свою репродуктивную функцию, могут пройти через органосохраняющее лечение. Благодаря проведению таких операций у женщин с заболеванием, которое раньше считалось приговором и не оставляло шансов для деторождения, сохраняется возможность иметь в дальнейшем здоровых детей.
Читайте также:

