Рак прямой кишки лазером

- Виды операций при раке прямой кишки
- Передняя резекция
- Операция Гартмана
- Проктэктомия
- Абдомино-перинеальная резекция
- Тазовая эвисцерация
- Как зависит хирургическая тактика от стадии рака прямой кишки?
Хирургическое иссечение опухоли — основной вид лечения рака прямой кишки. Вид и объем операции зависят от стадии, размеров опухоли, прорастания в соседние ткани, наличия метастазов. Как правило, хирургическое лечение дополняют курсом адъювантной или неоадъювантной химиотерапии, лучевой терапии.
Виды операций при раке прямой кишки
Если опухоль диагностирована на ранней стадии (I), не проросла через стенку кишки и находится недалеко от ануса, проводят локальную трансанальную резекцию. Во время этой операции не делают разрезов на коже: врач вводит инструменты через прямую кишку. Разрез делают через всю толщу стенки кишки. Удаляют пораженный участок и прилегающие к нему ткани, образовавшийся дефект ушивают.
Локальную трансанальную резекцию проводят под местной анестезией. Во время операции пациент находится в сознании. Так как лимфатические узлы не иссекают, после вмешательства проводят курс лучевой терапии, иногда в сочетании с химиотерапией, чтобы уничтожить оставшиеся в организме раковые клетки.
Если опухоль на I стадии находится в прямой кишке достаточно высоко, прибегают к трансанальной эндоскопической микрохирургии. По сути это та же трансанальная резекция, которая проводится при помощи более сложного современного оборудования, обеспечивает высокую точность вмешательства.
Передняя резекция
При I, II и III стадиях рака прямой кишки, когда опухоль находится на 10 см выше анального сфинктера, может быть выполнена передняя резекция. Операцию проводят открытым или лапароскопическим способом. Хирург удаляет пораженный опухолью участок прямой кишки с захватом некоторого количества здоровой ткани по обе стороны, а также близлежащие лимфатические узлы и окружающую клетчатку. Затем накладывают анастомоз: конец прямой кишки соединяют с концом ободочной.
Чаще всего анастомоз накладывают сразу во время резекции. Однако, если до операции был проведен курс химиотерапии или лучевой терапии, прямой кишке нужно время, чтобы восстановиться, иначе нормального заживления не произойдет. Пациенту накладывают временную илеостому: в стенке подвздошной кишки (конечный отдел тонкого кишечника) проделывают отверстие и выводят его на поверхность кожи. Обычно через 8 недель илеостому закрывают и накладывают анастомоз.
Операция Гартмана
При кишечной непроходимости, в качестве экстренной меры, проводят операцию Гартмана. Выполняют резекцию прямой и сигмовидной кишки без наложения анастомоза с формированием колостомы. В дальнейшем можно провести второй и третий этап хирургического лечения, во время которых закрывают колостому и формируют анастомоз.
Проктэктомия
Иногда необходимо удалить всю прямую кишку и окружающие её лимфатические узлы. Такая операция называется проктэктомией. Завершается она наложением коло-анального анастомоза — конец толстого кишечника подшивают к анусу.
Абдомино-перинеальная резекция
Данный вид хирургического вмешательства применяют при раке прямой кишки I, II или III стадии, когда опухоль находится низко, прорастает в сфинктер (мышечный жом в области ануса, который отвечает за удержание каловых масс).
Операцию проводят через разрезы на животе и в области ануса. Так как анус будет удален, после абдомино-перинеальной резекции накладывают постоянную колостому: конец толстой кишки выводят на кожу, прикрепляют калоприемник.
Можно вывести конец кишки в рану промежности. По сути, это та же колостома, но находится она в привычном месте, там, где раньше был анус.
Тазовая эвисцерация
Это наиболее серьезное хирургическое вмешательство, которое проводят при прорастании опухоли в соседние органы. Удаляют прямую кишку, мочевой пузырь и прилегающие к нему отрезки мочеточников, тазовую клетчатку и лимфатические узлы, у женщин — матку с придатками, у мужчин — простату.
После операции накладывают колостому, уростому (отверстие на передней брюшной стенке для отведения мочи).

Как зависит хирургическая тактика от стадии рака прямой кишки?
Принципы лечения рака прямой кишки на разных стадиях выглядят следующим образом:
- I стадия. Обычно изначально операция проводится по поводу удаления полипа, который затем отправляют на гистологическое и цитологическое исследование. Если в краях образца ткани не обнаружены раковые клетки, лечение заканчивают. Если обнаружены раковые или низкодифференцированные клетки, проводят одну из операций, описанных выше. В зависимости от характеристик опухоли, лечение на этом заканчивают, либо проводят курс химиотерапии, лучевой терапии.
- II стадия. Если опухоль проросла в соседние ткани, но не успела распространиться в лимфатические узлы, выполняют переднюю резекцию, проктэктомию или абдомино-перинеальную резекцию. Предварительно проводят курс химиолучевой терапии. После операции назначают шестимесячный курс адъювантной химиотерапии.
- III стадия. Проводят курс химиолучевой терапии, затем хирургическое вмешательство, затем курс химиотерапии в течение 6-ти месяцев. Обычно выполняют, как и при второй стадии, переднюю резекцию, проктэктомию или абдомино-перинеальную резекцию, с обязательным удалением близлежащих лимфатических узлов. Если опухоль сильно проросла в соседние органы, показана тазовая эвисцерация.
- IV стадия. Если обнаружены отдаленные метастазы, прогноз обычно неблагоприятный. Но хирургическое лечение в сочетании с химиотерапией и лучевой терапией помогает облегчить симптомы, продлить жизнь. В связи с особенностями оттока крови от прямой и толстой кишки, нередко метастазы обнаруживаются в печени. Для борьбы с ними в Европейской клинике применяются такие современные методы, как радиочастотная аблация, химиоэмболизация, интраартериальная химиотерапия.
В Европейской клинике проводятся операции любой сложности, открытые и лапароскопические, при любых стадиях рака прямой и толстой кишки. Мы считаем, что помочь можно всегда, даже при некурабельных запущенных опухолях, которые отказались лечить врачи в других больницах. Наши онкологи применяют весь арсенал современных возможностей, чтобы максимально продлить жизнь пациента, обеспечить её достойное качество. Мы знаем, как помочь.
Лучевая терапия при онкологии воздействует на нормальные и на злокачественные ткани. У злокачественных типов отмечается сильная чувствительность к излучению. При помощи радиотерапии удаётся уничтожить множество опухолей. Однако отдельные виды образований вырабатывают устойчивость к радиационной терапии. Подверженность раковых тканей лучам основывается в зависимости от структуры нароста и месторасположения. Наибольшая эффективность лечения наблюдается при воздействии на молодые клетки.
Показания и противопоказания
Курс прохождения терапии рассчитывается персонально для каждого пациента и основывается на степени протекания болезни, общем самочувствии человека и состоянии организма. Продолжительность изменяется от семи дней и до трёх месяцев. В комплексе с прочими методиками лечения во время либо после окончания операции длительность находится в пределах двух-трёх недель. Если облучение выступает самостоятельной технологией излечения для удаления мелкоклеточного или плоскоклеточного рака, назначается несколько курсов, состоящих из 6-7 сеансов. Между отдельными этапами делают паузу, рассчитывающуюся в индивидуальном порядке.
Показания к лучевой терапии:
- Подготовительный этап перед операцией.
- После операции – как метод, закрепляющий эффект, и для предупреждения появления осложнения и рецидива.
- Профилактика при наличии симптомов метастазирования.
- Развившийся рецидив на 2-3 стадии протекания болезни.
- При наличии противопоказаний и запретов к осуществлению оперативных воздействий.
Выделяют такие противопоказания к радиотерапии:
- Новообразование расположено в соединительных тканях прямой кишки.
- Выявлена кахексия.
- Раннее прохождение процедуры в виде терапевтического способа избавления от болезней прочих органов.
- Наличие сопутствующих хронических патологий.
- Лихорадка.
- Нарушение функционирования лёгких с протекающим процессом нагноения.
- Анемия.
- Предрасположенность к диатезу и прочим аллергическим реакциям.
Подготовка к лучевой терапии
Перед лучевой терапией врач проводит ознакомительную беседу, вводя пациента в курс дела. Больной знакомится с технологией лечения. Предварительно назначается подготовка, состоящая из приёма в лечении медикаментов специального спектра воздействия, стимулирующих организм и активизирующих иммунную систему. Все силы организма и препаратов направляются на борьбу с онкологией. До начала проведения процедуры пациент получает необходимую информацию о лечении:
- Разновидность терапии – внутренняя или внешняя радиотерапия.
- Задача процедуры – лечебная или паллиативная.
- Достаточное число сеансов.
- Положительные и отрицательные стороны радиотерапии.
- Побочные реакции краткосрочного и долгосрочного характера.
- Возможные риски и опасности.
- Известные альтернативные методики.
До осуществления лечения больному необходимо соблюдать перечень рекомендаций:
- Ответственное соблюдение правил гигиены.
- Следование распорядку и режиму дня.
- Сбалансированное и полноценное питание.
- Употребление достаточного объёма жидкости.
- Соблюдение щадящего образа жизни.
- Полный отказ от употребления алкогольных напитков и табачной продукции.

При раке ободочной и сигмовидной кишки лучевая терапия не назначается. Перед прохождением процедуры пациенту полностью очищают кишечник. Рекомендуется заранее составить перечень интересующих вопросов касательно лечения и задать их врачу во время консультации. Если женщина находится в детородном возрасте, нельзя беременеть в период терапии. Существует огромная опасность для жизнедеятельности плода под воздействием облучения. При наличии кардиостимулятора, имплантатов в области сердца или кохлеарного имплантата необходимо сообщить об этом доктору. Указанные устройства затрагиваются радиотерапией.
Схема проведения лучевой терапии
Лучевая терапия при раке прямой кишки осуществляется в три режима:
- неоадъювантная, или предоперационная;
- изолированная – лечебная или паллиативная;
- адъювантная, или послеоперационная.
Для лечения рака толстой кишки в большинстве ситуаций прибегают к радиотерапии, проводимой до или после операции. Для пациентов отдельно и персонально рассчитывается достаточный курс. Врач устанавливает количество проводимых сеансов и максимально допустимую дозировку излучения.
Лечение совместно с оперативным вмешательством помогает получить наилучшие итоги касаемо 5-летней выживаемости пациентов. Высокая действенность лечения зависит от перечисленных факторов:
- В предоперационное время раковые ткани наиболее оксигенированные. В результате у опухоли повышается чувствительность к воздействию лучей.
- Клетка новообразований не только уничтожается, также понижается жизнеспособность и жизнедеятельность метастазов. Это сигнализирует об уменьшении распространения поражённых структур в ходе оперативных манипуляций.
- Зачастую неоадъювантная назначается для устранения раковых клеток в области живота в брюшной полости. При этом минимизируется степень травмирования чувствительных структур и органов малого таза, в частности у женщин.
- Достигается частичная регрессия образований, расположенных в дальних местах прямой кишки, благодаря чему хирург осуществляет сфинктеросохраняющую процедуру.

В предоперационный период действуют согласно следующим алгоритмам, применяя гамма-терапевтические приборы либо линейные ускорители:
- Стандартное фракционирование требует средней дозы в 2-2,5 Гр ежедневно при общем излучении поражённых участков и метастазных клеток в 40 Гр. Полноценная территория охватывает помимо самой опухоли близлежащие жировые ткани с регионарными лимфатическими узлами. Оперативное мероприятие проводится через 4-5 недель после завершения процедур.
- Крупного фракционирования – ежедневно на пациента приходится единоразово 5 Гр до суммарного достижения в 25 Гр на участок. При этом операция проходит уже через 2 суток после сеанса.
Ключевой задачей послеоперационной радиотерапии рака прямой кишки является предупреждение появления рецидива. Это относится к больным, имеющим неблагоприятные прогностические факторы – углубление опухолевых клеток в околопрямокишечную структуру или попадание метастазных элементов в лимфатические узлы. Процедура облучения осуществляется согласно конвенциальному или конформному методу в режиме статистики с повышенным объёмом полей спустя месяц после завершения операции. Параллельно терапия проходит в режиме мелкого фракционирования.
Единоразовое излучение достигает дозировки к разметке в 2-2,5 Гр 5 раз в неделю до получения в общем 40-60 Гр. При проявлении послеоперационных последствий радиотерапия откладывается на 10 дней, пока осложнения полностью не устранятся. Для проведения лучевой терапии применяют гамма-установки, линейные ускорители и брахитерапевтические приборы, воздействующие внутриполостно. Внутриполостное назначается в редких случаях совместно с дистанционным действием. Это помогает направить лучи напрямую в опухоль, повреждая поражённые ткани. Однако дозировка при этом уменьшена.
Реабилитация
Реабилитация больного и восстановление организма начинается ещё во время нахождения в стационаре. Отхождение от наркоза проходит под строгим наблюдением и контролем врачей. Врачебный контроль позволяет предупредить появление возможных последствий и купировать кровотечения. Устранить дискомфортные и болезненные ощущения в области живота, вызванные злокачественным видом опухолей, помогут анальгетики.

Для улучшения самочувствия пациента и облегчения состояния организма назначается эпидуральная либо спинальная анестезия. В отдельных ситуациях обезболивающие средства вводятся через капельницу. Для выхода излишней жидкости из оперированного участка больному временно устанавливается специальный дренаж. На вторые сутки после проведения хирургии больной может сидеть. А спустя 5 суток пациент передвигается по коротким расстояниям.
Для ускорения заживления послеоперационных швов и достижению наилучшего результата и выздоровления обязательно носить специальный бандаж. Он способствует снижению нагрузок на мускулатуру брюшного пресса и достигает равномерного давления на брюшные органы. На седьмой день по окончанию операции пациента выписывают. После выписки требуется соблюдать правильное питание и придерживаться строгой диеты.
При возникновении у доктора сомнений в действенности и результативности проведённой операции человек проходит курс химических веществ, блокирующих разделение раковых тканей. На усмотрение врача осуществляется несколько курсов терапии. Лучевая терапия позволяет снизить болевую симптоматику и усилить эффективность химиотерапии.
- Важно обеспечить пациенту полноценное питание. Рацион должен содержать достаточное число необходимых микроэлементов – углеводы, белки и жиры.
- Диета должна быть наполнена продуктами, богатыми полезными витаминами, минералами и микрокомпонентами. Следует добавить в меню и ежедневно употреблять свежие фрукты и овощи, предварительно помыв их.
- Из перечня меню полностью исключают острые, кислые, соленые, копченые, жареные, маринованные, консервированные, перченые блюда и продукты повышенной жирности. Касательно мясной продукции рекомендуется ограничить их употребление, отдавая предпочтение белому мясу, к примеру, курице.
- Нельзя пренебрегать завтраком. Утренний приём пищи следует наполнить полноценными блюдами. Во время еды важно тщательно пережевывать каждые отдельные кусочки.
- В день врачи советуют питаться не меньше пяти раз. При этом контролируется объём каждой порции. Намного полезнее есть небольшими долями, но по нескольку раз в сутки.

Возможные последствия и осложнения
Облучение провоцирует появление побочных реакций и неприятных симптомов. Последствие возникает постепенно. Выделяют такие осложнения после лучевой терапии:
- Утомляемость – в ходе лечения больной отмечает повышенную усталость. Симптом проявляется при радиотерапии, выступая следствием лечения. Важно отдыхать при возникновении необходимости. Рекомендуется ежедневно выполнять ряд лёгких упражнений.
- Диарея – симптоматика снимается и переносится при помощи специальных лекарственных медикаментов. Врачи советуют пить больше жидкости в таких ситуациях.
- Тошнота и рвота – при появлении тошноты отмечается снижение либо отсутствие аппетита, возникает желание пить больше воды. При существовании проблем с употреблением пищи рекомендуется обратиться к напиткам повышенной калорийности.
- Частое мочеиспускание – прямая кишка расположена вблизи мочевого пузыря. При лечении онкологии прямой кишки раздражается слизистая ткань органа. Возникает цистит, инфекционный процесс мочевого пузыря. Пациент ощущает позывы в туалет при опустошенном органе и жжение при мочеиспускании. Важно употреблять побольше жидкости. По завершению сеансов лечения воспалительные процессы мочевого пузыря проходят. При появлении сильных болезненных ощущений следует отправиться к врачу. Боль может сигнализировать о попадании инфекционных бактерий, что требует назначения курса антибиотиков.
- Воспаление или раздражение кожного покрова – радиотерапия при раке прямой кишки способна вызвать дискомфортные ощущения и раздражение эпидермиса в части ануса. Кожа в районе заднего прохода очень чувствительна. Для гигиены потребуется использовать простую воду, мыло без добавок и мягкое полотенце. Доктор прописывает крема и мази для защиты кожи и ускорения заживления. Запрещено пользоваться ароматизированными или лекарственными средствами без предварительной консультации с врачом. По окончанию терапии болезненные симптомы постепенно уменьшаются за несколько недель.
Химиолучевая терапия при раке вызывает долгосрочные побочные эффекты. Перед лечением в онкологии составляется чёткий план для снижения количества вероятных отрицательных последствий. Зачастую состояние организма пациента стабилизируется после окончания терапии. Однако краткосрочное последствие остается на продолжительное время. Даже при устранении временной симптоматики долгосрочные патологии кишечника и в мочевом пузыре не проходят.
Осложнения могут проявиться спустя месяцы после лечения. Среди долгосрочных последствий выделяют:
- диарею;
- частый стул;
- недержание;
- нарушение процесса усвоения питательных элементов в кишечнике, из-за чего снижается масса тела.
Влияние радиотерапии на мочевой пузырь провоцирует:
- недержание;
- нарушение эластичности материала мочевого пузыря, приводящее к частому мочеиспусканию;
- усиленную ломкость кровеносных сосудов, приводящую к выделению кровяных сгустков в моче.
Также под влиянием радиотерапии наблюдаются изменения в сексуальной сфере жизни, приводя к:
- ранней менопаузе;
- нарушению эрекции;
- потере фертильности;
- сухости и уменьшению влагалища, приводящему к болезненным ощущениям во время сексуальных контактов.
При появлении побочных реакций и осложнений следует незамедлительно проконсультироваться с лечащим врачом о жалобах на побочные проявления от облучения. Известна масса методов, помогающих уменьшить и контролировать процессы нарушения. Отдельные мероприятия способны вызвать симптомы, впоследствии вызывающие долгосрочное течение.
Рак ободочной и прямой кишки
В большинстве развитых стран данный вид онкологической патологии постепенно выходит на более высокие по частоте места. В России за последние 20 лет рак толстой кишки переместился с 6-го на 4-е место у женщин и 3-е у мужчин, уступая лишь раку легкого, желудка и молочной железы.
Причины развития рака прямой кишки и ободочной кишки в настоящее время окончательно не известны, однако существуют факторы, которые повышают риск развития данного заболевания, к ним относятся:
Семейный полипоз, который представляет собой хроническое заболевание ободочной кишки характеризующееся появлением множества мелких доброкачественных образований в слизистой оболочке толстой и прямой кишки (аденомы или полипы). Семейный полипоз нередко переходит в рак ободочной кишки и потому рассматривается как предраковое состояние*.
Генетическая предрасположенность. Люди, близкие родственники которых болеют раком ободочной кишки и прямой кишки, имеют более высокий риск развития колоректального рака. Известны семейные формы колоректального рака, которые, как правило, развиваются у нескольких членов семьи после 50 лет.
Неспецифический язвенный колит (НЯК) и болезнь Крона являются хроническими воспалительными заболеваниями кишечника и значительно повышают риск развития рака ободочной кишки.
Неправильное питание также способствует развитию рака ободочной кишки и прямой кишки, Так, например, чрезмерное употребление жирных продуктов, а также пищи, бедной растительными волокнами (клетчаткой), повышают риск развития колоректального рака.
Курение, злоупотребление алкоголем, малоподвижный образ жизни, запыленность воздуха, выхлопные газы, употребление в пищу некачественных продуктов, а также некоторых пероральных противозачаточных препаратов также повышают риск развития рака толстой кишки
- Анемия
(снижение уровня гемоглобина и/или количества эритроцитов в крови). Анемия развивается из за нарушения всасывания железа и витамина В 12, так же снижение гемоглобина возникает в следствие кровотечения из опухоли. Появляется слабость, головокружения, головная боль, снижение трудоспособности. Больные выглядят бледными. Кожа сухая, ломкие волосы, тонкие слабые ногти — все это говорит о появлении анемии. - Потеря аппетита и изменения вкусовых предпочтений.
Сопровождается с потерей веса, и и является одной из его причин. Пациенты больные раком перестают есть мясные или молочные продукты. Аппетит снижается. - Необъяснимая потеря веса.
Обычно похудание сопровождает любой патологический опухолевидный процесс, на его поздних стадиях развития. Рак ободочной кишки не является исключением. - Боли в животе без четкой локализации.
Все вышеперечисленные признаки характерны для почти всех злокачественных процесса. Но есть симптомы которые дают возможность заподозрить наличие рака ободочной кишки: это запоры и стул с кровью. В совокупности с вышеуказанными симптомами после появления запоров это сигнал для обращения к врачу и выполнения колоноскопии.
Пальцевое исследование прямой кишки осуществляется с целью обнаружения опухоли в нижних отделах прямой кишки. Во время пальцевого исследования врач исследует внутреннюю поверхность прямой кишки с помощью пальца. Этот метод является наиболее простым методом диагностики рака прямой кишки и позволяет определить наличие опухоли в случае ее расположения в нескольких сантиметрах от анального отверстия
Ректороманоскопия используется для исследования прямой кишки и нижних отделов сигмовидной кишки. Основным инструментом является ректороманоскоп. Он представляет собой гибкую оптическую трубку, оснащенную осветительным прибором. Мощная оптика данного устройства позволяет увеличивать изображение в несколько раз и выявлять малейшие патологические изменения в слизистой оболочке прямой кишки и н\3 сигмовидной кишки.
Колоноскопия – это метод диагностики колоректального рака, который позволяет выявить опухоль практически в любом отделе толстого кишечника. Во время колоноскопии врач вводит гибкий оптический прибор (колоноскоп) через заднепроходное отверстие и осматривает внутреннюю поверхность толстого кишечника на наличие видимых изменений. При выявлении опухоли обязательном порядке берется биопсия для последующего гистологического исследования.
Ирригоскопия – рентгенологическое исследование позволяет выявить протяженность опухоли и так же размеры ободочной кишки. Это важно при планировании оперативного лечения.
Ультразвуковое исследование брюшной полости для выявления распространения процесса — выявления наличия метастазов или увеличенных лимфаузлов.
Компьютерная томография ободочной кишки и прямой кишки помогает определить местное распространение опухоли прямой кишки и также выявить распространенность процесса.
Самым главным методом при диагностике рака ободочной или прямой кишки, а так же всех злокачественных образований, является гистологическое исследование. Гистологическая структура опухоли меняет тактику лечения пациента.
Лечение колоректального рака зависит от стадии рака, общего состояния человека, наличия других тяжелых заболеваний и включает хирургическое лечение (операция по удалению опухоли), радиотерапию и химиотерапию.
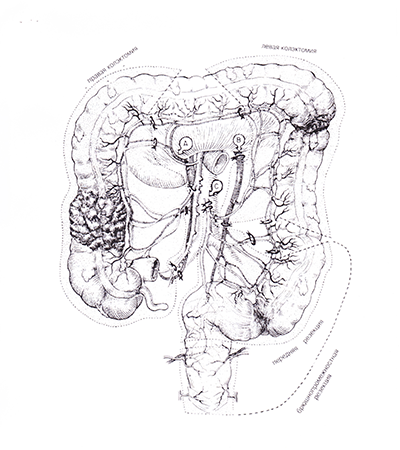
Хирургическое лечение рака толстого кишечника представляет собой операцию по удалению опухоли и ближайших лимфатических узлов. Операция наиболее эффективна, если опухоль проросла только стенку кишечника и не распространилась на лимфатические узлы. В большинстве случаев во время операции удаляется участок кишечника, содержащий опухоль и ближайшие лимфатические узлы, после чего оба конца кишечника соединяют. При раке прямой кишки тип операции зависит от места расположения опухоли и степени ее распространения. В некоторых случаях единственным методом хирургического лечения рака прямой кишки является полное удаление прямой кишки, в этом случае человеку накладывают колостому. Колостома, или искусственный задний проход, это вынужденная мера, которая принимается в случае полного удаления прямой кишки и заднепроходного отверстия. Колостома представляет собой вывод конечного отдела толстого кишечника на поверхность передней брюшной стенки, через отверстие колостомы содержимое толстого кишечника выделяется наружу, в специальный сосуд или пакет — калоприемник. В некоторых случаях спустя несколько месяцев после операции и созданию колостомы появляется возможность реконструкции прямой кишки или восстановления целостности толстой кишки (если был удален ее центральный участок). В таких случаях, если пациент соглашается на повторную операцию, колостому удаляют, отверстие через которое она выходила ушивают, а из конечного отдела кишечника моделируют прямую кишку.
Операции выполняются как обычным открытым путем так же и лапароскопическим путем (через мини разрезы).
Другим способом лечения рака толстой кишки является химиотерапия. Данный способ предполагает использование лекарственных средств, которые способны уменьшить вероятность метастазирования опухоли, уменьшить размеры самой опухоли, или же предотвратить ее быстрый рост. Химиотерапию часто используют до операции, после операции, либо в качестве основной терапии при формах рака, не поддающихся хирургическому лечению
Лечение рака лазером основано на физическом уничтожении опухоли. Действие лазерного излучения направлено в первую очередь на клетки, содержащие много пигмента. Действие лазерного луча довольно сложно, и состоит из многих компонентов: термического, электрохимического, электромагнитного, фотоэлектрического и других.
Лечение рака лазером сначала прошло испытания на животных, при этом было доказано, что лазер может эффективно уничтожать опухоли. Суть процессов, происходящих во время уничтожения опухоли лазером до конца не изучена. Изменения в злокачественной опухоли очень похожи на изменения нормальных тканей, случающиеся при ожогах и других поражениях от высокой температуры.
Поскольку действию лазера более подвержены клетки, содержащие много пигмента, то перед проведением облучения целевые клетки специально подкрашивают. Лечение рака лазером это довольно болезненная процедура, поэтому перед ней проводят местное обезболивание области, которая будет подвергаться воздействию облучения. Через несколько дней после первого сеанса лазерного облучения, на облученном месте образуется струп, который самостоятельно отпадает через три-четыре недели после облучения.
Таким образом можно подвергать лазерного облучению довольно большие по площади опухоли, проводя курс лечения в несколько этапов. Все опухоль делится на зоны, которые последовательно облучаются, после образования и отпадания струпа на одной зоне опухоли, приступают к облучению следующей зоны - так происходит лечение опухоли.
Благодаря такому подходу удается получить удовлетворительный косметический результат в виде малозаметного рубца. Иногда при глубоком лазерном облучении область струпа захватывает глубокие слои (подкожную жировую клетчатку). В таких случаях струп держится дольше и рубец получается более грубым.
Лечение рака лазером не одинаково эффективно при разных видах опухолей. Например, самым чувствительным к лазерному облучению видом рака есть меланобластома, менее чувствительным есть рака кожи. Малоэффективным есть лазерное лечение опухолей, расположенных под кожей или имеющих диаметр более 2 см.
На сегодняшний день накоплен уже достаточно большой опыт лечения рака лазером. Первой опухолью, которую попробовали лечить лазерным облучением, оказалась меланома. Это произошло в 60-70 годах прошлого века. К сожалению данных об отдаленных результатах этого лечения не было получено, но ранние результаты лечения были довольно хороши.
Кроме лечения лазером рака кожи и меланомы, предпринимались также попытки лечить с его помощью злокачественные опухоли прямой кишки, пищевода. Полученный опыт говорит о том, что лазерное лечение рака можно применять при поверхностно расположенных, небольших опухолях этих органов. Облучение опухоли сквозь кожу малоэффективно.
Предпринимались попытки облучить опухоль после рассечения кожи, расположенной над ней, но они также не принесли хороших результатов, так как трудно контролировать полноту облучения глубоко расположенного опухолевого очага.
Накопленный опыт лечения рака лазером свидетельствует о том, что оно может быть эффективно и при распространенных опухолях, обширных и распадающихся опухолях, множественных опухолевых узлах.
Лечение рака лазером имеет определенные плюсы: стерильность, очень малую кровопотерю, образование биологического барьера вокруг облученной опухоли.
Задать вопрос врачу онкологу
Диагностка и лечение онкологии в медицинских центрах Израиля подробная информация
Подпишитесь на рассылку Новости онкологии и будьте в курсе всех событий и новостей в мира онкологии.
Читайте также:

