Рак лимфатических узлов в толстой кишке
Клетки карциномы начали распространяться. Рак кишечника 3 стадия – это опухоль в толстой кишке любых размеров при обязательном поражении лимфатической системы: чем больше очагов в лимфоузлах, тем хуже прогноз.
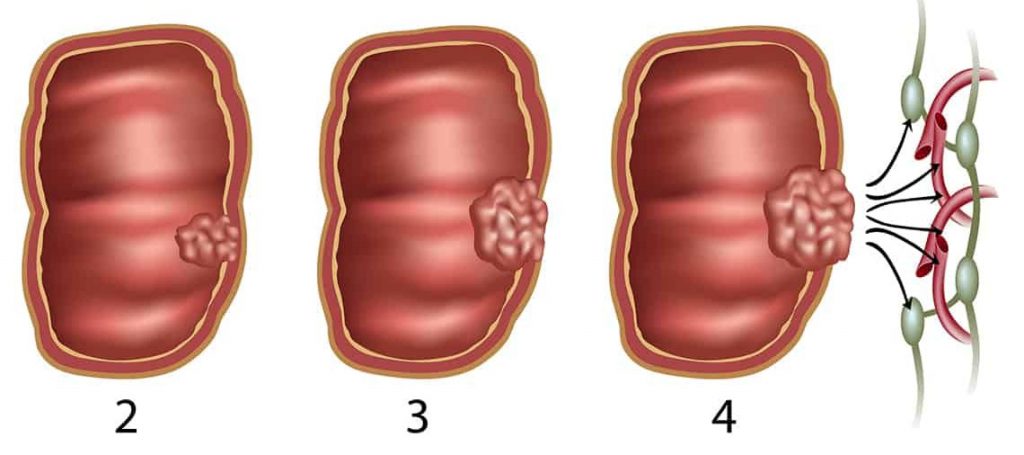
Размер любой + поражение лимфоузлов
Рак кишечника 3 стадия
Пусть и величина небольшая, но карцинома уже отправила по лимфатической системе опухолевые клетки. Рак кишечника 3 стадия – это начальная форма метастазирования: пока только в ближайшие лимфоузлы, но, лиха беда начало, с каждым днем риск тотального распространения злокачественного новообразования возрастает, снижая шансы на выздоровление. Выделяют 3 варианта:
- IIIA – опухоль еще не прорастает через все слои или дошла до подсерозной оболочки, но уже обнаружены от 1 до 6 пораженных метастазами лимфоузлов;
- IIIB – карцинома вышла за пределы кишечной стенки и выявлены 1-6 очагов в лимфатической системе;
- IIIC – прорастание в соседние органы и/или брюшину на фоне метастазирования в 1-7 и более лимфоузлов.
Да, размер важен, но гораздо хуже то, что карцинома вырвалась на простор и начала захватывать новые территории. Самый простой и доступный путь распространения – через лимфатическую систему: и злокачественное новообразование обязательно воспользуется этим шансом, отправив раковые клетки из первичного очага в толстокишечной стенке.
Объем обследования
- Ультразвуковое сканирование органов брюшной полости;
- Ирригоскопия (рентгеновское исследование с заполнением кишки контрастным веществом);
- Колоноскопия (осмотреть надо весь толстый кишечник);
- Компьютерная томография (виртуальная колоноскопия);
- Биопсия опухоли (при проведении эндоскопического обследования);
- Диагностическая лапароскопия (визуальный осмотр брюшной полости);
- Онкомаркеры (РЭА, CA 19-9, CA 242).
Главная задача – не только выявить толстокишечную опухоль, но и найти пораженные лимфатические узлы. По сути, своевременно поставить точный диагноз и выбрать оптимальную тактику лечения.
Рак кишечника 3 стадия: возможности терапии
Если есть возможность для хирургического удаления злокачественного новообразования в толстой кишке, то надо это делать: несмотря на прогресс в медицине, только радикально выполненная операция дает шанс пациенту на выздоровление. Во всех случаях врач попытается найти все лимфоузлы с опухолевыми очагами и удалить их.
Рак кишечника 3 стадия – это показание для адъювантной химиотерапии: курсы длительностью до полугода, обязательно комбинация нескольких лекарственных препаратов, индивидуальный подбор схем терапии и применение симптоматического лечения.
Прогноз хуже, чем при колоректальной опухоли 1 или при карцноме 2 стадии (к 5-летнему рубежу доберутся чуть больше 50% пациентов с 3 стадией кишечной онкологии), но, тем не менее, необходимо использовать все шансы для выживания, имеющиеся у современной медицины.
Раком лимфоузлов в народе называют лимфомы — злокачественные опухоли лимфатической системы.
- Причины рака лимфоузов
- Симптомы рака лимфоузлов
- Классификация рака лимфоузлов
- Стадии рака лимфоузлов
- Диагностика рака лимфоузлов
- Лечение рака лимфатической системы
- Возможные осложнения
- Прогноз
- Профилактика
Причины рака лимфоузов
До сих пор до конца не ясно, почему возникает рак лимфоузлов. На сегодняшний день известно, что у таких больных имеются определенные мутации, при которых начинается бесконтрольный рост и размножение лимфоцитов — клеток иммунной системы. Хотя есть множество людей, у которых такие мутации обнаружены, но у них никогда не развивается рак лимфоузлов. Очевидно, должны быть какие-то дополнительные причины.
Установлено, что риск развития лимфом увеличивается при наличии следующих факторов риска:
- Иммунодефицитные состояния, причем как врожденные, так и приобретенные. Из врожденных иммунодефицитов отмечают синдром Вискота-Олдрича, Луи-Бара и др. Приобретенные иммунодефициты возникают при СПИДе, лечение цитостатиками и высокими дозами глюкокортикостероидов. Искусственный иммунодефицит создается после трансплантации органов, чтобы не было реакции отторжения.
- Некоторые вирусные инфекции, например вирус Эпштейна-Барр, который вызывает такое распространенное среди детей заболевание как мононуклеоз, тот же ВИЧ, вирус гепатита С и Т-лимфотропный вирус.
- Воздействие промышленных и бытовых канцерогенов, в том числе гербициды, инсектициды и др.
- Некоторые аутоиммунные патологии. Например, ревматоидный артрит, системная красная волчанка и др.
- Воздействие ионизирующего излучения. Большое количество заболеваний раком лимфатической системы отмечалось у ликвидаторов последствий катастрофы на ЧАЭС и после бомбардировки Хиросимы и Нагасаки. В настоящее время одним из факторов риска является получение лучевой терапии по поводу других злокачественных новообразований.
Симптомы рака лимфоузлов
Симптомы рака лимфатической системы весьма разнообразны, но все их можно объединить в три большие группы:
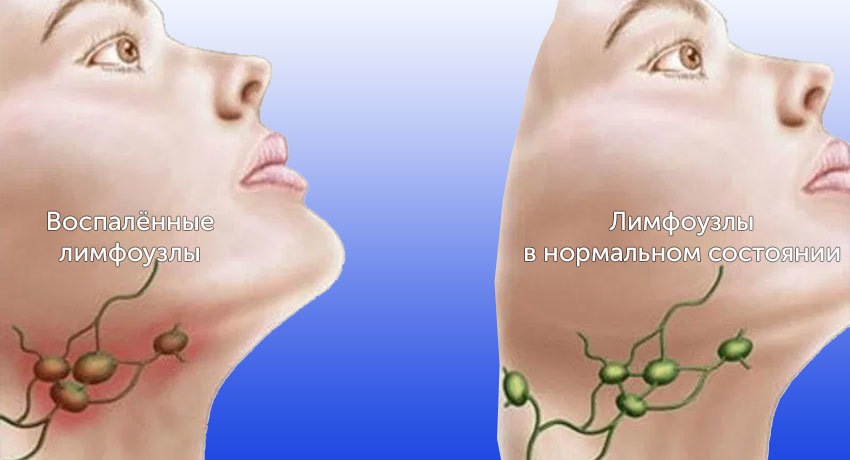
- Увеличение лимфатических узлов, или лимфаденопатия. Лимфоузлы увеличиваются постепенно и безболезненно. Если они располагаются близко к поверхности кожи, например, в области шеи, в подмышечной впадине или в паху, они легко визуализируются или пальпируются. Нередко пациенты сами обращаются к врачу, обнаружив у себя такую проблему. Если заболевание начинается с поражения внутренних лимфоузлов, могут быть симптомы, связанные со сдавлением внутренних органов, например, боли, кашель и др. Однако эти признаки появляются, когда рак достигает достаточно большого размера, чтобы вызвать компрессию органов.
- В-симптомы. Это триада признаков — стойкое повышение температуры, не связанное с инфекцией, ночные поты и снижение веса. Наличие В-симптомов при раке лимфатической системы имеет большое значение для определения стадии заболевания и влияет на выбор метода лечения.
- Симптомы, которые развиваются, когда рак переходит с лимфоузлов на внутренние органы. Здесь симптоматика может быть самой разнообразной. Часто поражаются оболочки головного мозга, кости, селезенка. Соответственно, возникают неврологические проявления (боли в голове, рвота, нарушение зрения), боли в костях, снижение мозгового кроветворения и др.
Классификация рака лимфоузлов
Лимфомы делятся на две большие группы — ходжкинские и неходжкинские. Отличить один вид от другого можно только с помощью специального лабораторного обследования.
Ходжкинская лимфома названа в честь врача, который впервые описал ее и предложил выделить это заболевание в отдельную группу. Основным диагностическим критерием для постановки такого диагноза служит обнаружение при морфологическом исследовании лимфоузла клеток Березовского-Штернберга.
Второй вид рака лимфоузлов — это неходжкинские лимфомы. Это очень обширная группа заболеваний, имеющая сложную классификацию. В зависимости от пораженного пула клеток, выделяют В-клеточные лимфомы, которые развиваются из В-лимфоцитов, и Т-клеточные лимфомы, которые развиваются из Т-лимфоцитов (лимфоцитов тимуса или вилочковой железы). Каждая из этих групп делится на подгруппы.
Также в зависимости от быстроты течения выделяют индолентные, агрессивные и высокоагрессивные формы. Индолентные формы рака лимфоузлов протекают медленно и относительно благоприятно. При отсутствии лечения, средняя продолжительность жизни составляет 7-10 лет. Однако радикального излечения в этом случае добиться сложно — опухоль склонна к многократному рецидивированию, даже после высокодозной химиотерапии и трансплантации стволовых клеток. Агрессивные и высокоагрессивные лимфомы при отсутствии лечения приводят к гибели больного в течение 1-2 лет. Однако при применении терапии, есть высокие шансы на полное выздоровление.
Стадии рака лимфоузлов
Стадия рака лимфоузлов определяется исходя из клинической картины и распространенности опухолевого поражения. Для этого используется классификация Ann Arbor:
1 стадия — поражены лимфоузлы только одной лимфатической зоны.
2 стадия — поражены лимфоузлы 2 и более зон по одну сторону диафрагмы.
3 стадия — поражены лимфоузлы по обе стороны диафрагмы.
4 стадия — рак выходит за пределы лимфатической системы и поражает другие органы и ткани, например, печень, костный мозг.
Эта классификация дополняется модификацией Cotswold:
- А — В-симптомы отсутствуют.
- В — имеется хотя бы 1 В-симптом.
- Е — обнаруживаются очаги внеузлового поражения.
- S — имеется поражение селезенки.
- X — массивное раковое поражение тканей и внутренних органов.
Диагностика рака лимфоузлов
В рамках диагностики рака лимфатической системы требуется комплексный подход, который направлен на подтверждение диагноза и на определение его стадии.
Диагноз выставляется только после патоморфологического исследования фрагмента пораженного лимфоузла. С этой целью необходимо произвести биопсию. Полученный материал заливают парафином и делают из него препараты, нарезая опухоль тонким слоем, чтобы ее можно было исследовать под микроскопом. Также применяют дополнительные лабораторные методы диагностики, например, иммуногистохимическое окрашивание, молекулярно-генетические тесты и др.
Для определения стадии заболевания используют лучевые методы диагностики:
- ПЭТ-КТ.
- КТ.
- МРТ.
- УЗИ.
- Сцинтиграфию.
С их помощью визуализируют пораженные лимфоузлы и внелимфатические очаги.
Лечение рака лимфатической системы
Лечение рака лимфоузлов будет зависеть от гистологического варианта опухоли, стадии заболевания, возраста больного и его общего состояния. Для каждого вида лимфом разработаны свои протоколы лечения с учетом перечисленных факторов. В целом используются следующие методы:
- Химиотерапия.
- Лучевая терапия.
- Хирургическое вмешательство.
- Таргетная терапия.
- Другие методы лечения.
Химиотерапия является основным методом лечения подавляющего большинства видов рака лимфатической системы. Лечение состоит из нескольких блоков, например, индукции ремиссии, консолидации ремиссии и поддерживающей терапии. В ряде случаев, когда опухоль очень агрессивна, или имеются рецидивы, применяется высокодозная полихимиотерапия с последующей трансплантацией стволовых клеток.
Химиопрепараты могут вводиться системно (перорально или внутривенно) или локально, в частности в спинномозговой канал. Это необходимо в случаях, когда есть высокий риск поражения оболочек головного и спинного мозга.
Как самостоятельный метод лечения рака лимфатической системы, лучевая терапия применяется редко, например, при локализованных поражениях относительно доброкачественных лимфом.
Также лучевая терапия используется в качестве паллиативного лечения для уменьшения симптомов заболевания. Например, для купирования костных болей, уменьшения объема опухолевой массы при компрессии внутренних органов и др.
Хирургические вмешательства при раке лимфоузлов выполняются с паллиативной целью, для устранения жизнеугрожающих состояний. Например, при перфорации органов ЖКТ, при развитии механической желтухи и др. Как основной метод лечения, хирургия используется при изолированном поражении внутренних органов, например, желудочно-кишечного тракта, но в этом случае все равно необходимо назначение химиотерапии.
В схемы лечения многих видов лимфом включено применение таргетных препаратов, иммунотерапии, моноклональных антител и др. Такие методы позволяют добиться ремиссии у большего количества пациентов, улучшают результаты лечения при развитии рецидивов и увеличивают общую продолжительность жизни.
Возможные осложнения
При раке лимфоузлов можно ожидать следующие виды осложнений:
- Сдавление опухолевыми массами внутренних органов с развитием соответствующей симптоматики. В ряде случаев оно может носить жизнеугрожающее состояние. Например, увеличенные медиастинальные лимфоузлы могут приводить к компрессии пищевода или крупных кровеносных сосудов данной области. Увеличенные внутрибрюшные и забрюшинные лимфоузлы могут сдавливать кишечник, мочеточники или желчевыводящие протоки с развитием таких серьезных осложнений как кишечная непроходимость, острая задержка мочи, механическая желтуха.
- Если опухоль прорастает стенки кишечника или желудка, может произойти перфорация органа с выходом его содержимого в брюшную полость. Это неизбежно приводит к развитию перитонита.
- Еще одним серьезным осложнением рака лимфоузлов является глубокий иммунодефицит, который приводит к развитию смертельно опасных инфекций.
- Агрессивные виды лимфом склонны к быстрому распространению с вовлечением в процесс костного мозга, головного и спинного мозга. Это приводит к нарушению кроветворения, которое провоцирует развитие тяжелых анемий и тромбоцитопений с кровотечениями. Помимо этого, еще больше усугубляется иммунодефицит. При вовлечении в процесс центральной нервной системы, могут отмечаться судороги, потеря сознания, парезы, параличи и другая неврологическая симптоматика.
Прогноз
Прогноз рака лимфоузлов зависит от многих факторов. Ключевыми моментами здесь является:
- Вид лимфомы.
- Распространенность процесса.
- Возраст пациента.
- Общее состояние пациента на момент постановки диагноза.
- Возможность проведения радикального лечения.
В целом при лечении лимфом 1-2 стадии удается добиться полной 5-летней ремиссии более чем в 80% случаев. Неблагоприятными прогностическими признаками является: возраст старше 60 лет, вовлечение в процесс косного мозга и наличие внелимфатических очагов поражения.
Профилактика
В рамках профилактики рекомендуется избегать воздействия факторов риска, вызывающих рак лимфоузлов, если это возможно. Лицам, которые относятся к группе риска, рекомендуется проходить регулярные медицинские обследования.
Лимфатические узлы — биологические фильтры организма. Они не дают распространяться инфекциям и служат местом для созревания иммунных клеток. Всего в теле человека 500–600 лимфоузлов. Иногда они увеличиваются. Это может происходить по разным причинам, чаще всего инфекций.

Первичные злокачественные опухоли в лимфатических узлах составляют 3–4% от всех онкологических заболеваний и представлены лимфомами. Помимо лимфоузлов, лимфомы встречаются и в других органах, в которых представлена лимфоидная ткань: в вилочковой железе (тимусе), миндалинах, пищеварительном тракте, селезенке и др.
Злокачественные опухоли в лимфоузлах часто называют раком лимфатических узлов, но это неверно. Рак — злокачественные новообразования, которые происходят из эпителиальных тканей: кожи, слизистых оболочек, желез. Лимфомы — опухоли из лимфоидной ткани. Они бывают двух типов: ходжкинские (болезнь Ходжкина) и неходжкинские.
Помимо первичных опухолей, в лимфатических узлах очень часто встречаются вторичные очаги при раке в других органах. Опухолевые клетки, попавшие в лимфатические сосуды, в первую очередь достигают регионарных лимфоузлов — тех, которые принимают лимфу от области тела, где находится первичное новообразование.
Лечение лимфом
Основным методом лечения болезни Ходжкина и неходжкинских лимфом является химиотерапия. Применяются комбинации различных химиопрепаратов.
При лимфоме Ходжкина чаще всего прибегают к схеме ABVD — эта аббревиатура составлена из первых букв названий препаратов:
- Адриамицин, другое название — Доксорубицин (Adriamycin).
- Блеомицин (Bleomycin).
- Винбластин (Vinblastine).
- Дакарбазин (Dacarbazine).
Иногда применяют схемы BEACOPP (Блеомицин + Этопозид + Доксорубицин + Циклофосфамид + Винкристин + Прокарбазин + Преднизон) и Стэнфорд V (Доксорубицин + Мехлорэтамин + Винкристин + Винбластин + Блеомицин + Этопозид + Преднизон).
За 1–2 дня до введения химиопрепаратов нужно провести общий анализ крови. Если результат удовлетворительный, можно проводить лечение. Непосредственно перед процедурой пациенту вводят препараты для предупреждения побочных эффектов: противорвотные и противоаллергические. Химиотерапевтические средства вводят в определенной последовательности: Доксорубицин, затем Винбластин, в последнюю очередь Блеомицин и Дакарбазин.
При неходжкинских лимфомах чаще всего применяют две схемы химиотерапии:
- Схема CHOP включает 4 препарата. Циклофосфамид (Cyclophosphamide), Доксорубицин, или Гидроксидаунорубицин (Hydroxydaunorubicin) и Винкристин, или Онковин (Oncovin) вводят внутривенно. Преднизон (Prednisone) принимают в виде таблеток.
- CVP — схема из трех препаратов. Циклофосфамид (Cyclophosphamide) и Винкристин (Vincristine) вводят внутривенно, Преднизон (Prednisone) в таблетках.
Чаще всего химиотерапию при лимфомах проводят амбулаторно, в условиях дневного стационара. Иногда успешно проводят несколько циклов лечения комбинацией препаратов первой линии, но затем она становится менее эффективной, и приходится назначать другую.
В современных клиниках при длительном курсе химиотерапии пациенту устанавливают венозную . Она представляет собой небольшую титановую емкость с мембраной, которую помещают через небольшой разрез под кожу и соединяют тонкой трубкой (катетером) с веной. В дальнейшем, чтобы ввести раствор препарата внутривенно, достаточно лишь проколоть кожу и мембрану. Это делает процедуру более удобной для врача, позволяет пациенту избежать стресса и дискомфорта многократных уколов в вену, помогает предотвратить флебит — воспаление венозной стенки.
Оставьте свой номер телефона
Некоторые агрессивные типы неходжкинских лимфом часто метастазируют в головной мозг. Системная химиотерапия при этом неэффективна, потому что химиопрепаратам, введенным внутривенно или перорально (путем проглатывания) сложно проникнуть в спинномозговую жидкость. Проблема решается введением химиопрепаратов интратекально — непосредственно в спинномозговую жидкость. Эту процедуру можно проводить амбулаторно, как в профилактических целях, так и при уже возникших метастазах в головном мозге. Чаще всего применяют химиопрепараты Метотрексат и Цитарабин.
Иногда вместо интратекальной химиотерапии проводят системную терапию метотрексатом в высоких дозах.
Лимфомы обычно хорошо отвечают на облучение, поэтому лучевую терапию часто применяют для борьбы с этим типом опухолей. При лимфомах Ходжкина она используется, как правило, в виде дополнения к курсу химиотерапии — вместе с ним или после него.
Показания к лучевой терапии при неходжкинских лимфомах:
- При опухолях I и II стадии — в качестве самостоятельного метода лечения.
- При НХЛ на более поздних стадиях — в качестве дополнения к химиотерапии.
- Облучение всего тела в сочетании с высокодозной химиотерапией после трансплантации стволовых клеток.
- При лимфоме с метастазами в качестве симптоматического лечения.
Иммунотерапия — современное направление в лечении онкологических заболеваний. Она предполагает использование ресурсов иммунной системы для уничтожения опухолевых клеток.
При лимфомах используются моноклональные антитела, которые специфически нацелены на белок CD20, находящийся на поверхности лимфоцитов. Чаще всего при ходжкинских и неходжкинских лимфомах применяется Ритуксимаб (Ритуксан). Врач может назначить его отдельно или в сочетании лучевой терапией, химиотерапией.
Другие препараты из группы ингибиторов CD20 (применяются при неходжкинских лимфомах):
- Обинутузумаб (Газива) часто применяют в сочетании с химиопрепаратами для лечения малой лимфоцитарной лимфомы (SLL), хронического лимфоцитарного лейкоза (CLL).
- Офатумумаб (Арзерра), как правило, применяют у пациентов с SLL/CLL, которым не помогают другие виды лечения.
- Ибритумомаб тиуксетан (Зевалин) представляет собой моноклональное антитело, к которому прикреплена радиоактивная молекула.
При лимфомах Ходжкина в настоящее время также применяют Брентуксимаб ведотин (Адцетрис). Это моноклональное антитело, соединенное с молекулой химиопрепарата, нацелено на молекулу CD30.
Этот метод лечения применяют в случаях, когда заболевание не поддается излечению с помощью химиотерапии и лучевой терапии. Суть состоит в том, чтобы уничтожить патологически измененные клетки и заменить их новыми. Для этого сочетают высокодозную химиотерапию и трансплантацию собственных или донорских стволовых клеток. Это сложный вид лечения, он грозит серьезными, опасными для жизни осложнениями. Проводить его должны опытные врачи в специализированных онкологических центрах, предварительно тщательно взвесив все потенциальные преимущества и риски для конкретного пациента.
Лечение вторичных очагов в лимфатических узлах
Если злокачественная опухоль, изначально возникшая в другом органе, распространилась в лимфатические узлы, тактика лечения будет зависеть от стадии онкологического заболевания.
Радикальные операции при раке зачастую предусматривают одновременное удаление пораженного органа и определенного количества регионарных лимфатических узлов. Обычно хирургическое вмешательство дополняется курсом адъювантной химиотерапии и/или лучевой терапии.
При раке с очагами в лимфатических узлах и отдаленными метастазами, когда хирургическое лечение невозможно, проводят химиотерапию, лучевую терапию. В зависимости от типа злокачественной опухоли, могут быть назначены современные таргетные препараты, иммунопрепараты.
В клинике Медицина 24/7 работают ведущие врачи-онкологи, применяются все современные типы противоопухолевых препаратов, зарегистрированные на территории России. Мы работаем в соответствии с последними версиями международных протоколов.
Под лимфомой кишечника подразумевается патология онкологического типа, при которой атопичные лимфоцитарные клетки скапливаются в области кишечника. Чаще всего заболевание поражает тонкую кишку – на толстый кишечник приходится всего около 20% от общего количества диагностированных онкопаталогий.
Среди всех лимфом злокачественное поражение кишечника встречается примерно в 1% случаев и наблюдается преимущественно у мужчин в возрасте 50 и более лет. Заболевание получило распространение как в малоразвитых странах, например, африканского континента, так и в достаточно высокоразвитых – в частности, в США.
Причины возникновения и развития этого онкологического заболевания на данный момент достоверно не выяснены. Предположительно среди них значимую роль играет ослабленный иммунитет (например, наличие ВИЧ/СПИД), продолжительная паразитарная инвазия, а также длительная гормонозаместительная или иммуномодулирующая терапия. Кроме того, считается, что определенный риск несет и наследственная предрасположенность.
По скорости развития лимфома кишечника может варьироваться от малоагрессивной до агрессивной – в зависимости от локализации, общего состояния здоровья пациента и стадии, на которой было диагностировано заболевание и начато лечение.
Виды лимфомы кишечника
Данная патология классифицируется по нескольким признакам:
- по предпосылкам возникновения она может быть неходжкинской или определяться как лимфома Ходжкина. Неходжкинская лимфома тонкого кишечника чаще всего является первичным заболеванием, болезнь Ходжкина – результатом метастазирования при генерализации других онкопроцессов;
- по месту локализации: как уже было сказано ранее, лимфома может поражать тонкую или, реже, толстую кишку, в некоторых случаях – захватывать оба отдела кишечника;
- по типу клеток такие лимфомы разделяют на В-клеточные и Т-клеточные.
Формы патологии
Этот тип заболевания может иметь локализованную или диффузную форму. При локализованной форме симптоматика нарастает постепенно и является слабовыраженной, поэтому ее диагностика на ранних стадиях нередко затруднена.
В отличие от локальной, диффузная лимфома кишечника представляет собой патологию с достаточно агрессивным течением и ярко выраженной симптоматикой, доставляющей больному немало неприятных ощущений – от болей разной интенсивности до непрекращающейся диареи.
Симптомы лимфомы кишечника
Признаки развития злокачественных образований в кишечнике могут быть как общими для всех онкологических заболеваний лимфоидной группы, так и достаточно специфическими. Врачи и их пациенты отмечают:
- В-симптомы (повышение температуры, утомляемость, сонливость, повышенную потливость, головокружения, анемию, потерю аппетита и веса);
- увеличение лимфатических узлов, в основном, мезентериальных и паховых;
- боли в области пупка и ниже в процессе и после приема пищи, а также после дефекации, иногда – тянущие ощущения в области сфинктера;
- вздутие живота, метеоризм;
- примеси крови в каловых массах.
По мере того, как заболевание развивается и захватывает большие зоны, у пациентов может наблюдаться частичная или даже полная кишечная непроходимость, перфорации тонкой либо толстой кишки. Кроме того, при увеличении вследствие опухолевого процесса размеров кишечника он может оказывать давление на желчные протоки, что зачастую вызывает нарушение деятельности печени и желчного пузыря.
Диагностика заболевания
Традиционно лимфома кишечника, как и другие виды лимфоидных заболеваний, определяется по следующему алгоритму:
- сбор личного и семейного анамнеза пациента посредством его опроса и изучения имеющейся медицинской документации;
- забор анализов крови для лабораторного исследования. В обязательный перечень входят ОАК, биохимический анализ крови, исследование методом ПЦР на онкомаркеры, а также иммунология крови;
- гистологическое исследование биоптата, взятого из пораженного участка: этот способ является наиболее показательным и достоверным;
- аппаратно-инструментальная диагностика (рентген, УЗИ, КТ, МРТ): используется, в основном, для уточнения стадии развития лимфомы кишечника и локализации опухоли.
Лечение и прогноз
Наиболее эффективным способом борьбы с лимфомой, поражающей кишечник, признано хирургическое вмешательство с целью удаления опухоли посредством резекции части органа. Особенно результативным такой подход оказывается при локализованной форме заболевания. При диффузных формах хирургу иногда приходится удалять большую часть кишечника с последующим выведением стомы. Такое лечение, безусловно, значительно снижает качество существования пациента, зато дает возможность сохранить ему жизнь.
Помимо хирургического вмешательства, в подавляющем большинстве случаев, после проведения операции пациенту назначается стандартный курс химиотерапии препаратами-цитостатиками и кортикостероидами. В отдельных случаях врач может назначить также лучевую терапию, хотя ее эффективность при раке кишечника все еще остается под большим вопросом. Тем не менее, как минимум с паллиативной целью – для облегчения состояния пациента и сдерживания роста опухоли – этот способ лечения вполне оправдан.
В настоящее время предлагаются альтернативные методы лечения данной онкопатологии, в частности, иммунотерапия и HIFU-терапия (ультразвуковое удаление опухоли). Однако, поскольку подобные методы находятся на стадии исследований и не включены в официальный протокол лечения, врач-онколог может предложить их лишь в качестве вспомогательного способа борьбы с раком.
Прогноз на жизнь при лимфоме кишечника зависит от отдела органа, который поражает онкопроцесс, вида и формы патологии, стадии, на которой пациент обратился за помощью, а также его возраста и отягощенности анамнеза сопутствующими заболеваниями. При локальной форме лимфомы и своевременной постановке диагноза шанс на устойчивую длительную ремиссию получают до 75% пациентов. При запущенных неоперабельных случаях вероятность успешного исхода снижается до 25%, к тому же, течение заболевания в этом случае чревато осложнениями в виде перфорации кишки.
Лимфома кишечника – это злокачественное новообразование, возникающее в стенках органа. Опухоль формирует лимфоидная ткань. Злокачественный процесс развивается медленно, поэтому не диагностируется на ранних стадиях развития. Распространяется в 4 этапа. Последняя стадия хорошо реагирует на лечение химиотерапией.
Заболевание встречается всего у 1% больных с онкологическими патологиями забрюшинного пространства. Болезнь отмечена у взрослых преимущественно мужского пола. Пик заболеваемости приходится на 50 лет. Лимфома тонкой кишки диагностируется в 5 раз чаще новообразований толстого кишечника. Вторичные очаги могут развиваться в органах брюшной полости и в костном мозге.
У детей встречались единичные случаи развития заболевания. Симптомы и лечебная тактика такая же, как у взрослых, однако выживаемость среди маленьких пациентов гораздо ниже.
По МКБ-10 первичный лимфоидный злокачественный процесс отделов кишечника обозначен кодом С83.
Классификация и происхождение заболевания
- Полиповидный узел будет представлять неходжкинская В-клеточная патология. Привычная локализация единичных лимфом – подвздошная кишка и область илеоцекального клапана. Множественные очаги могут возникать в толстом и тонком кишечнике. Лимфома быстро растет и значительно повреждает орган. Стенки кишечника покрываются язвами, что способствует проникновению инфекций и развитию микрокровотечений. При повреждении обширной области развивается кишечная непроходимость.
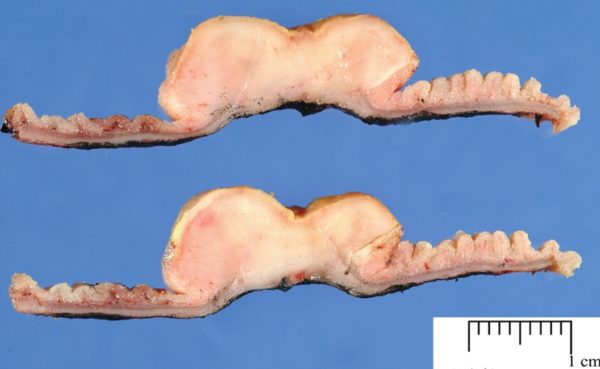
- Патология тонкого кишечника западного типа диагностируется у обитателей стран Запада. Лимфома поражает подслизистый слой подвздошной кишки и по мере роста прорастает вглубь стенки кишечника. Новообразование изъязвляется. Метастазирование начинается через незначительное время. Поражается селезёнка и регионарные лимфатические узлы.
- Для Т-клеточной опухоли характерно агрессивное и стремительное развитие. Лимфому составляют атипичные крупные лимфоциты. Привычная локализация в тонкой кишке, из которой метастазы распространяются в брюшной полости. Поражаются лимфоузлы около брыжейки. Узел достигает огромных размеров, оказывая давление на стенки органа, препятствует нормальному кровотоку.
- Болезни тяжёлых цепей подвержены жители Северной Африки и Средних восточных стран. Изначально лимфома поражает двенадцатиперстную кишку, затем распространяется на тонкий кишечник. Течение болезни агрессивное. Повреждаются все слои стенок органа.
- Ходжкинская лимфома формируется в тонком и толстом кишечнике. Форма опухоли может напоминать полип или обширный узел. Возможна инфильтрация прилежащих тканей. Патология протекает в скрытой форме до наступления поздних стадий болезни. Происходит деформация кишечника, просвет и эластичность стенок остаются в пределах нормы.
Заболевание представлено тремя формами:
- Опухоль в виде узла имеет множественный характер. Провоцирует атрофию стенок органа из-за изменения целостности слизистой. Развивается быстро. Первые симптомы возникают в течение 90 дней. У человека развивается непроходимость кишечника.
- Рассеянную форму сложно диагностировать. Признаки злокачественного процесса отсутствуют или слабо выражены. Заболевание прорастает в новые отделы кишечника и вызывает атрофию их стенок.
- При неходжкинской лимфоме наблюдается диффузный очаг. Опухоль способна прорастать через стенки и поражать соседние органы и лимфоузлы.
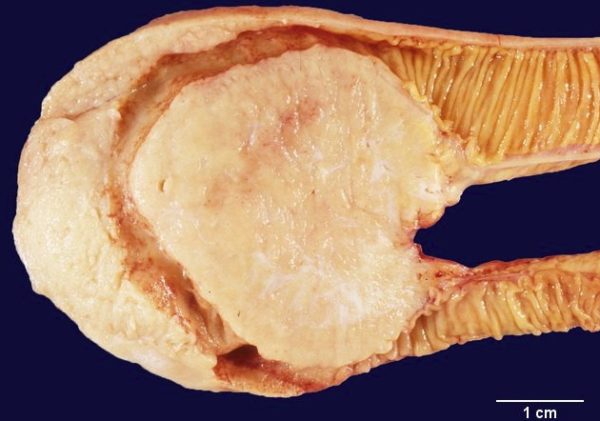
Точная причина возникновения лимфомы в кишечнике не установлена. учёные считают, что предпосылками к злокачественному процессу являются следующие факторы:
- Доброкачественный очаг в кишечных стенках.
- Вредные пищевые привычки.
- Угнетение иммунной системы под влиянием ВИЧ-инфекций, СПИДа и вирусных гепатитов.
- Наследственные аномалии.
- Контакт с высокими дозами радиации.
Симптоматика болезни
В зависимости от области поражения специфика симптомов изменяется. К общим признакам патологии относятся:
- Потеря аппетита и отказ от пищи.
- Тошнота, сопровождающаяся рвотой (при активном росте опухоли).
- Ощущение, что желудок наполнен после употребления маленькой порции еды.
- Отклонения в работе сердечной мышцы.
- Увеличение температуры тела.
- Кал с примесью слизи. Возможны прожилки крови.
- Повышенная утомляемость.
- Отрыжка и изжога постоянного характера.
- Видоизменение брюшной стенки.
Лимфома ободочной кишки проявляется сильными болями, расстройствами стула и железодефицитной анемией. Узел мягкий, при прощупывании не отвечает болевыми приступами.
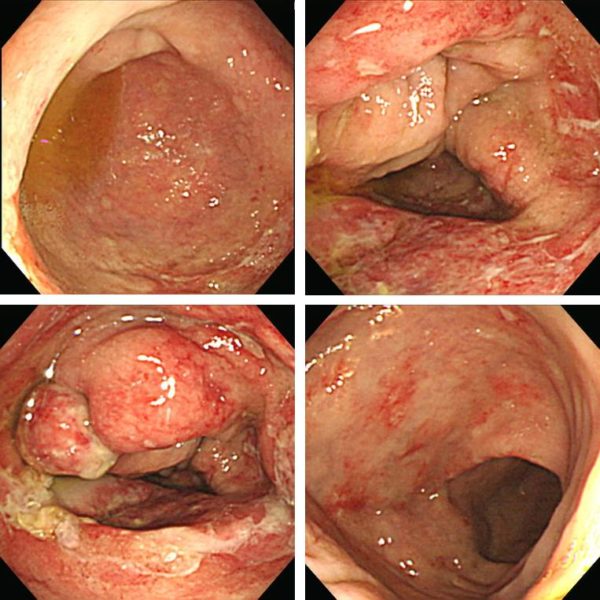
При поражении слепой кишки постоянно наблюдается кровь в кале. Больной отмечает головокружения и бледность кожи. Из-за систематической потери крови снижается уровень гемоглобина.
Для опухоли прямой кишки характерны запоры или диарея. Кал приобретает лентовидную форму. Отмечаются включения слизи и крови. Боль возникает приступами. Живот постоянно вздут.
Главный симптом любой кишечной патологии – стойкие болевые ощущения. Если боль сопровождается несколькими симптомами, требуется срочный осмотр врача.
Установление диагноза
Для предположения патологического процесса в организме пациент сдает анализ крови. При онкологии значительно повышены показатели скорости оседания эритроцитов (СОЭ). Детальная диагностика основана на комплексе инструментальных методов:
- Метод лапаротомии позволяет изъять часть поражённой ткани для гистологического исследования. Процедуру проводят под общим наркозом, открывая доступ к опухоли через разрез в брюшной стенке. С помощью диагностики определяется вид и стадия развития лимфомы.
- Ультразвуковое исследование определяет размер новообразования и структурные особенности. Диагностика применяется для проверки состояния всех органов желудочно-кишечного тракта.
- Компьютерная томография выявляет все внешние особенности злокачественного очага, область поражения и состояние сосудистой системы, соединяющей опухоль со стенками кишечника. Метод применяется для обнаружения метастазов в отдалённых органах и лимфатических узлах.
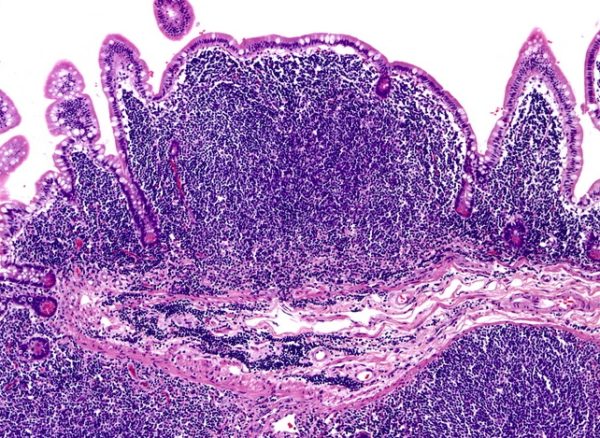
Завершающим этапом является гистологическое исследование забранного материала новообразования. Проводится дифференцировка клеток и определяется природа опухоли.
Лечебные меры
Основное лечение заключается в тотальной резекции лимфомы вместе с частью здоровой ткани. Хирурги стараются максимально устранить злокачественные клетки. Операция проводится на любой стадии развития опухоли, однако при крайне запущенных новообразованиях проводить иссечение нецелесообразно.
Противопоказаниями к хирургическому вмешательству выступают глубокий старческий возраст пациента и патологии сердечно-сосудистой системы, при которых исключено введение наркоза.
В до- и послеоперационный период проводят лечение цитостатиками и лучевое облучение. Введенный в организм химиопрепарат препятствует делению клеток, уменьшает объём злокачественного узла и уничтожает атипичные клетки во всех отделах тела. Лучевая терапия действует целенаправленно на патологический очаг, внедряясь в структуру онкоклеток и разрушая их. Для поддержания и восстановления иммунитета пациент применяет иммуномодулирующие препараты. Нетрадиционная медицина исключена в качестве основного лечения. После вхождения в стойкую ремиссию врач может назначить поддерживающие гомеопатические средства.
Реабилитационный послеоперационный период
- Восстановление после хирургического вмешательства болезненное и требует приёма антибиотиков, противовоспалительных и обезболивающих средств. Первое время пациент находится под строгим врачебным контролем для препятствия нагноения или некроза раны. Естественное питание запрещено до заживления слизистой ткани, поэтому больной получает необходимые элементы через внутривенные инъекции.
- Восстановление требует строгой диеты с употреблением легкоусвояемой пищи. Пациент должен двигаться, чтобы исключить развитие спаечного процесса.
- В стационарных условиях проводится ежедневная обработка и смена стерильной повязки. После выписки человек продолжает тщательно следить за гигиеной раны до полного заживления.
- Важным этапом считается избавление от вредных привычек. Онкобольным запрещено активное и пассивное курение, употребление спиртосодержащих напитков.
- Рацион питания должен включать растительную пищу, каши, кисломолочную продукцию, травяные чаи и нежирные сорта мяса и рыбы. Еда должна быть тёплой, не кислой, не слишком солёной или сладкой. Запрещены колбасные изделия, продукты, содержащие консерванты, магазинные соки, газированные напитки, фаст-фуд, жареные острые блюда, холодные и горячие напитки. Питание должно быть щадящим, рекомендуется употреблять маленькие порции 5-6 раз в день.
- Для улучшения состояния здоровья рекомендованы ежедневные прогулки на свежем воздухе и лёгкие физические упражнения.
В течение года пациент регулярно посещает врачебные осмотры. Если признаки лимфомы отсутствуют, визиты к врачу назначаются реже.
При лечении начальных стадий заболевания жизненный прогноз положительный у 90% больных. Если болезнь достигла 3-й или 4-й стадии, выживаемость составляет 50%.
Читайте также:





