Рак легкого после рака желудка
Распад опухоли — это закономерное следствие слишком активного роста ракового узла по периферии или осложнение избыточно высокой реакции распространённого злокачественного процесса на химиотерапию.
Не каждому пациенту доводится столкнуться с тяжелой проблемой распада ракового процесса, но при любой интенсивности клинических проявлений инициируемое распадом злокачественной опухоли состояние непосредственно угрожает жизни и радикально меняет терапевтическую стратегию.

Распад опухоли: что это такое?
Распад — это разрушение злокачественного новообразования, казалось бы, что именно к распаду необходимо стремиться в процессе противоопухолевой терапии. В действительности при химиотерапии происходит уничтожение раковых клеток, только убийство органичное и не массовое, а единичных клеток и небольших клеточных колоний — без гибели большого массива ткани с выбросами в кровь из распадающихся клеток токсичного содержимого.
Под действием химиотерапии клетки рака приходят не к распаду, а к процессу апоптоза — программной смерти. Останки раковых клеток активно утилизируются фагоцитами и уносятся прочь от материнского образования, а на месте погибших возникает нормальная рубцовая ткань, очень часто визуально не определяющаяся.
Регрессия злокачественного новообразования в форме апоптоза происходит медленно, если наблюдать за новообразованием с перерывами в несколько дней, то заметно, как по периферии раковый узел замещается совершенно нормальной тканью и сжимается в размере.
При распаде раковый конгломерат не замещается здоровыми клетками соединительной ткани, мертвые клеточные пласты формируются в очаг некроза, отграничивающийся от остальной раковой опухоли мощным воспалительным валом. Внутри злокачественного новообразования некроз не способен организоваться и заместиться рубцом, он только увеличивается, захватывая новые участки ракового узла, походя разрушая опухолевую сосудистую сеть. Из мертвого очага в кровь поступают продукты клеточного гниения, вызывая интоксикацию.
Массированный выброс клеточного субстрата становится причиной тяжелейшей интоксикации, способной привести к смерти.
Причины распада злокачественной опухоли
Инициируют распад ракового образования всего только две причины: сама жизнедеятельность клеток злокачественной опухоли и химиотерапия.
Первая причина спонтанного — самопроизвольного распада характерна для солидных новообразований, то есть рака, сарком, злокачественных опухолей головного мозга и меланомы. Вторая причина распада типична для онкогематологических заболеваний — лейкозов и лимфом, при онкологических процессах встречается чрезвычайно редко.

Второй вариант распада, типичный для онкогематологических заболеваний, можно констатировать по клиническим симптомам тяжелейшей интоксикации с осложнениями — тумор-лизис-синдрому (СОЛ) и биохимическим анализам крови, где резко повышена концентрация мочевой кислоты, калия и фосфора, но существенно снижен кальций. Конкретная побудительная причина для развития СОЛ — обширное злокачественное поражение с очень высокой чувствительностью к химиотерапии.
При онкологических процессах — раках, саркомах, меланоме реакция на цитостатики преимущественно умеренная и не столь стремительная, поэтому СОЛ принципиально возможен только в исключительных случаях мелкоклеточного, недифференцированного или анаплазированного злокачественного процесса.
Симптомы распада злокачественной опухоли
Клиническим итогом спонтанного распада раковой опухоли становится хроническая интоксикация, нередко сочетающаяся с симптомами генерализованного воспаления вследствие образования гнойного очага. Симптомы разнообразны, но у большинства отмечается прогрессивно нарастающая слабость, повышение температуры от субфебрильной до лихорадки, сердцебиение и даже аритмии, изменение сознания — оглушенность, нарушение аппетита и быстрая потеря веса.
Локальные проявления спонтанного разрушения раковой опухоли определяются её локализацией:
- рак молочной железы, меланома и карцинома кожи, опухоли ротовой полости — гнойная, обильно секретирующая открытая язва с грубыми подрытыми краями, часто источающая гнилостный запах;
- распадающаяся карцинома легкого — при прободении некротической полости в крупный бронх возникает приступообразный кашель с гнойной мокротой, нередко с прожилками крови, иногда случается обильное легочное кровотечение;
- разрушение новообразования органов желудочно-кишечного тракта — развитие локального перитонита при прободении ракового конгломерата в брюшную полость, кровотечение с чёрным стулом и рвотой кофейной гущей;
- распадающаяся карцинома матки — интенсивные боли внизу живота, нарушение мочеиспускания и дефекации при образование гнойных свищей.
Синдром опухолевого лизиса при лейкозах и лимфомах потенциально смертельное состояние, приводящее:
- в первую, очередь к осаждению кристаллов мочевой кислоты в почечных канальцах с выключением функции и острой почечной недостаточностью;
- дополнительно повреждает почки быстрое закисление крови — лактатацидоз;
- снижение уровня кальция и повышение фосфатов инициирует судорожный синдром, дополняемый неврологическими проявлениями вследствие выброса цитокинов;
- повышения калия негативно отражается на сердечной деятельности;
- выброс биологически-активных веществ из клеток приводит к повышению проницаемости мелких кровеносных сосудов, что снижает уровень белков и натрия крови, уменьшает объем циркулирующей плазмы, клинические проявляется падением давления и усугублением поражения почек;
- обширные и глубокие нарушения метаболизма во всех системах органов с исходом в полиорганную недостаточность.
Лечение распада опухоли
Формально при распадающейся опухоли невозможна радикальная операция, зачастую заболевание считается неоперабельным, но химиотерапия и облучение исключаются из программы, потому что способны усугубить некроз. Отчаянное положение пациента и вероятность массированного кровотечения из изъеденного раком крупного сосуда оправдывает выполнение паллиативной операции, основная цель которой — удаление очага хронического воспаления и интоксикации.
Синдром лизиса опухоли лечится многочасовыми капельными вливаниями при усиленном диурезе — выведении мочи, связыванием мочевой кислоты специальными лекарствами. Одновременно поддерживается работа сердечно-сосудистой системы, купируется интоксикация и воспаление. При развитии острой почечной недостаточности проводится гемодиализ.
Синдром лизиса опухоли сложно лечить, но можно предотвратить или хотя бы уменьшить его проявления. Профилактика начинается за несколько дней до курса химиотерапии и продолжается не менее трёх суток после завершения цикла. Кроме специальных препаратов, выводящих мочевую кислоту, назначаются продолжительные капельницы, вводятся недостающие микроэлементы, а избыточные выводятся или связываются другими лекарствами.
Профилактика лизиса опухоли стала стандартом лечения онкогематологических больных, чего нельзя сказать об онкологических пациентах с распадающимися злокачественными процессами, которым очень сложно найти хирурга, готового выполнить паллиативную операцию. Во вмешательстве по санитарным показаниям отказывают из-за сложности выхаживания тяжелого больного после обширного хирургического вмешательства. В нашей клинике никому не отказывают в помощи.
Первичная множественность рака с поражением легкого и органов пищеварительного тракта наблюдается часто.
Первым первично-множественный рак легкого и желудка описал Hansseman в 1904 г., а в отечественной литературе — Р.В. Горяинова и Л.М. Шабад (1926).
В 1965 г. А.В. Григорян и соавт. сообщили об успешной радикальной операции, произведенной больному синхронным раком легкого и желудка, доказали возможность клинического распознавания и хирургического лечения такого сочетания опухолей.
В Японии не менее часто отмечается рак легкого в сочетании с раком пищевода.
По материалам Sh. Watanabe (1985), сочетание первичного рака пищевода и легкого на вскрытии обнаруживают в 2 раза, а рака легкого, толстой и прямой кишки — в 1,5 раза чаще, чем ожидали по расчетным данным. Среди больных с полинеоплазией рак легкого наиболее часто сочетается со злокачественными новообразованиями органов пищеварительного тракта (Вагнер Р.И. и др., 1979; Мачаладзе О.З., 1987; Сельчук В.Ю., 1994).
Первичность метахронного рака легкого у больных с первичным поражением пищевода при одинаковой гистологической структуре (плоскоклеточный рак), а также при одинаковом гистологическом типе (аденокарцинома) опухолей легкого, ободочной и прямой кишки установить очень трудно.
Коллективный опыт подтверждает обоснованность попытки радикального лечения таких больных, нередко с удовлетворительными отдаленными результатами. В последние годы при синхронных опухолях этих локализаций все большее признание получают одномоментные синхронные операции при раке легкого и пищевода, а также легкого и желудка (Трахтенберг А.Х. и др., 1986; Давыдов М.И., Полоцкий Б.Е., 1994).
Мы наблюдали 78 больных с первично-множественными злокачественными опухолями, одна из которых локализовалась в легком, а другая — в органах пищеварительного тракта.
Диагностика первичной множественности опухолей этих локализаций основана на тех же принципах, что и выявление солитарных новообразований. В этой группе больных метахронные опухоли выявлены у 29,5%, причем у 4 (17,4%) из 23 больных рак легкого был первой опухолью, у остальных поражение легкого диагностировали после излечения рака других органов.
Первично-множественный рак легкого и пищевода
Наибольшим количеством клинических наблюдений сочетания рака легкого и пищевода располагает F. Fekete (1993). Из 38 находившихся под его наблюдением больных у 17 опухоли выявлены метахронно и у 21 — синхронно. Половине больных удалось провести радикальное лечение, что позволило увеличить продолжительность их жизни и повысить ее качество по сравнению с таковыми у неоперированных. Автор считает обязательным проводить у больных раком легкого исследование пищевода до и после операции.
Мы наблюдали 46 больных первично-множественным раком легкого и пищевода в возрасте 44-75 лет (средний возраст 59,8 года). У большинства (89,1%) больных опухоли выявлены синхронно. Преобладала (80,4%) центральная форма рака легкого.
Рак легкого I стадии диагностирован у 18 (39,1%) больных, II — у 5 (10,9%), III — у 23 (50%). Рак пищевода выявлен преимущественно в III стадии. У 89,1% больных наблюдалась одинаковая гистологическая структура опухолей (плоскоклеточный рак), у остальных — разная гистологическая структура (карциноид пищевода, цилиндрома, карциноид, бронхиолоальвеолярный рак и диморфный аденоплоскоклеточный рак легкого). У 4 пациентов опухоль легкого расценили как carcinoma in situ.
При синхронных опухолях радикальное хирургическое или комбинированное лечение рака легкого проведено 22 (47,8%) больным, из них по поводу рака пищевода 17 больным выполнено хирургическое и(или) комбинированное лечение и 5 — лучевая терапия.
Четырем больным синхронным раком легкого и пищевода операции осуществлены одномоментно. О 3 подобных операциях сообщили М.И. Давыдов и Б.Е. Полоцкий (1994), Т. Matsubara и соавт. (1997).
Мы согласны с теми хирургами, которые считают, что столь сложные оперативные вмешательства могут быть одномоментно выполнены лишь в клиниках, в которых высокий профессионализм хирургов подкреплен современным анестезиологическим обеспечением и высоким уровнем интенсивной терапии до и после операции.
Несмотря на исключительную сложность одновременного выполнения операций при синхронном первично-множественном раке легкого и пищевода, непосредственные результаты их хорошие, летальных исходов в послеоперационном периоде не было.
У значительного (15) числа больных с ранними формами центрального рака легкого применена эндоскопическая хирургия (электрокоагуляция и лазерная коагуляция, фотодинамическая терапия), из них 3 произведена радикальная операция по поводу рака пищевода и 3 — эндоскопическое лечение.
Помимо 46 больных раком легкого и пищевода двойной локализации, мы наблюдали еще 6 больных, у которых была диагностирована опухоль третьей локализации: у 3 из них, кроме рака указанных локализаций, выявлены две опухоли в легких, у 2 — рак желудка и у 1 — рак языка. Это подтверждает мнение ряда авторов о взаимосвязи развития множественных опухолей в органах головы и шеи, пищеварительной и дыхательной систем.
Отдаленные результаты радикального лечения больных первично-множественным раком легкого и пищевода пока не удовлетворяют клиницистов: более 5 лет живут 22% больных.
Первично-множественный рак легкого и желудка
Сочетание рака легкого и желудка мы наблюдали у 11 больных, главным образом улиц мужского пола (10). Синхронно опухоли выявлены у 6 больных, метахронно — у 5 с интервалом от 6 мес до 16 лет. У большинства больных вторая опухоль была диагностирована в первые 3 года.
У 2 больных первым был рак легкого, у 3 — рак легкого I стадии диагностирован у 1 больного, II — у 3, III — у 6 и IV стадии — у 1 больного. Рак желудка I-II стадии выявлен только у 3 больных, у остальных — III и IV стадии, что обусловлено ошибками в диагностике, при диспансерном наблюдении и уверенностью в метастатическом происхождении легочных изменений.
Дифференциальную диагностику облегчало то обстоятельство, что у 72,7% больных опухоли имели разную гистологическую структуру, только у 3 (27,3%) она была одинаковой (аденокарцинома).
Лечебная тактика при одновременном поражении легкого и желудка заслуживает особого внимания. В настоящее время методы уточняющей диагностики заболеваний легких разработаны достаточно четко, и в большинстве случаев удастся определить характер процесса и объем вмешательства.
В то же время эти вопросы применительно к заболеваниям органов брюшной полости обычно могут быть решены только после лапаротомии. При синхронном раке легкого и органов брюшной полости операцию целесообразно начинать с выполнения лапаротомии. При установлении резектабельности производят резекцию желудка и последовательно — операцию на легком.
Оперативное вмешательство по поводу рака легкого выполнено 8 больным, рака желудка — 7. В целом хирургическое лечение новообразований обеих локализаций удалось провести только 6 (54,1%) больным. Еще у одного больного после операции на легком произведено удаление опухоли желудка эндоскопически.
При синхронных опухолях 2 больным операции произведены одномоментно. Отдаленные результаты радикального лечения больных первично-множественным раком легкого и желудка в целом удовлетворительные: 3-летняя выживаемость равнялась 42,8% (3 из 7 больных), 5-летняя — 33,3% (2 из 6).
При синхронных первично-множественных злокачественных опухолях легкого и желудка после хирургического лечения опухолей обеих локализаций 1 больной живет более 6 лет, 1 прожил 2 года 8 мес, 2 умерли в течение 3 лет.
Анализируя причины смерти больных с первично-множественными злокачественными опухолями легкого и желудка, необходимо отмстить, что продолжительность их жизни зависит не только от прогноза течения рака легкого, но также от сроков возникновения рака желудка, своевременности его диагностики и адекватности лечения. Так, причиной смерти 2 больных с метахронными опухолями, у которых рак легкого был первой опухолью, послужило прогрессирование рака желудка.
Таким образом, первично-множественные злокачественные опухоли легкого и желудка выявляют одинаково часто синхронно и метахронно, причем с одинаковой частотой первым может быть рак того или другого органа.
Опухоли этих органов имеют преимущественно разную гистологическую структуру, что облегчает их дифференциальную диагностику. При своевременном выявлении опухолей и проведении радикального хирургического лечения прогноз относительно удовлетворительный.
Первично-множественный рак легкого и толстой кишки
Sh. Watanabe (1985) установил, что на вскрытии сочетание рака легкого с раком прямой кишки обнаруживают в 1,5 раза чаше, чем предполагают согласно расчетным данным.
Сочетание рака легкого со злокачественными новообразованиями толстой кишки мы наблюдали у 9 больных, из них у 3 обе опухоли выявлены синхронно и у 6 — метахронно.
У одной больной рак легкого предшествовал раку толстой кишки. Интервал между возникновением опухолей составил 2-10 лет, причем вторую опухоль диагностировали в основном в течение первых 3 лет.
Опухоль толстой кишки у 8 больных представляла собой аденокарциному, у 1 — карциноид. Только у 1 (11,1%) пациента раком легкого диагностирована аденокарцинома, у остальных опухоли имели разную гистологическую структуру: плоскоклеточный рак — у 5, коллоидный рак — у 1 и аденомелкоклеточный рак — у 1.
Хирургическое лечение обеих опухолей удалось провести 4 (44,4%) больным.
Продолжительность их жизни составила 2-3 года, только один больной жив более 3 лет.
Химиотерапия рака легкого проведена одному больному через 10 лет после операции по поводу рака толстой кишки. У одной больной через 2 года после операции по поводу рака толстой кишки диагностирован рак легкого и сифилис. Одному больному проведено симптоматическое лечение.
Таким образом, первично-множественные злокачественные опухоли легкого и толстой кишки чаще выявляют метахронно, первой опухолью чаше является рак толстой кишки, опухоли этих органов обычно имеют разную гистологическую структуру. Половине пациентов удается провести хирургическое лечение по поводу обеих опухолей, прогноз плохой.
- Отделение анестезиологии и реанимации
- Метастазы рака
- Химиотерапия
- Хоспис для онкологических больных
- Иммунотерапия в центре платной онкологии Медицина 24/7
- КТ-исследования
- МРТ-исследования
Стадии рака желудка не просто ранжирование болезни по распространению в организме, предусматривающее определённую тактику лечения, это даже больше чем прогноз на будущее. Стадия изменяет всю жизнь больного и его семьи, определяя новую модель жизни.
Между тем, обнаруженный на раннем этапе развития рак — хроническое заболевание, дающее человеку десятилетия жизни. Каждому второму пережившему лечение раннего рака желудка пациенту предстоит умереть от сердечно-сосудистого заболевания без каких-либо признаков злокачественного процесса.
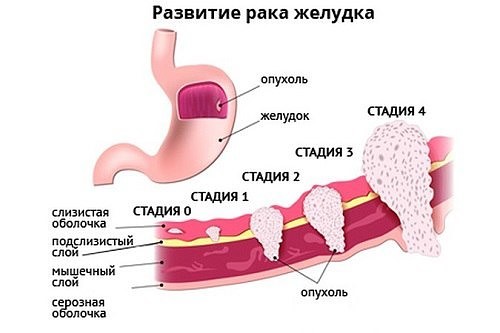
Рак желудка 1 стадия
Первая стадия — это ранний рак, когда опухоль не нарушила границы слизистой оболочки, но по протяжённости может быть несколько сантиметров, главное — раковые клетки не распространились в глубину желудочной стенки.
Возможны варианты распространения:
Операция позволяет практически 95% пациентов жить дальше без каких-либо опасений и, что важно, в большинстве случаев нет необходимости в послеоперационной профилактической химиотерапии.
Рак желудка 2 стадия
Российская онкологическая статистика больных I и II стадий учитывает вместе, и по факту это каждый третий вновь выявленный пациент. Только при второй стадии пятилетку благополучно проживает всего 75% больных, а не более 90% как при первой.
На этом этапе заболевания большинству пациентов выполняется большая, но не обширная операция — резекция в разных модификациях, то есть удаление части органа вместе с лимфатическими узлами, кому-то потребуется полное удаление — гастрэктомия.

- при T4a возможно только N0;
- при Т1 допускается N2 и N3;
- при Т2 только N1 или N2;
- при Т3 исключительно N0 или N1.
Стадия злокачественного процесса не просто цифра для статистики, правильно установленная степень распространения гарантирует выбор оптимальной программы лечения заболевания. Правильно стадировать новообразование позволяет качественное обследование, невозможное без профессионального подхода и личного опыта специалиста.
Рак желудка 3 стадия
У каждого четвёртого пациента заболевание обнаруживают на третьей стадии, когда не во всех случаях на первом этапе возможна операция, потому что опухоль большая и поражённых метастазами лимфоузлов может быть больше 16.
Для третьей стадии характерно ранжирование по трём вариантам:
- прорастающий наружу через серозную оболочку органа процесс, но без вовлечения соседних органов, с единичным или множественным поражением лимфатического коллектора — подтип А;
- опухоль распространяется на соседние структуры и пораженных лимфоузлов не более двух, либо раковая инфильтрация в границах желудочной стенки и увеличенных лимфоузлов более трёх — подтип В;
- выходящее за пределы желудочной стенки с метастазами в большое число лимфоузлов новообразование — подтип С.
Возможность выполнения операции зависит от вовлеченности в раковый конгломерат соседних органов и сосудисто-нервных пучков. Для большинства пациентов программа лечения расширяется на химиотерапию, как до операции, так и после. Если хирургия невозможна из-за слишком большого распространения в брюшной полости, прибегают к лучевой терапии на фоне циклов ХТ.
Рак желудка 4 стадии
Четвёртая всегда означает, что есть метастазы в другие органы или по брюшине, а опухоль может быть любого размера и неважно количество поражённых злокачественными клетками лимфоузлов.
Вероятность обнаружения метастазов тем выше, чем агрессивнее процесс. Злокачественность низкодифференцированной аденокарциномы много выше, чем высокой или умеренной дифференцировки. Поэтому четвёртая стадия возможна при крошечном желудочном новообразовании низкой дифференцировки.
Симптомы рака желудка при разных стадиях
В России неразрешима проблема высокой смертности больных в течение года с момента выявления опухоли, сегодня меньше года живут почти 49% или каждый второй, а причина одна — несвоевременное обращение. Не приходят на обследование из-за того, что признаки болезни совсем не очевидны и нетипичны для злокачественного процесса.

Онкологический пациент, как правило, замечает то, что невозможно игнорировать и свидетельствует о метастатическом процессе:
- обнаруживает увеличение живота за счёт асцита, когда перестаёт сходится пояс на юбке или ремень на брюках;
- находит выпирающее из-под ложечки плотное образование;
- замечает потерю веса, потому что идеально сидевшая одежда становится слишком большой.
У многих азиатских народов карцинома желудка — наследственная болезнь, но только японцам удалось справиться со смертностью от карциномы, потому что рак выявляют исключительно ранним при регулярной, иногда и по два раза на год, гастроскопии. Гражданине Японии считают своевременное выполнение гастроскопии своей обязанностью.
Нет типичных симптомов рака желудка, но есть способ контроля за состоянием слизистой, небрежение обследованием — путь к распространённой стадии заболевания. Сделайте обследование и полгода можете спать спокойно.
- Стойко Ю. М., Вербицкий В. Г., Карачун А. М. Рак желудка: Учебное пособие. — СПб.: ВМедА, 2002. — 26 с.
- В. С. Савельев, Н. А. Кузнецов. Хирургические болезни. Том 1. М., 2006.
- М. И. Кузин, Н. М. Кузин, О. С. Шкроб и др.; под редакцией М. И. Кузина. Хирургические болезни. М.: Медицина, 2002. — 784 с.
- С. С. Харнас, В. В. Левкин, Г. Х. Мусаев. Рак желудка: клиника, диагностика, лечение. М., 2006.
Рак желудка — агрессивное заболевание, которое не прощает ошибок в диагностике и лечении. Врачи отмечают: с каждым годом злокачественные новообразования в желудке выявляются у все большего количества людей, причем нередко — у молодых. Услышав пугающий диагноз, пациент может впасть в прострацию и признать ситуацию безнадежной. Но отчаиваться ни в коем случае нельзя: от вашей активности и веры в благополучный исход болезни во многом зависит прогноз.
Диагноз — рак желудка: лечение необходимо срочно!
От момента начала заболевания до его терминальной стадии может пройти всего несколько лет — поэтому так важно своевременно обнаружить недуг и приступить к его лечению. 70% больных, у которых рак желудка выявляют на первой стадии, полностью выздоравливают, а если пациент приходит к доктору уже с развившейся опухолью, этот показатель падает до 1–5%.
Не все разновидности рака желудка имеют одинаковый прогноз. Он определяется гистологическими особенностями опухоли — некоторые виды злокачественных клеток растут медленно и редко дают метастазы (новые очаги заболевания в других органах). К примеру, полипоидный рак желудка растет достаточно медленно и успешно поддается лечению. Уточнить разновидность заболевания можно лишь после проведения генетического анализа опухоли.
У кого чаще возникает рак желудка? Развитие этой болезни зависит от многих факторов, и не все из них известны докторам на сегодняшний день. Установлено, что рак желудка статистически чаще диагностируется у людей с язвой желудка (в том числе — у тех, кто перенес резекцию органа после открывшегося кровотечения). Кроме того, к факторам риска следует отнести погрешности в питании, злоупотребление алкоголем, курение и наследственную предрасположенность: если кто-то из ваших старших родственников уже консультировался у онколога по поводу опухолей желудочно-кишечного тракта, стоит быть настороже.
В России рак желудка занимает второе место по распространенности (после рака легких). При этом нельзя объяснить данное обстоятельство плохими экологическими условиями, отсутствием качественной медицинской помощи или неблагополучными условиями жизни наших сограждан: подобная ситуация наблюдается и в столь высокоразвитых странах, как Япония, Норвегия и Великобритания. Другое дело, что те же японцы крайне ответственно относятся к своевременной диагностике рака, поэтому регулярно проходят скрининг (профилактическое обследование) желудка.
В нашей же стране, как ни печально, рак желудка почти всегда выявляется на 3 или 4 стадии, когда обойтись щадящим лечением не получится. Если опухоль уже давно поразила организм — медлить нельзя, ведь каждый упущенный день снижает вероятность благоприятного для жизни прогноза. Поэтому при любых подозрениях на онкологию — нужно незамедлительно отправляться в больницу.
С самого момента своего появления опухоль желудка может быть отнесена к одной из пяти стадий, каждая из которых характеризуется определенными симптомами и прогнозом. Врачи используют такую классификацию, чтобы подбирать эффективное лечение, которое позволит уничтожить рак или хотя бы улучшить качество жизни больного.
Чтобы определить стадию рака желудка и назначить максимально результативную комбинацию лечебных мероприятий, пациент последовательно проходит несколько диагностических обследований и сдает лабораторные анализы. В этом смысле техническое оснащение онкологической клиники, куда обратился больной, играет ключевую роль: современные методики лучевой диагностики (такие как позитронно-эмиссионная томография) позволяют гораздо точнее, чем обычная рентгенография, УЗИ или КТ, определить распространение опухоли, а также оценить эффект от проводимого лечения.
К наиболее распространенным методам диагностики рака желудка относятся:
- Фиброгастродуоденоскопия (ФГДС) — изучение слизистой желудка при помощи видеокамеры на конце гибкого зонда, который вводится пациенту через рот. Это — лучший способ пройти скрининг на рак желудка.
- Рентгенконтрасное обследование — больной выпивает особый диагностический раствор, после чего ему делают рентгеновский снимок желудка. Раствор заполняет орган, указывая на аномальные сужения или ниши в контуре, характерные для опухолевой патологии.
- УЗИ используется для выявления метастазов опухолей и оценки состояния ближайших к желудку лимфатических узлов.
- Исследование на онкомаркеры в крови — при наличии рака в крови у больного обнаруживаются специфические вещества, которые подтверждают наличие патологического процесса.
- Биопсия — изъятие маленького участка измененной ткани для последующего исследования ее под микроскопом. Это наиболее достоверный способ подтвердить или опровергнуть диагноз.
- КТ, МРТ, ПЭТ — высокотехнологичные методы лучевой диагностики, помогающие оценить масштаб распространения опухоли, отыскать отдаленные метастазы в теле и спланировать оптимальную лечебную стратегию.
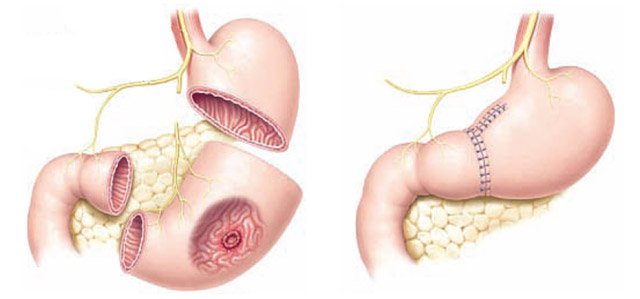
Является важным этапом борьбы с раком желудка. В ходе операции хирурги удаляют участок желудка или весь орган целиком (в зависимости от распространения опухоли) и вырезают ближайшие лимфоузлы. Такой радикальный подход позволяет предотвратить повторный рост опухоли. Если желудок удаляется целиком — хирурги создают что-то вроде искусственного желудка, соединяя пищевод с кишечником.
Операция проводится только после полной диагностики всех отделов организма с применением ПЭТ или КТ (что менее информативно). Результаты исследований позволяют онкологу оценить степень распространения болезни в организме (в том числе выявить наличие метастазов), а значит — принять обоснованное решение о целесообразности операции.
Применяется в качестве вспомогательного метода лечения рака желудка. Лекарства, губительно действующие на опухоль, иногда назначаются незадолго до операции, что позволяет уменьшить размеры новообразования и, следовательно, снизить объем вмешательства. Химиотерапия проводится и после того, как хирурги сделали свое дело — чтобы убить раковые клетки, которые могли остаться в лимфоузлах. К сожалению, этот метод достаточно агрессивный по отношению к организму человека: у многих пациентов на фоне приема лекарств отмечаются выраженная слабость, тошнота, выпадение волос и другие проблемы со здоровьем.
Суть данного метода — уничтожение опухолевых клеток радиацией. Радиотерапия также является дополнением к вышеперечисленным методикам. Онкологи используют сфокусированные пучки рентгеновских лучей, чтобы минимизировать воздействие ионизирующего облучения на здоровые органы и ткани, тем не менее не исключаются побочные эффекты лечения, которые иногда дают о себе знать в долгосрочной перспективе. Например — лучевая болезнь сердца.
Используется при опухолях, чувствительных к воздействию тех или иных биологически активных веществ. Является вспомогательным методом помощи пациентам с раком желудка.
Использование уникальных лекарств, которые адресно воздействуют на рак, не затрагивая другие ткани организма (как это бывает при химиотерапии). В настоящее время ведутся клинические испытания, направленные на повышение эффективности таргетных лекарственных средств при раке желудка.
Назначается в ситуациях, когда надежд на полное уничтожение опухоли нет. Помните, что при правильной медицинской стратегии человек с терминальным раком желудка может прожить несколько лет, и эти годы могут быть самыми счастливыми в его жизни. Поэтому врачи делают все возможное, чтобы избежать нарушений пищеварения, болевого синдрома, истощения и других проявлений болезни. В некоторых случаях рост опухоли удается замедлить настолько, что продолжительность жизни пациента (особенно, пожилого) превосходит все ожидаемые сроки.
Рак желудка — тяжелое испытание в жизни больного и членов его семьи. Но опускать руки — большая ошибка. Медицина стремительно развивается в направлении помощи онкологическим больным, и при должной степени упорства и твердости духа многие пациенты справляются со страшным диагнозом, возвращая себе статус здорового человека.
Читайте также:





