Рак головки поджелудочной железы клинические рекомендации
СМОТРЕТЬ ДРУГИЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
Год утверждения 2018
- Ассоциация онкологов России
- Российское общество клинической онкологии
Оглавление
Краткая информация
Рак поджелудочной железы – злокачественная опухоль, исходящая из эпителия поджелудочной железы.
У 10 % больных наследственное заболевание:
- синдром Пейтца-Егерса;
- синдром Линча;
- синдром наследования рака молочной железы и яичников с мутациями генов BRCA.
- недостаток витамина Д3
- злоупотребление алкоголем
- хронический панкреатит
- сахарный диабет
- курение
- ожирение
- низкая физическая активность
Стадии патогенеза рака поджелудочной железы:
- инициация - возникновении первой драйверной мутации, чаще в гене KRAS, далее в CDKN2, TP53, SMAD4/DPC4 и BRCA2;
- клональное распространение;
- метастазирование, возможное на ранних стадиях рака и после удаления опухоли.
- поджелудочные внутриэпителиальные неоплазии (PanIN)
- внутрипротоковые сосочковые муцинозные неоплазии (IPMN)
- муцинозные кистозные опухоли.
Протоковая аденокарцинома составляет 95 % всех экзокринных новообразований.
В 2015 году в РФ рак поджелудочной железы составил:
- в структуре ЗНО населения 3.3%
- абсолютное число новых случаев у мужчин 8791 и 8924 – у женщин
- средний возраст заболевших мужчин – 64.6 года, женщин – 70.3 года
- нестандартизированная заболеваемости мужчин – 12.96, женщин – 11.36 на 100 тысяч
- стандартизированная по возрасту у мужчин – 9.14, женщин – 5.16 на 100 тысяч
- прирост за 10 лет заболеваемости мужчин – 9.39%, женщин – 14.95 %
- в структуре смертности от ЗНО – 5.9% и 5 место
- средний возраст умерших мужчин – 64.8 года, женщин – 71.3 года
- нестандартизированная смертность мужчин – 12,96, женщин – 11,04 на 100 тысяч
- стандартизированная по возрасту смертность мужчин – 9.15, женщин – 4.83 на 100 тысяч
- прирост за 10 лет показателей смертности мужчин – 5.6%, женщин – 7.61%.
Отмечен рост женской заболеваемости и смертности от рака.
Злокачественное новообразование поджелудочной железы (С25):
С25.0 Головки поджелудочной железы
C25.1 Тела поджелудочной железы
C25.2 Хвоста поджелудочной железы
C25.3 Протока поджелудочной железы
C25.4 Островковых клеток поджелудочной железы
C25.7 Других частей поджелудочной железы
C25.8 Поражение поджелудочной железы, выходящее за пределы одной и более вышеуказанных локализаций
C25.9 Поджелудочной железы неуточненное
1.5.1 Международная гистологическая классификация опухолей экзокринной части поджелудочной железы (ВОЗ, 4 издание, 2010 г)
Доброкачественные
8551/0 Ацинарноклеточная цистаденома
8441/0 Серозная цистаденома
Предзлокачественные изменения поджелудочной железы
8148/2 Панкреатическая интраэпителиальная неоплазия 3 степени (PanIN-3)
8453/0 Внутрипротоковая папиллярная муцинозная опухоль с лёгкой или умеренновыраженной дисплазией
8453/2 Внутрипротоковая папиллярная муцинозная опухоль с тяжёлой дисплазией
8503/2 Внутрипротоковая тубулопапиллярная опухоль
8470/0 Муцинозная кистозная опухоль с лёгкой или умеренновыраженной дисплазией
8470/2 Муцинозная кистозная опухоль с тяжёлой дисплазией
Злокачественные
8500/3 Протоковая аденокарцинома
8560/3 Аденоплоскоклеточный рак
8480/3 Коллоидный рак (муцинозный некистозный рак)
8576/3 Гепатоидный рак
8510/3 Медуллярный рак
8490/3 Перстневидноклеточный рак
8020/3 Недифференцированный рак
8035/3 Недифференцированный рак с остеокластоподобными гигантскими клетками
8550/3 Ацинарноклеточная карцинома
8551/3 Ацинарноклеточная цистаденокарцинома
8453/3 Внутрипротоковая папиллярная муцинозная опухоль, ассоциированная с инвазивным раком
8552/3 Смешанный ацинарно-протоковый рак
8154/3 Смешанный ацинарно-нейроэндокринный рак
8154/3 Смешанный ацинарно-нейроэндокринно-протоковый рак
8154/3 Смешанный протоково-нейроэндокринный рак
8470/3 Муцинозная кистозная опухоль, ассоциированная с инвазивным раком
8441/3 Серозная цистаденокарцинома
8452/3 Солидно-псевдопапиллярная опухоль
Стадирование рака поджелудочной железы по системе TNM (7 издание, 2010 г.)
2. Диагностика
Сбор жалоб и анамнеза для выявления факторов, влияющих на выбор тактики лечения
Сбор семейного анамнеза и его анализ на наличие наследственного заболевания, при положительном результате - генетическое тестирование пациента и родственников.
- общего состояния по шкале ECOG
- а алиментарного статуса
- болевого синдрома
- температуры тела
- гемодинамики
- цвета кожных покровов и склер
- увеличения периферических лимфоузлов
- наличие асцита.
- развернутый клинический;
- развернутый биохимический;
- РЭА, СА 19-9;
- свёртывающая система.
Общий анализ мочи.
Биопсия новообразования:
- не всегда требуется при планировании хирургического вмешательства;
- обязательна при консервативном лечении;
- тонкоигольная пункция чрескожная или эндоскопическая;
- получение материал для цитологического анализа.
ЭГДС - обязательный метод исследования:
- визуализация инвазии двенадцатиперстной кишки;
- оценка степени опухолевого стеноза двенадцатиперстной кишки;
- локализация и местная инвазия органов билиопанкреатодуоденальной зоны.
КТ органов брюшной полости и грудной клетки с в/в контрастированием.
При невозможности КТ - рентгенография грудной клетки.
При невозможности КТ - УЗИ брюшной полости и малого таза.
Ангиография при планировании хирургического лечения для выяснения резектабельности при сомнительных и недостаточных данных КТ.
Эндосонография:
- для навигации при биопсии;
- при необходимости дополнительной оценки распространенности;
- для нейролизиса чревного сплетения.
ЭРХПГ:
- при механической желтухе, требующей стентирования общего желчного протока;
- при необходимости дифференциальной диагностики рака и хронического панкреатита;
- для забора материала на морфологию.
МРТ с в/в контрастированием при подозрении на метастазы в печени и сомнительных данных других методов или МРХПГ.
ПЭТ/КТ:
- при невозможности исключить метастатический процесс другими методами;
- в отдельных случаях при подозрении на отдаленные метастазы и возможном изменении тактики.
Остеосцинтиграфия при подозрении на метастатическое поражение костей скелета.
Лапароскопия:
- при подозрении на диссеминацию опухоли по брюшине;
- при невозможности морфологической верификации диагноза другими методами.
МРТ или КТ головного мозга с контрастированием при подозрении на метастатическое поражение.
ЭКГ.
Генетическое консультирование при семейном анамнезе ЗНО.
Гистологическое исследование хирургически удаленного опухолевого препарата:
1. расстояние до проксимального и дистального краёв резекции;
2. размеры опухоли;
3. гистологическое строение;
4. степень дифференцировки;
5. общее число исследованных и поражённых лимфоузлов;
6. поражение краев резекции;
7. лимфоваскулярная, периневральная инвазии;
8. степень регрессии опухоли после предоперационной терапии.
3. Лечение
При резектабельном раке I–III стадий (Т1-3N0-1M0) на первом этапе - хирургическое лечение:
- при отсутствии абсолютных противопоказаний;
- объём операции определяется локализацией и местным распространением опухоли.
При сомнительно резектабельном и нерезектабельном раке (Т3-4N0-1M0) направлять в крупные хирургические центры для повторной оценки возможности удаления опухоли.
При нерезектабельном раке - формирование обходных анастомозов для профилактики механической желтухи и стеноза верхних отделов ЖКТ.
При функционально неоперабельном раке:
- паллиативное лекарственное лечение,
- мини-инвазивные процедуры (ЧЧХС, стентирование общего желчного протока, стентирование двенадцатиперстной кишки).
Решение о невозможности хирургического лечения принимает консилиум с участием хирурга, терапевта, анестезиолога/реаниматолога.
При карциноме головки поджелудочной железы - гастропанкреатодуоденальная резекция:
- при технической возможности лапароскопическим доступом,
- стандартная лимфодиссекция надпилорических и подпилорических, по ходу печеночной артерии и чревного ствола с ветвями, вдоль общего желчного протока, вокруг пузырного протока, ретропанкреатические, по нижнему и верхнему краям головки железы, по правой полуокружности верхней брыжеечной артерии.
При карциноме тела или хвоста - дистальная субтотальная резекция поджелудочной железы, включающая удаление тела, хвоста железы, селезенки:
- при технической возможности лапароскопическим доступом,
- стандартное удаление лимфоузлов ворот селезенки, вдоль селезеночной артерии, по нижнему краю поджелудочной железы.
При карциноме всех отделов поджелудочной железы - тотальная панкреатэктомия.
При погранично резектабельном раке (Т3-4N0-1M0):
- предоперационная ХТ по режимам лечения метастатического рака;
- при отсутствии отрицательной динамики после ХТ выполняется операция.
При нерезектабельном раке (Т3-4N0-1M0):
- индукционная ХТ с последующей оценкой резектабельности;
- роль ЛТ в индукционной терапии не определена, проводится по усмотрению врача;
- после нескольких месяцев ХТ возможно добавление ЛТ;
- при достижении резектабельности выполнение операции;
- при отсутствии эффекта ЛТ возможно продление поддерживающей ХТ больше 6 мес.
Лучевая терапия:
- на первичную опухоль;
- сомнительная целесообразность облучения регионарной клетчатки;
- оптимальная стереотаксическая ЛТ;
- трех или пятидневный режим фракционирования дозы;
- 5-дневный режим: РОД 7.5 Гр, СОД 37.5 Гр;
- 3-дневный режим: РОД 8-12 Гр, СОД 24-36 Гр;
- при невозможности стереотаксической ЛТ - 1600 мг/м 2 /сут капецитабина весь периода облучения РОД 2.4 Гр до СОД 36 Гр или РОД 1.8-2.0 Гр до СОД 45-54 Гр;
- альтернатива капецитабину при ЛТ – гемцитабин, но большая токсичность при меньшем эффекте;
- при отсутствии эффекта от ЛТ в виде резектабельности - курс поддерживающей ХТ до общей длительности лекарственного лечения 6 месяцев или дольше.
При резецированном раке I–III стадий (Т1-3N0-1M0):
- при отсутствии противопоказаний проводится адъювантная ХТ;
- схемы GEMCAP, монорежимы гемцитабина, капецитабина или ФУ;
- начало ХТ не позже 3 мес. после операции, оптимально через 6 недель;
- длительность АХТ 6 месяцев;
- при невозможности начала АХТ в первые 3 мес. после операции - динамическое наблюдение;
- при предоперационной ХТ длительностью 6 месяцев – АХТ не проводится;
- при предоперационной ХТ менее 6 мес. АХТ проводится до суммарных 6 мес.
ХТ неметастатического рака длительностью 6 месяцев.
При метастатическом раке - системная ХТ I линии до прогрессирования или до неприемлемой токсичности:
- режим ХТ определяется состоянием пациента;
- при ECOG 0-1, нормальной функции печени и почек, без серьезных осложнений опухоли и сопутствующих заболеваний - FOLFIRINOX или гемцитабин и паклитаксел + альбумин;
- некоторым при ECOG 2 из-за распространенности опухоли и перспективе улучшения состояния - гемцитабин и паклитаксел + альбумин;
- при мутации в гене BRCA1 или BRCA2, семейном раке - FOLFIRINOX или гемцитабин с цисплатином/ карбоплатином/оксалиплатином;
- остальным пациентам - монохимиотерапия гемцитабином или симптоматика при тяжелом состоянии;
- не рекомендуется комбинация гемцитабина и эрлотиниба из-за высокой токсичности при минимальном преимуществе в продолжительности жизни.
Модификация FOLFIRINOX для снижения токсичности:
- первичная профилактика нейтропении Г-КСФ;
- редукция до 320 мг/м 2 болюсного ФУ или отмена и инфузионного до 2000 мг/м 2 ФУ;
- редукция иринотекана до 165 мг/м 2 ;
- редукция оксалиплатина до 65 мг/м 2 .
Пациентам с прогрессированием через 6 мес. после 1 линии ХТ проводится лечение по той же схеме, менее 6 мес. – ХТ другими препаратами.
При хорошем общем состоянии отдельные пациенты могут получить пользу от 2 линии ХТ.
Желчеразгрузочная операция пациентам с механической желтухой:
- при активном холангите;
- уровне общего билирубина более 250 мкмоль/л;
- при невозможности хирургического лечения в ближайшие 2 недели.
При высокой тонкокишечной непроходимости, вызванной сдавлением и/или инфильтрацией опухолью пилорического отдела желудка или тонкой кишки, показаны:
- неотложное стентирование;
- формирование обходных анастомозов при планировании консервативного лечения.
При выраженном болевом синдроме и невозможности радикальной операции:
- блокады чревного сплетения чрескожно или эндоскопически;
- на фоне анальгетиков паллиативная лучевая терапия 5 раз в неделю стереотаксическая с РОД 5 - 6 Гр до СОД 25 – 30 Гр или конформная РОД 3 - 4 Гр до СОД 30 – 28 Гр.
При асците рекомендуется лапароцентез и диуретики.
4. Реабилитация
Общие принципы реабилитации после хирургических вмешательств и/или химиотерапии.
5. Профилактика
Динамическое наблюдения после окончания лечения с визитами каждые 12-16 недель в первые 2 года, далее каждые 6 месяцев.
Не доказано, что активное наблюдение за пациентами после проведенного лечения и раннее выявление рецидива увеличивает продолжительность жизни.
Быстрое ухудшение состояния при прогрессировании лимитирует использование ХТ.
- УЗИ брюшной полости или КТ/МРТ брюшной полости с контрастированием,
- УЗИ малого таза у женщин,
- Рентгенография органов грудной клетки,
- Анализ крови на онкомаркеры (СА19-9, РЭА) при исходном повышении,
- БАК и общий анализ крови.
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
РАК ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
Год утверждения (частота пересмотра): 2018 (пересмотр каждые 3 года)
- Ассоциация онкологов России Российское общество клинической онкологии
Рак поджелудочной железы
ГПДР - гастропанкреатодуоденальная резекция
ЖКТ - желудочно-кишечный тракт
КТ - компьютерная томография
МРТ - магнито-резонансная томография
ПЭТ - позитронно-эмиссионная томография
УЗИ - ультразвуковое исследование
ЧЧХС - чрескожная чреспеченочная холангиостомия
ЭРХПГ - эндоскопическая ретроградная холангиопанкреатография
МРХПГ - магнитно-резонансная холангиопанкреатография
Термины и определения
Pancreatic intraductal neoplasia (PanIN) - поджелудочная внутриэпителиальная неоплазия
Mucinous cystic neoplasms (MCN) - муцинозная кистозная опухоль
Intraductal papillary mucinous neoplasms (IPMNs) - внутрипротоковая сосочковая муцинозная опухоль.
1. Краткая информация
Рак поджелудочной железы - злокачественная опухоль, исходящая из эпителия поджелудочной железы.
1.2 Этиология и патогенез
У 10% больных раком поджелудочной железы развитие заболевания связано с наличием известных наследственных синдромов. Наиболее распространенные - синдром Пейтца-Егерса, синдром Линча и синдром наследования рака молочной железы и яичников, связанный с мутациями генов BRCA [1]. У оставшихся пациентов рак поджелудочной железы имеет спорадический характер. В качестве факторов риска развития данной патологии рассматриваются: недостаток витамина Д3, злоупотребление алкоголем, хронический панкреатит, сахарный диабет, курение, ожирение, низкая физическая активность [2 - 4].
Патогенез рака поджелудочной железы делится на три последовательных стадии. Стадия инициации опухоли заключается в возникновении первой драйверной мутации. Клональное распространение и стадия метастазирования являются, соответственно, второй и третьей стадиями в патогенезе данного заболевания [Makohon-Moore A, Iacobuzio-Donahue CA. Pancreatic cancer biology and genetics from an evolutionary perspective. Nat Rev Cancer. 2016; 16: 553 - 565.]. Однако накапливаются сведения, что процесс метастазирования может быть не завершающей стадией канцерогенеза. Опухолевые клетки приобретают способность метастазировать на относительно ранних этапах канцерогенеза и продолжают эволюционировать независимо от первичной опухоли в отдаленных органах [Ansari D., Friess H., Bauden M. Et al. Pancreatic cancer: disease dynamics, tumor biology and the role of the microenvironment Oncotarget, 2018, Vol. 9, (No. 5), pp: 6644 - 6651].
К предраковым заболеваниям относятся поджелудочные внутриэпителиальные неоплазии (PanIN), внутрипротоковые сосочковые муцинозные неоплазии (IPMN) и муцинозные кистозные опухоли. В процессе злокачественной трансформации эпителия поджелудочной железы происходит накопление мутаций ключевых генов. Чаще всего инициальной является мутация в гене KRAS. Далее появляются мутации в генах CDKN2, TP53, SMAD4/DPC4 and BRCA2, которые определяют путь предраковых образований от легкой дисплазии до инвазивного рака. Значительную роль в опухолевой прогрессии играют компоненты стромы и микроРНК [Khan M.A., Azim S., Zubair H. Et al. Molecular Drivers of Pancreatic Cancer Pathogenesis: Looking Inward to Move Forward. Int. J. Mol. Sci. 2017, 18, 779].
Протоковая аденокарцинома с ее более редкими микроскопическими вариантами составляет приблизительно 95% всех экзокринных новообразований поджелудочной железы. Поэтому данные о заболеваемости и смертности от рака поджелудочной железы фактически отражают таковые при протоковой аденокарциноме.
В структуре онкологических заболеваний населения России в 2015 году рак поджелудочной железы составил 3,3%. Абсолютное число новых случаев в 2015 году составило 8791 случай среди мужского населения и 8924 случая среди женского населения. Средний возраст заболевших мужчин - 64,6 года, женщин - 70,3 года. "Грубые", нестандартизированные показатели заболеваемости раком поджелудочной железы в России в 2015 году составили среди мужчин - 12,96, среди женщин - 11,36 на 100 тысяч населения. Стандартизированные по возрасту показатели заболеваемости раком поджелудочной железы составили среди мужчин - 9,14, среди женщин - 5,16 на 100 тысяч населения. Прирост показателей заболеваемости раком поджелудочной железы среди мужчин за предшествующие 10 лет составил 9,39%, среди женщин - 14,95% [5].
В структуре смертности от онкологических заболеваний в России в 2015 году рак поджелудочной железы составил 5,9%, что соответствует 5-му месту после рака легкого, желудка, ободочной кишки и молочной железы. Средний возраст умерших от рака поджелудочной железы мужчин - 64,8 года, женщин - 71,3 года. Нестандартизированные показатели смертности от рака поджелудочной железы в России в 2015 году составили среди мужчин - 12,96, среди женщин - 11,04 на 100 тысяч населения. Стандартизированные по возрасту показатели смертности от рака поджелудочной железы в России в 2015 году среди мужчин - 9,15, среди женщин - 4,83 на 100 тысяч населения. Прирост показателей смертности от рака поджелудочной железы среди мужчин за предшествующие 10 лет составил 5,6%, среди женщин - 7,61%. Представленные данные свидетельствуют о росте заболеваемости и смертности от рака поджелудочной железы в России преимущественно среди женщин [5].
1.4 Кодирование по МКБ 10
Злокачественное новообразование поджелудочной железы (C25):
C25.0 Головки поджелудочной железы
C25.1 Тела поджелудочной железы
C25.2 Хвоста поджелудочной железы
C25.3 Протока поджелудочной железы
C25.4 Островковых клеток поджелудочной железы
C25.7 Других частей поджелудочной железы
C25.8 Поражение поджелудочной железы, выходящее за пределы одной и более вышеуказанных локализаций
C25.9 Поджелудочной железы неуточненное
1.5.1 Международная гистологическая классификация опухолей экзокринной части поджелудочной железы (классификация ВОЗ, 4-е издание, 2010 г.)
8551/0 Ацинарноклеточная цистаденома
8441/0 Серозная цистаденома
Предзлокачественные изменения поджелудочной железы
8148/2 Панкреатическая интраэпителиальная неоплазия 3 степени (PanIN-3)
8453/0 Внутрипротоковая папиллярная муцинозная опухоль с легкой или умеренно выраженной дисплазией
8453/2 Внутрипротоковая папиллярная муцинозная опухоль с тяжелой дисплазией
8503/2 Внутрипротоковая тубулопапиллярная опухоль
8470/0 Муцинозная кистозная опухоль с легкой или умеренно выраженной дисплазией
8470/2 Муцинозная кистозная опухоль с тяжелой дисплазией
8500/3 Протоковая аденокарцинома
8560/3 Аденоплоскоклеточный рак
8480/3 Коллоидный рак (муцинозный некистозный рак)
8576/3 Гепатоидный рак
8510/3 Медуллярный рак
8490/3 Перстневидноклеточный рак
8020/3 Недифференцированный рак
8035/3 Недифференцированный рак с остеокластоподобными гигантскими клетками
8550/3 Ацинарноклеточная карцинома
8551/3 Ацинарноклеточная цистаденокарцинома
8453/3 Внутрипротоковая папиллярная муцинозная опухоль ассоциированная с инвазивным раком
8552/3 Смешанный ацинарно-протоковый рак
8154/3 Смешанный ацинарно-нейроэндокринный рак
8154/3 Смешанный ацинарно-нейроэндокринно-протоковый рак
8154/3 Смешанный протоково-нейроэндокринный рак
8470/3 Муцинозная кистозная опухоль ассоциированная с инвазивным раком
8441/3 Серозная цистаденокарцинома
8452/3 Солидно-псевдопапиллярная опухоль
Стадирование рака поджелудочной железы по системе TNM (7-е издание, 2010 г.)
Первичная опухоль (T):
Tx - недостаточно данных для оценки первичной опухоли,
Tis - карцинома in situ,
T1 - опухоль ограничена поджелудочной железой до 2 см в наибольшем измерении,
T2 - опухоль ограничена поджелудочной железой более 2 см в наибольшем измерении,
T3 - опухоль распространяется за пределы поджелудочной железы без вовлечения чревного ствола или верхней брыжеечной артерии,
T4 - опухоль распространяется на чревный ствол или верхнюю брыжеечную артерию.
Региональные лимфатические узлы (N):
Nx - недостаточно данных для оценки регионарных лимфоузлов,
N0 - нет признаков метастатического поражения регионарных лимфоузлов,
N1 - наличие метастазов в регионарных лимфоузлах.
Адекватное послеоперационное стадирование предполагает морфологическое изучение минимум 10 лимфатических узлов.
К регионарным лимоузлам относятся следующие панкреатические лимфоузлы:
- верхние - лимфоузлы выше головки и тела,
- нижние - лимфоузлы ниже головки и тела,
- передние - передние панкреатодуоденальные лимфоузлы, лимфоузлы вокруг общего желчного протока, проксимальные брыжеечные лимфоузлы,
- селезеночные - лимфоузлы ворот селезенки и хвоста поджелудочной железы для опухолей тела и хвоста,
- чревные - чревные лимфоузлы только для опухолей головки.
Отдаленные метастазы (M):
M0 - нет отдаленных метастазов,
M1 - наличие отдаленных метастазов.
Таблица 1. Стадирование рака поджелудочной железы
- Какие виды рака могут возникать в головке поджелудочной железы?
- Стадии рака головки поджелудочной железы
- Факторы риска
- Симптомы рака головки поджелудочной железы
- Методы диагностики. Скрининг
- Лечение рака головки поджелудочной железы
- Прогноз и выживаемость
Поджелудочная железа имеет длину примерно 15 см и анатомически состоит из трех частей: головки, тела и хвоста. Головка находится в правой верхней части живота, на уровне первых двух поясничных позвонков. Ее охватывает двенадцатиперстная кишка.
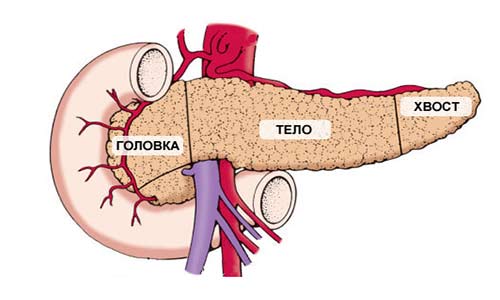
Основная функция поджелудочной железы — выработка пищеварительных ферментов. Проток железы выходит из ее головки, затем соединяется с холедохом — главным желчным протоком — и вместе они впадают в двенадцатиперстную кишку.
Кроме того, в поджелудочной железе есть эндокринные клетки, которые вырабатывают гормоны. Самый известный из них — инсулин.
Какие виды рака могут возникать в головке поджелудочной железы?
В 60–70% случаев рак поджелудочной железы возникает в ее головке. Более 80% опухолей представляют собой аденокарциномы. Они развиваются из клеток, которые выстилают протоки железы.
Реже встречаются кистозные опухоли. В большинстве случаев кисты поджелудочной железы носят доброкачественный характер, но в некоторых случаях в них обнаруживаются раковые клетки. Установить точный диагноз помогает биопсия.
Если опухоль происходит из клеток, продуцирующих фермент, ее называют ацинарно-клеточным раком. Обычно он диагностируется в более молодом возрасте, медленно растет и имеет более благоприятный прогноз.
Редко встречаются опухоли из эндокринных клеток: инсулиномы, глюкагономы, гастриномы, соматостатиномы.
Стадии рака головки поджелудочной железы
На стадии I опухоль имеет размеры не более 4 см и находится в пределах органа, не распространяется в соседние структуры и лимфоузлы. Выделяют подстадии IA (опухоль менее 2 см) и IB (опухоль 2–4 см).
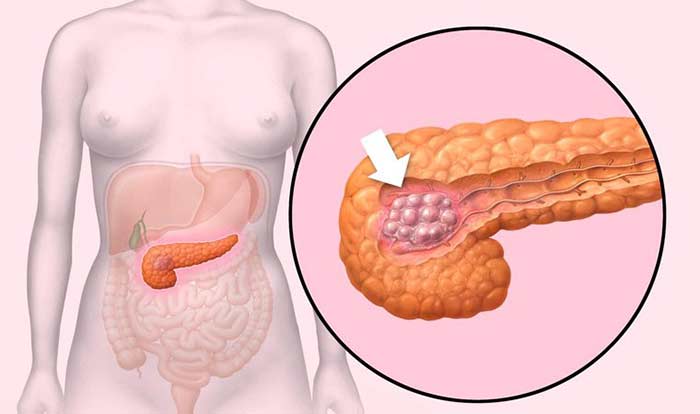
На стадии II опухоль более 4 см в диаметре (подстадия IIA), либо она имеет любой размер, но при этом распространяется в соседние органы (желчный проток, двенадцатиперстную кишку), лимфоузлы (подстадия IIB). При этом процесс не затрагивает крупные кровеносные сосуды.
Если опухоль поражает большее количество лимфатических узлов, прорастает в соседние органы и крупные кровеносные сосуды, но при этом отсутствуют отдаленные метастазы, диагностируют III стадию рака головки поджелудочной железы.
При IV стадии имеются отдаленные метастазы.
Факторы риска
Нормальная клетка становится раковой, когда в ней происходят определенные мутации. Зачастую невозможно точно сказать, что именно привело к изменениям в ДНК, таким образом, причины рака головки поджелудочной железы неизвестны. Ученые знают лишь о факторах риска — различных внешних воздействиях и состояниях организма, при которых повышается вероятность заболевания:
- Вредные привычки: курение (повышает риск примерно на 20%), алкоголь.
- Низкая физическая активность и избыточная масса тела.
- Рацион питания с преобладанием красного и обработанного мяса, с низким содержанием фруктов и овощей.
- Семейная история (близкие родственники, у которых был диагностирован рак головки поджелудочной железы), некоторые генетические дефекты и наследственные синдромы.
- Хронический панкреатит.
- Заболевания желудка: инфекция Helicobacter pylori, язвенная болезнь.
- Вирусный гепатит.
- Есть данные в пользу того, что риски повышают заболевания зубов и десен.
Симптомы рака головки поджелудочной железы
На ранних стадиях опухоль, как правило, не проявляет себя. Затем возникают некоторые симптомы, но они неспецифичны, чаще всего они указывают на какое-либо иное заболевание.
Наиболее характерным проявлением рака головки поджелудочной железы является желтуха. Именно она зачастую становится первым симптомом, с которым пациент обращается к врачу. Рядом с головкой железы находится желчный проток. По мере роста опухоль сдавливает его, нарушая отток желчи. В итоге токсичный продукт распада гемоглобина — билирубин — не выводится в кишечник, а поступает в кровь. Это приводит к тому, что кожа и белки глаз приобретают желтоватый цвет, беспокоит зуд.
Так как билирубин в составе желчи не выводится в кишечник, стул становится светлым. Моча, напротив, темнеет.
Другие возможные симптомы: боль в животе, тошнота и рвота, снижение веса, нарушение пищеварения, тромбоз глубоких вен ноги, повышение температуры тела. В редких случаях из-за опухоли разрушаются эндокринные клетки, которые производят инсулин. Повышается уровень сахара в крови, развивается сахарный диабет.
Методы диагностики. Скрининг
Обычно, если появились симптомы, это говорит о том, что опухоль уже проросла за пределы поджелудочной железы. Зачастую именно на этом этапе пациенту устанавливают диагноз. В настоящее время нет рекомендованных скрининговых исследований, которые помогали бы диагностировать заболевание на ранних бессимптомных стадиях.
Обычно в первую очередь врач назначает пациенту УЗИ органов брюшной полости, как самый быстрый, доступный, безопасный и неинвазивный метод диагностики. Более информативные исследования — КТ и МРТ, они помогают выявить опухоль поджелудочной железы, узнать, распространился ли рак в соседние органы и регионарные лимфоузлы.
Для оценки состояния желчных протоков применяют холангиопанкреатографию. Для этого в протоки вводят рентгеноконтрастное вещество эндоскопически, через двенадцатиперстную кишку, либо с помощью иглы через кожу, после чего выполняют рентгенограммы.
Обнаружить метастазы помогает ПЭТ-сканирование. Во время процедуры в организм вводят безопасное радиоактивное вещество, которое накапливается в раковых клетках и делает их видимыми на специальных снимках.
Наиболее точный метод диагностики рака головки поджелудочной железы — биопсия. Опухолевую ткань для цитологического и гистологического исследования можно получить разными способами:
- С помощью иглы через кожу, под контролем КТ или ультразвука.
- Во время лапароскопии.
- Во время эндоскопического УЗИ: исследования, при котором ультразвуковой датчик находится на конце эндоскопа, введенного в двенадцатиперстную кишку.
- Во время холангиопанкреатографии.
Лечение рака головки поджелудочной железы
Основной метод лечения рака головки поджелудочной железы — хирургический. В некоторых случаях хирург может удалить только головку поджелудочной железы вместе с частью тонкой кишки и/или желудка, желчным пузырем и общим желчным протоком. Затем тело и хвост железы подшивают к тонкой кишке, после чего они могут и дальше выполнять свои функции.
В некоторых случаях приходится удалять всю железу. После такой операции придется всю жизнь принимать ферменты и вводить инсулин.
Рак поджелудочной железы отвечает на химиотерапию и лучевую терапию. Их назначают в качестве адъювантного (для предотвращения рецидива после операции) или неоадъювантного (для сокращения размеров опухоли перед хирургическим вмешательством, перевода неоперабельного рака в операбельный) лечения. Если опухоль неоперабельна, лучевая терапия и химиотерапия становятся основными видами лечения.
У некоторых пациентов возможно применение таргетного препарата эрлотиниба (Тарцева). Он блокирует EGFR — белок-рецептор, который заставляет раковые клетки размножаться.
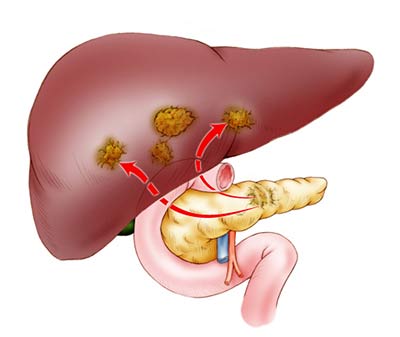
При неоперабельном раке головки поджелудочной железы облегчить симптомы и улучшить состояние пациента помогает паллиативная хирургия:
- При нарушении оттока желчи проводят стентирование желчного протока или отсекают его выше места блока и соединяют с двенадцатиперстной кишкой (такая операция называется холедохоеюностомией).
- При нарушении проходимости двенадцатиперстной кишки также можно установить стент. Если это невозможно, выполняют еюностомию — тощую кишку подшивают к коже и выводят наружу отверстие (еюностому). Через него пациент получает питание с помощью катетера.
Прогноз и выживаемость
Если рассматривать все стадии рака поджелудочной железы, то показатели выживаемости, согласно европейской статистике, будут выглядеть следующим образом:
- В течение года после того, как был установлен диагноз, в живых остаются 20% пациентов.
- В течение пяти лет — 5%.
- В течение десяти лет — 1%.
Прогноз наиболее благоприятен, если рак не успел распространиться за пределы органа. В таких случаях пятилетняя выживаемость составляет 7–25%.
Основная причина низкой выживаемости — поздняя диагностика опухолей поджелудочной железы.
Читайте также:

