Профилактика рака молочной железы узи или маммография
Как выявить рак молочной железы на ранней стадии и подобрать эффективное лечение

Ирина Суховей редактор сайта 7ya.ru
Почти каждая третья женщина носит в груди зачатки рака, но у большинства они никогда не разовьются в болезнь благодаря работе иммунной системы. Это показало исследование женщин, погибших от других, не онкологических причин, в основном в автокатастрофах. На этой стадии еще неинформативны обследования, и анализы на онкомаркеры тоже ничего не покажут. Как же не упустить момент, когда злокачественное новообразование уже можно обнаружить и победить?
В России в 80% случаях рак молочной железы (РМЖ) выявляется больной самостоятельно, в 10% — при врачебном осмотре, и только в 10% — при маммографии. Хотя в современной ситуации, когда обследования молочной железы — УЗИ и маммография — доступны по ОМС, должно быть наоборот. Однако лишь 20% женщин проходят маммографию по графику. Остальные или не задумываются о своем здоровье, или боятся, что у них что-то найдут.
Если удастся заменить этот иррациональный страх конструктивным поведением, сразу изменится и статистика смертности от рака груди, которая пока в России неутешительная, говорит Татьяна Владимировна Чичканова, врач-маммолог, онколог, рентгенолог клиники К+31:
— Опухоли, обнаруженные на 1-й стадии, успешно лечатся в нашей стране в 98% случаев — так же, как и в США. Но у них на 1-2-й стадии выявляется более 90% РМЖ, а у нас — лишь 68%. Вывод: не страшно услышать диагноз, страшно не узнать о нем вовремя.
Зачем нужна ранняя диагностика
Рак молочной железы развивается медленно. От возникновения мутации, которая вызывает неконтролируемое деление клеток, до того момента, как опухоль достигнет размера 5-10 мм и ее можно будет обнаружить при УЗИ или маммографии, обычно проходит 5-10 лет. Если ежегодно делать исследование, в идеале — у одного и того же врача, чтобы он мог заметить разницу между прошлой маммограммой и нынешней, нет риска, что у вас выявят рак груди на 3-4-й стадии.
Как развивается опухоль
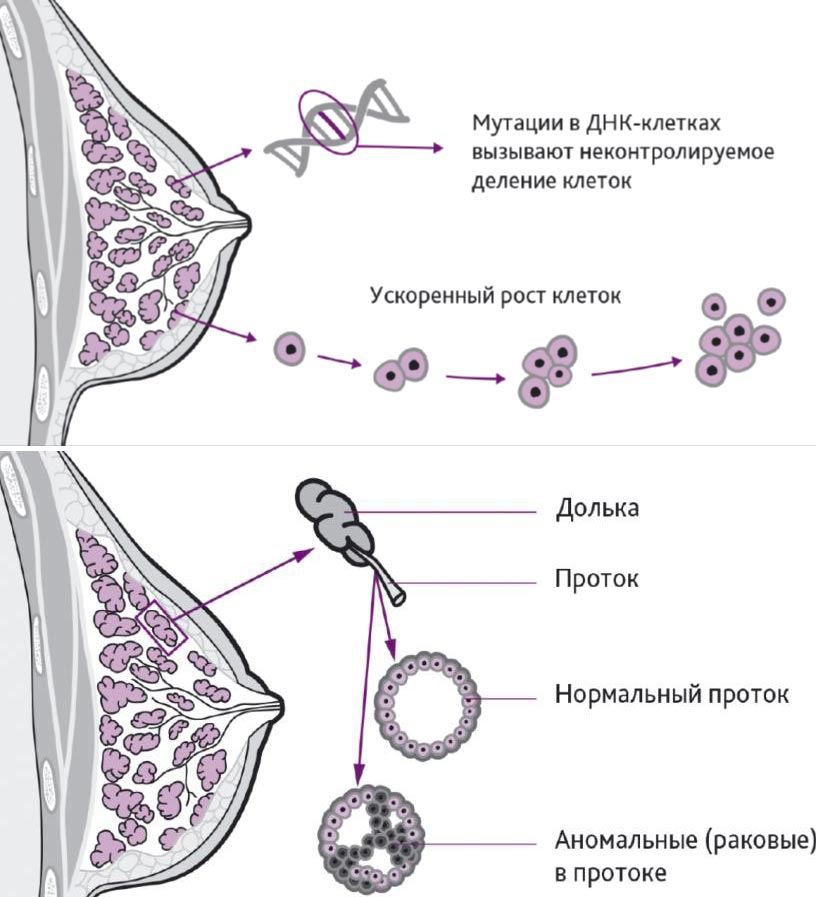
В 90% случаев обнаруженная при маммографии опухоль будет доброкачественной — на рак приходится только 10%. Проблема в том, что раковые клетки способны прорастать в окружающие ткани и метастазировать — попадать с током крови или лимфы в другие органы.
Увы, повлиять на заболеваемость раком груди современная медицина не может. Но может выявить его как можно раньше и удлинить так называемый клинический этап. Что это значит?
— Доклинический этап болезни — это когда пациента ничего не беспокоит, и он никуда не обращается, — объясняет Сергей Юрьевич Абашин, профессор, врач-онколог, ведущий эксперт центра ядерной медицины "ПЭТ-Технолоджи". — Клинический этап — тот, когда можно выявить заболевание и начать лечение. Скажем, при сахарном диабете доклинический этап короткий, а клинический — довольно длинный. От возникновения жалоб и проблем со здоровьем до возможного фатального финала проходит много времени.
У онкологических заболеваний все наоборот: очень длинный доклинический этап, когда пациент ничего не чувствует, а клинический — очень короткий. И идея ранней диагностики заключается в том, чтобы увеличить клинический этап. Чем раньше выявлено онкологическое заболевание, тем больше времени для его лечения и тем выше вероятность успеха.
Когда делать УЗИ и маммографию
Первое, с чего стоит начать женщине любого возраста, — самообследование молочных желез. Его рекомендуют делать ежемесячно, начиная с 20 лет, на 5-12-й день месячного цикла, когда ткани груди мягкие и нет предменструального нагрубания груди. Научить делать самообследование груди может врач гинеколог или маммолог, можно воспользоваться многочисленными памятками.
Чек-лист для самообследования молочных желез

Клиническое обследование молочных желез для женщин, не входящих в группу риска, заложено в программу ОМС начиная с 25 лет. Раз в год до 40 лет делается УЗИ молочных желез, раз в два года после 39 лет — рентгеновская маммография. После 50 лет она делается раз в год. Эти сроки основываются на данных о заболеваемости раком груди, которая повышается с возрастом, но не учитывают индивидуальных особенностей организма женщины. В чем они могут заключаться?
— В идеале метод диагностики надо выбирать в зависимости от структуры молочной железы, — считает Татьяна Чичканова. — Самый удобный вариант и для врача, и для пациента — когда УЗИ-аппарат и маммограф стоят в одном кабинете, и такое случается все чаще. Сначала женщине любого возраста делают УЗИ молочных желез и регионарных лимфатических узлов (подмышечных, надключичных, подключичных). А затем врач решает, надо ли делать маммографию.
Дело в том, что структура молочных желез у женщин часто зависит не только от возраста. Три основных вида ткани — жировая, железистая и соединительно-опорная — могут находиться примерно в равной пропорции. Но может преобладать железистая ткань — например, у худеньких молодых женщин и во время лактации, или жировая — например, у женщин с пышными формами. В одних случаях информативнее УЗИ, в других — маммография.
Самые распространенные опасения по поводу маммографии касаются вреда рентгеновского излучения и сдавливания молочной железы, которое неизбежно происходит при исследовании.
— Давление на грудь гарантированно не вызывает травматизации тканей, — успокаивает доктор Чичканова. — Кстати, с грудными имплантами маммографию делать можно — надо только найти врача, который имеет такой опыт. Что касается рентгеновских лучей, то при маммографии используются более низкие дозы, чем, например, в стоматологии.
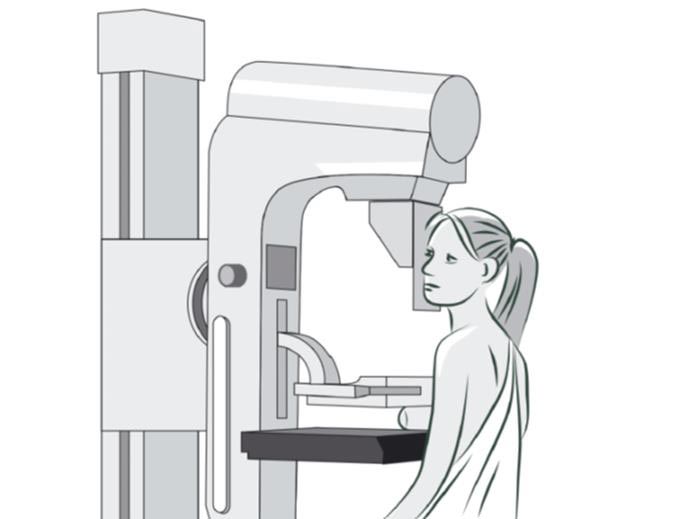
Рентгеновская маммография
Для женщин, чьи матери страдали раком молочной железы, у врачей-онкологов такая рекомендация: начинать регулярно наблюдаться у маммолога за 10 лет до того возраста, когда рак груди был обнаружен у матери, — или еще раньше. Остальным женщинам из группы риска график наблюдений стоит согласовать с врачом-маммологом.
Как происходит лечение рака молочной железы
Если в молочной железе обнаружено новообразование, пациентку направят на дообследование. Оно включает трепан-биопсию опухоли — с помощью иглы берется столбик ткани толщиной 2-3 мм и высотой до 10 мм, он называется биоптат. Его клеточный состав уточняется с помощью гистологического исследования. Если в биоптате обнаруживаются злокачественные клетки, проводится еще одно исследование — иммуногистохимическое (ИГХ). Оно позволяет определить молекулярно-биологический подтип опухоли, а от него, в свою очередь, будет зависеть программа лечения.
Важно понимать, что все эти исследования занимают время, и сразу после постановки диагноза начать лечение не получится — и не из-за чьей-то нерасторопности или злого умысла. Несколько недель уходит на гистологическое исследование. Далеко не всегда сразу ясна клеточная структура опухоли. Иммуногистохимия будет готова тоже не на следующий день. Это еще одна причина, почему врачи предпочитают выявлять онкологические заболевания на ранней стадии: чтобы оставалось как можно больше времени на лечение.
— Биологические особенности развития рака молочной железы таковы, что большая часть пациенток начнет своё лечение с хирургического этапа, — рассказывает профессор Сергей Абашин. — Остальным будет назначена химиотерапия, гормональная или лучевая терапия. Чтобы оценить ее эффективность, до начала лечения и после него проводится позитронно-эмиссионная томография в сочетании с компьютерной томографией (ПЭТ-КТ).
В отличие от других методов визуальной диагностики (УЗИ, рентген, КТ, МРТ), которые позволяют видеть только анатомические структуры, с помощью ПЭТ можно отслеживать, как меняется метаболизм образований — например, злокачественных опухолей.
Для этого за 30-40 минут до исследования пациенту вводится радиофармпрепарат, который изготавливается индивидуально, исходя из его роста и веса, и имеет ограниченный срок годности, так как в его основе — аналог глюкозы, который метят радиоактивным веществом. Так, ПЭТ-КТ с 18-ФДГ означает, что радиофармпрепарат изготовлен из фтордезоксиглюкозы и помечен фтором 18, продолжительность жизни которого составляет 14 часов.
— В организме меченую глюкозу начинают активно поглощать злокачественные клетки, — поясняет Сергей Абашин. — Те образования, которые накопили больше радиофармпрепарата, имеют более высокий метаболизм и ярче светятся на изображении. Если по окончании курса лечения метаболизм опухоли меняется, она стала потреблять меньше радиофармпрепарата, значит, лечение подобрано верно. Это касается в том числе и лечения метастатического рака.
Для чего ПЭТ комбинируется с КТ — компьютерной томографией? Последняя выполняет роль навигатора, т.к. хорошо видит расположение новообразования в организме и приостанавливает кольцо сканера, чтобы оценить уровень метаболизма в конкретной точке.
Здесь важно отметить, что количество лекарственных препаратов, дающих положительный эффект, при лечении рака груди гораздо выше, чем при любой другой злокачественной опухоли. Современные таргетные препараты позволяют лечить те формы рака, которые раньше считались неизлечимыми.
Онкологические заболевания по степени угрозы для жизни сегодня не очень сильно отличаются от других хронических болезней, убеждены специалисты. Однако диагноз, который раньше старались вообще не сообщать больному, по-прежнему вызывает страх — хотя давно перестал равняться смертному приговору. Как только пациент перестает бояться и начинает понимать, что с ним происходит, он видит, что для лечения рака есть все возможности, и начинает действовать.
Дата обновления: 2020-04-06

Главными диагностическими методиками исследования молочной железы на сегодняшний день выступают маммография и УЗИ. Эти методики взаимодополняющие, они часто назначаются совместно, чтобы получить наиболее ясную диагностическую картинку. У пациенток часто возникает недоумение по этому поводу, поэтому они задаются вопросом, что лучше: УЗИ или маммография молочной железы. Точного ответа нет, каждый из способов имеет свои достоинства, поэтому рассмотрим оба метода подробнее, чтобы узнать о плюсах и недостатках обоих вариантов.
Маммография

Для снижения летальности от онкологических заболеваний груди маммография – наиболее высокоэффективный метод. Статистика показывает, что ежегодная профилактика у пациентов старше 50 лет, позволяет уменьшить заболеваемость этой смертельной болезнью на 35%.
Когда предпочтительнее маммографическое исследование? Каковые его достоинства и минусы? Маммография предполагает исследование грудных желез с использованием рентгеновского излучения.
Эта методика рекомендована всем пациентам старше 40 лет. Маммография в этом возрасте наиболее эффективна, она выявляет до 95% всех патологических новообразований в груди. Желательно делать маммографию на пятый-десятый день менструального цикла – в этот период отек железистой ткани минимален, что дает наиболее точные результаты исследования. На коже груди и в подмышках не должно присутствовать никаких косметологических средств, которые искажают снимок, делая его размытым и нечетким. Тени от косметики врач может принять за новообразования в груди. Доктор отправляет пациентку для прохождения маммографии на профилактическом приеме или для более точной диагностики имеющегося заболевания.
Профилактика выполняется минимум раз в год, чтобы выявить патологию на начальной стадии. Для профилактики проводится обзорное исследование, то есть используются обе железы целиком. Для диагностики изучают определенный участок груди, для чего используются специальные устройства – тубусы с малым углом наклона. При каких заболеваниях пациент направляется на маммографию?
- При болезненности в груди непонятного происхождения.
- Если при пальпации прощупываются всевозможные уплотнения (их может выявить не только врач, но и сама пациентка).
- Появились явные различия между правой и левой грудью, которых раньше не наблюдалось.
- При выделениях из сосков, не вызванных естественной лактацией.
- При изменении цвета сосков, их втягивании или деформации формы.
- При нагрубании желез, вызванных возрастными гормональными нарушениями.
- При разных видах мастопатии, чтобы точно определить ее тип и контролировать ход лечения.
- При опухолях любой природы.
- Контроль роста злокачественной опухоли.
- Контроль развития рецидива после хирургического вмешательства, химио- и лучевой терапии или гормонального лечения.
- Пациенткам с некоторыми другими заболеваниями: бесплодие, ожирение, болезни щитовидной и поджелудочной железы, половых органов.
Назначать обследование должен врач, даже если исследование проводится для профилактики. Процедура противопоказана беременным и кормящим грудью, а также тем, у кого есть повреждения кожи и сосков на груди. Маммография обычно не делается, если у пациентки стоят грудные импланты, а также в течение 6 месяцев после естественного или искусственного аборта.
Маммография – во многих случаях наиболее эффективный и приоритетный метод, у которого множество достоинств.
- Позволяет выявить образования, выяснить их размер и основные характеристики. На снимках отчетливо заметны даже самые небольшие образования.
- Микрокальцинаты в железы выявляются только этим методом.
- Отлично фиксируются малейшие изменения в протоках железы.
- Маммография наиболее эффективна для выявления кист в груди.
- Метод совершенно безопасен для пациентов старше пятидесяти лет – рентгеновское излучение практически не влияет на организм в этом возрасте.
- Точность результатов маммографического снимка – 95%.
Маммография, как и любое другое инструментальное исследование, имеет ряд недостатков.
- Обследование проводится при помощи рентгена, доза излучения небольшая, но и ее не рекомендуется применять часто. Если нет крайней нужды, пациенты направляются на очередную маммографию не чаще раза в 12 месяцев.
- Около 5% результатов оказываются ложно-положительными. Поэтому при обнаружении новообразований на снимках, больной направляется на дополнительное обследование другими методами.
- Процедура редко применяется для молодых больных. До тридцати лет ткани железы настолько плотные, что результат исследования часто оказывается ошибочным.
Ультразвуковое исследование

УЗИ приемлемо для обследования состояния грудных желез в любом возрасте. Методика основывается на использовании волн ультразвукового спектра, чтобы выявить новообразования в груди. УЗИ желательно проходить на пятый-десятый день цикла – в этот период ткани железы наиболее податливы для изучения.
Никаких противопоказаний для УЗИ нет, готовиться к процедуре тоже не приходится. Единственное условие – перед исследованием нужно принять душ, чтобы на коже не оставалось следов духов, дезодоранта, мыла или геля.
Ультразвук применяется в следующих случаях.
- При наличии воспалений в грудной железе.
- При появлении выделений неестественного характера из сосков.
- При сбоях в менструальном цикле.
- В предменопаузе, при климаксе.
- Для контроля роста кист.
- После хирургических вмешательств по удалению опухолей, для контроля выздоровления и выявления рецидивов.
- Для контроля установления грудных имплантов и некоторых косметологических операций.
УЗИ – методика, имеющая целый ряд преимуществ.
- Врач видит даже самые небольшие образования в железе.
- Можно в ходе процедуры неоднократно корректировать угол зрения (в маммографии это сделать невозможно).
- Дополнительно выясняется состояние лимфатических узлов на предмет их изменения и наличия метастазов.
- УЗИ одинаково эффективно для женщин с любым размером желез (в маммографии большая грудь – некоторое препятствие для получения точного результата).
- Для взятия пункции УЗИ – самый эффективный и точный способ.
- УЗИ одинаково успешно для пациенток любого возраста.
- Ультразвук безопасен во время беременности для плода.
- УЗИ позволяет изучить состояние кровотока в области желез и имеющихся новообразований.
- Метод безопасен для исследования при остром воспалении и при всевозможных травмах.
- Точность результата УЗИ – 90%.
Погрешности ультразвукового исследования следует учитывать при выборе методик диагностики и контроля.
- Точность результата в среднем немного ниже, чем в маммографии. После УЗИ нередко нужно проводить биопсию или другое дополнительное исследование для уточнения диагноза.
- Большинство образований, обнаруженных при помощи УЗИ, оказываются доброкачественными.
- Для диагностики онкологии одного только ультразвука недостаточно, потребуются обследования другими способами.
- Результат зависит от качества оборудования. Если применяется современное оборудование, то результат конкретнее и точнее, чем на устаревшем УЗИ-аппарате.
- Результат сильно зависит от квалификации и опыта врача. Только опытный специалист обратит внимание на неясные косвенные признаки, которые свидетельствуют о возможном онкологическом процессе в организме больного.
Что лучше?

УЗИ или маммография молочной железы, что предпочтительнее – заранее предсказать не получится, каждая из методик имеет плюсы и противопоказания.
Выбирать методику должна не пациентка, а доктор, он обладает большими знаниями для принятия взвешенного решения. Толковать результаты нужно не пациенту, а лечащему врачу. По стандартам медицинского обслуживания даже тот специалист, который проводит исследование на аппаратуре, не выносит окончательного диагноза – результаты обследования трактует непосредственно лечащий врач.
УЗИ и маммография – взаимодополняющие исследования, которые используют параллельно для получения наиболее достоверной картины, с минимальной возможностью ошибки.
Обе методики имеют собственные преимущества, а также некоторые противопоказания и недостатки. Со стороны пациента разумно в вопросах выбора опираться на мнение своего врача. Доктор при выборе опирается на систематизированные медицинские знания и опыт поколений. Обычно при назначении обследования опираются на следующие обстоятельства.
- До 40 лет маммография менее информативна, чем в старшем возрасте, больше ложно-положительных результатов.
- После 50 лет маммография менее опасна в плане рентгеновского излучения.
- Для разных типов новообразований предпочтительные свой метод исследования. Так, кисты точнее диагностируются при помощи УЗИ, а микрокальцинаты видны только на маммографе.
- Описанные правила не являются абсолютными, для каждого медицинского случая имеются исключения. Так, иногда юная пациентка направляется на прохождение маммографии, если у врача есть серьезные основания предполагать онкологию.
Каждая из методик, УЗИ и маммография, имеет собственные плюсы и минусы. Рассмотрим подробнее наиболее интересующие пациентов показатели: безопасность исследования, комфортность для больного и стоимость услуги.

Читайте также: диета и питание при мастопатии молочной железы
Безопасность
Относительно безопасного прохождения ультразвук целиком превосходит рентген.
- УЗИ разрешено проходить даже беременным на всех сроках, ультразвуковые волны не приносят вреда. Кормящим мамам, беременным и просто молодым пациентам до 40 лет назначают именно УЗИ, которое отлично выявляет распространенные в репродуктивном возрасте кистозные образования.
- Маммография предполагает радиационное облучение в относительно безопасных дозах. В ходе исследования делается четыре снимка в разных проекциях. Пациенткам в менопаузе в профилактических целях назначают именно это исследование, желательно выполнять его один раз в 1-2 года, чтобы выявить рак на ранней стадии. Невзирая на минимальные дозы облучения, злоупотреблять маммографией не следует. Беременным пациенткам маммография назначается в исключительных случаях, если у врача есть веские основания предполагать рак груди.
Комфортность
Относительно удобства УЗИ превосходит маммографию, но длится несколько дольше.
- УЗИ проходит безболезненно, готовиться не надо. Врачу потребуется некоторое время, чтобы провести тщательный осмотр.
- Для маммографии не нужно никакой предварительной подготовки. Процедура намного короче по времени проведения. В ее ходе могут появиться неприятные и даже слегка болезненные ощущения при сжатии груди между пластинками в момент съемки. Специалист попросит не дышать, чтобы снимок не вышел размытым.
Стоимость
В государственных медучреждениях исследования проводятся бесплатно, если они назначены врачом. Если женщина решает обследоваться в частном порядке, то стоимость процедур существенно различается. УЗИ молочных желез стоит 300-700 рублей. Маммография в десятки раз дороже – от трех до семи тысяч рублей, цена колеблется в зависимости от репутации клиники, конкретного региона ее расположения и современности аппарата.
Если пациентка обращается к врачу-маммологу с жалобами на болезненность или другие патологические проявления в одной железе, доктор назначит обследование и второй груди. Такая мера нужна для оценки степени происходящих в больной груди изменениях. Если в прошлом уже проводились обследования, то имеющиеся заключения и снимки нужно предоставить специалисту.
В современном мире самым распространённым заболеванием среди женского пола является раковая опухоль молочной железы. Предотвратить заранее её нельзя, но можно выявить недуг на ранней стадии при помощи УЗИ или маммографии. Для этого обращаются к врачу-маммологу, который разъясняет, что же лучше, маммография или УЗИ молочных желёз, и назначает подходящее обследование.
Показания и противопоказания
Женщины после достижения возрастного порога 40 лет регулярно проходят маммографию. Это позволяет им выявить болезнь и приступить к лечению. Процедуру назначают при малейших изменениях в груди, таких как уплотнение, новообразование и боль. Дамы, страдающие раком, периодически, проходят маммографию для контроля получаемого лечения. Некоторые жалуются на болевые ощущения, различия формы груди между правой и левой, выделения из соска (при отсутствии грудничка) и на набухание желёз — все эти симптомы являются показателем в необходимости проведения маммографии.
Однако как и у большинства исследований, у маммографии есть определённые противопоказания. Ни в коем случае не назначают это обследование женщинам в возрасте до 40 лет. Маммографию делают после 40 лет для профилактики, 1 раз в 2 года. В более старшем возрасте маммологическое обследование проводят ежегодно. Женщины перед процедурой интересуются, как проводят маммографию и на какой именно день менструации.
Самым хорошим днём считается 5−10 день месячных. Связано это с тем, что именно в этот период уже пропадает болезненное ощущение в груди. У женщин при климаксе маммографию проводят в любой день. Результаты маммографии бывают положительными, отрицательными и ложными.
Медицинское оборудование иногда выдаёт ошибочные результаты обследования из-за того, что женщины перед походом в клинику пользуются косметическими средствами, такими как спрей и дезодоранты. Эти вещества на снимках показывают пятна, которые очень похожи на новообразования или опухоли.
Фиброаденома — болезнь, причиной возникновения которой служат доброкачественная опухоль. Новообразование способно разрастаться с большой скоростью, при этом присутствуют многочисленные кисты. Однако по снимку кисту практически невозможно отличить от образования. Поэтому для уточнения диагноза проводится дополнительное обследование, и врачи назначают УЗИ.
Подготовка и проведение процедуры
Как правильно подготовиться к проведению процедуры — маммография не требует дополнительной подготовки. Маммографию молочных желёз делают следующим образом: Женщины заходят в кабинет, раздеваются до пояса и подходят к прибору. Укладывают одну грудь между специальными держателями и делают снимок. Аналогично проходит обследование другой груди. При помощи этих держателей грудь сжимается со всех сторон, а это позволяет более точно исследовать ткани молочной железы и оценить состояние.
Виды маммографии
Грудь исследуют при помощи следующих методов:
- МРТ. Магнитно резонансная томография — это дорогая процедура, проходящая без рентгеновских лучей. Снимки отличаются качеством и чёткостью.
- Ультразвуковой. Для диагностики используют УЗИ и рентген вместе. Плюс в том, что подходит разным возрастным категориям.
- Оптический. Этот метод является новым в медицине. Снимки изготавливаются в нескольких проекциях. Отличается от предыдущих методов тем, что в его основе лежит лазерное излучение. Назначают в основном женщинам старше 30 лет.
![]()
Рентгеновский. Во всех странах самой распространённой маммографией считают именно плёночную, но существует и цифровая.- Плёночной названа потому, что снимки, полученные после процедуры, печатаются непосредственно на плёнку.
- При цифровом методе снимки хранятся на компьютере и имеют высокую точность, которая достигает более 95%.
- Радиотермометрический. Измеряют температуру на всех участках молочной железы. Точки, на которых располагается высокая температура, являются указателем на онкозаболевание. Этим методом обнаруживают фиброаденому и мастопатию на ранних стадиях. Результаты обследования заносят на термограмму и передают пациенту либо напрямую в клинику лечащего врача.
- Обзорный. Проводят при помощи рентгеновских лучей. Определяют мастопатию и кисту.
- Электроимпедансный. Наиболее безопасный метод обследования, его проводят при помощи электрического тока. Разрешено применять беременным и кормящим женщинам. Выявляет масталгию и раковые опухоли.
Диагностическое обследование зависит от нескольких факторов: например, от квалификации врача, а также от точности оборудования и выбранного метода.
Положительные и отрицательные стороны
Маммография имеет множество плюсов. К ним относят следующие:
- Безвредность метода. Применение рентгена даёт маленькую дозу облучения.
- Обнаруживает все изменения в молочных железах, которые незаметны при пальпации.
- Минимальные затраты времени на проведения процедуры.
- Продолжительное хранение снимков. Способствует изучению млечных протоков.
- Низкая цена на обследование.
- Точность и простота выполнения исследования.
Одним из отрицательных моментов считают рентгеновское излучение. К минусам относят следующие моменты:
![]()
Неприятное ощущение при сдавливании груди специальными щупальцами оборудования.- Не подходит женщинам младше 40 лет.
- Категорически запрещается диагностировать женщин в положении и кормящих грудью матерей.
- Размер снимка всегда одинаков, увеличение или уменьшение размеров не предусмотрено для оборудования.
- При помощи этого типа обследования невозможно отличить доброкачественную опухоль от злокачественной или кисты.
- Наличие ложных диагнозов, для подтверждения которых сдают дополнительные анализы и биопсию.
Места предоставления услуги
Делают маммографию в любой поликлинике, но для этого заранее берут направление у маммолога. Однако не всех женщин устраивает этот метод, поэтому некоторые дамы обращаются в частные клиники, там предлагают пройти УЗИ, МРТ или цифровую маммографию. При этом рентгеновское излучение подбирается индивидуально для каждой представительницы прекрасного пола.
В России одним из самых популярных центров является «Инвитро «, его филиалы располагаются практически в каждом городе. В Московской области в государственных клиниках маммографию делают бесплатно, но при помощи старого плёночного метода. А в частных процедурах это будет стоить не больше 8 тыс. рублей. Средняя цена в других городах нашей страны равна 700 рублей для обеих молочных желёз.
Отличия УЗИ и маммографии
Маммография позволяет не только найти образование или опухоль, но и определяет его размеры, а также способствует обнаружению микрокальцинатов, кисты, мастопатии, фиброаденомы. Точность этого исследования достигает 90%, процедура практически безвредна и назначается исключительно дамам старше 40 лет.
УЗИ, в отличие от маммографии, более чётко определяет уплотнения в груди, а также отличает опухоль от кисты, проверяет кровеносные сосуды в железах. Проводят ультразвуковое исследование для любой возрастной категории женщин, не имеет определённого срока, спустя который можно повторить процедуру.
Для более полноценного обследования проходят УЗИ, консультируются с маммологом и сдают необходимые анализы. Только в этом случае приступают к лечению, основываясь на показаниях обследования. Проходят одновременно и маммографию, и УЗИ: это не только помогает при постановке диагноза, но и позволяет узнать, чем отличается УЗИ молочных желёз от маммографии.
Любое заболевание меняет образ жизни человека и доставляет множество проблем и дискомфорта. При проявлении какого-либо отклонения в организме обращаются к врачу для выявления причины, постановки диагноза и своевременного эффективного лечения. Чем раньше обнаруживают заболевание, тем лучше оно поддаётся лечению.
Читайте также: