При раке прямой кишки как ходят в туалет
В последние десятилетия заболеваемость колоректальным раком выросла в разы. Если сравнивать ситуацию с 60-ми гг. прошлого века, то рак прямой кишки тогда составлял 1,2 % от всех злокачественных опухолей, рак ободочной кишки – 1,8 %. В 2017 г. статистика выглядит уже так: 5,2 % и 7,3 %, соответственно.
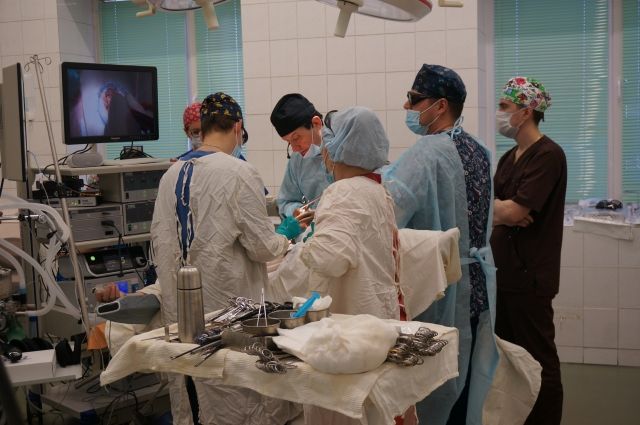
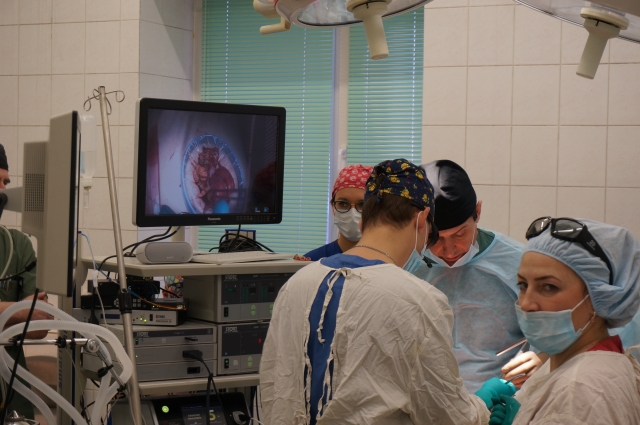
На днях в Пермском краевом онкологическом диспансере 74-летней пациентке сделали лапароскопическую операцию по удалению большой правосторонней опухоли кишечника. На хирургическое вмешательство, которое транслировали на экране в 3D-изображении, пригласили не только врачей-онкологов, но и журналистов.
Где чаще болеют?
Результат питания деликатесами – это частые запоры. И лечение недуга – одна из проблем современного здравоохранения. Это становится настолько актуальным, что в странах, где хорошо развит туризм, уже учитывают этот факт. В отелях гостям на завтрак обязательно предлагают распаренный чернослив, курагу, инжир.

Факторы риска
Запоры являются основным из факторов риска онкологических заболеваний. Если кишечник опорожняется ежедневно и своевременно, то канцерогенные газы и каловые массы не успевают активно воздействовать на его слизистую оболочку. А в случае запоров концентрация и время воздействия шлаков на слизистую толстой и прямой кишки увеличивается.
Ещё один фактор риска рака кишечника – хронические колиты, когда воспалительный процесс проявляется сменой запоров и поносов. Человек испытывает дискомфорт и болевые ощущения в животе, у него нередки вздутия и бурления. Есть случаи, когда повышается температура.
Ещё к группе риска относятся те, у кого есть наследственное заболевание – семейный полипоз. Ведь злокачественная опухоль может развиться и из полипа. Если у кого-то из родных заболевание было, нелишним будет обратиться к врачу и пройти плановое обследование.
Мужская или женская проблема?
Исходя из опыта, злокачественная опухоль кишечника чаще встречается у женщин, чем у мужчин. Несмотря на то что женщины внимательнее следят за здоровьем, обнаружить рак прямой и ободочной кишки на ранних стадиях удаётся нечасто. И это общая проблема выявления онкологических заболеваний: на ранних стадиях они протекают бессимптомно. Поэтому многие пациенты приходят к врачам в лучшем случае на второй, а иногда и на третьей стадии рака.
Немалый процент заболевших обращается лишь тогда, когда у них обнаруживают четвёртую стадию болезни. Человек идёт к медикам по другой проблеме. Его беспокоят сильные боли в печени или непрекращающийся кашель, а обследование обнаруживает у него метастазы в лёгких и печени.
Врачи начинают искать первопричину и нередко обнаруживают рак толстой и прямой кишки. Когда начинают подробно расспрашивать пациента о самочувствии, выясняют, что проблемы были давным-давно, но с обращением к доктору он тянул до последнего.
Выявить рак на ранних стадиях, говорят медики, нередко можно в ходе обычной диспансеризации в поликлинике, ведь в общий осмотр обязательно входит пальцевое обследование прямой кишки. Другое дело, что пациенты сами нередко отказываются от проведения такой диагностики.
Какие симптомы должны насторожить?
Признаков колоректального рака немного, но если они есть, то стоит своевременно записаться к врачу.
Что должно насторожить? Для рака правой половины ободочной кишки характерно необоснованное повышение температуры. Она может подняться и держаться несколько дней, потом становится нормальной, а через какое-то время ситуация снова повторяется.

Следующие симптомы – это ложные позывы, когда после опорожнения кишечника нет ощущения, что он пустой. Также пациента могут беспокоить точечные боли в правой половине живота. Это проявление развившегося воспаления на фоне злокачественной опухоли. Бывает, что опухоль справа иногда может прощупать и сам пациент, и врач.
При раке правой стороны кишечника не бывает непроходимости, пациента беспокоят ноющие боли, а при раке левой стороны, к сожалению, может развиться острая кишечная непроходимость. С резкой острой приступообразной болью люди попадают в экстренные хирургические отделения, и уже на операции у них обнаруживают опухоль.
Что делает врач?
Прежде всего узкий специалист-онколог проведёт пальцевое исследование прямой кишки. Это исключит геморрой и наличие полипов. Дальше он сам будет выстраивать методику обследования и лечения. Чаще, чтобы подтвердить диагноз, назначают обычное для таких заболеваний обследование – ректоскопию и колоноскопию.

Многих волнует вопрос: как быстро развивается рак прямой кишки? По мнению врачей-онкологов, все злокачественные опухоли развиваются от трёх до десяти лет до начала клинических проявлений. Поэтому любому заболеванию, когда его выявят, будет минимум три года. А вот за сколько времени процесс разовьётся от первой до четвёртой стадии, вам не скажет ни один врач. В этом вопросе всё индивидуально и зависит от уровня злокачественности опухоли, иммунитета человека и от множества других показателей.
Как проводят операцию?
Эндоскопические (через прокол) операции по удалению рака прямой кишки – более щадящие. Они позволяют пациенту быстрее покинуть хирургическое отделение и начать лечение, которое назначил врач. Однако эндоскопические операции делают в Пермском крае не так часто, как полостные.
В ряде случаев у прооперированных пациентов случаются рецидивы. Пусковым механизмом проявления метастазов могут стать стрессовые ситуации, которые происходят с человеком: тяжело заболел гриппом, потерял близкого человека, уволили с работы, ограбили. В такой период у человека снижается уровень иммунного ответа и иммунной защиты, и раковые клетки начинают быстрее размножаться и проявляться как отдалённые метастазы.
От 50 до 60 % прооперированных больных колоректальным раком первой-третьей стадии переживают пятилетний рубеж. Статистика такова: если рак прямой кишки удалили на первой стадии – то более 80 % пациентов живут дольше пяти лет, на второй – 70 %, на третьей – 50 % и ниже.
Если говорить о профилактике рака, то всем кажется: не ешь одного, не пей другого, и будет тебе счастье. Однако первичной профилактики в онкологии не существует. Тем более от рака нельзя поставить прививку, как, например, от гриппа или кори. Однако прислушаться к организму и своевременно обратиться к врачам при перечисленных выше симптомах вам обязательно стоит!

Запор при онкологии – это частое явление, которое значительно ухудшает качество жизни пациентов. Появление нерегулярного отделения кала связано как с истощением организма на фоне опухолевого процесса, так и с побочными эффектами проводимого лечения. Поэтому родственникам больного человека необходимо знать, почему возникают запоры при онкологии, как помочь пациенту при этих состояниях.
Основные причины появления симптома
Причина развития запора у онкологических больных зависит от того, в какой локализации расположения опухоль. Это определяет механизм развития запора и дальнейшие методы лечения.
Если у человека возник запор кишечника, онкология может быть непосредственной причиной этого процесса. При расположении опухоли в желудочно-кишечном тракте она частично или полностью перекрывает просвет органов. На фоне этого каловые массы скапливаются перед препятствием и не могут нормально отделяться наружу. Закупорка кишечника приводит к появлению выраженного запора. В особо тяжелых случаях, когда просвет органа полностью перекрывается, у больного возникает более тяжелое состояние – острая кишечная непроходимость. Она требует проведения срочного оперативного вмешательства.
Появление запора механического характера не всегда связано с опухолями желудочно-кишечного тракта, сдавление петель кишечника может происходить и при поражении окружающих органов. Это могут быть опухоли печени, селезенки, поджелудочной железы, мочевого пузыря и других тканей, близко расположенных к пищеварительной системе.
Запоры при онкологических патологиях могут быть связаны с тем лечением, которое проводится пациенту. Больным раком назначаются химиотерапевтические препараты, некоторые из которых обладают выраженным токсическим действием. К ним относятся:

- Таксаны;
- Навельбин;
- Винкаалкалоиды;
- Препараты платины.
Побочным эффектом перечисленных препаратов является токсическое влияние на волокна нервной системы. На фоне их приема нарушается перистальтическая активность мышечных волокон кишечника, так как по нервным волокнам не поступают сигналы к сокращениям. Это приводит к замедлению продвижения каловых масс по пищеварительной системе, которое лежит в основе развития запора.
У женщин возникновение запоров часто наблюдается при онкологических процессах, поражающих яичники, молочные железы и другие органы половой системе. Рак в этой сфере приводит к тому, что нарушается гормональный фон в организме. Его расстройство влияет на весь обмен веществ, в том числе и сказывается на активности кишечника. Поэтому при подавлении функции яичников у женщин возникают эндокринные запоры.
Запор при онкологии 4 стадии чаще всего обусловлен неподвижностью пациента. Из-за того, что человек постоянно пребывает в постели, страдает перистальтическая активность кишечника. Это приводит к замедлению пассажа пищевых масс по пищеварительной системе, которое внешне проявляется запором.
При значительной дегидратации организма нарушается формирование каловых масс, из-за чего они становятся более сухими и плохо отходят из кишечника. Данное состояние возникает на фоне следующих нарушений:
- Постоянное повышение температуры, лихорадка;
- Назначение пациенту диуретиков – мочегонных средств;
- Активное формирование отеков, в том числе и асцита – скопления жидкости в брюшной полости.
Запоры могут возникать на фоне предшествующих профузных диарей, которые вызывают тяжелую форму дегидратации. После этого часто развивается замедление отхождения каловых масс.


Нарушение кишечной перистальтики у онкологических больных может быть обусловлено дефектами питания. На фоне тяжелого заболевания пациент перестает продумывать рацион, употребляет очень мало овощей и фруктов, которые содержат большое количество клетчатки.
Из-за недостатка пищевых волокон в продуктах питания значительно снижается интенсивность перистальтики. Поэтому особенности диеты больного могут сказываться на состоянии кишечника и приводить к развитию запора.
Из-за онкологических процессов у многих пациентов развиваются реактивные расстройства психики, связанные с осознанием тяжести своего состояния. Люди впадают в состояние депрессии, которое внешне проявляется не только психологическими, но и соматическими расстройствами. Одним из них является развитие продолжительных запоров из-за нарушения импульсации мышечных волокон кишечника, которое возникает вследствие изменений в нервной системе.
Особенности клинической картины запора при онкологических процессах
У большинства пациентов запор является не единственным симптомом, который свидетельствует о поражении пищеварительной системы. Частыми клиническими проявлениями заболевания являются:
- Метеоризм – вздутие живота;
- Острые или тянущие боли, которые распространяются по всей поверхности брюшной стенки;
- Снижение аппетита;
- Значительная потеря веса.
На фоне онкологических процессов к этим симптомам часто присоединяются признаки поражения других органов и систем – выраженный лихорадочный процесс, недержание или задержка отделения мочи и т.д.
Что делать с запорами при онкологии?
При возникновении запора проводится комплексное лечение пациента, которое разностороннее воздействует на причину появления симптома. То, как бороться с запорами при онкологии, определяется лечащим врачом пациента. Терапию необходимо проводить строго под его контролем. Ограничение связано с тем, что онкологическому больному нельзя назначать некоторые группы препаратов из-за тяжелого состояния. Правильно подобрать лекарственные средства может только специалист.
Наиболее часто пациентам с запорами назначаются препараты из следующих групп:
- Слабительные с осмотическим действием (соли магния, Дюфалак и его аналоги). Средство от запора при онкологии способствуют выходу жидкости в просвет кишечника, что ускоряет процесс отделения каловых масс. На фоне приема таких лекарств необходимо соблюдать питьевой режим, чтобы не допустить развития обезвоживания из-за повышенной потери жидкости организмом.
- Средства, размягчающие пищевые массы в кишечнике (вазелиновое или растительное масло). Чтобы ускорить отхождение фекалий, пациентам назначаются масляные препараты. Они устраняют сформировавшиеся каловые камни, что способствует быстрому очищению кишечника.
- Препараты, обладающие местным стимулирующим действием (Сенадексин, Гутталакс, Бисакодил). Лекарственные средства при проникновении в кишечник оказывают локальное влияние на перистальтику мышечных волокон за счет стимуляции нервных волокон в стенке органа. За счет этого устраняется острый запор и восстанавливается проходимость пищеварительной системы.
Средства из данной группы стоит использовать с осторожностью и строго под контролем врача, так как они могут вызвать усиление боли в кишечнике и появление кровотечения. Вероятность побочных эффектов довольно низкая, но все же ее стоит учитывать при назначении лекарства.


В некоторых случаях для лечения запора используются препараты, увеличивающие объем фекалий в пищеварительной системе. В эту группу входит порошок ламинарии и Кафиол. Эти средства стимулируют перистальтику за счет повышения объема содержимого в кишечнике, в ответ на которое запускается рефлекторное усиление перистальтики.
У онкологических пациентов эти препараты необходимо использовать очень осторожно, особенно при наличии стенозирующих опухолей, так как увеличение количества пищевых масс на фоне перекрытия просвета органа может привести к острой кишечной непроходимости.
Многим пациентам интересно, какими средствами можно устранить запоры при онкологии, что делать в домашних условиях. Людям с частыми нарушения пищеварения показано профилактическое лечение с помощью масляных клизм, которые ускоряют прохождение пищевых масс по желудочно-кишечному тракту и защищают стенки органов от травмирующего воздействия каловых камней. Клизмы с вазелиновым маслом можно считать профилактической процедурой, которая направлена на профилактике повторных запоров.
Для устранения запоров пациент переводится на специальный рацион. Из его диеты исключаются мясные или рыбные блюда, грибы и другие тяжело перевариваемые продукты. Питание составляется из слизистых каш, в которые добавляется полезное при запорах растительное масло. В рацион вводится большое количество овощей и фруктов, которые содержат клетчатку – обязательный компонент питания пациента, активно стимулирующий перистальтику кишечника.
В меню обязательно включаются кисломолочные продукты, так как они тоже благоприятно сказываются на состоянии кишечника. Полезно употребление фруктов, которые обладают легким слабительным эффектом. К ним относится инжир, курага, чернослив. Чай и кофе замещаются на ягодные компоты или свежевыжатые фруктово-овощные соки.
Лечебная диета пациента с онкологическими патологиями предполагает не только правильное составление рациона, но и корректировку режима питания. Кормление пациента проводится небольшими порциями по 5-6 раз в день. Это позволяет минимизировать нагрузку на пищеварительную систему и снизить вероятность формирования каловых скоплений. Больным рекомендуется питаться каждый день в одни и те же часы, так как это обеспечивает дополнительную рефлекторную активность кишечника в определенные промежутки времени.
Если любое лечение запоров неэффективно, и в кишечнике пациента продолжают формироваться каловые камни, то больного переводят на энтеральное питание. Оно представляет собой специальные лекарственные смеси, которые имеют жидкую или кашицеобразную консистенцию. Употребление такого питания обеспечивает поступление в организм всех необходимых веществ, не вызывая при этом нарушения пищеварения.
Чтобы устранить симптомы кишечной непроходимости, применяется операцию по частичной резекции пораженного участка органа. Она предполагает удаление пораженного фрагмента и соединение здоровых участков пищеварительной системы.
Если на фоне заболевания отмирает большой фрагмент кишечника, то пациенту проводится дополнительная процедура – наложение колостомы. В ходе операции конечный фрагмент органа подводится к поверхности брюшной полости и фиксируется в этой области. Через полученное сообщение между кишечником и внешней средой в дальнейшем будут удаляться пищевые массы, которые выходят в специальный калосборник. Это позволяет устранить запор после операции на кишечнике при онкологии.
Для улучшения состояния кишечника и устранения запоров пациентам рекомендуется:
- Проходить физиотерапевтические процедуры;
- Делать массаж передней брюшной стенки;
- По возможности сохранять физическую активность, делать комплексы упражнений, ежедневно гулять на свежем воздухе
Таким образом, на фоне онкологических процессов часто возникают запоры, появление которых может быть спровоцировано разными факторами. Этот симптом сказывается на состоянии всего организма больного человека. Поэтому для устранения неприятных клинических проявлений необходимо проводить комплексное лечение, разносторонне воздействующее на проблему.
Опухоль кишечника
По словам врачей-онкологов, ситуация с ранней диагностикой рака прямой кишки оставляет желать лучшего. Пациенты приходят на осмотр к проктологу зачастую слишком поздно, когда уже присутствуют серьезные симптомы, такие как кровотечение, боли, выделение слизи и ложные позывы сходить в туалет, иногда – даже непроходимость кишечника. О том, что нужно делать, чтобы сохранить здоровье кишечника, рассказывает врач-проктолог высшей категории Карсакпаев Коптлеу Рахимович. Тел.: 8 (727) 315 22 89, 315 22 90.
Рак прямой кишки может начинаться бессимптомно. Но бывает и так, что симптомы уже проявились и не оставляют сомнения в том, что что-то неблагополучно с функцией выделения, но так как анус, или задний проход – это интимное место любого человека, больной из ложного чувства стыда откладывает визит к специалисту на неопределенное время. Если начинаются кровотечения из прямой кишки, люди предпочитают думать, что это признаки геморроя. И начинают самостоятельно лечить недуг всеми доступными средствами: свечами, мазями, способами народной медицины. Как показывает практика, симптомы опухоли прямой кишки и геморроя порой очень схожи. И только специалист в силах поставить точный диагноз.
Случаи из жизни
Жительницу г. Алматы (70 лет) в течение нескольких дней мучили сильные запоры. Беспокоясь о том, что функция кишечника нарушена, женщина решила сделать тюбаж – выпить теплой минеральной воды и полежать на боку с грелкой. Через некоторое время сильнейшие боли в области живота вынудили ее вызвать скорую помощь, хотя до этого женщина редко обращалась к врачам, предпочитая перетерпеть неприятные ощущения и дождаться момента, когда организм справится с болезнью самостоятельно.
Когда в больнице после обследования ей сказали, что у нее рак прямой кишки, она была очень удивлена и с трудом приняла саму мысль, что требуется срочное хирургическое вмешательство. Прямую кишку пришлось удалить и вместо нее вывести на брюшную полость колостому – специальное приспособление, через которое после подобной операции выходят наружу продукты жизнедеятельности. Возможно, обратись она к врачу при первых признаках заболевания, прямую кишку удалось бы сохранить. Такая реакция на неблагополучие в собственном организме достаточно типична, особенно для людей пожилого возраста, закаленных трудностями жизни.
Впрочем, непростительную беспечность по отношению к своему здоровью проявляют не только зрелые люди. Молодая женщина (25 лет), конечно, обращала внимание на кровянистые выделения из прямой кишки, которые случались всякий раз, когда она ходила в туалет. Но при этом долгое время была убеждена в том, что у нее трещина заднего прохода, и на прием к врачу не торопилась. Когда же начались боли и она наконец-то решилась проконсультироваться у проктолога, ей был поставлен диагноз рака прямой кишки с метастазами в печень. Молодая женщина погибла в цвете лет. Спасти ее было уже невозможно.
Врач-проктолог Карсакпаев Коптлеу Рахимович говорит о том, что надо себя любить и не допускать прогрессирования болезни до крайней степени, когда ее бывает сложно или даже невозможно лечить. Необходимо обязательно обращаться к специалисту при малейших подозрениях на патологические процессы, происходящие в кишечнике. По мнению Коптлеу Рахимовича, пальцевое обследование прямой кишки должно быть таким же обязательным, как флюорография, и проводиться не реже, чем 1 раз в год для всего населения в возрасте старше 45 лет. Последние статистические данные говорят о том, что женщины и мужчины одинаково часто заболевают раком прямой кишки. Поэтому профилактическое обследование должно стать нормой для представителей обоих полов.
Этот способ диагностики очень прост, но достаточно информативен. В результате его использования в 70-80% случаев можно обнаружить раковую опухоль прямой кишки и удалить ее на ранней стадии, пока она не пустила метастазы.
В случае с раком прямой кишки откладывать диагностику нельзя ни в коем случае! Дело в том, что кишечник, и в частности прямая кишка, очень богаты сосудами кровоснабжения, вследствие чего опухоль развивается быстро и у больного остается не слишком много времени для раздумий и преодоления каких-то психологических установок. При малейшем сомнении по поводу состояния прямой кишки, стойких запорах надо обращаться к врачу-проктологу для осмотра.
Обычный проктологический осмотр позволяет также обнаружить полипы. В некоторых семьях полипоз бывает наследственным. Часто от пациентов можно услышать, что отец умер от рака прямой кишки или мама погибла от этого заболевания. Поэтому единичные полипы надо удалять хирургическим путем, а за диффузными полипами следует постоянно наблюдать. Коптлеу Рахимович говорит, что нет точной статистики о том, какие разновидности полипов чаще всего перерождаются в злокачественную опухоль. Но происходит это довольно часто. Поэтому наличие этих доброкачественных образований всегда должно настораживать! Предраковыми состояниями также можно считать любые воспалительные заболевания кишечника, язвенный колит, проктиты и проктосегмоидиты, трещины прямой кишки и свищи.
Лечение рака прямой кишки
Степень инвалидности после операции зависит от местонахождения опухоли в прямой кишке. Если положение опухоли было более высокое и анус или так называемый анальный жом не был задет, опухоль удаляется с частью прямой кишки. Затем здоровый отводящий участок соединяется с анусом, таким образом формируя новую прямую кишку. Если же опухоль была расположена слишком низко, близко к выходу, прямая кишка удаляется полностью и больному на брюшную стенку выводят одноствольную колостому (выход из кишечника).
Качество жизни человека с колостомой резко меняется в худшую сторону. Ему приходится тщательно ухаживать за стомой и менять калоприемник. Известно очень много случаев, когда люди, привыкшие к активной социальной жизни, узнав о том, какая перспектива их ждет, отказывались от операции, несмотря на то, что это был их единственный шанс выжить. Они предпочли умереть, но только не носить калоприемник на боку.
Практика показывает, что очень важно правильно ухаживать за стомой. К тому же, в настоящее время существуют удобные приспособления для стомированных больных. Коптлеу Рахимович вспоминает свою пациентку на диспансерном учете, которая после операции 17 лет работала в очень серьезном государственном учреждении и никто, абсолютно никто из ее коллег не знал, что у нее на боку отверстие, из которого в специальный мешочек выходят продукты жизнедеятельности. Этот пример говорит о том, что можно и со стомой вести активный образ жизни, хотя никто не будет спорить с тем, что ее наличие будет ограничивать больного в каких-то видах деятельности.
Не теряйте бдительность!
Чтобы не допускать такой ситуации, надо внимательно относиться к своему здоровью. Как бы это ни было трудно для восприятия, но необходимо понять, что прямая кишка – это такой же орган, как и все остальные, и он подвержен болезням. Рак прямой кишки – это тяжелое заболевание, которое может привести к смерти или инвалидности. Поэтому нарушения в функционировании прямой кишки желательно замечать как можно раньше. Иногда достаточно обратить внимание на характер выделений из прямой кишки.
Ленточный кал или кал, сплющенный с одной стороны, говорит о том, что в прямой кишке уже есть какое-то препятствие. Обычно люди не придают этому значения, и совершенно напрасно!
Профилактика заболевания
Профилактика здоровья прямой кишки заключается в очень простых действиях:
– Нельзя допускать запоры, особенно многодневные. Нужно регулярно опорожнять кишечник. В результате запоров объемные и затвердевшие каловые массы, проходя через кишечник, травмируют его, в том числе и самый конечный его отдел.
– Характер питания очень влияет на предрасположенность к возникновению опухоли прямой кишки. Замечено, что вегетарианцы практически не болеют этим недугом, потому что употребляют в пищу много клетчатки. Любители мяса могут оставаться верны своим предпочтениям, но при этом следует добавлять в свой рацион питания продукты с высоким содержанием клетчатки.
– После 45 лет профилактический осмотр 1 раз в год – обязателен! Дополнительные осмотры – по показаниям врача.
Только таким образом можно избежать страшного заболевания или диагностировать его как можно раньше, тем самым сохранив жизнь пациента и, по возможности, его здоровье.
- Александр Евгеньевич, поход к проктологу - страшилка для многих. Расскажите, с чем к вам приходят и как вы проводите первый прием?
- К врачу приходят, если кровоточит, болит, что-то выросло или расстроилась функция. К проктологу приходят, если это произошло в определенном месте. На первом приеме происходит визуальный осмотр области заднего прохода, аккуратное пальцевое обследование анального канала с тем, чтобы разрешить или не разрешить себе дальнейшее инструментальные действия. А это осмотр длинной трубкой (на глубину 20 - 25 сантиметров (не путать с фиброколоноскопией. - Ред.) на полипы, опухоли, воспаления и короткой трубкой - на геморрой, трещины, воспаления в канале.

Александр Демеш: "Лет в тридцать проктологу стоит просто показаться, на всякий случай, а в 45 - 50 показаться нужно обязательно. Если в семье был рак толстой кишки, то и раньше". Фото: Павел МАРТИНЧИК
Это не страшно, но важно, поскольку находим разное: опухоли, полипы (а это будущие опухоли!), воспаления. В последние годы молодежь чаще стала болеть воспалениями в кишечнике - так называемыми неспецифическими язвенными колитами.
- Как проявляется язвенный колит?
- 5 раз за день в туалет, жиденько, с кровью и болью. Мы ставим предварительный диагноз, а дальше дело гастроэнтерологов - они лечат пищеварительный тракт, вплоть до прямой кишки, которую чаще всего и поражает неспецифический язвенный колит.
У самого выхода из кишки у человека растут внутренние геморроидальные узлы (кровоточат, болят, мешают), снаружи у заднего прохода бывают разные папилломы, кондиломы, наружные геморроидальные узлы. В анальном канале бывают анальные трещины, которые не так-то просто разглядеть. Все это повод обратиться к врачу.
- С чем чаще стали обращаться?
- По статистике, 8 из 10 человек сталкиваются с признаками геморроя, если терпимо - живут с ним годами.
- Кто-то с этим живет, а кто-то решает проблемы. Бывает, покалывает, побаливает, надувается, что-то образуется в области заднего прохода. Идеальный вариант - один раз показаться специалисту, чтобы исключить страшное и узнать что это. Если это просто кожная складка - ничего страшного, а если геморрой - то надо что-то делать.
Лет в тридцать проктологу стоит просто показаться, на всякий случай, а в 45 - 50 показаться нужно обязательно. Если в семье был рак толстой кишки, то и раньше.
- Если есть свеклу с черносливом и по полчаса держать ноги вверх - можно избежать геморроя?
- Для того чтобы понять, как избежать проявлений геморроя, расскажу, что приводит к обострению. Если на холоде потаскать мешки с цементом, потом съесть бутерброд, запить крепким алкоголем, а потом попариться в горячей бане - обострение почти неизбежно.
Мы европейцы, у нас генетически слабенькая на растяжение сосудистая стенка. Мы стоим - сосуды под давлением, сидим - сосуды тем более под давлением, приседаем со штангой в спортзале - это вообще ой-ей-ей. Паримся на критических режимах в сауне, едим экзотическую пищу, которая вызывает раздражение зоны выхода из заднего прохода.
Как попытаться уберечься? Если вы работаете сидя - каждые полчаса на минутку встаньте, чтобы дать прокачаться сосудам тазового дна. Физические нагрузки - только после хорошей разминки (5 - 7 минут бега в очень медленном темпе, можно на месте). Избегайте большого веса и долгих силовых упражнений.
Избегайте пищи с большим количеством консервантов - колбас, которые год хранятся без холодильника и перегружены глутаматом натрия (усилитель вкуса - Е-621. - Ред.) Стоит с осторожностью употреблять хрен, горчицу, чеснок, острый перец, приправы.
Геморрой - это удел современного европейца, по статистике, чаще других болеют британцы. Они любят виски, а крепкий алкоголь - прямая дорога к обострению геморроя.
Если алкоголь - то в умеренных количествах и до 15 градусов крепости. Важно пить достаточно воды. Кишечник - это резерв воды в организме: если воды недопить, организм возьмет ее из кишечника. В результате его работа осложнится и замедлится.
Если воды хватает - скорее всего, кишечное содержимое будет достаточно мягким, влажным и спокойно уйдет. Важно заставлять кишечник опорожняться ежедневно и мягко. Если это происходит раз в 2 - 5 дней - кишечник опорожняется жестко, травмируя ткани, а организм травится тем, что в нем за эти сутки образуется.
- Современная европейская женщина имеет тонкое и слабое тазовое дно. С течением времени, плюс беременность-роды, отсутствие физической активности - и тазовое дно опускается вниз. Как следствие, геморроидальные узлы, которые должны быть внутри, оказываются почти снаружи. Начинается мокнутие, раздражение, воспаление, потом боль и кровь. Женщинам, да и мужчинам нужно укреплять, а для этого качать тазовое дно (смотри фото. - Ред.)

Это упражнение отодвигает приближение геморроя. 3 подхода по 20 раз – первые 7 дней. 3 по 30 – вторые 7 дней. 3 по 50 – всю оставшуюся жизнь. И чем ближе пятки к попе – тем эффективнее!
- Что из физических нагрузок не вредно и эффективно: тренажеры, бассейн, бег, танцы, пилатес?
- Не вредно и эффективно - скандинавская ходьба: нагружает разные группы мышц, разгружает позвоночник путем частичной опоры на палки. Идеально - километров 10 пару раз в неделю. Аэробика, бассейн - тоже хорошо. С тренажерами и железом поосторожнее.
- А что скажете по поводу пресловутой клетчатки?
- То есть модели, которые питаются, как птички, травят себя изнутри?
- Пытаясь следить за фигурой и не набирать лишний вес, нужно следить и за работой кишечника. И вот тут важно подключить зелень, фрукты, овощи, клетчатку. Попадая в кишечник, клетчатка тянет на себя воду, приобретает влажную, объемную слизистую консистенцию и дополняет наши естественные 120 граммов парой сотен миллилитров. В итоге мы набираем необходимых 300 граммов - и кишечник заработал.
Поэтому клетчатка, отруби, зелень, вода - это норма современного питания. Натуральная клетчатка - это яблоко, груша, апельсин. Плюс перловка, гречка, капуста. Тому, у кого стул реже одного раза в сутки, надо добавлять в пищу готовую клетчатку из магазина.
Добавление клетчатки в современную пищу с целью получения стула ежедневно - это гигиеническая норма. Если вы ходите в туалет каждый день, то яблока-груши-апельсина будет достаточно. В других случаях путем применения клетчатки и ее дозирования мы должны добиться ежедневного нормального стула. К сожалению, все меньше и меньше людей, у которых все происходит самопроизвольно.
- Врачи требуют удалять полипы из кишечника, чтобы предупредить рак. Знакомая удалила, теперь при малейшем напряжении, поднятии веса или после бокала вина у нее начинается кровотечение…
- Если полип удалили, а все равно кровоточит - значит, либо есть другой полип, либо геморрой, либо рецидив полипа, либо опухоль. Ищите. Если полип удалили, но источник кровотечения не найден, с ним нужно разбираться.
- Многие боятся идти к проктологу из-за фиброколоноскопии (процедура осмотра прямой и толстой кишки специальным зондом. - Ред.).
- Фиброколоноскопия делается только по показаниям, в первый визит ее не делают. Если кишечник плохо опорожняется - надо увидеть почему: он может быть от рождения длинным, может быть по- стариковски провисшим, раздутым-расширенным, а может, там растет опухоль.
- Может расти опухоль, и при этом ничего не болеть?
- Увы, болезнь такова, что она может развиваться до запущенной стадии без внятных признаков. Поэтому мы цепляемся за так называемый синдром малых признаков. В протоколах сказано, что если человек после 45 лет обратился к проктологу, врач обязан назначить колоноскопию. Потому что нередки ситуации, когда пациент рассказывает про геморрой, а проблема другая.
Страхи, связанные с колоноскопией, пришли из недавнего прошлого. Но с тех пор усовершенствовалось оборудование и повысилась квалификация врачей. Если раньше колоноскоп был толщиной с большой палец и почти не гнулся, то сегодня - почти с мизинец и довольно гибкий. Качество и переносимость колоноскопии за последние 10 лет изменились радикально: из процедуры, которую попробуй перенеси, она стала вполне терпимой.
- Читала, что колоноскопию делают под наркозом. Можно без?
- Часто и вполне нормально колоноскопия переносится и без наркоза. Если по ходу выполнения процедуры оказалось, что пациенту больно, процедура прекращается и ставится вопрос о ее проведении под наркозом.
- Многие африканцы и азиаты категорически не признают туалетную бумагу как средство гигиены, подмываясь лишь водой. Как вы к этому относитесь?
- Очень положительно: вода для гигиены этой области - надежно и безопасно. Я рекомендую пациентам пользоваться после туалета обычной водой. Потому что принципиально все в этой области водорастворимо и не требует химии. Злоупотребление мылом пересушивает кожу, вызывает дискомфорт и дополнительное раздражение, если в этой области есть проблемы. В любом цивилизованном туалете есть биде, возьмите отели: в трех звездах - хорошая туалетная бумага, в четырех-пяти звездах - биде.
- То есть можно обходиться без туалетной бумаги… Потому что химия и травмирует?
- И то и другое. Да, нас приучили к туалетной бумаге, но подход к гигиене после туалета - это чистая вода комфортной температуры.
- На слуху постоянно повторяющиеся страшные истории о том, что пациенту вывели кишку в бок вместе с калоприемником…
Читайте также: