Препараты противопоказанные при лейкозе
Долгое время лечение острого лейкоза ограничивалось применением симптоматических средств. С введением рентгенотерапии были предприняты попытки лечения острого лейкоза рентгеновыми лучами, но вскоре отказались от этого метода, так как последние обостряли заболевание и ускоряли течение процесса. В дальнейшем для лечения острого лейкоза было применено переливание крови.
Более мягкое действие при лейкозах оказывает переливание эритроцитной массы.
В настоящее время в нашей стране общепринятым является комплексный метод лечения лейкозов, основные принципы которого раннее начало и непрерывность. Оценка результатов лечения производится на основании клинического и гематологического улучшения. Ремиссии могут быть полными и частичными.
Полная ремиссия - абсолютная нормализация клинических и гематологических показателей. В костномозговом пунктате обнаруживается не более 7% незрелых патологических форм.
Частичная ремиссия - нормализация клинических показателей и частичная нормализация периферической крови больных. В костномозговом пунктате возможно содержание незрелых патологических форм до 30%.
Клиническое улучшение связано с устранением ряда клинических симптомов (уменьшение размера печени, селезенки, лимфатических узлов, исчезновение геморрагического синдрома и др.).
Гематологическое улучшение - частичная нормализация только показателей периферической крови (нарастание гемоглобина, Снижение количества незрелых форм и др.).
Для лечения острого лейкоза в настоящее время применяются гормоны и антиметаболиты (6-меркаптопурин и метатрексат). Указанные препараты могут комбинироваться в различных сочетаниях в зависимости от формы и периода заболевания.
При лейкопенических формах заболевания с нерезко выраженными гиперпластическими проявлениями (слабое увеличение печени, селезенки и лимфатических узлов) показано постепенное включение препаратов (вначале гормонов, затем антиметаболитов). При опухолевых и генерализованных формах острого лейкоза более показано сочетанное применение препаратов (гормоны и антиметаболиты). При наступлении клинико-гематологической ремиссии в качестве поддерживающей терапии используют гормоны и антиметаболиты, чаще их комбинацию.
Из гормональных препаратов получили широкое применение в практике лечения лейкозов преднизон, преднизолон, триамсинолон и др.
Вопрос о суточных дозах гормональных препаратов до сих пор не разрешен. Одни исследователи рекомендуют применять большие дозы препаратов, другие - малые. Ряд исследователей указывает на возможность тяжелых осложнений при передозировке гормональных препаратов (диабетический синдром, язвы желудка и кишечника, остеопороз, сепсис, некрозы).
В настоящее время педиатры придерживаются умеренных доз гормональных препаратов (максимально 50-100 мг в сутки).
Длительность лечения гормональными препаратами не может быть ограничена определенными сроками. Большинство исследователей рекомендует лечить больных указанными дозами препаратов до наступления стойкого клинико-гематологического улучшения. При этом не следует сразу прерывать лечение гормонами, а нужно постепенно снижать суточную дозу. После достижения клинико-гематологической ремиссии назначают поддерживающую дозу.
В практику лечения лейкозов вошли наименее токсичные соединения фолиевой кислоты.
Антагонисты фолиевой кислоты более эффективны при лечении лейкозов у детей, чем у взрослых. У детей ремиссии наступают часто (до 60%) и продолжаются нередко до 6-8 месяцев. При лечении антагонистами фолиевой кислоты очень часто из-за токсичности препарата наступают побочные явления: некрозы слизистых оболочек полости рта и желудочно-кишечного тракта, понос, рвота, желтуха, угнетение костномозгового кроветворения, вплоть до апластической анемии.
Предложенная для ликвидации токсических явлений фолиниевая кислота, снимая побочные действия, одновременно значительно снижает, а иногда и полностью ликвидирует терапевтический эффект.
Многие авторы широко применяют 6-меркаптопурин (пуринетол) при лечении лейкозов у детей. Клиническая и гематологическая ремиссия наблюдается довольно часто (до 25-30%).
Первоначально предложенная суточная доза 6-меркаптопурина 2,5 мг/кг принята в настоящее время всеми клиницистами. В зависимости от индивидуальных особенностей больного и тяжести заболевания доза может колебаться от 1,5 до 5 мг/кг. У детей рекомендуется начинать лечение с небольших доз (1,5-2 мг/кг). В дальнейшем при отсутствии побочного действия можно перейти на полную суточную дозу. Длительность лечения зависит от его результатов, обычно улучшение под влиянием лечения 6-меркаптопурином наступает довольно медленно (не ранее 3 недель).
Впоследствии рекомендуется поддерживающая терапия 1/2-1/3 суточной дозы. Лечение 6-меркаптопурином обычно проводится в сочетании с гормональными препаратами или без них при выраженной резистентности к последним. Кроме гормонов и химиотерапевтических препаратов, проводятся и другие лечебные мероприятия.
1) Переливание эритроцитной массы в количестве от 30 до 100 мл, желательно одногруппной. Введение проводится капельным методом 1-3 раза в неделю в зависимости от показаний (степень анемий, тяжесть состояния больного, температурная реакция). При геморрагическом синдроме показано введение тромбоцитной массы.
2) Введение плазмы целесообразно при состояниях токсикоза и выраженном геморрагическом синдроме.
3) Антибиотики (пенициллин, стрептомицин, биомицин, террамицин, тетрациклин и др.) следует назначать при выраженной температурной реакции или подозрении на присоединение осложнений и сопутствующих заболеваний.
4) Наряду с этим при лейкозах необходимо назначать большие дозы аскорбиновой кислоты.
5) Рутин и викасол рекомендуется принимать при геморрагических формах. При обострении геморрагического синдрома внутривенно необходимо вводить плазму и 10% раствор хлористого кальция.
При лечении острых лейкозов противопоказаны некоторые лечебные средства, применяющиеся при хронических лейкозах (эмбихин, милеран, уретан), так как они обостряют течение острого лейкоза. Рентгенотерапия, будучи также противопоказанной при остром лейкозе, применяется лишь при опухолях средостения, которые вызывают тяжелое удушье с угрозой для жизни больных. Небольшие дозы рентгеновых лучей используются при лечении хлорлейкоза. Также противопоказано лечение больных острым лейкозом радиоактивными изотопами.
Все перечисленные выше методы терапии, несомненно, удлиняют жизнь больного и смягчают течение болезни.
В настоящее время наиболее распространены при лечении хронических лейкозов у взрослых и детей производные хлорэтиламинов (эмбихин и новэмбихин) и милеран (миелосан). Значительно реже педиатрами используется уретан. Имеются отдельные сообщения о лечении хронических лейкозов у детей триэтилентиофосфорамидом (тиотэф).
А. Ф. Тур рекомендует следующую методику применения эмбихина. Последний вводят внутривенно с кровью или физиологическим раствором из расчета 0,1 мг на 1 кг веса и эмбихин № 7, который действует более мягко - 0,15 мг на 1 кг веса. Лечение начинают с 1/3-1/2 дозы, доводят ее через 2-3 инъекции до полной. Всего на курс лечения до 10-12, реже 15- 20 инъекций. Препарат вводят 3 раза в неделю. Лечебный эффект наступает после 10-15 инъекций. Лечение эмбихином можно комбинировать с рентгеновским облучением. Ремиссия при этом продолжается от нескольких месяцев до года.
Дальнейшее лечение можно проводить амбулаторно через 2 недели или через 1-3 месяца при появлении первых признаков рецидива (повышение количества лейкоцитов, ухудшение лейкоцитарной формулы).
В терминальном периоде заболевания при наличии кахексии, лейкопении и выраженной анемии эмбихин противопоказан. В качестве побочных явлений при лечении эмбихином могут появиться тошнота, рвота, лейкопения и глубокие поражения органов в виде некробиотических процессов.
Милеран (миелосан) менее токсичен и обладает выраженной антилейкемической активностью. Он считается лучшим препаратом при лечении хронического миелоидного лейкоза. Детям с хроническим лейкозом назначают милеран из расчета 0,06 мг на 1 кг веса, что составляет 2-4 мг (максимально 6 мг) в сутки на 2-3 приема. Продолжительность лечения милераном 2-6 месяцев. Основное лечение прекращается при наступлении клинико-гематологической ремиссии.
Учитывая способность милерана вызывать лейкопению, тромбоцитопению, а в некоторых случаях панцитопению, основное лечение прекращают, когда число лейкоцитов приближается к 30 000-20 000 в 1 мм3; в дальнейшем продолжается поддерживающая терапия (1 мг препарата 2-3 раза в неделю). Иногда уже в периоде поддерживающей терапии число лейкоцитов у больных внезапно падает ниже 10 000. В таких случаях следует прекратить лечение милераном и возобновить лишь при нарастании количества лейкоцитов. В каждом отдельном случае необходим индивидуальный подход к больному с учетом особенностей реакции его кроветворной системы, формы и периода заболевания.
Тиотэф рекомендуется давать per os по 5-10 мг в день до появления признаков клинического улучшения.
Гормональные препараты (преднизолон, преднизон, триамсинолон и др.) применяются в период гемоцитобластного обострения хронического лейкоза в той же дозе.
Лучевая терапия у детей должна проводиться с особой осторожностью из-за опасности вызвать обострение. Более распространенным и безопасным методом является местное облучение, которое обычно сочетается с переливанием эритроцитной массы.
Показания к прекращению лечения: прогрессивное снижение числа лейкоцитов, тромбоцитопения, геморрагические проявления, высокая лихорадка. Лечение рецидивов следует начинать как можно позднее. Противопоказания к лечению: острый лейкоз, анемия, значительное омоложение белой крови (гемоцитобластное обострение).
Показанием к лечению радиоактивным фосфором является наличие форм хронического миелолейкоза, при которых имеется выраженная устойчивость к лечению химиотерапевтическими препаратами или рентгеновыми лучами.
Радиоактивный фосфор дается натощак в дозе 0,1-1,5 в 100 мл 20% раствора глюкозы с промежутками 8-10 дней. При лечении радиоактивным фосфором необходимо полноценное питание с введением аскорбиновой кислоты и препаратов печени, обильное питье. Однако в течение первых 3-4 дней от начала лечения обычно ограничивают пищу, богатую фосфором (яйца, мясо, рыба, икра, сыр). Ремиссии в результате лечения радиоактивным фосфором продолжаются в течение 2-12 месяцев. Это лечение противопоказано при острых и подострых формах лейкоза, также оно не рекомендуется при хроническом лейкозе, сопровождающемся выраженной анемией и тромбоцитопенией, проявлениями геморрагического синдрома.
Кроме перечисленных выше методов лечения, применяются переливания эритроцитной массы (50-100 мл) повторно через 4-10 дней, в зависимости от состояния больного и фазы заболевания. Переливание плазмы применяется в тяжелых случаях, сопровождающихся токсикозом и выраженными геморрагическими проявлениями.
Переливание тромбоцитной и лейкоцитной массы проводится при выраженной тромбоцитопении и лейкопении. Антибиотики назначаются при лечении больных хроническим лейкозом строго по показаниям (при лихорадке и при подозрении на присоединение сопутствующего заболевания). Наряду с медикаментозной и лучевой терапией необходимы режим и питание.
У детей, больных хроническим лейкозом, присоединение различного рода инфекционных и простудных заболеваний может обострить течение процесса. Этим детям противопоказаны физиотерапевтические процедуры. Вопрос о профилактических прививках должен решаться сугубо индивидуально. Летний отдых детей желательно организовать в той местности, где ребенок живет постоянно.
Таким образом, только применением комплекса мероприятий можно добиться улучшения состояния больных и значительного продления их жизни.
В арсенале средств, использующихся для лечения лейкозов, важное место занимает группа кортикостероидных гормонов. На сегодняшний день уже не подлежит сомнению, что данные препараты оказывают положительное влияние на течение и клиническую картину лейкоза. Они улучшают состояние костного мозга и периферические гематологические показатели.
Использование кортикостероидов при остром лейкозе основывается на их способности подавлять митотические процессы непосредственно в родоначальных патологических опухолевых клетках и тем самым оказывать цитостатическое действие. Гормональную терапию, как правило, начинают с умеренных доз преднизолона.

Если на протяжении первых двух недель клинико-гематологические показатели не изменяются в лучшую сторону, дозу препарата постепенно увеличивают. Применение больших доз оправдано при тяжёлых формах острых лейкозов, с резко выраженными признаками геморрагического синдрома.
В отсутствии должного эффекта от гормонотерапии, а также при формировании устойчивости к какому-либо конкретному назначенному лекарственному средству, его заменяют другим кортикостероидом в соответствующей дозировке, учитывая тот факт, что 5 мг преднизона эквивалентно 0,75 мг дексаметазона и 4 мг триамсинолона. Смена препаратов кортикостероидных гормонов в ряде случаев позволяет получить желаемый терапевтический эффект, хотя при этом каких-либо явных преимуществ одного лекарственного вещества перед другими не установлено. При тяжёлых состояниях, выраженной клинике интоксикации или при наличии рвоты вводят внутримышечно преднизон, исходя из расчёта 1-1,5 мг/кг/сут.
Лечение гормонами проводится непрерывно вплоть до получения явного клинико-гематологического улучшения. В данный период осторожно приступают к постепенному снижению суточного количества принимаемого препарата, уменьшая дозу преднизолона по 2,5 мг в 3-5 дней и имея в виду, что резкое и преждевременное её снижение, как и внезапная полная отмена гормонов, может быстро привести к рецидиву патологического лейкемического процесса. В течение периода клинико-гематологической ремиссии рекомендуются поддерживающие дозы кортикостероидов, составляющие 1/2-1/3 от лечебной.
Что же касается побочных эффектов, многолетние клинические наблюдения показали, что длительный, непрерывный приём данного класса препаратов сопровождается развитием кушингоида с характерным лунообразным лицом, жировым валиком в области шеи и общей повышенной упитанностью. Кроме того, может развиться транзиторная артериальная гипертензия, гипертрихоз (избыточный рост волос), эмоциональная лабильность и т.д. Однако все эти проблемы не должны служить противопоказанием к проведению гормонотерапии при лейкозах.
В целях профилактики и уменьшения выраженности побочного действия при длительном приёме кортикостероидных средств рекомендуется включать в суточный рацион пациента достаточное количество белков, содержащих аминокислоту триптофан (творог, мясо), продуктов, насыщенных солями калия (изюм, чернослив, урюк, некоторые овощи); ограничить объём выпиваемой жидкости и соли натрия. Дополнительно внутрь назначают 5-10%-ный раствор калия хлорида.
Учитывая ульцерогенное действие принимаемых внутрь кортикостероидов, при наличии отягощённого язвенного анамнеза, прикрывают желудочно-кишечный тракт ингибиторами протонной помпы.
Одним из эффективных способов, дающих возможность свести до минимума риск развития побочных явлений, сопряжённых с длительным применением данной группы гормонов, является курсовое подключение анаболических стероидов (метандростенолона (неробола), метиландростендиола).
+7 (495) 50 254 50 - ГДЕ ЛУЧШЕ ЛЕЧИТЬ РАК КРОВИ
Виды лейкозов - острые и хронические
Анатомия и физиология костного мозга
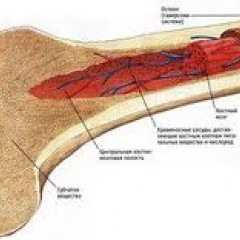
Костный мозг – это ткань находящаяся внутри костей, преимущественно в костях таза. Это самый главный орган, участвующий в процессе кроветворения (рождение новых клеток крови: эритроцитов, лейкоцитов, тромбоцитов). Этот процесс необходим организму, для того чтобы, заменить погибающие клетки крови, новыми. Костный мозг состоит из фиброзной ткани (она образует основу) и кроветворной ткани (клетки крови на разных этапах созревания). Кроветворная ткань включает 3 клеточные линии (эритроцитарный, лейкоцитарный и тромбоцитарный), по которым образуются соответственно 3 группы клеток (эритроциты, лейкоциты и тромбоциты). Общим предком этих клеток, является стволовая клетка, которая запускает процесс кроветворения. Если нарушается процесс образования стволовых клеток или их мутация, то нарушается процесс образования клеток по всем 3 клеточным линиям.
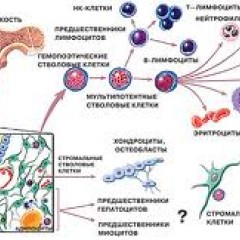
Эритроциты – это красные кровяные клетки, содержат гемоглобин, на нём фиксируется кислород, при помощи которого питаются клетки организма. При недостатке эритроцитов происходит недостаточное насыщение клеток и тканей организма кислородом, в результате чего проявляется различными клиническими симптомами.
Лейкоциты к ним относятся: лимфоциты, моноциты, нейтрофилы, эозинофилы, базофилы. Представляют собой белые клетки крови, они играют роль в защите организма и выработке иммунитета. Их недостаток вызывает снижение иммунитета и развитие различных инфекционных заболеваний.
Тромбоциты – это кровяные пластинки, которые участвуют в образовании тромба. Недостаток тромбоцитов приводит к различным кровотечениям.
Подробнее о видах кровяных клеток читайте в отдельной статье пройдя по ссылке.
Причины лейкоза, факторы риска
Симптомы различных видов лейкозов
- При острых лейкозахотмечаются 4 клинических синдрома:
- Анемический синдром: развивается из-за недостатка выработки эритроцитов, могут присутствовать множество симптомов или некоторые из них. Проявляется в виде усталости, бледности кожи и склер, головокружение, тошнота, быстрое сердцебиение, ломкость ногтей, выпадение волос, патологическое восприятие запаха;
- Геморрагический синдром: развивается в результате недостатка тромбоцитов. Проявляется следующими симптомами: вначале кровотечения из десен, образование синяков, кровоизлияния в слизистые оболочки (язык и другие) или в кожу, в виде мелких точек или пятен. В дальнейшем при прогрессировании лейкоза, развиваются и массивные кровотечения, в результате ДВС синдрома (диссеминированное внутрисосудистое свёртывания крови);
- Синдром инфекционных осложнений с симптомами интоксикации: развивается в результате недостатка лейкоцитов и с последующим снижением иммунитета, повышение температуры тела до 39 0 С, тошнота, рвота, потеря аппетита, резкое снижение веса, головная боль, общая слабость. У больного присоединяются различные инфекции: грипп, пневмония, пиелонефрит, абсцессы, и другие;
- Метастазы - по току крови или лимфы опухолевые клетки попадают в здоровые органы, нарушая их структуру, функции и увеличивая их в размере. В первую очередь метастазы попадают в лимфатические узлы, селезёнку, печень, а потом и в другие органы.
Эритробластный острый лейкоз, поражаются клетки предшественницы, из которых в дальнейшем должны развиться эритроциты. Чаще встречается в пожилом возрасте, характеризуется выраженным анемическим синдромом, не наблюдается увеличение селезёнки, лимфатических узлов. В периферической крови снижено количество эритроцитов, лейкоцитов и тромбоцитов, наличие молодых клеток (эритробластов).
Монобластный острый лейкоз, нарушается выработка лимфоцитов и моноцитов, соответственно они будут снижены в периферической крови. Клинически, проявляется, повышением температуры и присоединением различных инфекций.
Мегакариобластный острый лейкоз, нарушается выработка тромбоцитов. В костном мозге при электронной микроскопии обнаруживают мегакариобласты (молодые клетки, из которых образуются тромбоциты) и увеличенное содержание тромбоцитов. Редкий вариант, но чаще встречается в детском возрасте и обладает неблагоприятным прогнозом.
Хронический миелолейкоз, усиленное образование миелоидных клеток, из которых образуются лейкоциты (нейтрофилы, эозинофилы, базофилы), в результате чего, уровень этих групп клеток будет повышен. Долгое время может протекать бессимптомно. Позже появляются симптомы интоксикации (повышение температуры, общая слабость, головокружение, тошнота), и присоединение симптомов анемии, увеличение селезёнки и печени.
Хронический лимфолейкоз, усиленное образование клеток - предшественниц лимфоцитов, в результате уровень лимфоцитов в крови повышается. Такие лимфоциты не могут выполнять свою функцию (выработка иммунитета), поэтому у больных присоединяются различные виды инфекций, с симптомами интоксикации.
Диагностика лейкоза
- Повышение уровня лактатдегидрогеназы (норма 250 Ед/л);
- Высокий АСАТ (норма до 39 Ед/л);
- Высокая мочевина (норма 7,5 ммоль/л);
- Повышение мочевой кислоты (норма до 400 мкмоль/л);
- Повышение билирубина ˃20мкмоль/л;
- Снижение фибриногена 30%;
- Низкий уровень эритроцитов, лейкоцитов, тромбоцитов.
- Трепанобиопсия (гистологическое исследование биоптата из повздошной кости): не позволяет точно поставить диагноз, а лишь определяет разрастание опухолевых клеток, с вытеснением нормальных клеток.
- Цитохимическое исследование пунктата костного мозга: выявляет специфические ферменты бластов (реакция на пероксидазу, липиды, гликоген, неспецифическую эстеразу), определяет вариант острого лейкоза.
- Иммунологический метод исследования: выявляет специфические поверхностные антигены на клетках, определяет вариант острого лейкоза.
- УЗИ внутренних органов: неспецифический метод, выявляет увеличенные печень, селезёнку и другие внутренние органы с метастазами опухолевых клеток.
- Рентген грудной клетки: является, неспецифическим метом, обнаруживает наличие воспаления в лёгких при присоединении инфекции и увеличенные лимфатические узлы.
Лечение лейкозов
- Полихимиотерапия, применяется с целью противоопухолевого действия:
- Трансфузионная терапия: эритроцитарная масса, тромбоцитарная масса, изотонические растворы, с целью коррекции выраженного анемического синдрома, геморагического синдрома и дезинтоксикации;
- Общеукрепляющая терапия:
- применяется с целью укрепления иммунитета. Дуовит по 1 таблетке 1 раз в день.
- Препараты железа, для коррекции недостатка железа. Сорбифер по 1 таблетке 2 раза в день.
- Иммуномодуляторы повышают реактивность организма. Тималин, внутримышечно по 10-20 мг 1 раз в день, 5 дней, Т-активин, внутримышечно по 100 мкг 1 раз в день, 5 дней;
- Гормонотерапия: Преднизолон в дозе по 50 г в день.
- Антибиотики широкого спектра действия назначаются для лечения присоединяющих инфекций. Имипенем по 1-2 г в сутки.
- Радиотерапия применяется для лечения хронического лейкоза. Облучение увеличенной селезёнки, лимфатических узлов.
Использование солевых повязок с 10% солевым раствором (100 г соли на 1 литр воды). Намочить льняную ткань в горячем растворе, ткань немного сжимать, сложить в четверо, и накладывать на больное место или опухоль, закрепить лейкопластырем.
Настой из измельчённых игл сосны, сухая кожа лука, плоды шиповника, все ингредиенты смешать, залить водой, и довести до кипения. Настоять сутки, процедить и пить вместо воды.
Употреблять соки из красной свеклы, граната, моркови. Кушать тыкву.
Настой из цветков каштана: взять 1 столовую ложку цветков каштана, залить в них 200 г воды, вскипятить и оставить настаиваться на несколько часов. Пить по одному глотку на один приём, необходимо выпить 1 литр в день.
Хорошо помогает в укреплении организма, отвар из листьев и плодов черники. Кипятком примерно 1 литр, залить 5 ложек листьев и плодов черники, настоять несколько часов, выпивать всё за один день, принимать около 3 месяцев.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Такое понятие как рак крови подразумевает злокачественные поражения кроветворной и лимфатической систем, костного мозга. Существует три основных вида онкологии, для которых используют таблетки от рака крови, рассмотрим их:
- Лейкемия – раковые клетки поражают кровь и костный мозг. Основной признак болезни, это быстрое накапливание лейкоцитов (измененные белые кровяные тельца). Увеличение их количества приводит к тому, что организм теряет способность бороться с инфекций и вырабатывать тромбоциты, эритроциты.
- Лимфома – поражение лимфатической системы, которая отвечает за выведение лишней жидкости из организма и образование иммунных клеток. Лимфоциты препятствуют инфицированию организма, если они подвергаются патологическому изменению, то нарушают иммунную систему. Измененные белые кровяные тельца трансформируются в клетки лимфомы, накапливаясь в тканях и лимфатических узлах.
- Миелома – поражение плазматических клеток, отвечающих за выработку антител к инфекционным и болезнетворным раздражителям. Такой рак постепенно ослабляет организм, подрывая иммунную систему.
Истинные причины злокачественного перерождения неизвестны, но существует ряд факторов провоцирующих болезнь. Это могут быть генетические заболевания, вирусы, воздействия радиации или вредных веществ и многое другое.
Стадии рака крови, учитывающие степень проникновения в органы и ткани, наличие метастазов, размеры опухоли:
- Первая – перерождение здоровых клеток в раковые.
- Вторая – злокачественные клетки накапливаются, формируя ткани новообразования.
- Третья – активное перемещение пораженных клеток по организму с током крови и лимфы, образование метастазов.
- Четвертая – метастазирование во многие органы и ткани. Прогноз неблагоприятный.
Успех лечения зависит от своевременной диагностики. Больным назначают химиопрепараты, противовирусные, средства, антибиотики, гормоны кортикостероиды и иммуностимуляторы.
Иделалсиб
Таргетный ингибитор инозитолтрифосфокиназы дельта для лечения индолетных неходжкинских лимфом и других поражений крови. Иделалсиб может использоваться в качестве монотерапии и комплексного лечения при таких заболеваниях, как:
- Хронический лимфолейкоз и его рецидивы. Может комбинироваться с Ритуксимабом для лечения пациентов, которые ранее проходили монотерапию данным лекарством.
- Неходжкинская лимфома и ее рецидивы.
- Фолликулярная B-клеточная неходжкинская лимфома.
- Мелкоклеточная лимфоцитарная лимфома.
Препарат принимают по 150 мг в день, разделенных на несколько приемов. Количество циклов и частоту применения определяет врач, индивидуально для каждого пациента. Противопоказано использовать при непереносимости компонентов средства. Побочные действия проявляются стандартным набором симптомов: тошнота, рвота, головные боли и головокружение, кожные аллергические реакции и другое. Случаев передозировки не зафиксировано, так как препарат все еще находится в режиме исследования.
Ритуксимаб
Противоопухолевый медикамент – химерное моноклональное антитело, которое специфически связывается с трансмембранным антигеном CD20. Ритуксимаб это антиген, который расположен на зрелых В-лимфоцитах и пре-В-лимфоцитах, но отсутствует на здоровых плазматических клетках и тканях, на стволовых гемопоэтических клетках.
Действующее вещество связывается с антигеном CD20 на B-лимфоцитах и вызывает иммунологические реакции, связанные с растворением В-клеток. Препарат повышает реактивную чувствительность клеток B-клеточной лимфомы к химиопрепаратам и их цитотоксическому действию.
- Показания к применению: CD20-положительные неходжкинские лимфомы низкой степени злокачественности, рецидивирующие, устойчивые к химиотерапии В-клеточные. Комбинированная терапия CD20-положительных диффузных В-крупноклеточнхых неходжкинских лимфом.
- Дозировка устанавливается индивидуально для каждого пациента и зависит от врачебных показаний, стадии болезни, схемы лечения и общего состояния системы кроветворения.
- Противопоказано использовать при непереносимости ритуксимаба и повышенной чувствительности к белкам мыши. Применение в период беременности возможно в том случае, когда польза для матери выше потенциального риска для плода. С осторожностью лекарство назначают пациентам с поражениями легких, при риске развития бронхоспазма, при количестве нейтрофилов мене 1500/мкл и тромбоцитов менее 75000/мкл.
- Побочные действия возникают со стороны многих органов и систем. Чаще всего пациенты сталкиваются с такими реакциями: тошнота, рвота, диарея, боли в животе, анорексия, нарушение вкусовых ощущений, головные боли и головокружение, парестезии, тяжелая тромбоцитопения и нейтропения, лейкопения, заболевания сердечно-сосудистой системы, боли в костях и мышечные боли, повышенное потоотделение, сухость кожи, лихорадка и озноб.
Ибрутиниб
Фармакологическое средство, применяемое для лечения злокачественных поражений кроветворной системы. Ибрутиниб представляет собой белое твердое вещество, легко растворимое в метаноле и диметилсульфоксиде, но практически не растворяемое в воде. Препарат является низкомолекулярным ингибитором тирозинкиназы Брутона. Ингибирует пролиферацию злокачественных клеток и их выживаемость.
При пероральном приеме быстро абсорбируется. Прием пищи не влияет на процессы всасывания, но повышает концентрацию ибрутиниба в 2 раза, в сравнении с приемом на пустой желудок. Связывание с белками плазмы крови 97%. Метаболизируется изоформой CYP3A4/5 цитохрома Р450 с образованием дигидродиольного метаболита. Выводится с мочой и калом.
- Применение: мантийноклеточная лимфома рефракторная, рецидивирующая, хронический лимфоцитарный лейкоз. Используется в качестве первой линии терапии. Таблетки принимают внутрь, запивая водой. Рекомендуемая доза при лимфоме – 560 мл 1 раз в день, при хронической лимфоцитарном лейкозе – 420 мг в день.
- Противопоказания: гиперчувствительность к компонентам, возраст пациентов младше 18 лет, диализ, тяжелые нарушения функции почек, беременность и грудное вскармливание. С особой осторожностью назначается пациентам, применяющим антикоагулянты или лекарственные средства, ингибирующие функцию тромбоцитов.
- Побочные действия и симптомы передозировки: тошнота, рвота, диарея/запор, головные боли и головокружение, нарушения сердечно-сосудистой системы, кожные аллергические реакции и другое. Специфический антидот отсутствует, поэтому показана симптоматическая терапия и мониторинг жизненно важных функций.
Нейлотинив
Экспериментальное лекарство, эффективность которого подтвердило 40% выздоровевших пациентов, страдавших от разных форм рака крови. Нейлотинив это достойная альтернатива болезненной химиотерапии и трансплантации костного мозга. Он имеет минимум противопоказаний и практически не обладает побочными эффектами. По своей стоимости ниже курса трансплантации стволовых клеток, что делает лечение рака крови более доступным.
Нейлотинив – это результат разработки израильских медиков. Его экспериментальные исследования проводились в клинике Шиба. Препарат улучшает самочувствие пациентов в течение трех месяцев со дня начала терапии, уничтожая пораженные хромосомы, вызывающие повышенный уровень белых кровяных телец. В ближайшее время медикамент получит одобрение Минздрава Израиля и поступит в больницы мира.
Читайте также:

