Предраковые заболевания кожи клинические рекомендации
Предраковые заболевания кожи и мягких тканей — две различные группы, которые необходимо рассматривать в отдельности. Общей их характеристикой является то, что данному комплексу болезней свойственно возникновение злокачественных опухолей. Подразделяется на две подгруппы: облигатные (высокая степень озлокачествления) и факультативные (с необязательной малигнизацией).
Описание данной патологии
Предраковые заболевания кожи характеризуется единичными или множественными узелками, разрастаниями, очагами гиперкератоза, папулами, пигментными пятнами или очагами раздражения разной окраски, формы и размера. Диагноз устанавливается на основании осмотра и результатов гистологических исследований. Лечение – оперативное удаление, химиотерапия, криотерапия, интерферонотерапия.

Предраковые заболевания кожи – новообразования эпителиального происхождения доброкачественной природы и патологические состояния кожного покрова неопухолевого характера, имеющие склонность к преобразованию в злокачественную опухоль. Риск перерождения может существенно различаться. Фото предракового заболевания кожи представлено чуть выше.
Основная причина малигнизации
Основной причиной малигнизации являются внешние неспецифические раздражения (инсоляция, механическое трение, температурное воздействие), отсутствие своевременного лечения и различные эндогенные факторы. Страдают такими патологиями преимущественно люди пожилого и среднего возраста. Существуют также некоторые врожденные недуги такого рода, которые, в основном, поражают подростков и детей. Диагностику предраковых заболеваний кожи и терапию осуществляют врачи в области дерматологии и онкологии.
Патологии слизистого покрова рта и тканей лица
Заболевания этих областей облигатного типа включают хейлит Манганотти, ограниченный гиперкератоз, бородавчатый предрак. К факультативному типу предраковых заболеваний кожи лица и красной каймы губ относят кератоакантому, кожный рог, папиллому.

Также сюда причисляют папилломатоз неба, гиперкератотическую и эрозивно-язвенную формы красного плоского лишая и красной волчанки, эрозивно-язвенную и веррукозную формы лейкоплакии.
Классификация предраковых заболеваний кожи лица и слизистых полости рта включает:
- Кожный рог представляет собой ограниченную зону гиперплазии с выраженным гиперкератозом, имеющую форму рогового выступа. Подобный очаг ограничен, имеет коричнево-серый цвет и диаметр до 1 см.
- Кератоакантома — доброкачественная эпидермальная опухоль в форме безболезненного полушаровидного узла, имеющего плотную консистенцию. В его центральном отделе имеется воронкообразное вдавление небольшого размера, наполненное роговыми плотными массами белого оттенка. Опухоль подвижна, не связана с подлежащими тканями. Данное новообразование имеет сходство с плоскоклеточным раком кожного покрова и часто трансформируется в рак.
- Папиллома красной каймы губ ограничена от окружающих тканей. Ее поверхность шероховатая или ворсинчатая, иногда покрыта роговыми структурами. Патология характеризуется экзофитным и эндофитным разрастанием, что, по мнению многих ученых, приближает ее к онкологическому заболеванию.
При хронических травмах участков папилломатоза слизистого покрова полости рта развивается изъязвление, воспаление, очаги некроза. Образовавшееся у основания папилломы уплотнение является одним из симптомов озлокачествления.
К фоновым патологиям относятся дерматиты, актинический, метеорологический и послелучевой хейлит, хронические трещины и язвы красной каймы губ и слизистой ротовой полости, плоскую лейкоплакию.
Пациенты с облигатными предраковыми заболеваниями кожи и слизистых, как правило, подлежат оперативному лечению (производится иссечение при помощи обычного скальпеля или посредством лазероэксцизии, хирургической диатермии, лазерокоагуляции, криогенного воздействия).
Хирургическое вмешательство позволяет осуществить не только радикальную терапию, но и морфологическую верификацию тканей, которые были в его процессе удалены.
Пациенты с факультативными предраковыми патологиями – такими как кожный рог, папиллома, кератоакантома, папилломатоз, эрозивно-язвенная и веррукозная формы лейкоплакии — также проходят оперативное вмешательство. Больные лейкоплакией в некоторых случаях могут лечиться консервативно (по показаниям). Такой же терапии подлежат пациенты с красной волчанкой, красным плоским лишаем, фоновыми патологиями слизистого покрова полости рта.
Классификация предраковых заболеваний кожи
Как уже отмечалось выше, различают две категории предраковых поражений: облигатные и факультативные. Следует отметить, что подобное разделение является довольно условным. Известны заболевания, которые одни медики относят к облигатным предраковым состояниям, а другие – к факультативным. Таким образом, в категорию патологий кожи первого типа включены болезнь Педжета, болезнь Боуэна и эритроплазия Кейра, которые являются специфическими формами онкологического заболевания кожи – раками in situ, локальными онкологическими процессами, не выходящими за пределы кожного покрова. Помимо этого, пигментная ксеродерма считается предраком облигатным.

Факультативные предраковые заболевания кожи – это старческий кератоз и другие неспецифичные поражения. Вероятность злокачественной трансформации перерождения старческого кератоза составляет приблизительно 10%. Лучевые дерматиты хронических форм, мышьяковистый гиперкератоз, туберкулезные и сифилитические поражения кожи малигнизуются примерно в 6% случаев. Свищи при остеомиелите, трофические язвы (длительно существующие) и обширные рубцы после ожогов озлокачествляются у 5-6% пациентов. Поражения кожи при красной волчанке преобразуются в раковые опухоли примерно в 2-4% случаев.
Рассмотрим подробнее предраковые заболевания кожи лица и слизистой оболочки полости рта.
Болезнь Боуэна
Это довольно редкая патология, описанная в 1912 году. Она может возникать в возрасте 20-80 лет, одинаково часто ее диагностируют у мужчин и женщин. Основным факторами, предрасполагающими к развитию данного заболевания, являются папилломы человека, инфицирование вирусом, ультрафиолетовое излучение и контакт с токсическими веществами (смолой, дегтем, мышьяком). Предраковая патология может появляться на любой области кожи, но чаще всего страдает область половых органов и туловище.
На начальной стадии болезнь представляет собой неровное пятно, которое в последующем трансформируется в красную бляшку с бархатистой влажной поверхностью. На ней выявляются участки гипо- и гиперпигментации. Иногда поверхность этого пятна покрыта неровными сухими чешуйками, вследствие чего данное образование сильно напоминает псориатическую бляшку. Образования могут быть единичными и множественными, которые сливаются между собой. Обычно отмечается длительное течение патологического процесса, бляшка может сохраняться на протяжении нескольких лет.
При отсутствии терапии данная предраковая патология кожи переходит в плоскоклеточный рак. Диагноз ставится на основании гистологических исследований. Терапия – хирургическое удаление вместе с близлежащими здоровыми тканями. Кроме того, зачастую применяются криодеструкция, электрокоагуляция или лазерная коагуляция.
Эритроплазия Кейра
Это подвид болезни Боуэна, которая поражает кожные покровы полового члена. Страдают патологией мужчины 40-70 лет. Болезнь представляет собой красноватую гладкую бляшку с бархатистой влажной поверхностью. Образование медленно растет в течение нескольких лет, в исходе отмечается его злокачественное перерождение.
Болезнь Педжета
Данное предраковое заболевание кожного покрова обычно локализуется в околососковой зоне. Примерно в 20% случаев данная опухоль может быть расположена в других областях: на спине, лице, бедрах, в области промежности, ягодицах, на наружных половых органах. В некоторых медицинских классификациях болезнь рассматривается как одна из форм рака молочной железы. Диагностируется у обоих полов в 50-60 лет. У мужчин данная патология развивается реже, однако является более злокачественной. На начальном этапе подобное предраковое заболевание похоже на экземоподобное поражение, которое сопровождается зудом, жжением, покалыванием и болью.
В дальнейшем область поражения увеличивается, на поверхности образования образуются эрозии, чешуйки и изъязвления. Обнаруживается втянутость соска, возможно появление патологических выделений. Такое предраковое заболевание прогрессирует на протяжении нескольких лет и распространяется на соседние ткани. Отмечается также метастазирование и местный инфильтративный рост. Диагностика предраковых заболеваний кожи должна быть своевременной. Лечение представлено радикальной резекцией молочной железы или мастэктомией в сочетании с гормонотерапией, радиотерапией и химиотерапией.

Пигментная ксеродерма
Это редкое наследственное предраковое заболевание кожного покрова. Проявляется в виде повышенной чувствительности к ультрафиолетовому излучению. Патологический процесс протекает в 3 стадии. Первая наступает в возрасте 2-3 лет, чаще всего в летний период, на фоне даже незначительной инсоляции. На открытых областях тела ребенка появляются красные воспаленные пятна. В последующем на их месте возникают зоны неравномерной гиперпигментации. Каждый случай пребывания на солнце сопровождается возникновением новых участков поражения и усилением признаков гиперпигментации.
На второй стадии, спустя несколько лет после возникновения первых симптомов заболевания, на пораженных участках формируются зоны атрофии и телеангиэктазии. Из-за сосудистых звездочек, неровных участков пигментации кожа становится выражено пестрой, на ней образуются трещины, корки, язвочки и бородавчатые разрастания. Отмечаются также патологические изменения в хрящевых тканях, которые часто заметны в виде деформации носа. Возникают также поражения глаз: помутнение роговицы, кератоконъюнктивиты, воспаление век, слезотечение и светобоязнь.
Третья стадия возникает в пубертатный или постпубертатный период. На пораженных областях кожи возникают злокачественные и доброкачественные новообразования: ангиомы, фибромы, кератомы, базалиомы, меланомы, плоскоклеточный рак. Особенно злокачественными являются опухоли, которые образуются в зоне бородавчатых разрастаний. Примерно 60% больных не доживают до 15 лет. Главной причиной смерти становится отдаленное метастазирование и инфильтративный местный рост опухолей.
Солнечный кератоз
Это предраковое заболевание кожи еще называют актиническим кератозом – патология с низким риском злокачественного перерождения. Болезнь обусловлена избыточной инсоляцией. Ею чаще всего страдают голубоглазые светлокожие блондины пожилого и среднего возраста. У женщин патология диагностируется реже. Поражаются открытые зоны кожи, где первоначально образуется желтоватое пятно. В дальнейшем оно покрывается плотными чешуйками. Терапия – криодеструкция, удаление лазером, цитостатические мази. Необязательно, что данная патология переродится в рак. Это произойдет только в случае постоянного усугубления проблемы посредством частого пребывания на солнце.

Клинические рекомендации при данных опасных патологиях
Клинические рекомендации при предраковых заболеваниях кожи слизистых и мягких тканей заключаются в том, чтобы вовремя проводить диагностику данных патологий, лечение существующих поражений и предупреждения развития новых очагов патологического процесса.
Для того, чтобы снизить риск перехода подобных явлений в онкологические опухоли необходимо ограничение или устранение повреждающего воздействия на кожные и слизистые покровы УФ-лучей, электромагнитного излучения, ионизирующей радиации и химических канцерогенов.
Помимо этого, население и врачи должны знать о потенциальной опасности использования некоторых гормональных медикаментозных средств (экзогенные эстрогены).

Еще одно направление – это выявление и диспансеризация лиц с врожденной предрасположенностью к раку и диспластическим невусным синдромом.
Иммунологическое направление полезно для выявления и терапии лиц с различными формами иммунодепрессии, иммунодефицита, больных с пересаженными органами.
Осмотр кожных покровов при наличии подозрения на предраковое состояние осуществляется в смотровом кабинете при посещении специалиста первого контакта. Осмотр онкологом проводится в первый год наблюдения каждые 3 месяца, затем, после удачной терапии, реже. Важно самостоятельно осматривать свое тело на предмет появления новых родинок или пигментных пятен.
СМОТРЕТЬ ДРУГИЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
Год утверждения 2018
Профессиональные ассоциации
- Ассоциация онкологов России
- Ассоциация специалистов по проблемам меланомы
- Российское общество клинической онкологии
Оглавление
1. Краткая информация
Базальноклеточный и плоскоклеточный рак кожи (немеланомные опухоли кожи) – злокачественные опухоли из эпителиальных клеток.
Базальноклеточный рак кожи (базалиома, базальноклеточная карцинома) развивается из клеток базального слоя эпителия, плоскоклеточный рак - из кератиноцитов кожи.
Нет единого этиологического фактора.
- воздействие ультрафиолетового излучения типа В (290 - 320 нм) и типа А (320-400 нм) - самый значимый фактор,
- врожденный или приобретенный иммунодефицит,
- пигментная ксеродерма,
- искусственный ультрафиолет (в том числе PUVA-терапией),
- контакт с мышьяком (для ПКР),
- болезнь Боуэна,
- предопухолевые новообразования (актинический кератоз, кератоакантомы).
- синдром невоидных базалиом (Горлина-Гольтца) - мутация в гене PTCH, множественные базалиомы и характерный фенотип: широкий корень носа, складки на ладонях, кистозные изменения челюстей, пороки развития костной системы;
- синдром Базекса - Х-сцеплен по доминатному принципу, множественные базалиомы, атрофодермия, гипотрихоз, гипогидроз, фолликулярная атрофия;
- синдром Ромбо - аутосомно-доминантный, множественные базалиомы, гипертрихоз, вермикулярная атрофодермия, трихоэпителиомы и периферическая вазодилатация.
- синдром одностороннего базальноклеточного невуса с комедонами и эпидермальными кистами.
В 2014 году в РФ меланомой кожи:
- заболело 71 191 человек
- грубый показатель заболеваемости 48,7 на 100 тыс.
- стандартизованная заболеваемость 26,7 на 100 тыс. (26,1 жен. и 27,2 муж.).
Немеланомные опухоли кожи (2014 год):
- в структуре заболеваемости 10,1% у муж. и 14,6% у жен.
- прирост заболеваемости 2,6% муж. (9 место по приросту) и 10,6% жен. (7 место).
- средний возраст 68,7 лет
- грубый показатель смертности 1,0 на 100 тыс.
- стандартизованная смертность 0,55 на 100 тыс. (0,36 жен. и 0,76 муж).
- средний возраст умерших 72,3 года
- летальность на первом году 0,8%
- с I - II стадией 96,6% больных
- под наблюдением 393 536 больных или 269,3 на 100 тыс.
- 5 лет и более наблюдались 121 580 больных или 30,9%
- индекс накопления контингентов 6,2
- летальность 0,4%.
Другие злокачественные новообразования кожи (C44):
C44.1 – Рак кожи века, включая спайку век;
C44.2 – Рак кожи уха и наружного слухового прохода;
C44.3 – Рак кожи других и неуточненных частей лица;
C44.4 – Рак кожи волосистой части головы и шеи;
C44.5 – Рак кожи туловища (включая кожу перианальной области, кожу ануса и пограничную зону, кожу грудной железы);
C44.6 – Рак кожи верхней конечности, включая область плечевого сустава;
C44.7 – Рак кожи нижней конечности, включая область тазобедренного сустава;
C44.8 – Рак кожи, выходящий за пределы одной и более вышеуказанных локализаций;
C44.9 – Рак кожи неуточненный.
Рекомендации посвящены базальноклеточному и плоскоклеточному раку, остальные варианты приведены со справочной целью.
Факторы неблагоприятного прогноза рака кожи
Глубина поражения/ инвазия микроструктур:
- толщина опухоли более 4 мм по Бреслоу;
- уровень инвазии по Кларку 4;
- периневральная инвазия;
- ангиолимфатическая инвазия.
- первичная локализация на ушной раковине;
- первичная локализация на красной кайме губы.
- низкодифференцированная;
- недифференцированная.
Гистологическое подтверждение обязательно.
Для стадирования оценка лимфоузлов при осмотре и инструментальных исследованиях.
2. Диагностика
Сбор жалоб и анамнеза для выявления факторов, влияющих на выбор тактики лечения, методы диагностики и вторичной профилактики.
При первом обращении пациента необходимо оценить состояние всех кожных покровов:
- у 5-10% первично-множественные синхронные и предопухолевые заболевания кожи;
- высокий риск развития меланомы кожи.
Повышают точность неинвазивной диагностики и уменьшают потребность в биопсии:
- эпилюминисцентная микроскопия (дерматоскопия);
- оптическая когерентная томография.
Оценка состояния регионарных лимфоузлов.
Решение о целесообразности инвазивной диагностики (биопсии) по результатам анализа:
- жалоб
- анамнеза
- данных физикального обследования.
Не проводится до морфологического подтверждения, но возможна для безопасности биопсии при интеркуррентной патологии или по состоянию пациента.
При подтверждении диагноза рака:
- клинический анализ крови;
- биохимический анализ крови.
При соответствующих показаниях (симптомах) - полный объем диагностических мероприятий вне зависимости от стадии заболевания.
При отсутствии симптомов для выявления скрытых метастазов рекомендованы диагностические тесты различного объема в зависимости от стадии заболевания.
- Физикальный осмотр
- УЗИ регионарных лимфатических узлов
- Лучевая диагностика не рекомендуется, если нет симптомов
Стадия III и IV
- Физикальный осмотр
- УЗИ регионарных лимфоузлов
- Лучевая диагностика в полном объеме
До морфологического подтверждения инструментальная диагностика не проводится, но возможна для безопасности биопсии при интеркуррентной патологии или по состоянию пациента.
Оптимальный объем лучевой диагностики - КТ органов грудной, брюшной полости и малого таза с контрастированием.
При противопоказаниях к йодсодержащему контрасту допускается замена КТ на МРТ с контрастированием.
При метастатическом поражении легких внутривенное контрастирование не требуется.
При невозможности оптимальной лучевой диагностики в течение 2 недель после постановки диагноза замена КТ/МРТ на:
- рентгенографию ОГП
- УЗИ органов брюшной полости и малого таза.
При оценке распространенности опухоли МРТ предпочтительнее КТ:
- при массивных первичных опухолях;
- при вовлечении костей;
- при признаках периневральной инвазии.
Биопсия под контролем УЗИ/КТ при подозрении на метастазы по КТ или МРТ, если подтверждение принципиально меняет тактику лечения.
Эксцизионная биопсия с отступом не более 5 мм - от 1-3 мм.
Следует отдавать предпочтение биопсии на всю толщину кожи.
Параметры гистологического исследования удаленного препарата:
1. гистологический тип по классификации ВОЗ 2006г.;
2. степень дифференцировки;
3. максимальная толщина в мм по Бреслоу;
4. уровень инвазии по Кларку;
5. радиальные и вертикальные размеры опухолевого узла;
6. оценка краев резекции на опухолевые клетки;
7. периневральная инвазия;
8. десмоплазия;
9. ангиолимфатическая инвазия.
3. Лечение
Тактика лечения индивидуальна, с учетом:
- распространенности
- локализации
- прогностических факторов
- общего состояния пациента.
Предпочтительны хирургические методы:
- удаление
- удаление с интраоперационным гистологическим исследованием краев
- кюретаж с электрокоагуляцией.
Хирургический отступ не менее 4-6 мм от видимого края опухоли при размере
Зона эритемы или венчик покраснения расцениваются как элемент опухолевого узла.
При технической возможности - интраоперационное исследование всех краев резекции на опухолевые клетки (микрографическая техника Моса):
- при раке кожи лица или функционально значимых частей с факторами неблагоприятного прогноза;
- при позитивном крае резекции после ранее выполненного хирургического удаления.
- кюретаж с электрокоагуляцией при факторах неблагоприятного прогноза;
- рутинное выполнение профилактической лимфаденэктомии.
- при противопоказаниях к хирургическому лечению;
- при отказе от операции.
Выбор вида лучевой терапии (близкофокусная рентгенотерапия, гамма- и электронная терапия) обусловлен возможностями ЛПУ и состоянием пациента.
Не проводят лучевую из-за вероятности ухудшения течения заболевания пациентам:
- с генетическим раком кожи;
- с пигментной ксеродермой;
- при склеродермии.
- 64 Гр за 32 фракции 6-6,4 нед.
- 50 Гр за 15 фракций 3 нед.
- 35 Гр по 5 фракций за 5 дней.
Опухоль ≥2 см, отступ 1,5 – 2 см:
- 66 Гр за 33 фракции 6-6,6 нед.
- 55 Гр за 20 фракций 4 нед.
Послеоперационная (адъювантная) ЛТ:
- 50 Гр за 20 фракций 4 нед.
- 60 Гр за 30 фракций 6 нед.
При противопоказаниях к хирургическому и лучевому лечению равно эффективны, но уступают по риску рецидива:
- криохирургия/криотерапия;
- лазерная деструкция;
- фотодинамическая терапия;
- имихимод крем;
- фторурацил крем (не зарегистрирован в РФ).
Регионарная лимфаденэктомия при резектабельных метастазах.
Послеоперационная лучевая терапия на регионарный лимфоколлектор:
- при множественном поражении лимфоузлов;
- при прорастании капсулы лимфоузла.
Тактика выбирается на мультидисциплинарном консилиуме с участием:
- хирурга,
- химиотерапевта,
- радиационного онколога.
Плоскоклеточный рак кожи:
- Цисплатин 100 мг/м 2 в 1-й день, цикл 28 дней
- Цисплатин 100 мг/м 2 в 1-й день + инфузия фторурацил 1000 мг/м 2 /сут 1-4 дни, цикл 21 день.
Базальноклеточный рак кожи:
- Висмодегиб 150 мг/сут внутрь длительно
4. Реабилитация
По общим принципам реабилитации после хирургических вмешательств и/или химиотерапии.
5. Профилактика
Нет единого мнения по частоте и интенсивности наблюдения за больными раком кожи.
- избегать солнечных ожогов;
- регулярное самообследование кожи и периферических лимфоузлов;
- своевременно обращаться к врачу при выявлении отклонений.
Очень низкий риск прогрессирования (стадия 0):
- ежегодные физикальные осмотры.
Низкий риск прогрессирования (I – II стадии):
- 5 лет каждые 6 мес. и далее ежегодно физикальные осмотры;
- инструментальное обследование только по показаниям.
Высокий риск прогрессирования (иммунносупрессия, наследственные синдромы, опухоль >2 см с неблагоприятным прогнозом, первично-множественные, метахронные опухоли, предопухолевые заболевания кожи):
- 2 года каждые 3 мес., затем 3 года каждые 6 мес., далее ежегодно;
- физикальные осмотры;
- инструментальное обследование (УЗИ лимфоузлов);
- по показаниям рентгенография или КТ ОГК, УЗИ/КТ/МРТ органов брюшной полости.
- раннее выявление прогрессирования заболевания;
- выявление метахронных опухолей кожи.
Несмотря на то, что злокачественный процесс кожи находится в визуальной доступности, тем не менее, стадийность и вариабельность его развития, а также большое разнообразие доброкачественной дерматологической патологии часто не позволяют своевременно распознать раковую опухоль.
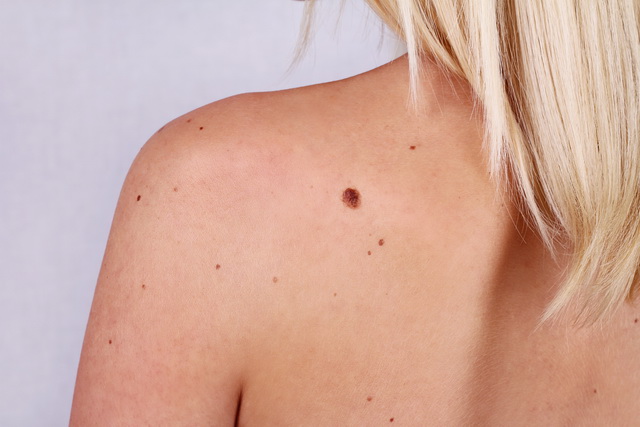
Предраковые болезни кожи представляют собой множественные или единичные папулы, узелки, разрастания, пятна, очаги гиперкератоза или раздражения различной формы, окраски и размеров и т. д. Они являются доброкачественными эпителиальными образованиями и патологическими состояниями неопухолевого происхождения, но которые способны трансформироваться в злокачественные опухоли.
Причиной озлокачествления могут стать:
- различные внешние факторы неспецифического характера — частые или постоянные механические раздражения или травмы, длительный контакт с химическими веществами (анилиновые красители, производные нефти, каменного угля, мышьяка, ядохимикаты), воздействие температурных факторов (обморожения и ожоги), избыточное солнечное облучение, ионизирующее излучение, обветривание;
- эндогенные факторы (в самом организме) — эндокринные нарушения, нарушения функции иммунной системы и некоторые другие;
- отсутствие проведения своевременного лечения доброкачественной патологии;
- возраст — среди людей среднего и пожилого возраста трансформация в рак происходит значительно чаще.
Диагностика и лечение предраковых кожных патологий осуществляются специалистами дерматологического или онкологического профиля.
Классификация и диагностика
Общепринятая классификация предраковых патологий кожного покрова до сих пор не разработана из-за отсутствия достаточно четких теоретических представлений об этих патологических состояниях. Поэтому основные из них очень условно разделены на 2 группы:
- Облигатные.
- Факультативные.
Облигатные предраковые заболевания кожи
Облигатные патологические состояния характеризуются высокой степенью вероятности трансформации в злокачественное образование. К ним относятся:
- пигментная ксеродерма;
- ограниченный предраковый гиперкератоз кожи красной каймы губ;
- болезнь Боуэна;
- эритроплазия Кейра;
- болезнь Педжета.
Три последние патологии в настоящее время рассматриваются в качестве особой формы кожного рака (рак in situ — на месте), представляющей собой локальный прединвазивный (внутриэпителиальный) злокачественный процесс, не выходящий за пределы кожного покрова. Однако традиционно их все-таки относят к предраковым патологическим состояниям.
Является генетически обусловленным стадийно протекающим заболеванием, для которого характерна чрезмерная чувствительность к даже незначительному солнечному излучению. Первые симптомы этой патологии с поражением кожи лица и кистей рук возникают уже в первые 3 года жизни ребенка.
После кратковременного пребывания на солнце на открытых участках кожных покровов возникают ограниченные эритематозные пятна и возвышающиеся над кожной поверхностью мелкие пигментные желтовато-коричневатые пятна, которые напоминают веснушки. Число их постепенно увеличивается, кожа в этих местах становится сухой и шелушащейся.
В дальнейшем на их месте развиваются атрофические изменения, появляются участки с телеангиоэктазиями и гладкой блестящей поверхностью. Еще позже на этом фоне возникают изъязвления и трещины, разрастания папилломатозного и бородавчатого характера, трансформирующиеся в базальноклеточную или плоскоклеточную форму рака, в меланому или саркому.
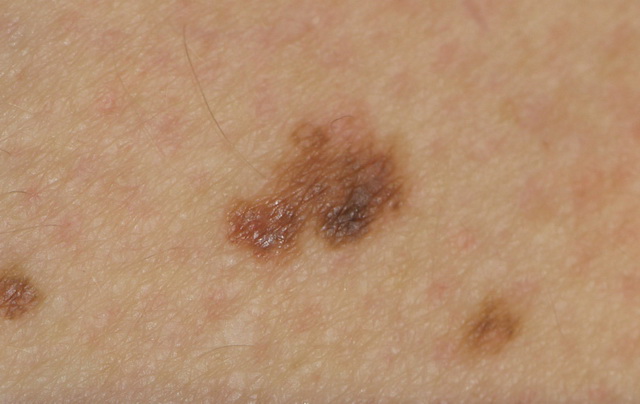
Озлокачествление происходит в 100% случаев. Злокачественные образования имеют высокую склонность к распаду и метастазированию. Большинство больных погибают до 15 – 20-летнего возраста из-за генерализации опухолевого процесса. Однако, хотя ген этой патологии встречается приблизительно у 0,28% людей, он наследуется по аутосомно-рецессивному типу, в связи с чем заболевание развивается только в одном из 250 тысяч случаев.
Лечение пигментной ксеродермы проводится после гистологического исследования. При единичных разрастаниях оно заключается в электроэксцизии, лазерной или криодеструкции, при множественных — в проведении курса близкофокусной рентгенотерапии.
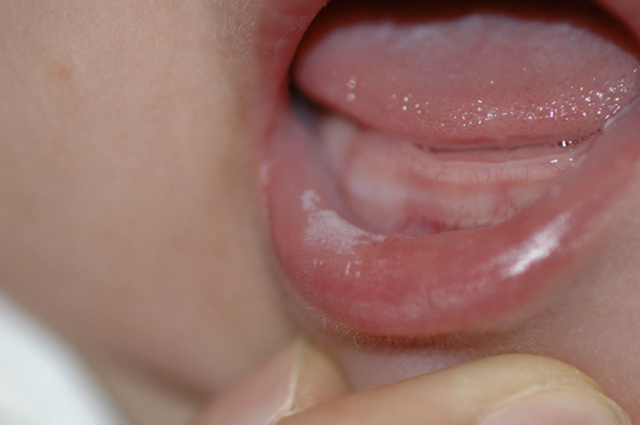
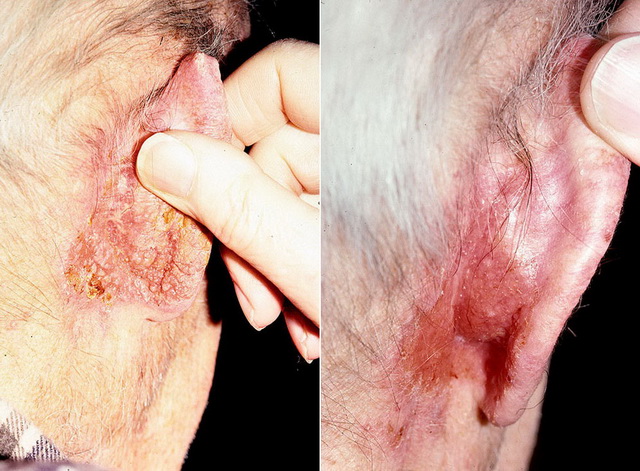
В отличие от других облигатных предраковых заболеваний, чаще поражает лиц молодого и среднего возрастов. В числе всей предраковой патологии губ 80% приходится именно на эту форму заболевания. Очаг поражения многоугольной формы и размерами от 2 мм до 1,5 см локализуется, в основном, на нижней губе непосредственно на красной кайме.
Он окружен беловатым тонким валиком, располагается приблизительно посередине между углом рта и центром губы, мягкий и болезненный при пальпации. Уровень его поверхности у большинства больных находится несколько ниже уровня окружающей красной каймы губы, из-за чего очаг поражения кажется запавшим. Поверхность покрыта серовато-коричневатыми плотно расположенными чешуйками.
Обычно образование существует несколько лет в доброкачественном состоянии, но иногда оно трансформируется в злокачественную опухоль уже в течение первого года и даже первых месяцев с момента своего появления. Основные симптомы, частично помогающие в диагностике малигнизации образования — это:
- возникновение уплотнения в его основании;
- появление эрозии на его поверхности;
- усиление процессов ороговения.
Лечение состоит в электроэксцизии, лазерной деструкции или хирургическом иссечении в пределах здоровых тканей с последующим проведением гистологического исследования. От результатов последнего зависит решение вопроса о дальнейшем лечении.
Встречается с одинаковой частотой среди мужчин и женщин старше 40 лет. Провоцирующими развитие предракового состояния факторами являются ультрафиолетовые лучи и некоторые токсические вещества (мышьяк, смола, деготь). Поражаться могут любые участки кожных покровов, но чаще всего — закрытые (туловище, половые органы), реже — лицо и шея.
В зависимости от клинических проявлений различают 4 формы заболевания:
- папулезно-чешуйчатую;
- папулезно-корковую;
- атрофическую;
- мокнущую.
Как правило, заболевание проявляется единичными или множественными бляшками размером от 1 мм до 10 см. Они склонны к периферическому росту и имеют овальные или неправильные очертания, незначительно возвышающиеся над поверхностью кожи, четкие или размытые границы, желто-красную, а в последующем желто-коричневую окраску. Характерно наличие атрофического участка ткани или рубчика в центральной части бляшки.
Иногда элементы покрыты неровными корками или чешуйками, чем напоминают псориатические элементы. При удалении этих корок или чешуек могут обнажаться разрастания в виде сосочков, имеющих гладкую или бородавчатую поверхность. При пальпации папул определяется плотность бумаги или картона.
Течение болезни Боуэна длительное (годами). На ее фоне происходит развитие папиллярного (разновидность плоскоклеточного) рака.
Представляет собой вариант предыдущей патологии и встречается только у 40 – 70-летних мужчин в области головки полового члена или, реже — на крайней плоти. У мужчин пожилого возраста патология характерна более злокачественным течением.
Заболевание проявляется одиночной или множественными бляшками с выраженными границами. Элементы имеют приподнятые края и правильные очертания, гладкую бархатистую поверхность красноватой или ярко-красной окраски. В случае присоединения инфекции возможны гнойные или крошковидные белые налеты.
Лечение болезни Боуэна и эритроплазии Кейра заключается в электроэксцизии или криодеструкции одиночных очагов поражения, имеющих небольшие размеры. В остальных случаях рекомендуется применение близкофокусной рентгенотерапии.
Представляет собой очаг эритемы, сопровождающийся локальной болезненностью, зудом, покалыванием, жжением. На его розоватой и слегка пигментированной поверхности, напоминающей внешним видом экзему, появляются чешуйки эпителия, изъязвления и эрозии.
Очаг поражения имеет четко очерченные границы и обладает склонностью к постепенному медленному (в течение нескольких лет) расширению и распространению на соседние ткани. Локализация — преимущественно в околососковой зоне, но в 20% — в области лица, головы, спины, бедер и ягодиц, промежности и наружных половых органов, на коже подмышечных впадин.
Заболевание встречается после 50-60 лет, в основном у женщин, однако у мужчин характер течения более агрессивный. Несмотря на медленное развитие, всегда происходит трансформация предраковой патологии в инвазивную злокачественную опухоль. Лечение состоит в радикальной резекции молочной (грудной) железы или полной мастэктомии в сочетании с гормональной терапией, химио- и радиотерапией. Объем лечения зависит от распространения очага поражения и осуществляется после гистологического исследования.
Факультативные предраковые заболевания кожи
Заболевания этой группы объединены относительно невысокой степенью вероятности перерождения в рак. К ним относятся в основном:
- актинический, или солнечный, старческий (сенильный) кератоз;
- кожный рог;
- кератоакантома;
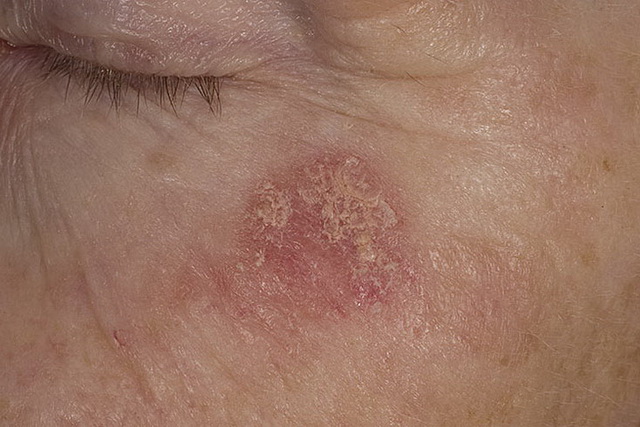
Развивается, как правило, в зрелом и пожилом возрасте у людей со светлой кожей на открытых ее участках, которые подвержены длительному (не меньше 10-20 лет) солнечному облучению. Основой заболевания являются диспластические процессы эпителия, в результате которых оно способно перерождаться в плоскоклеточный рак.
Обычно сенильный кератоз локализуется на измененной (с неравномерной пигментацией, истонченной) солнцем коже в области спинки носа, щек, ушных раковин, волосистой части головы, нижней губы и кистей рук. В зависимости от выраженности клинической симптоматики выделяют стадии или типы поражения:
Развитие сенильного кератоза медленное (на протяжении нескольких лет), после чего возможна малигнизация в виде плоскоклеточного рака (в 20-25%). При злокачественном перерождении возникают зуд, усиление воспалительной симптоматики, уплотнение основания и увеличение толщины очага поражения, образование эрозивной легко кровоточащей поверхности.
Одиночные крупные очаги удаляются хирургическим способом, методом электроэксцизии, криодеструкции или лазерной терапией. Терапия множественных очагов осуществляется посредством аппликаций мази фторурацила, третиноина, крема с имиквимодом.

Представляющий собой эпителиальную опухоль с резко выраженным гиперкератозом и рассматривается в настоящее время в качестве варианта сенильного кератоза. Образование может развиваться как на фоне рубцов, красной волчанки, красного плоского лишая и других кератозов, так и на внешне неизмененных кожных покровах.
Кожный рог локализуется, преимущественно, на голове, лице, а также на участках тела, подвергающихся постоянному или частому трению или давлению. В редких случаях он может возникать в области красной каймы губ.
Клинически кожный рог — цилиндрическое, конусовидное или разветвленное образование, состоящее из плотного скопления масс рогового эпителия беловатой, грязновато-сероватой, коричневато-серой или желтовато-коричневой окраски. Он прочно спаян со своим основанием, растет достаточно медленно, достигая размеров, в основном, 0,5-1 см, но нередко и 4-5 см.
Озлокачествление не зависит от длительности заболевания и возможно в 12-15% случаев. Его начало сопровождается появлением болезненности, уплотнением основания, воспалительными явлениями вокруг опухоли и иногда — резким ускорением ороговения.
Лечение только хирургическое. Образование удаляется вместе с близлежащими здоровыми тканями.
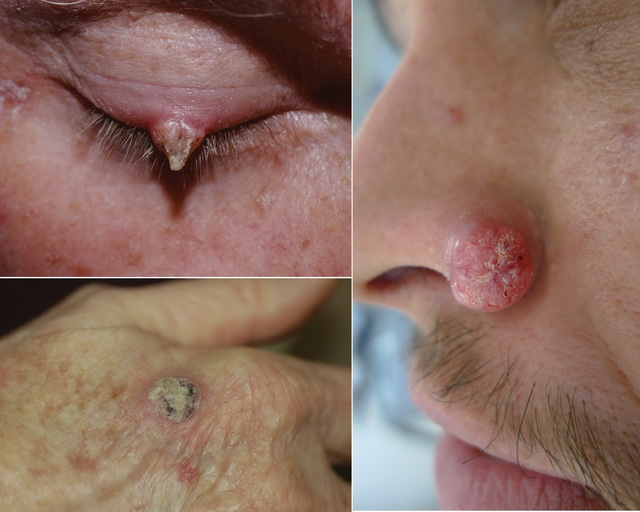
Является, как правило, одиночной, реже множественной эпидермальной опухолью, встречающейся у пожилых людей (обычно в 60 – 65-летнем возрасте). Для нее характерны быстрый рост, цикличное течение и самопроизвольная регрессия. Озлокачествление возникает достаточно редко (в 7%).
Развитие кератоакантомы провоцируют длительное и интенсивное солнечное излучение, воспалительные формы дерматозов (себорейный дерматит, экзема), воздействие химических веществ, хроническое травмирование кожи. Заболевание начинается с появления мелкой папулы, которая в диаметре увеличивается до 1,5-2 см в течение 3-4 недель.
В случае отсутствия самостоятельного обратного развития одиночной кератоакантомы необходимо лечение методом криодеструкции, лазерной деструкции или хирургическим иссечением, в редких случаях — с использованием лучевой терапии. При множественных образованиях назначается прием внутрь метотрексата.
Читайте также:

