Потенциальные проблемы при кахексии
Гайд по анорексии и кахексии, включающий нутритивные и психосоциальные рекомендации по коррекции этих состояний.
Определение
Синдром анорексии/кахексии – комплекс метаболических процессов, который зачастую развивается на поздних стадиях онкологических и других хронических заболеваний, нарушая качество жизни и повышая смертность. Часто встречается при раке ЖКТ, головы и шеи, легких, простаты, СПИДе, ХОБЛ, сердечно-сосудистой недостаточности. Кахексия является причиной 20% смертей в онкологии. Характеризуется потерей скелетных мышц и жировой ткани, не компенсируемой стандартной нутритивной поддержкой. Вызывает тревогу у больных и ухаживающих за ними лиц.
Патогенез

Рис. 1. Патогенез кахексии при онкологических заболеваниях
Причины
- Некупированные симптомы, которые усиливают анорексию: боль, одышка, депрессия, тошнота, рвота, запор, дисфагия, изжога, гастрит, беспокойство, побочное действие лекарств.
- Проблемы полости рта: сухость во рту, проблемы с протезами, стоматит, кандидоз, изъязвления слизистой.
- Запахи: грибковые поражения кожи, фистулы, запахи пищи, недержание.
- Задержка опорожнения желудка: локальное заболевание, автономная нейропатия, что вызывает раннее насыщение и рвоту непереваренными остатками пищи.
Два основных механизма развития кахексии: уменьшение количества потребляемой пищи (анорексия) и аномальный метаболизм как результат действия веществ, продуцируемых опухолевыми клетками или клетками организма в рамках противоопухолевого ответа. Это приводит к хроническому воспалению, подтверждаемому повышением С-реактивного белка в сыворотке крови, уровень которого отражает степень и скорость потери массы тела.

Рис. 2. Стадии развития кахексии
Стадии развития кахексии представлены на рисунке 2. Первые две ‒ прекахексия и кахексия ‒ носят обратимый характер.
Кахексия становится трудноразрешимой при лечении пожилых пациентов с саркопенией и онкологическими заболеваниями головы и шеи в терминальной стадии.
Такие пациенты физически не могут есть в связи с дисфагией, вызванной ростом или предшествующим лечением опухоли (хирургия, радио- или химиотерапия). Степень выраженности анорексии/кахексии возможно оценить с помощью шкалы Эдмонтона (см. Приложение 1). Отличительные признаки различных синдромов, связанных с недостаточностью питания, представлены в таблице 1.

Таблица 1. Дифференциальная диагностика синдромов потери веса
Лекарственную терапию (см. Приложение 2) назначают для улучшения качества жизни больных, однако она имеет ограниченный эффект. Стимуляторы аппетита могут увеличить количество потребляемых калорий, некоторым пациентам с анорексией их можно назначать с этой целью. При использовании стимуляторов необходим тщательный контроль и отмена при отсутствии эффекта.
- преднизолон 15–40 мг п/о утром или
- дексаметазон 2–6 мг п/о утром.
Установлен их быстрый положительный, но краткосрочный эффект на аппетит, улучшение обычно наступает в течение двух-трех недель. Могут также снизить тошноту, улучшить общее состояние, добавить энергии, но не оказывают прямого влияния на нутриционный статус пациента. Если нет эффекта в течение недели ‒ отменить; при наличии положительного действия ‒ снизить до минимальной эффективной дозы; при уменьшении эффекта ‒ отменить.
Применение кортикостероидов не продлевает жизнь в сравнении с группой плацебо, а является, скорее, средством улучшения качества жизни.
Прогестагены (например, мегестрола ацетат / Мегейс):
- стартовая доза 80–160 мг п/о каждое утро в течение месяца;
- при слабом ответе ‒ удваивание дозы;
- максимальная доза 800 мг п/о в течение 24 ч, нет данных об оптимальной дозе.
Улучшают аппетит и увеличивают вес онкобольных. Эффект развивается более медленно, чем у стероидных препаратов, в течение нескольких недель, но он более длительный. Чаще назначают пациентам с прогнозом жизни более трех месяцев. При приеме более трех недель снижение дозы проводить постепенно во избежание супрессии надпочечников. Учитывая очень низкое соотношение между положительным эффектом и риском в случае приема прогестагенов, их использование нужно тщательно контролировать, в особенности у пациентов с иными, помимо рака или СПИДа, заболеваниями.
- метоклопрамид/Церукал 10 мг п/о 3 р/д за полчаса до еды или
- домперидон/Мотилиум 10–20 мг п/о (меньше побочных эффектов) 3 р/д за полчаса до еды.
Назначают при быстрой насыщаемости, задержке опорожнения желудка, гастропарезе, тошноте. Нет доказательных данных о том, что прокинетики улучшают нутриционный статус пациента с тяжелой стадией кахексии или с рефрактерной кахексией.
- габапентин/ Конвалис 100–300 мг 2 р/д;
- прегабалин/Лирика 25–75 мг 2 р/д;
- карбамазепин/Финлепсин 100–200 мг 2 р/д;
- ТЦА амитриптилин 5–20 мг 3 р/д;
- миртазапин/Ремерон 15 мг на ночь с возможным постепенным повышением дозы до достижения оптимального клинического эффекта, обычно эффективная доза составляет 15–45 мг/24 ч, способствует набору веса, повышает аппетит, снижает депрессию, улучшает сон.
Средства, в меньшей степени используемые для улучшения аппетита:
- ибупрофен 400 мг п/о 3 р/д или
- индометацин 50 мг п/о 2 р/д;
- целекоксиб/Целебрекс 100 мг п/о 2 р/д.
Прием НПВС улучшает аппетит, замедляет потерю веса путем уменьшения воспалительного действия цитокинов. Индометацин продлевает сроки жизни в сравнении с плацебо, целекоксиб способствует набору веса, увеличению индекса массы тела, улучшает качество жизни.
- мелатонин, 20 мг перед сном, оказывает аналогичное действие, воздействуя на циркулирующий в крови фактор некроза опухоли ФНО-α;
- омега-3 полиненасыщенные жирные кислоты нормализуют метаболизм и стабилизируют вес: 2,2 г ЕРА (эйкозанпентаеновая кислота) и DHA (докозагексаеновая кислота).
В настоящее время не существует утвержденного протокола медикаментозной терапии для раковой кахексии. Лечение анорексии/кахексии должно быть направлено как на устранение недостаточного потребления питательных веществ, так и на коррекцию нарушенного метаболизма; ограничиться только увеличением количества потребляемых питательных веществ будет неэффективно (табл. 2).
Причина
Возможности коррекции
Выбор пищи пациентом
Пациенту предлагается слишком много еды
Адаптировать диету под вкусовые/обонятельные ощущения пациента
Антацидные, ветрогонные препараты, прокинетики
Тошнота и рвота
Прокинетики, есть "меньше и чаще", перекусы вместо полноценных приемов пищи
Санация полости рта
Ответ на лечение маловероятен на поздней стадии раковой кахексии. Например, когда у пациента тяжелая степень мышечного истощения, оценка по шкале ECOG (см. Приложение 3) составляет 3–4 балла, имеется резистентное к лечению метастатическое поражение, прогноз продолжительности жизни менее 3 месяцев. В данных обстоятельствах необходимо сосредоточиться на облегчении симптомов и психосоциальной поддержке.
Психсоциальные рекомендации при анорексии
Для пациентов с прогнозом продолжительности жизни менее 3 месяцев:
Поговорите с ухаживающими: чья это проблема? Пациента или семьи? Часто основная задача ‒ помочь пациенту и членам его семьи принять проблему снижения аппетита и адаптироваться к ней:
Нутритивные рекомендации при кахексии
Вследствие нарушенного метаболизма у пациентов с установленной кахексией интенсивная нутритивная поддержка (парентеральная) не оказывает существенного эффекта.
Цели диетических рекомендаций зависят от прогноза пациента:
Диетические рекомендации включают следующее:
- режим питания, например: есть мало и часто;
- напитки на основе молока, например: горячий шоколад, солодовые напитки; кофе с молоком предпочтительнее, чем чай или кофе без молока;
- назначение концентрированного энтерального питания с высоким содержанием белка в малом объеме, например: нутридринк, компакт протеин и др.;
- обогащение диеты питательными веществами, например: использование молока и сливок с повышенным содержанием жиров, добавление масла и сахара (жиры являются наиболее концентрированным источником энергии);
- может иметь смысл ослабить диетические ограничения, например, диабетическую диету.
В целом, у пациентов с недостаточностью питания, обусловленной заболеванием, набор веса более вероятен, если не ограничиваться выполнением диетических рекомендаций и помимо этого использовать концентрированное питание. Тем не менее любое увеличение веса чаще всего отражает прирост жировой, а не мышечной ткани. По мере прогрессирования кахексии лечение необходимо направить не на увеличение массы тела, а на облегчение психосоциальных последствий и соматических осложнений, как у пациента, так и у членов семьи, ухаживающих за ним.
Психосоциальные рекомендации при анорексии
- По возможности приобрести одежду меньшего размера для повышения самооценки пациента.
- Предоставить необходимое оборудование для поддержания самостоятельности больного, например: поднимающееся сидение для туалета, кресло-туалет, ходунки, инвалидное кресло.
- Информировать пациента и ухаживающего за ним человека о риске возникновения пролежней и необходимости ухода за кожей.
- Объяснить семье, что:
- постепенно пациент будет все меньше есть и пить;
- так будет продолжаться до тех пор, пока он совсем не откажется от пищи и питья, это нормально в процессе умирания;
- то, что правильно с точки зрения питания на одной стадии заболевания, может быть неправильно на другой;
- агрессивное лечебное питание на поздних стадиях заболевания не приносит пользы, а зачастую затрудняет контроль симптомов.
Синдром анорексии/кахексии – комплекс метаболических процессов, который зачастую развивается на поздних стадиях онкологических и других хронических заболеваний, нарушая качество жизни и повышая смертность. Часто встречается при раке ЖКТ, головы и шеи, легких, простаты, СПИДе, ХОБЛ, сердечно-сосудистой недостаточности. Кахексия является причиной 20% смертей в онкологии. Характеризуется потерей скелетных мышц и жировой ткани, не компенсируемой стандартной нутритивной поддержкой. Вызывает тревогу у больных и ухаживающих за ними лиц.
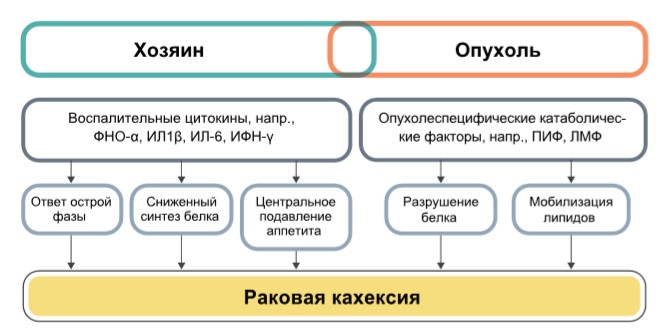
Рис. 1. Патогенез кахексии при онкологических заболеваниях
Анорексия
- Некупированные симптомы, которые усиливают анорексию: боль, одышка, депрессия, тошнота, рвота, запор, дисфагия, изжога, гастрит, беспокойство, побочное действие лекарств.
- Проблемы полости рта: сухость во рту, проблемы с протезами, стоматит, кандидоз, изъязвления слизистой.
- Запахи: грибковые поражения кожи, фистулы, запахи пищи, недержание.
- Задержка опорожнения желудка: локальное заболевание, автономная нейропатия, что вызывает раннее насыщение и рвоту непереваренными остатками пищи.
Кахексия
Два основных механизма развития кахексии: уменьшение количества потребляемой пищи (анорексия) и аномальный метаболизм как результат действия веществ, продуцируемых опухолевыми клетками или клетками организма в рамках противоопухолевого ответа. Это приводит к хроническому воспалению, подтверждаемому повышением С-реактивного белка в сыворотке крови, уровень которого отражает степень и скорость потери массы тела.

Рис. 2. Стадии развития кахексии
Стадии развития кахексии представлены на рисунке 2. Первые две ‒ прекахексия и кахексия ‒ носят обратимый характер.
Кахексия становится трудноразрешимой при лечении пожилых пациентов с саркопенией и онкологическими заболеваниями головы и шеи в терминальной стадии.
Такие пациенты физически не могут есть в связи с дисфагией, вызванной ростом или предшествующим лечением опухоли (хирургия, радио- или химиотерапия). Степень выраженности анорексии/кахексии возможно оценить с помощью шкалы Эдмонтона (см. Приложение 1). Отличительные признаки различных синдромов, связанных с недостаточностью питания, представлены в таблице 1.

Таблица 1. Дифференциальная диагностика синдромов потери веса
Лекарственную терапию (см. Приложение 2) назначают для улучшения качества жизни больных, однако она имеет ограниченный эффект. Стимуляторы аппетита могут увеличить количество потребляемых калорий, некоторым пациентам с анорексией их можно назначать с этой целью. При использовании стимуляторов необходим тщательный контроль и отмена при отсутствии эффекта.
- преднизолон 15–40 мг п/о утром или
- дексаметазон 2–6 мг п/о утром.
Установлен их быстрый положительный, но краткосрочный эффект на аппетит, улучшение обычно наступает в течение двух-трех недель. Могут также снизить тошноту, улучшить общее состояние, добавить энергии, но не оказывают прямого влияния на нутриционный статус пациента. Если нет эффекта в течение недели ‒ отменить; при наличии положительного действия ‒ снизить до минимальной эффективной дозы; при уменьшении эффекта ‒ отменить.
Применение кортикостероидов не продлевает жизнь в сравнении с группой плацебо, а является, скорее, средством улучшения качества жизни.
Прогестагены (например, мегестрола ацетат / Мегейс):
- стартовая доза 80–160 мг п/о каждое утро в течение месяца;
- при слабом ответе ‒ удваивание дозы;
- максимальная доза 800 мг п/о в течение 24 ч, нет данных об оптимальной дозе.
Улучшают аппетит и увеличивают вес онкобольных. Эффект развивается более медленно, чем у стероидных препаратов, в течение нескольких недель, но он более длительный. Чаще назначают пациентам с прогнозом жизни более трех месяцев. При приеме более трех недель снижение дозы проводить постепенно во избежание супрессии надпочечников. Учитывая очень низкое соотношение между положительным эффектом и риском в случае приема прогестагенов, их использование нужно тщательно контролировать, в особенности у пациентов с иными, помимо рака или СПИДа, заболеваниями.
- метоклопрамид/Церукал 10 мг п/о 3 р/д за полчаса до еды или
- домперидон/Мотилиум 10–20 мг п/о (меньше побочных эффектов) 3 р/д за полчаса до еды.
Назначают при быстрой насыщаемости, задержке опорожнения желудка, гастропарезе, тошноте. Нет доказательных данных о том, что прокинетики улучшают нутриционный статус пациента с тяжелой стадией кахексии или с рефрактерной кахексией.
- габапентин/ Конвалис 100–300 мг 2 р/д;
- прегабалин/Лирика 25–75 мг 2 р/д;
- карбамазепин/Финлепсин 100–200 мг 2 р/д;
- ТЦА амитриптилин 5–20 мг 3 р/д;
- миртазапин/Ремерон 15 мг на ночь с возможным постепенным повышением дозы до достижения оптимального клинического эффекта, обычно эффективная доза составляет 15–45 мг/24 ч, способствует набору веса, повышает аппетит, снижает депрессию, улучшает сон.
Средства, в меньшей степени используемые для улучшения аппетита:
- ибупрофен 400 мг п/о 3 р/д или
- индометацин 50 мг п/о 2 р/д;
- целекоксиб/Целебрекс 100 мг п/о 2 р/д.
Прием НПВС улучшает аппетит, замедляет потерю веса путем уменьшения воспалительного действия цитокинов. Индометацин продлевает сроки жизни в сравнении с плацебо, целекоксиб способствует набору веса, увеличению индекса массы тела, улучшает качество жизни.
- мелатонин, 20 мг перед сном, оказывает аналогичное действие, воздействуя на циркулирующий в крови фактор некроза опухоли ФНО-α;
- омега-3 полиненасыщенные жирные кислоты нормализуют метаболизм и стабилизируют вес: 2,2 г ЕРА (эйкозанпентаеновая кислота) и DHA (докозагексаеновая кислота).
В настоящее время не существует утвержденного протокола медикаментозной терапии для раковой кахексии. Лечение анорексии/кахексии должно быть направлено как на устранение недостаточного потребления питательных веществ, так и на коррекцию нарушенного метаболизма; ограничиться только увеличением количества потребляемых питательных веществ будет неэффективно (табл. 2).
| Причина | Возможности коррекции |
|---|---|
| Неаппетитная пища | Выбор пищи пациентом |
| Пациенту предлагается слишком много еды | Маленькие порции |
| Измененный запах/вкус | Адаптировать диету под вкусовые/обонятельные ощущения пациента |
| Диспепсия | Антацидные, ветрогонные препараты, прокинетики |
| Тошнота и рвота | Противорвотные средства |
| Раннее насыщение | Прокинетики, есть "меньше и чаще", перекусы вместо полноценных приемов пищи |
| Гастростаз | Прокинетики |
| Запор | Слабительные |
| Стоматит | Санация полости рта |
| Боль | Анальгетики |
| Биохимические причины: гиперкальциемия, гипонатриемия | Коррекция гиперкальциемии Демеклоциклин (при нарушении секреции антидиуретического гормона) |
| Вторичные факторы, связанные с лечением Прием лекарственных препаратов Лучевая терапия Химиотерапия | Изменение режима приема лекарственных препаратов; противорвотные средства |
| Прогрессирование заболевания | Стимуляторы аппетита |
| Тревожность | Эмпатическая поддержка, анксиолитики |
| Депрессия | Эмпатическая поддержка, антидепрессанты |
| Социальная изоляция, одиночество, недоедание | Прием пищи вместе с другими людьми; посещение дневного стационара |
Ответ на лечение маловероятен на поздней стадии раковой кахексии. Например, когда у пациента тяжелая степень мышечного истощения, оценка по шкале ECOG (см. Приложение 3) составляет 3–4 балла, имеется резистентное к лечению метастатическое поражение, прогноз продолжительности жизни менее 3 месяцев. В данных обстоятельствах необходимо сосредоточиться на облегчении симптомов и психосоциальной поддержке.
Для пациентов с прогнозом продолжительности жизни менее 3 месяцев:
Поговорите с ухаживающими: чья это проблема? Пациента или семьи? Часто основная задача ‒ помочь пациенту и членам его семьи принять проблему снижения аппетита и адаптироваться к ней:
Вследствие нарушенного метаболизма у пациентов с установленн ой кахексией интенсивная нутритивная поддержка (парентеральная) не оказывает существенного эффекта .
Цели диетических рекомендаций зависят от прогноза пациента:
-
если прогноз Благодарим за помощь в подготовке материалов:
Фабулову Т.А. (заместителя директора ГБУЗ ЦПП ДЗМ по работе с сестринским персоналом),
Крюкова А. В. (клинического фармаколога ГБУЗ ЦПП ДЗМ).
Кахексия – это патологическая потеря веса, которая часто является следствием серьезных заболеваний. Кроме снижения массы тела и уменьшения подкожно-жирового слоя, происходит нарушение функции внутренних органов. Важно своевременно обратиться к врачу и выяснить причину данного состояния. Одним из вариантов лечения является искусственное питание специальными смесями.
Определение и классификация
Термин кахексия обозначает значительное снижение веса, обычно вызванное каким-либо заболеванием. Параллельно нарушается функция внутренних органов и мышц, страдает психика. Индекс массы тела при этом опускается ниже значения 19.
При кахексии происходит прогрессивное снижение веса на 5% и более ежемесячно в течение полугода. Нередко сильное истощение расценивается как приближение летального исхода.
Потеря веса обычно происходит в три последовательных этапа:
- Прекахексия. Масса тела снижается ежемесячно на 5% в течение 5-6 месяцев.
- Кахексия. Вес уменьшается более чем на 5% каждый месяц в течение полугода. Нарушена функция органов, уменьшен объем скелетной мускулатуры. Наблюдается анорексия (отсутствие аппетита), резко снижено количество потребляемой пищи.
- Рефрактерная кахексия. На данном этапе никакие терапевтические мероприятия не в состоянии влиять на патологическую потерю веса. Такое часто наблюдается на конечной стадии онкологических заболеваний. Ожидаемая продолжительность жизни при рефрактерной кахексии составляет всего несколько месяцев.
Распространенность кахексии зависит от вызвавшего ее заболевания. Так, например, у больных с сердечной недостаточностью она диагностируется в 16% случаев. В онкологии – у 50% больных, в гастроэнтерологии – у 65-75%.
Причины
Причины кахексии можно условно разделить на две группы:
- внешние (экзогенные);
- внутренние (эндогенные).
К экзогенным относится преднамеренное голодание, например, чрезмерное увлечение диетами для похудения. А также недостаток питания по социальным причинам (вследствие войны, катастрофы и пр.).
Эндогенная кахексия вызвана какой-либо болезнью или пожилым возрастом. Наиболее частые патологии, приводящие к резкому снижению массы тела:
- онкологические заболевания;
- диабет 1 типа;
- ревматоидный артрит;
- хронические заболевания органов желудочно-кишечного тракта (энтерит, панкреатит);
- сердечная недостаточность;
- нарушение функции почек (ХПН);
- психические расстройства (например, булимия).
Снижение массы тела в пожилом возрасте – сенильная кахексия − является признаком старения и часто становится предвестником смерти. Более редкими причинами являются различные интоксикации, например, алкоголизм, наркомания или отравление ртутью.
Симптомы
Больной с кахексией имеет характерный внешний вид:
- кожа дряблая, сухая, морщинистая;
- заметны резкие контуры костей скелета;
- запавшие глаза;
- щеки деформированы, кожа лица провисает.
Пациент становится адинамичным (малоподвижным), не может выполнять повседневные дела. Характерна постоянная слабость, реакции на раздражители замедляются.
Впоследствии присоединяются нарушения функции органов:
- Поражение миокарда со снижением его сократительной функции.
- Психические нарушения. Липидные (жировые) структуры мозга замещаются серозной жидкостью.
- Половая дисфункция, аменорея у женщин.
- Нарушение функции почек со снижением клубочковой фильтрации.
- Анемия. В основном из-за недостатка железа и витамина В12.
- Снижение иммунитета, частые простудные заболевания.
По мере прогрессирования кахексии человек становится все слабее. На конечной стадии отмечается сонливость, переходящая в летаргию, а изменения во внутренних органах приводят к смертельному исходу.
Диагностика
Любое необычное прогрессирующее снижение веса должно стать поводом для обращения к врачу: терапевту, гастроэнтерологу, онкологу. Лучше это сделать как можно раньше, так как лечение на ранних стадиях предупреждает развитие осложнений.
После общего осмотра и анализа жалоб специалист проводит оценку массы тела. Критерием диагностики кахексии является значительное снижение индекса массы (ИМТ) тела − менее 19. Данный показатель определяют по формуле вес (кг) : рост 2 (м).
Дополнительные исследования назначают в зависимости от предполагаемой причины. Потребуется сдать следующие анализы:
- общий анализ крови;
- биохимическое исследование (альбумин, трансферрин, транстиретин, ретинолсвязывающий белок, печеночные пробы, мочевина, креатинин).
Инструментальные методы могут включать ультразвуковое исследование органов брюшной полости, рентгенографию грудной клетки, компьютерную или магнитно-резонансную томографию. Фиброгастродуоденоскопия и колоноскопия показаны при подозрении на эрозии, язвы, опухоли желудочно-кишечного тракта.
Лечение
Терапевтические мероприятия в основном направлены на устранение причины кахексии. Например, при патологиях ЖКТ назначают гастропротекторы (Ребагит), ферменты (Панкреатин, Мезим) и т. д. Если причина снижения веса – рак или сердечная недостаточность, показана симптоматическая терапия. Расстройства пищевого поведения или алкоголизм требуют психотерапевтической коррекции.
При выраженной кахексии на фоне болезни показано лечебное питание. Оно может вводиться энтеральным или парентеральным путем.
Является наиболее физиологичным способом введения питательных веществ в организм. Используют специально приготовленные смеси, компоненты которых включают продукты, быстро усваивающиеся организмом. Пациент получает энтеральное питание через рот (per os) либо с помощью зонда.
В медицинской практике используют несколько видов питательных смесей:
- Химусоподобные (Нутрихим). Содержат аминокислоты, фруктозу, глюкозу, жирные кислоты. Обычно их вводят через зонд.
- Полуэлементные (Нутрилон). В их составе белковые гидролизаты (олигопептиды), моносахариды, триглицериды, микроэлементы, витамины.
- Сбалансированные смеси (Берламин модуляр). Включают все компоненты питания (белки, жиры, углеводы) в быстроусвояемой форме.
- Узконаправленного действия (Траумакал, Энергоплас). Предназначены для лечения кахексии при определенных болезнях, например, сахарном диабете, травмах, печеночной или почечной недостаточности.
Какая питательная смесь является наиболее оптимальной для конкретного больного, определяют, исходя из имеющейся патологии. Например, при патологии ЖКТ, когда нарушены процессы переваривания и всасывания питательных веществ, предпочтительны полуэлементные смеси. В остальных случаях рекомендуют сбалансированные смеси.
Оно обеспечивает поступление питательных веществ, минуя желудочно-кишечный тракт. Для этого используют специальные инфузионные растворы, компоненты которых быстро включаются в метаболизм организма. Их вводят внутривенно.
На современном фармрынке представлены следующие группы препаратов для парентерального питания:
- аминокислотные (Аминостерил, Кабивен, Нутрифлекс);
- аминокислотные специального назначения (Аминостерил Гепа, Дипептивен);
- жировые эмульсии (Липофундин, Липовеноз);
- витамины (Солувит, Аддамель).
При резком снижении веса в первую очередь рекомендуют аминокислотные смеси. Они нужны для ускорения репаративных процессов и восстановления функции органов и систем. В зависимости от вида патологии их комбинируют с жировыми эмульсиями и витаминами.
В случае длительной терапии специалисты рекомендуют сочетать парентеральное питание с энтеральными смесями, поскольку при отсутствии поступления питательных веществ в желудочно-кишечный тракт происходит постепенная атрофия слизистой.
Прогноз и профилактика
Прогноз зависит от основного заболевания, вызвавшего кахексию. Тем не менее, резкое снижение веса иногда является важным прогностическим признаком. Например, в случае онкологии кахексия свидетельствует о прогрессировании рака.
При расстройствах пищевого поведения (анорексия, булимия) прогноз более благоприятный. Однако важно как можно раньше начать лечение, до момента появления осложнений.
Не существует специальных профилактических мер в отношении кахексии. Ее нельзя избежать, если речь идет о раковом заболевании или другой серьезной патологии. Можно предотвратить резкое снижение веса в случае преднамеренного голодания или неправильно подобранной диеты для похудения. В этом помогут консультации профильных специалистов: диетолога, психотерапевта, психиатра.
1. Ежедневно проводить оценку функционального состояния пациента (температура тела, масса тела, артериальное давление).
2. Способствовать физической активности пациента для улучшения кровообращения, профилактике осложнений, связанных с гиподинамией, а также для улучшения эмоционального состояния пациента.
3. Провести беседу с пациентом и его родственниками о необходимой диетотерапии.
4. Обеспечить адекватное питание пациенту с истощением: важно максимально разнообразить меню, включая в ежедневный рацион калорийные блюда, богатые витаминами, белками (90 - 120г белка и 2800 - 3200 ккал в сутки). Рекомендуется дробное питание. Если нет противопоказаний, следует употреблять жареные блюда, приправленные свежей зеленью, различные витаминные напитки. Особенно полезны высокопитательные коктейли (нутритивное питание) с медом, молоком, яичным желтком и какао или тертым сыром. Рекомендуется введение в рацион продуктов, богатых Омега-3-полиненасыщенными жирными кислотами (ПНЖК): рыбий жир, определенные сорта рыбы (макрель, сардины, анчоусы, скумбрия, лосось) и растительные масла, такие как канола и льняное масло.
5. Исключить употребление алкоголя, снизить количество потребляемого кофе.
6. Обеспечить достаточное потребление жидкости, в том числе питательных коктейлей, т.к. пациенту легче пить, чем есть.
7. Обеспечить консультацию с психотерапевтом пациенту и его родственникам для решения психосоциальных последствий истощения.
8. Проведение энтерального зондового питания, медикаментозного лечения при назначении врача.
1. Предоставить возможность выбора пищи. Следует учитывать предпочтения пациента при составлении меню.
2. Целесообразно применять специи и ароматизаторы, если у пациента притупилось чувство вкуса. Но необходимо избегать продуктов и приправ с горьким вкусом.
3. Необходимо обеспечить красивую сервировку стола - индивидуально, для каждого пациента.
4. Сделать акцент на вкусовых качествах пищи, а не питательных. Если необходимо корректировать белково-энергетическую недостаточность, то следует применять нутритивное питание.
5. Выбрать адекватный температурный режим. То, что следует подавать горячим, не стоит приносить остывшим.
6. Подавать пищу мелкими порциями в маленьких тарелках. Пациентов с анорексией может отпугивать вид больших порций, вплоть до появления рвотного рефлекса.
7. Использовать дробное питание. Самым оптимальным промежутком между приемами пищи для пациентов с анорексией считается 3 часа.
8. Не следует оставлять пищу перед пациентом в надежде на то, что он поест позже. Стол должен сервироваться вовремя и убираться сразу после приема пищи.
9. Необходимо способствовать совместной трапезе пациентов в палате или дома с родственниками. Аппетит чаще повышается, если люди едят в компании.
10.Важно создать удобную позу при кормлении. В постели придается положение Фаулера. Если есть возможность, и нет противопоказаний, необходимо переместить пациента в кресло. Пациентам с дисфагией приподнять голову и помочь в процессе еды.
11.Примером зависимого вмешательства может стать применение стимуляторов аппетита (кортикостероидов - дексаметазон, преднизолон) и назначение энтерального питания.
1. Если пациент отказывается от еды, не стоит упорно настаивать на ее приеме.
2. Предлагать пищу маленькими порциями, использовать ароматизаторы и специи для улучшения запаха пищи.
3. Избегать жареной и жирной пищи, алкоголя, пряных и сладких блюд.
4. Применять несладкие морсы, воды, соки (зеленое яблоко, шиповник, клюквенный, цитрусовые и т.д).
6. Предложить пациенту подержать во рту кусочки льда, холодные кусочки ананасов, мятную карамель.
7. Проветривать палату не реже двух раз в день.
8. Обеспечить, по возможности, прогулки на свежем воздухе.
9. Использовать освежители воздуха в палатах, эфирные масла (апельсин, кедр, мелисса, мята, лимон).
10.При возникновении рвоты подготовить емкость для рвотных масс, клеенчатый фартук, полотенце дать в руки пациенту. Оказывать помощь пациенту при рвоте, лучше всего, усадив его, если пациент без сознания - уложить и повернуть голову на бок для предупреждения аспирации.
11.Обращать внимание на характер рвотных масс, возможные патологические примеси, количество.
12.После каждого акта рвоты обработать полость рта пациента.
13.При необходимости сменить нательное и постельное белье.
14.Примером зависимых вмешательств может быть применение противорвотных препаратов - антиэметиков (галоперидол, метеразин, гранисетрон (китрил), димедрол, бускопан, октреотид, метоклопрамид, мотилиум, цизаприд и др.).
Читайте также:

