Пневмонит это начальная стадия рака

- Пневмонит – отличие от пневмонии
- Причины заболевания
- Формы пневмонитов
- Симптомы пневмонита
- Диагностика
- Лечение
- Прогноз
Пневмонит – отличие от пневмонии
Несмотря на схожесть названий и клинической картины заболеваний, пневмонит и пневмония — совершенно разные заболевания. Хотя на практике часто возникают определенные трудности с дифференциальным диагнозом между этими нозологиями. Пневмония — это острое инфекционно-воспалительное заболевание легочной ткани, которое всегда сопровождается экссудацией жидкости в альвеолярный просвет. А при пневмоните поражается интерстициальная ткань и стенки альвеол.
Принципиальная разница между этими патологиями заключается в причинах, механизмах развития симптомов, а также в морфологических изменениях самой легочной ткани. Фактически же основное отличие подразумевает только распространенность процесса. При пневмонии антибиотики являются основным компонентом этиотропного лечения, в то время как при пневмоните они неэффективны.
Причины заболевания
Механизм развития пневмонита, как и все причины его возникновения до сих пор остаются исследованы не до конца. Пока достоверно невозможно объяснить, почему при действии определенных факторов у одних людей заболевание развивается, а у других нет. Предполагается участие аутоиммунных и аллергических реакций в развитии некоторых видов пульмонита. Основные провоцирующие факторы заболевания:
- токсины, которые человек вдыхает при наличии профессиональных вредностей (краски, лаки или другие химикаты);
- медикаменты, например, амиодарон, сульфаниламидные препараты, цитостатики, некоторые антибиотики;
- тяжелые металлы, например, ртуть;
- наркотические вещества;
- аллергены как респираторные, так и пищевые;
- лучевое поражение;
- ожоги дыхательных путей;
- микробы и простейшие при значительном ослаблении иммунной реактивности, например при ВИЧ-СПИДе (грибки рода Candida, токсоплазмы);
- пыль биологического происхождения (белковая, животная, растительная).
Внимание! Возникновению пневмонита способствует курение, особенно если оно сочетается с каким-либо другим неблагоприятным фактором.
Также пневмонит может развиться при таких патологических состояниях:
- системные коллагенозы, например, системная красная волчанка;
- саркоидоз;
- цирроз печени;
- легочной туберкулез;
- некоторые заболевания сердца;
- патология пищевода и желудка (гастроэзофагеальный рефлюкс или грыжа пищеводного отверстия диафрагмы);
- аллергические заболевания.
Эта патология встречается преимущественно у взрослых, дети же болеют ею крайне редко.
Формы пневмонитов
По причинам возникновения пневмониты разделяют на такие формы:
Иногда пневмонит может возникнуть при синдроме Мендельсона — респираторном дистресс-синдроме у взрослых после оперативного вмешательства из-за аспирации кислотного содержимого ЖКТ. Этот пневмонит получил название аспирационного.
По характеру клинической картины и течению пневмониты бывают:
- скоротечные;
- острые;
- хронические.
Легче всего поддаются медикаментозному воздействию острые формы этого заболевания.
Симптомы пневмонита
Клиническая картина пневмонита неспецифическая. Особенно это касается начальных стадий заболевания, когда симптомы весьма скудные. Обычно признаки патологии появляются постепенно:
- одышка: сначала беспокоит больного только при физической нагрузке, а в дальнейшем появляется и в состоянии покоя;
- удушье в виде приступов, которые чаще всего появляются ночью;
- кашель: обычно сухой, хронический, без связи с ОРВИ;
- повышение температуры тела;
- боль в грудной клетке или ощущение дискомфорта.
Если речь идет о пневмоните вследствие обтурации бронха, могут наблюдаться и другие симптомы: потеря веса, слабость, анемия, цианоз, повышенная потливость, в частности — ночью.
При гиперчувствительном пневмоните может наблюдаться связь признаков заболевания с контактом с причинным аллергеном.
Диагностика
Диагностикой заболевания должен заниматься пульмонолог или терапевт, поэтому при появлении первых признаков пневмонита нужно обращаться к врачу. После выяснения жалоб пациента обязательно детально изучается анамнез заболевания и наличие профессиональных вредностей. Больной отмечает наличие частых пневмоний с атипичным течением.
Далее проводится физикальное исследование. Врач может обнаружить учащение дыхания, цианоз носогубной области, характерные для хронического легочного сердца изменения пальцев, ногтей. При одышке отмечается втяжение податливых мест грудной клетки на вдохе (межреберных промежутков, яремной ямки) и раздувание крыльев носа. При аускультации может выслушиваться жесткое дыхание, влажные среднекалиберные хрипы на вдохе.
Обязательно проводится оценка функции внешнего дыхания с помощью спирографии, которая выявляет разные типы нарушения: обструкция, рестрикция или смешанное. Дополнительно может быть проведена бронхоскопия и бронхография. В ходе бронхоскопии можно произвести бронхоальвеолярный лаваж с последующим анализом промывных вод. Для окончательного подтверждения диагноза может понадобиться биопсия легкого.
В анализе крови при гиперсенситивном пневмоните выявляется повышенное количество эозинофилов, что свидетельствует об аллергической природе заболевания. Также будут изменения в крови, характерные для воспалительного процесса: увеличение СОЭ, лейкоцитоз. При дыхательной недостаточности назначается анализ газового состава крови. Обязательно проводится микроскопия и бактериологический посев мокроты, в первую очередь для исключения туберкулеза.
Лечение
Терапия пневмонитов в первую очередь должна начинаться с элиминации причинного фактора. Это значит, что при профессиональном контакте с патогеном следует сменить работу, при медикаментозном происхождении пневмонита — отменить препарат.
Важно! Медикаментозное лечение должен назначать только врач пульмонолог или профпатолог. Изменять схему назначения или самостоятельно отменять его не рекомендуется.
Антибиотики показаны только в случае доказанного бактериального происхождения пневмонита. Если изначально подозревается пневмония, то после антибиотикотерапии следует сделать контрольный рентгеновский снимок для исключения обтурационного пневмонита, обусловленного опухолью легких.
При большинстве видов пневмонитов наиболее эффективным оказывается назначение глюкокортикостероидов (Преднизолон, Метипред). Однако и при их использовании можно лишь сдерживать прогресс заболевания, мгновенного результата от гормональной терапии ждать не следует. Иногда могут быть показаны цитостатики (Метотрексат) или другая иммуносупрессивная терапия. Средства симптоматического лечения подбираются доктором индивидуально, например, отхаркивающие или противокашлевые препараты. При тяжелом течении проводят оксигенотерапию.
В дополнение к медикаментам применяются ингаляции, массаж, ЛФК. Также показано санаторно-курортное лечение, курсы витаминотерапии. Диетические рекомендации включают соблюдение полноценного рациона питания с употреблением мяса, яиц, рыбы, фруктов, овощей, орехов и зелени.
Прогноз
При несвоевременной диагностике пневмонита или отсутствии адекватного лечения заболевание может быстро прогрессировать и привести к фиброзным изменениям в легких, которые являются необратимыми. Это развитие соединительной ткани в органе на месте нормальной альвеолярной структуры. Вследствие фибротических процессов уменьшается жизненная емкость легких, прогрессирует дыхательная недостаточность, развивается синдром хронического легочного сердца.
Кроме этого фиброз и склероз легких создают благоприятные условия для развития абсцессов и даже злокачественных образований. Иногда развиваются спайки в плевральных полостях.
Диагностика и лечение пневмонита должны носить комплексный характер под наблюдение опытного врача, что позволит своевременно оказать помощь больному и предотвратить осложнения.
Пневмонит (пульмонит, альвеолит)– воспаление стенок альвеол и паренхимы легких без инфекционной составляющей. Чаще всего болезнь характеризуется иммунным происхождением, когда нет внутриальвеолярной экссудации.
Это группа патологий, которые способствуют рубцеванию альвеол и фиброзным изменениям в поддерживающих структурах легочной ткани. Из-за рубцов не осуществляется привычная транспортировка кислорода в кровь.
- Возможные последствия и профилактика болезни
Формы пневмонита
В зависимости от происхождения болезнь имеет несколько форм. У них схожи симптомы, но отличаются друг от друга они причинами и осложнениями:
![]()
Гиперчувствительный пневмонит признан одной из самых распространенных форм недуга. Это аллергическая болезнь, в ходе которой в тканях легкого формируется интерстициальное воспаление с появлением инфильтратов и гранулем. Данное заболевание возникает у людей, работающих с зерном, хлопком, табаком, скорняками. Если вовремя не начать лечение, то в легких появятся непоправимые фиброзные изменения.- Аспирационный пневмонит. Для появления симптомов аспирационного пневмонита необходимо всего лишь, чтобы в респираторные пути поступило небольшое количество желудочного сока с пониженной кислотностью. Диагностика аспирационного пневмонита осуществляется на основании клинических, аускультативных и рентгенологических сведений. Первая помощь при аспирационном пневмоните заключается в аспирации содержимого из дыхательных путей и устранении бронхоспазма.
- Аллергический пневмонит возникает при вдыхании пыли, в которой содержатся бактериальные и грибковые споры. При регулярном контактировании с аллергеном заболевание перетекает в хроническую форму.
- Интерстициальный (межуточный) пневмонит, симптомы которого полностью еще не определены, признан респираторным заболеванием. Интерстициальный пневмонит с десквамацией проявляется у курящих людей, а также у тех, кто принимает определенные сильнодействующие препараты. На рентгенограмме можно наблюдать двухсторонние изменения, на томограмме — признак матового стекла.
- Гиперсенситивный пневмонит считается профессиональной болезнью фермеров и птицеводов. Затяжная аспирация вызывает формирование хронической формы недуга. На рентгенограмме видны инфильтративные тени, а в крови образуются эозинофилы или базофилы в огромном количестве.
- Лучевой пневмонит — подострый воспалительный недуг, появляющийся в результате облучения легких. Появляется он зачастую во время терапии раковых заболеваний. По рентгеновскому снимку можно определить легочный инфильтрат, который соответствует участку облучения.
Постлучевой пневмонит — это осложнение радиационного лечения. Симптомы патологии заметны уже на первой стадии. Проявляются они в виде признаков гриппа, пневмонии, плеврита, туберкулеза.
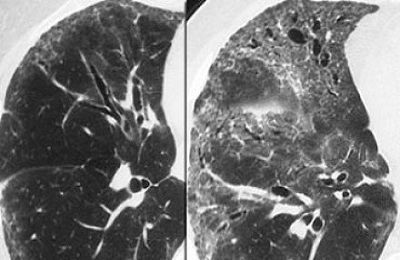
По окончании курса глюкокортикостероидной терапии самочувствие пациентов нормализуется, а поврежденная ткань легких восстанавливается.
Пневмонит и рак легких
Зачастую пневмонит является началом рака бронха. Ему сопутствует усиленный кашель, повышенная температура, общая слабость, иногда болевые ощущения в груди.
При увеличении опухоли нарушается дренажная роль бронха, в результате чего образуется гиповентиляция определенного участка легкого, и в дальнейшем возникает ателектаз. Мокрота становится гнойной. Также на данной стадии заболевания возникает одышка, которая вызвана несколькими причинами:
-
Дыхательная поверхность ткани легкого становится меньше.
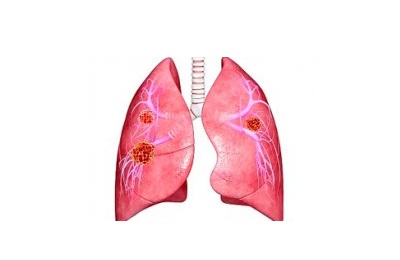
Не останавливается легочный кровоток через ателектазированный участок легкого. Однако здесь не совершается газообмен, вследствие чего кровь поступает обратно в большой круг кровообращения, не став оксигенированной. Она остается в прежнем состоянии.
В свой черед, хеморецепторы, находящиеся в дуге аорты, осознают химизм крови и через подкорковые механизмы регуляции функций значимых для жизни органов принуждают болеющего человека дышать глубже и чаще. Прогрессирует раковый пневмонит.
Зачастую данный процесс дает о себе знать во время весенних или осенних эпидемий респираторных заболеваний. Именно в данный период пациентам назначают рентгенологическое исследование. После чего им ставят диагноз рак легких либо пневмония.
По окончании непродолжительной противовоспалительной терапии (чаще всего 1 неделя) следуют:
![]()
возобновление бронхиальной проходимости,- снижение воспалительного элемента,
- понижение скорости оседания эритроцитов и числа лейкоцитов в крови, которая циркулирует по сосудам вне кровеносных органов.
- пациент чувствует себя лучше,
- рентгенологически уменьшается участок затемнения ткани легкого.
Ошибочно считая раковый пневмонит пневмонией с прекрасным лечебным результатом, врачи не назначают пациенту бронхологическое исследование и завершающие рентгенологическое исследования в динамике.
Вследствие этого нет возможности установить диагноз рака легкого.
Отсутствие необходимой терапии при любой форме болезни, будь то аспирационный пневмонит или другой, способно подвергнуть альвеолы к непоправимым фиброзным преобразованиям. Это сделает меньше жизненный объем легких, который нужен для правильной работы системы дыхания и насыщения крови кислородом.
В случае прогресса фиброзных процессов, возможно развитие онкопатологии и абсцессов.
Однако при уместной терапии в большинстве ситуаций недуг, можно локализировать и приостановить последующее развитие. На первых стадиях прогнозы еще лучше – возможно наступление полной ремиссии.
К основным мероприятиям по профилактике пневмонита относятся:
- отказ от сигарет и спиртных напитков,
![]()
занятия физкультурой,- повышение иммунитета,
- устранение возможных аллергенов,
- необходимая защита от профессиональных заболеваний, которые связанны с причинами, повреждающими систему дыхательных путей,
- профилактика болезней легких и своевременное посещение лечащего врача,
- правильное лечение хронических и сопутствующих заболеваний.
При соблюдении данных профилактических мер, возможно, существенно снизить риск развития патологии.

Пневмонит – неинфекционное воспаление стенок альвеол и паренхимы легких преимущественно иммунного происхождения, при котором отсутствует внутриальвеолярная экссудация. Это интерстициальное заболевание легких, приводящее к рубцеванию альвеол и фиброзным изменениям в поддерживающих легочных структурах. Рубцы нарушают адекватный транспорт кислорода в кровь.
Пневмонит имеет несколько названий: пульмонит, альвеолит. На сегодняшний день не существует диагностических методов, позволяющих разграничить данные нозологии. Их разделение возможно только после гибели пациента, но оно не имеет практического значения. Пневмонит, пульмонит и альвеолит являются синонимами.
Отличие пневмонита от пневмонии существенное, но чисто теоретическое. Данные патологии отличаются этиологическими, патогенетическими и морфологическими особенностями. Физикальные данные и результаты дополнительных методов исследования не позволяют подтвердить окончательный диагноз. Практика показывает, что единственное отличие у пневмонита и пневмонии только в обширности воспалительного процесса.

По течению выделяют следующие формы пневмонита:
- Острый,
- Скоротечный,
- Хронический.
- Токсический,
- Уремический,
- Идиопатический,
- Лучевой,
- Аллергический,
- Аутоиммунный,
- Инфекционный,
- Аспирационный.
Иногда пневмонит рассматривают как часть некоторых заболеваний пищевода и сердца.
Заболевание приводит к нарушению дыхания и не поддается лечению антибиотиками. Заподозрить пневмонит можно по характерным клиническим симптомам. У больных нарушается частота и глубина дыхания, возникает чувство нехватки воздуха, приступообразный, мучительный кашель. Эти респираторные признаки сопровождаются явлениями общей астенизации организма. При появлении подобной симптоматики следует обратиться за медицинской помощью. Облегчить состояние больных можно только с помощью кортикостероидов.
Этиология
Этиология пневмонита до конца не изучена. Определенную роль в развитии заболевания отдают следующим факторам:
- Токсинам — вдыхание химических веществ: красок, лаков, смол,
- Медикаментам — длительный прием некоторых лекарств: антибиотиков, сульфаниламидов, цитостатиков,
- Вирусам,
- Плесневым грибкам,
- Хроническим заболеваниям внутренних органов — циррозу печени, туберкулезу,
- Аллергенам,
- Наркотическим средствам,
- Радиации.
Симптоматика

Гиперчувствительный пневмонит является наиболее распространенной форой патологии. Это аллергическое заболевание, при котором в легочной ткани развивается интерстициальное воспаление с образованием быстрых инфильтратов и гранулем. Аллергия возникает на некоторые органические и неорганические соединения. Гиперчувствительный альвеолит развивается у хлопкоробов, тростниководов, зерноводов, табаководов, скорняков, сыроделов. Они жалуются на непродуктивный кашель, одышку, миалгию и артралгию, диспепсию, анорексию, потерю веса, плохое самочувствие. Острый гиперчувствительный пневмонит клинически напоминает острую пневмонию и проявляется лихорадкой, кашлем с кровохарканьем, диспноэ, слабость, мелко – и среднепузырчатыми инспираторными хрипами. Хроническая форма патологии протекает медленно и длительно, часто без признаков обострения. Если патологию своевременно не лечить, в легочной ткани сформируются необратимые фиброзные изменения.
Аллергический пневмонит развивается при вдыхании пыли, содержащей споры бактерий и грибов, а также под воздействием некоторых металлов: цинка, меди, мышьяка, золота, кобальта. У больных в альвеолах легких возникает гиперчувствительность и гиперреактивность в ответ на образование антител к аллергенам. Выраженная инфильтрация в легких отсутствует, на рентгенограмме нет существенных изменений. Верифицировать мелкие воспалительные инфильтраты может только компьютерная томография.
Аллергический пневмонит проявляется традиционными респираторными и интоксикационными признаками. Они появляются при каждой новой встрече с тем же самым аллергеном и исчезают через несколько часов самостоятельно. При постоянном контакте с аллергеном болезнь переходит в хроническую фазу.
Аспирационный пневмонит развивается при попадании в верхние дыхательные пути твердой пищи или обжигании слизистой оболочки желудочным соком. Возникает химический ожог слизистой или закупорка средних бронхиол твердыми массами, развивается острая гипоксия.
Сразу после аспирации возникает бронхоспазм, который приводит к острой дыхательной недостаточности. Это проявляется синюшностью кожи, учащением сердечного ритма, затруднением дыхания. Спустя несколько минут состояние больных стабилизируется. При этом отек бронхов и прочие признаки воспаления продолжают нарастать. .На рентгенограмме появляются различия в плотности легочного рисунка, указывающие на перибронхиальную экссудацию.
Постлучевой пневмонит является осложнением радиационной терапии и часто становится причиной смерти больных. Это связано с низкой сопротивляемостью легочной ткани к облучению. Заболевание проявляется на начальной стадии гриппоподобной симптоматикой, признаками пневмонии, туберкулеза, плеврита. Диагноз пневмонита подтверждает компьютерная томография, в результате который обнаруживают поражение бронхопульмонального дерева. После проведения курса глюкокортикостероидной терапии состояние больных стабилизируется, поврежденная легочная ткань восстанавливается.
Диагностика

Диагностика пневмонита основывается на жалобах больных, анамнестических данных, клинических симптомах, результатах лабораторных и инструментальных методов исследования.
Лабораторная диагностика пневмонита:
- В общем анализе крови лейкоцитоз со сдвигом формулы влево, увеличение СОЭ.
- Микроскопическое исследование и микробиологический анализ мокроты больного с целью обнаружения возбудителя патологии.
Инструментальные методы исследования, подтверждающие или опровергающие предположительный диагноз: рентгенография легких, КТ и МРТ грудной клетки, бронхоскопия и биопсия альвеолярных тканей.
Лечение
Лечение пневмонита комплексное. Оно заключается не только в применении медикаментозных средств, но и в соблюдении принципов здорового образа жизни. Больным рекомендуют ограничить физические нагрузки, совершать длительные пешие прогулки на свежем воздухе, делать кислородные ингаляции, принимать витамины и гомеопатические средства. При отсутствии видимого эффекта переходят к лекарственной терапии.

Лечение аспирационного пневмонита начинают с экстренного удаления из легких пищевых масс. Стероидная и антибактериальная терапия при этом малоэффективна. Антибиотики иногда назначают с профилактической целью, а также при наличии у больного лихорадки, лейкоцитоза и роста посторонней флоры в посевах. При гипоксемии и гиперкапнии проводят респираторное лечение: оксигенотерапию и ИВЛ.
Среди средств народной медицины наиболее эффективными и распространенными являются:
- Тыквенный сок для снятия отечности легких,
- Настой ягод бузины, кориандра и сосновых почек с антисептической целью,
- Отвар плодов боярышника и травы пустырника от приступов удушья,
- Ингаляции с медом, цедрой лимона, алоэ помогут при частом кашле,
- Для нормализации температуры тела — морсы из ягод клюквы, земляники, смородины,
- От гипергидроза – отвар коры дуба, цветков липы и корня имбиря.
Профилактика
Профилактические мероприятия, позволяющие предотвратить развитие пневмонита:
- Борьба с вредными привычками,
- Оптимальная физическая активность,
- Укрепление иммунитета,
- Исключение вероятных аллергенов,
- Своевременное лечение легочных заболеваний,
- Борьба с запыленностью на рабочем месте,
- Использование индивидуальных средств защиты.
Чтобы избежать развития пневмонита, сельскохозяйственным работникам и сотрудникам химической промышленности необходимо отказаться от привычной трудовой деятельности.
Для предотвращения аллергического пневмонита следует избегать контактов с провоцирующими факторами:
- Бактериальными: бактерии, грибы и их продукты жизнедеятельности,
- Биологическими: шерсть, слюны, клетки эпидермиса и выделения животных,
- Растительными: солома, цветочная пыльца,
- Химическими: металлы и их соединения,
- Фармакологическими: антибактериальные, гормональные и ферментативные препараты.
Видео: аллергический альвеолит в программе “Жить здорово!”

- Боль в грудной клетке
- Быстрая утомляемость
- Дискомфорт в области грудной клетки
- Ночная потливость
- Одышка
- Повышенная температура
- Потеря веса
- Приступы удушья
- Синюшность кожи
- Сухой кашель
Пневмонит – патологический процесс, в результате которого происходит поражение альвеол или плевральной ткани. Как правило, данный недуг не имеет инфекционной составляющей. При своевременно начатом лечении не вызывает осложнений. При отсутствии своевременного и корректного лечения может привести к летальному исходу. Довольно часто гиперчувствительный пневмонит называют альвеолитом. Принципиальной разницы в этом нет.
Этиология
Этиология этого заболевания ещё не до конца изучена, однако, как показывает практика, наиболее часто аллергический пневмонит и его другие виды развиваются вследствие таких этиологических факторов:
- аспирация токсических средств в дыхательные пути (гиперсенситивный пневмонит);
- длительное лечение тяжёлыми медикаментами (лекарственный пневмонит);
- как следствие вирусной инфекции;
- при идиопатической форме интерстициальной (межуточной) пневмонии;
- сопутствующие заболевания дыхательных путей;
- при патологии соединительных тканей.
Клиницисты отмечают, что развитие заболевания возможно даже при наличии вышеописанных этиологических факторов только в том случае, если у человека будет ослаблена иммунная система. В группе риска находятся люди, которые имеют вредные привычки, ВИЧ-инфицированы или работают с вредными токсическими веществами. У детей такие заболевания проявляются крайне редко.
В более редких случаях развитие аллергического пневмонита возможно при гиперчувствительности к некоторым продуктам питания.
Формы
По характеру этиологических факторов различают такие формы недуга:
- токсический;
- идиопатический;
- аллергический пневмонит;
- постлучевой пневмонит;
- вирусный;
- деструктивный пневмонит;
- аспирационный;
- обтурационный;
- обструктивный пневмонит.

По характеру течения различают:
- острый;
- хронический;
- скоротечный.
Наиболее хорошо поддаётся лечению острая форма недуга.
Симптоматика
На начальной стадии развития недуга симптомов может вовсе не быть. По мере развития можно наблюдать такие признаки пневмонита:
- одышка, даже в состоянии полного спокойствия;
- постоянный сухой кашель, без видимой на то причины;
- повышенная температура тела;
- дискомфорт в области грудной клетки, иногда болевые ощущения;
- приступы удушья, особенно в ночное время суток.
Обтурационный пневмонит может дополняться такими симптомами:
- резкое похудение;
- синюшность кожных покровов;
- быстрая утомляемость, без видимой на то причины;
- повышенное потоотделение, особенно в ночное время суток или просто во время сна.
У ребёнка клиническая картина может дополняться признаками кислородного голодания.
При первых же проявлениях клинической картины следует срочно обращаться за медицинской помощью, а не заниматься самолечением. В противном случае возможно развитие серьёзных осложнений и даже летальный исход.
Диагностика
После выяснения анамнеза назначаются инструментальные и лабораторные исследования. Как правило, в стандартный перечень исследований входит следующее:
- общее и биохимическое исследование крови;
- общий анализ мочи;
- забор крови для определения газового состава;
- рентген и КТ грудной клетки;
- бронхоскопия;
- посев мокроты на состав питательной среды.
В том случае, если по результатам исследования не удалось точно установить диагноз, используют методы дифференциальной диагностики – проводят МРТ и биопсию альвеолярных тканей.
Только после установки точного диагноза врач назначает лечение. Самостоятельный приём медикаментов, в этом случае, недопустим.
Лечение
Лечение пульмонита зависит от вида недуга и формы его развития. Как правило, программа лечения включает в себя медикаментозную терапию и диету.
Медикаментозная терапия подразумевает приём таких препаратов:
- кортикостероиды;
- глюкокортикоиды;
- цитостатики;
- иммуносупрессоры.
Приём антибиотиков при данном виде недуга довольно редко даёт положительный результат. Исключение составляет только вирусный пневмонит.
Кроме медикаментозной терапии, больному назначают курс физиотерапевтических процедур:
- кислородные ингаляции;
- витаминотерапия.
Так как данный недуг часто приводит к резкому снижению веса, больному назначают специальное питание, которое будет богато на все необходимые витамины и минералы. Обязательно рацион пациента должен включать в себя такие продукты:
- свежеприготовленные соки;
- свежие овощи, фрукты, зелень;
- молочные продукты;
- рыбные и мясные бульоны из нежирных сортов;
- творожные запеканки.
Кроме этого, больному настоятельно рекомендуется ежедневно совершать неспешные прогулки на свежем воздухе и исключить физические нагрузки.
При своевременно начатом лечении и соблюдении всех рекомендаций врача прогноз может быть положительным.
Возможные осложнения
Если лечение не будет начато своевременно и корректно, прогноз будет неутешительным. Возможно образование спаек, абсцессов, не исключено развитие онкологического заболевания.
Профилактика
Предотвратить заболевание гораздо проще, чем лечить. Поэтому следует применять на практике следующее:
- исключение вредных привычек;
- умеренные физические нагрузки;
- исключение возможных аллергенов;
- профилактика недугов дыхательной системы;
- своевременное и полное лечение всех заболеваний.
В таком случае можно существенно снизить риск развития патологии.
Читайте также: