Персистирующий фолликул это функциональная киста
Встретила недавно подругу в поликлинике, она пожаловалась, что у нее обнаружили персистирующий фолликул яичника – что это такое, я не знала, поэтому решила скрупулезно изучить заболевание, чтобы поделиться с вами приобретенными знаниями.
- 1 Что такое персистирующий фолликул яичника
- 2 Как протекает персистирующий фолликул яичника
- 2.1 Левого
- 2.2 Правого
- 3 Методы лечения
- 4 Симптомы и причины возникновения
- 5 Определение доминантного
- 6 Диагностика и постановка диагноза
- 7 Осложнения заболевания
- 8 Прогноз и профилактика
Что такое персистирующий фолликул яичника
Это проблема функционирования придатков. Проявляется она в длительном созревании фолликула и невозможности его разрыва. Когда присутствует недуг, женщина неспособна забеременеть, поскольку яйцеклетка не проникает внутрь маточной полости для оплодотворения.
При персистенции созревший фолликул не способен лопнуть, поэтому отсутствуют важные фазы цикла, при которых вероятно зачатие. Подобное состояние способно длиться несколько недель. Иногда проблема перерождается, образуется киста, рассасывающаяся самостоятельно через несколько менструальных циклов.
Как протекает персистирующий фолликул яичника
Придатки функционируют поочередно, хотя чаще нагружается правый яичник. Из-за негативных внешних воздействий и гормональных изменений способен нарушаться процесс правильного развития в придатке доминантного фолликула.

В нормальном состоянии капсула увеличивается, при ее разрыве обеспечивается овуляция, когда вместо фолликула появляется желтое тело. Если наблюдается патология, разрыв отсутствует, из-за чего фолликул продолжает увеличиваться, преобразуясь в кисту.
Яичник слева – менее активный. Из-за этого в нем яйцеклетки реже созревают. Когда происходит слева персистенция фолликула, киста образуется весьма редко. Иногда левый орган способен стать более активным – здесь все индивидуально. Тогда яйцеклетка начинает созревать именно там.
Яичник справа – обычно доминантный. Именно там чаще обнаруживают персистирующий фолликул. Он часто склонен перерождаться в кисту, из-за чего гинекологи при обследовании уделяют этой стороне половых желез больше внимания.
Методы лечения
Когда обнаружен персистирующий фолликул, ситуацию требуется исправлять. Терапия проблемы выполняется под врачебным наблюдением. Сначала используют лекарства:
- Медикаменты с прогестероном. Их вводят уколами за 10 суток до менструации и продолжают курс неделю. Гормональные лекарства способны спровоцировать побочные эффекты, из-за чего их назначать обязан лишь гинеколог.
- Препараты, подавляющие выработку эстрогена. Такие лекарства обладают избирательностью действия. Их назначают спустя неделю после начала месячных. Курс длится несколько месяцев, он способен вызвать побочные эффекты: судороги либо ожирение.

Также персистирующий фолликул лечат физиотерапевтическими процедурами: гинекологическим массажом, электростимуляцией, лазерной терапией.
Симптомы и причины возникновения
Дисфункция фолликула развивается при гормональных патологиях. Их причина – недостаток лютеина и прогестерона. Проблему вызывают такие факторы:
- ОРВИ;
- диабет;
- дисфункция щитовидки;
- опухоль на гипофизе;
- мозговые травмы;
- отравления;
- побочные действия лекарств.
Симптомы проблемы такие:
- незначительная боль, как в начале месячных;
- задержка менструации;
- скудные выделения.
Если месячные не исправили ситуацию, необходимо посетить гинеколога.
Определение доминантного
При выявлении персистирующих фолликулов дальнейшее планирование зачатия выполняют под врачебным контролем. Гинеколог обязан определить доминантный фолликул, чтобы изучать его функционирование перед ожидаемой беременностью.
Обычно развивается лишь 1 фолликул, хотя иногда оба придатка продуцируют одновременно по яйцеклетке каждый. Если они обе доминантны, происходит зачатие двойни.
Диагностика и постановка диагноза
Чтобы выявить персистенцию, необходимо доскональное обследование. Диагностика состоит из таких процедур:
- Анализы крови;
- УЗИ, при котором определяют состояние яичника, габариты его, насколько увеличены придатки, присутствует ли персистентная капсула;
- Полный анамнез для выявления иных патологий, индивидуальных характеристик женского организма;
- Гинекологический осмотр, беседа с пациенткой, фиксирование и изучение ее жалоб.
Осложнения заболевания
Когда персистирующий фолликул не устранен у больной, это состояние провоцирует определенные осложнения. Тяжесть их целиком зависит от запущенности заболевания. Вероятно развитие следующих осложнений:
- временное бесплодие (когда терапия неадекватна, женщина способна навсегда лишиться радости материнства);
- киста (когда образование растет, велик риск его разрыва, что требует немедленного хирургического вмешательства).
Непременно следует лечить персистенцию любого яичника. Желательно без задержек посетить гинеколога. Самостоятельные потуги победить патологию народными рецептами бесперспективны, да еще и способны сильно навредить.
Когда консервативное лечение помочь не в состоянии, гинеколог непременно рекомендует хирургическое вмешательство. Но подобная процедура является крайней, потому лучше ее не использовать без особой надобности. Современные терапевтические методики способны избавить пациентку от патологии, применяя более щадящие варианты.
Прогноз и профилактика
При своевременном диагностировании персистенции фолликула, а затем действительно адекватном использовании гормонотерапии обычно получается восстановить сначала менструальную, а затем репродуктивную функции, обеспечить невозможность гиперэстрогенных осложнений.
С целью первичной профилактики рекомендовано исключить из повседневной жизни эмоциональные либо физические перегрузки, достаточно отдыхать, обеспечивать рациональное питание, применять гормональные варианты контрацепции лишь после рекомендаций гинеколога. Также следует ограничить употребление иных медикаментов, способных повлиять на менструальный цикл.
Персистирующий фолликул – патология функционирования яичников. Проявляется длительным его созреванием и отсутствием разрыва. При таком состоянии невозможно зачать ребенка, так как яйцеклетка не попадает в полость матки для последующего оплодотворения.
Что такое персистирующий фолликул яичника
В норме существует три фазы цикла – фолликулярная, овулятивная и лютеиновая. Первым днем цикла считается первый день менструации. Через 3-5 дней от появления кровотечения в яичниках начинает созревать доминантный фолликул, который с каждым днем увеличивается в размерах. Это сопровождается ростом гормона эстрогена. 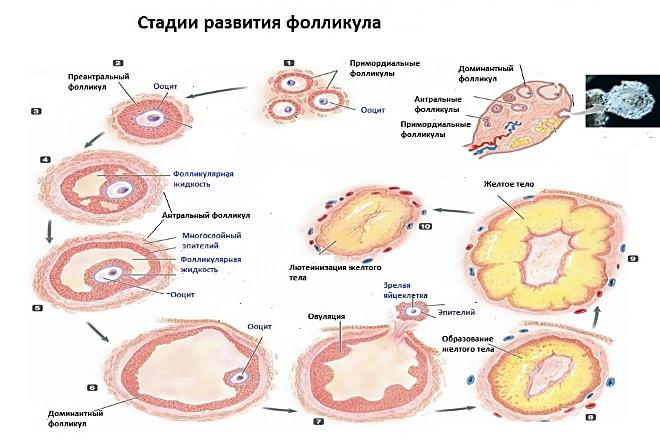
При достижении им максимальных значений и резком повышении лютеинизирующего гормона (ЛГ) происходит овуляция, то есть выход из фолликула яйцеклетки. При цикле в 28 дней это совершается на 14-15 день – этот промежуток соответствует длине первой фазы менструального цикла. Овуляция продолжается всего один день – именно такой срок жизни у яйцеклетки.
Оплодотворенная сперматозоидом женская половая клетка называется зиготой. В третьей фазе она прикрепляется к стенкам матки, внедряясь в ее слой. При отсутствии оплодотворения через 13-14 дней после овуляции яйцеклетка выходит из организма вместе с верхним слоем эндометрия матки, что и является менструацией.
При персистенции фолликул не лопается, следовательно, вторая и третья фазы цикла не наступают. Такое состояние может продолжаться несколько недель. В некоторых случаях он может перерождаться в кисту, которая обычно самостоятельно рассасывается через 2-3 менструальных цикла.
Левый яичник является менее активным, чем правый. Поэтому яйцеклетки в нем созревают значительно реже. При возникновении персистенции фолликула левого яичника редко образуется киста.
В некоторых случаях левый орган может быть более активным – все это зависит от индивидуальных особенностей женщины. В таком случае яйцеклетка практически всегда созревает именно в этом яичнике.
Факт: в некоторых случаях возможен рост фолликула с последующей овуляцией или ее отсутствием в обоих яичниках одновременно.
Правый яичник считается доминантным у подавляющего большинства женщин. Именно в нем чаще всего появляется персистирующий фолликул. Здесь он с большей вероятностью склонен к перерастанию в кисту. Поэтому при обследовании гинекологи уделяют большее внимание правой стороне половых органов.
Выявление доминантного фолликула
Для этого проводится УЗИ женских половых органов. При отслеживании процесса овуляции необходима фолликулометрия – контроль роста фолликула и его разрыва. Этапы ее проведения:
- 5-7 день цикла. Определение состояния половых органов, размеров матки и толщины ее эндометрия, замер нескольких наиболее крупных фолликулов.
- 10-12 день цикла. Точное определение доминантного фолликула, скорости его роста.
- 16-18 день цикла. Выявление возможной овуляции, о присутствии которой сигнализирует жидкость в позадиматочном пространстве и появление желтого тела – оно формируется после выхода яйцеклетки. При ее отсутствии определяется размер фолликула и скорость его роста.
- 20-22 день цикла. УЗИ в этом случае назначается только при неосуществившейся овуляции. На данном этапе выявляется возможность позднего разрыва фолликула.
Дни исследований могут быть изменены в зависимости от индивидуальных особенностей женщины. При длине цикла около 35 дней овуляция может произойти только на 20-22 день, следовательно, время проведения фолликулометрии меняется.
Причины патологии
Основная причина – нарушение гормонального фона. Овуляция не происходит при низком уровне эстрогенов, длительно повышенном ЛГ или при отсутствии его скачка. При нормальной скорости созревания фолликула можно предположить сбой работы только лютеинизирующего гормона. Если же созревание происходит медленно, то эстрогенов в организме женщины недостаточно.
Нарушение гормональной функции яичников возможно при сбое работы других эндокринных органов – щитовидной железы, гипофиза или гипоталамуса.
Симптомы
Персистирующий фолликул яичника вызывает следующие изменения в организме:
- отсутствие менструации при отрицательном тесте на беременность;
- нарушение менструальной функции – длительность цикла может составлять более 40-50 дней;
- обильное и болезненное выделение крови со сгустками при менструации;
- отсутствие зачатия на протяжении года.
При образовании кисты большого размера могут ощущаться покалывания слева или справа внизу живота, тянущие боли. В некоторых случаях возможно возникновение маточных кровотечений в середине цикла – это явление сигнализирует о гормональном сбое в организме.
Диагностика персистенции
Для точной постановки диагноза необходимо провести несколько видов исследований:
- фолликулометрия – проводится на протяжении 2-3 циклов;
- исследование мазка – выявляет возможные инфекции половых путей;
- анализы крови на гормоны – необходимо определение уровня половых, лютеинизирующего и фолликулостимулирующего гормонов, для большей информативности исследование проводится на 5-7, 13-15 и 20-22 дни цикла;
- лапароскопия – диагностическое хирургическое вмешательство в брюшную полость для осмотра половых органов, проводится при сложности в постановке диагноза.
На период проведения всех исследований необходимо отменить гормональные препараты и оральные контрацептивы.
Методы лечения
Для лечения персистирования фолликула используются гормоносодержащие медикаменты. Их назначение возможно строго по результатам анализов. Действие таких препаратов направлено на восстановление гормонального фона, нормализацию цикла. Для этого используются лекарства с содержанием прогестерона – Дюфастон, Утрожестан, средства для стимуляции роста и разрыва фолликула – Клостилбегит, Прегнил, Летрозол. Эффективность терапии контролируется с помощью фолликулометрии.



Через несколько месяцев при отсутствии эффекта от лечения медикаменты заменяются. Иногда гинекологи назначают оральные контрацептивы на 3-6 месяцев – после их отмены работа яичников ускоряется. При необходимости зачатия вероятность беременности высока в первые месяцы после прекращения такого лечения.
Возможные осложнения
Самое опасное осложнение заболевания – образование кисты. Обычно ее размеры составляют 2-5 см в диаметре. При долгом отсутствии менструации с течением времени киста увеличивается, что может привести к ее разрыву. 
В этом случае требуется немедленная госпитализация пациентки.
Предотвратить возникновение кисты можно путем своевременного назначения лечения. При нерегулярных менструациях и дальнейшем течении заболевания риск ее образования при персистирующем фолликуле увеличивается. Если на протяжении 2-3 циклов она не уменьшается в размерах, может потребоваться проведение хирургического вмешательства.
Для того, чтобы предотвратить персистенцию фолликула правого или левого яичника, женщине необходимо тщательно следить за своим здоровьем. При изменении длины цикла или при продолжительном отсутствии менструаций необходимо обратиться к врачу для проведения исследований. При своевременном вмешательстве специалиста патология легко поддается лечению, в результате чего менструальный цикл женщины приходит в норму.
Нарушения гормонального фона в организме будущей матери могут происходить по различным причинам, к одной из которых относится такое явление как персистенция фолликула. Что же происходит при этом в организме женщины и несет ли опасность это состояние для ее репродуктивной системы.

Симптомы и причины возникновения
Постоянно сохраняющийся уровень ЛГ в крови препятствует дозреванию яйцеклетки зачаточной клетки, что становится причиной преобразования последнего в желтое тело без фазы овуляции. Нарушения, которые происходят в организме женщины, если у нее диагностируется персистенция фолликула, к примеру, слева, гинекологи-эндокринологи называют синдромом лютеинизации неовулировавшего пузырька – LUF или ЛНФ-синдром.
Признаками наличия подобного патологического заболевания являются:
- отсутствие возможности естественного зачатия на протяжении 12 месяцев;
- нарушения менструальной функции.
В случае бесплодия за 12 месяцев регулярной половой жизни без использования каких-либо средств предохранения от беременности, обследование назначается сразу обоим партнерам.
Справка! 30% бесплодия со стороны женщины спровоцировано ЛНФ-синдромом!
Чтобы установить такой диагноз, пациент должен провести ряд обследований и сделать несколько анализов. И только на основании полученных показателей изучения состоянии здоровья женщины врач может зафиксировать, что причиной невозможности естественного зачатия является ПФ яичника.
Все процессы, отвечающие за полноценную работу репродуктивной системы, контролируются гормонами. Поэтому появление персистенции связано непосредственно с нарушением гормонального фона. Больше причин развития такого патологического состояния не существует.
Выход яйцеклетки из ДФ не произойдет, если в организме будет низкий уровень прогестерона и лютеина.




В норме у женщины в яичниках каждый месяц начинают расти несколько фолликулов. Это пузырьки с жидкостью внутри. В каждом таком пузырьке зреет яйцеклетка. Через несколько дней после начала менструального цикла один фолликул выходит в лидеры по размеру. Он называется доминантным. Остальные фолликулы не выдерживают конкуренции и начинают уменьшаться в размерах, пока полностью не исчезают. Этот процесс называется атрезия.
К середине цикла фолликул достигает диаметра около 2 см. Затем он разрывается, и яйцеклетка выходит в брюшную полость. Там она захватывается фимбриями, проникает в маточную трубу, оплодотворяется и движется в сторону матки. Но иногда фолликул не разрывается. Вместо этого он продолжает увеличиваться в размерах. Так образуется фолликулярная киста.
Фолликулярная киста не считается заболеванием. Она относится к одному из двух видов функциональных кист (наряду с лютеиновой кистой, которую также называют кистой желтого тела). В большинстве случаев:
- появление образования не требует лечения;
- оно не доставляет боли и не вызывает других симптомов;
- исчезает через 2-3 месяца.
Если киста осложняется, становится слишком крупной или не пропадает через 3 месяца, её удаляют.
Часто возникает образование на фоне задержки менструации. Затем идут обильные месячные. Иногда никаких симптомов нет вообще. Такие кисты могут расти до 10 см, но в основном не превышают 6 см. При кисте больше 6 см возрастает риск осложнений, поэтому ставится вопрос о хирургическом лечении. Малигнизация (озлокачествление) фолликулярных кистозных образований невозможна, потому что они не содержат аденогенного эпителия.
Ультразвуковое исследование – основной метод диагностики фолликулярных или любых других кист. УЗИ позволяет достоверно отличить жидкостное образование от солидной (плотной) опухоли. В большинстве случаев с помощью ультразвука врач может дифференцировать функциональное кистозное образование от другой опухоли.
Обычно функциональная киста круглая. Реже она овальная. Стенка тонкая, как правило не превышает 1 мм. Внутреннее содержимое всегда однородное. Диаметр может быть разным. Обычно он не менее 3 см. Самые крупные кисты достигают 10 см. Фолликулярное образование меньше 3 см кистой не считается. Его называют доминантным фолликулом.
Отличия других кист:
Киста желтого тела. Часто имеет толстую стенку, от 3 до 6 мм. Размер редко превышает 7 см. Соответственно, при обнаружении кисты 8 см в диаметре она вряд ли лютеиновая. Содержимое неоднородное. Оно выглядит на УЗИ как паутина или сетка. Внутри могут быть перегородки. Исчезает такая киста гораздо быстрее, в среднем через 2 недели.

Текалютеиновая киста. Возникает при пузырном заносе и синдроме гиперстимуляции яичников (одно из основных осложнений ЭКО). Образования часто появляются с обеих сторон. Они могут быть многокамерными. В то же время есть множество признаков, которые аналогичные фолликулярным кистам. Это тонкая – около 1 мм – стенка, однородное содержимое. Размеры сопоставимы – текалютеиновые кисты имеют диаметр 4-8 мм.
Эндометриоидная киста. Располагается в основном позади матки. Часто кисты множественные, тогда как фолликулярная одна. Кисты не смещаются при пальпации из-за спаечного процесса в малом тазу. В анамнезе у таких женщин имеются указания на эндометриоз. По размерам кисты существенно варьируют. Они могут быть от 1 до 8 см. Толщина стенки больше, чем у фолликулярной кисты, и составляет 2-6 мм. Главное же отличие заключается в содержимом. У фолликулярной кисты оно анэхогенное, у эндометриоидной кисты – средне- или высокоэхогенное. Это значит, что оно более плотное. При перкуссии образования нет колебания жидкости. Патогномоничным (уникальным, отличающим от других) ультразвуковым симптомом эндометриоидной кисты считается двойной контур стенки.
Параовариальная киста. Единственное, чем она отличается, так это тем, что располагается не в яичнике, а отдельно от него.
Тератома. Внутри содержимое может быть весьма разнообразным. Это редко бывает прозрачная жидкость. В такой кисте может быть что угодно: жир, кости, волосы и т.д.
Цистаденома. Самая частая истинная киста яичника. Может быть серозной и муцинозной. Последняя делится на папиллярную и гладкостенную. Гладкостенные практически неотличимы от фолликулярных кист. Иногда они больше по размеру, у 25% внутри определяются перегородки. Но если перегородок нет, а размеры до 10 см, то достоверно отличить такую кисту от фолликулярной при помощи УЗИ нельзя. Папиллярная цистаденома отличается более высокой эхогенностью (плотностью) содержимого. Стенка может быть чуть толще, чем у фолликулярной кисты – до 2 мм. Главным же отличительным признаком является наличие внутри разрастаний.
Альтернативные методы диагностики, которые используют намного реже:
- компьютерная томография;
- магнитно-резонансная томография.
Консервативное лечение
У девочек в период полового созревания очень часто появляются фолликулярные кисты. В основном они имеют диаметр 3-4 см. Проблема этих кист состоит в том, что они продуцируют половые гормоны. Поэтому у девочек возможно преждевременное половое созревание. В таких случаях назначаются антиэстрогенные препараты, в основном тамоксифен. Его применяют не более 12 месяцев подряд. Но обычно в столь длительном использовании средства необходимости не возникает. Потому что кисты регрессируют в среднем через 1,5-2 месяца. После этого половое развитие возвращается к норме.
У взрослых женщин консервативное лечение фолликулярных кист не применяется. Некоторые врачи назначают комбинированные оральные контрацептивы, но они не имеют доказанной эффективности при функциональных кистозных образованиях.
Что можно сделать:/p>
- удалить кисту, если она не проходит сама или становится опасной;
- ждать, пока образование исчезнет само по себе.
Хирургическое лечение
Хирургическое лечение показано при существовании фолликулярной кисты более 3 месяцев. В этом случае шансы на то, что она исчезнет сама по себе, значительно снижаются. При этом киста может осложниться:
- перекрутом ножки;
- разрывом капсулы;
- кровоизлиянием в полость кисты.
К тому же, предположительно фолликулярная киста может оказаться цистаденомой. Эти опухолевидные образования очень похожи. Их не всегда можно различить на УЗИ. Иногда не помогают даже КТ или МРТ. В такой ситуации единственным достоверным способом диагностики остается лапароскопия.

- пункция (прокол) кисты;
- удаление в ходе лапароскопической операции.
Современная медицина полагает, что лечить фолликулярные кисты при каждом их выявлении нецелесообразно. Большинство из них исчезают без какого-либо лечения. В то же время операция, особенно проведенная в неоправданно большом объеме, снижает овариальный резерв и может привести к бесплодию.
Если же необходимость в хирургическом лечении возникает, то пункция обычно не проводится. Потому что после неё киста часто рецидивирует.
Альтернативные методы лечения
Фолликулярные кисты некоторые врачи пытаются лечить методами с недоказанной эффективностью. Используются:
- гинекологический массаж;
- физиотерапия;
- ферментные препараты;
- акупунктура;
- озонотерапия;
- гирудотерапия;
- гомеопатия;
- многие другие методы.
Как ни странно, большинство из них работают. Фолликулярная киста в большинстве случаев проходит сама по себе через 1-3 месяца. Её исчезновение пациенты связывают с успешным применением гинекологического массажа (физиотерапии, гомеопатии), поэтому в итоге очень благодарны своему врачу. На самом деле эти способы лечения неэффективны и используются в основном с коммерческой целью.
Читайте также:


