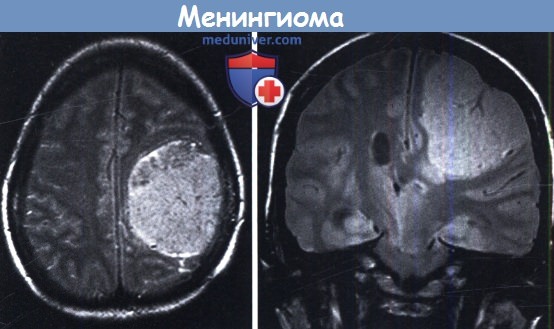
Перифокальный отек при менингиоме
Менингиомы возникают из арахноидальной оболочки головного мозга и могут быть расположены в любом месте по его поверхности, а также в желудочках. Они классифицируются по системе ВОЗ.
К I степени относится 80% всех менингиом. Существует, по меньшей мере, девять гистологических подтипов, которые, однако, не отличаются в отношении прогноза.
Менингиомы II степени (атипичные менингиомы) имеют более высокую клеточность и повышенную пролиферативную активность, и, как правило, более высокий уровень рецидива.
Менингиомы III степени (анапластические менингиомы, папиллярные менингиомы) — агрессивные злокачественные опухоли со склонностью к метастазированию.
Генетически было установлено, что делеция хромосомы 22 или потеря всей хромосомы приводит к раннему возникновению заболевания. Генетическое развитие более агрессивных типов возможно с течением времени при неоднократных рецидивах, но это не является правилом, как при астроцитомах и считается редким состоянием.
а) Эпидемиология менингиом. Менингиомы чаще возникают у женщин (2,5:1). Как правило, они встречаются в старшей возрастной группе с пиком заболеваемости на шестом десятилетии и более. В детском возрасте также выявляются менингиомы, но они, как правило, встречаются чаще у мальчиков и имеют преимущественное расположение в желудочках. В Европе эпидемиологическая информация о менингиомах ограничена, однако возможна экстраполяция данных из североамериканских региональных реестров и баз данных.
Многие пациенты могут прожить почти нормальную жизнь с этим заболеванием, но обязательно должны находиться под непрерывным наблюдением.
Ионизирующее излучение является наиболее значимым определяющим фактором, связанным с этиологией менингиом. Наследственный компонент также обсуждается и, безусловно, присутствует у пациентов с нейрофиброматозом 2 типа.
б) Симптомы менингиом. Менингиомы проявляются широким спектром симптомов. В зависимости от расположения они вызывают припадки (височная, перироландовая), очаговые неврологические дефициты, симптомы окклюзионной гидроцефалии, нарушения зрения или поведенческие расстройства (большие фронтобазальные опухоли). Многие менингиомы протекают бессимптомно и обнаруживаются случайно.
Не существует никаких конкретных неврологических симптомов или синдромов, связанных с менингиомами.
в) Осложнения менингиом:
1. Гормональное влияние. Менингиомы наиболее часто встречаются у женщин, и пока еще не решен вопрос, как повышение уровня блокирования рецепторов стероидных гормонов влияет на биологическое поведение менингиом. Поэтому ведутся дискуссии о роли заместительной гормональной терапии у женщин в постменопаузе в отношении роста, развития или рецидива менингиомы.
2. Беременность. При беременности может произойти быстрый рост опухоли, который может вызвать внутриопухолевое кровоизлияние, являющееся угрозой для матери и плода.
3. Инсульт. Компрессия опухолью сонной артерии и последующий стеноз или даже полная обструкция может привести к инсульту.
4. Вовлечение зрительного нерва. Вовлечение в патологический процесс зрительного нерва приводит к слепоте.
5. Компрессия спинного мозга. Менингиомы краниовертебрального перехода, оставаясь незамеченными в течение длительного времени, могут привести к острой параплегии при хлыстовой травме.
6. Метастазы рака. Возможно, в связи с нерешенным вопросом гормонального влияния на развитие и рост менингиомы, существует взаимосвязь с метастазированием рака молочной железы. Таким образом, при любой случайно обнаруженной менингиоме у женщины с раком молочной железы имется еще одна причина для ее удаления.
Женщина (31 год) на 32-й неделе беременности с потерей сознания
и последующим генерализованным припадком перенесла экстренное удаление опухоли в сочетании с кесаревым сечением.
г) Диагностика менингиомы. При подозрении на менингиому в настоящее время обязательно использование нейровизуали-зационных методов, в первую очередь МРТ, так как при ней можно получить соответствующую информацию во всех трех плоскостях, что в свою очередь позволяет оценить вовлечение соседних структур, таких как венозные синусы или черепные нервы. Менингиомы имеют однородный сигнал и, как правило, прилежат широким основанием к твердой мозговой оболочке конвекситальной поверхности или основания черепа. Они могут содержать кальцификаты, которые можно выявить при КТ. Наличие перифокального отека обычно свидетельствует о нарушени целостности паутинной оболочки и вовлечении вещества мозга.
Перифокальный отек особенно характерен для секреторных менингиом. МР-спектроскопия может дать дополнительные данные.
Ангиография больше не является частью рутинного обследования при менингиомах. При ее выполнении по определенным причинам, как правило, выявляется источник кровоснабжения из наружной сонной артерии. Если источником крови служит внутренняя сонная артерия, должны быть рассмотрены другие дифференциальные диагнозы: либо более злокачественный вариант менингиомы, например папиллярная или менингосаркома, либо гемангиоперицитома.
д) Лечение менингиомы. Лечение при менингиоме в основном хирургическое. Большинство опухолей возможно и необходимо резецировать максимально радикально, степень радикальности оценивается в соответствии с системой классификации по Симпсону. Некоторые менингиомы радикально удалить невозможно (в основном опухоли основания черепа), поэтому лечение складывается из комбинации хирургического и радиохирургического метода.
1. Консервативное лечение. Инцидентальные менингиомы, окончательно определенные как бессимптомные после тщательного изучения анамнеза, можно наблюдать с помощью нейровизуализации через определенные интервалы времени, составляющие шесть месяцев у лиц молодого возраста и до одного года у пациентов старше 70 лет. Дальнейшие интервалы корректируются в соответствии с характеристиками роста. Такая тактика не касается случайно выявленных менингиом, расположенных в области турецкого седла, которые еще не вызвали симптомы, но смещают и сдавливают хиазму; то же относится и к менингиомам в задней черепной ямке. При этом рекомендуется раннее лечение.
При бессимптомных менингиомах в течение длительного времени может быть достигнута стабилизация заболевания. Особое внимание должно быть уделено в перименопаузальный период, во время которого опухоль может начать расти.
Профилактика противосудорожными препаратами может быть необходима у некоторых пациентов с симптоматической эпилепсией. Профилактика проводится, пока опухоль остается на месте и вызывает судорожную активность.
Радиохирургия имеет важную роль в лечении остаточных опухолей основания черепа, либо в качестве первичного лечения изолированной менингиомы кавернозного синуса или при менингиоме оболочек зрительного нерва. Часто радиохирургия сочетается с хирургическим лечением с соблюдением допустимых пределов.
Эндоваскулярная эмболизация в качестве отдельного метода не нашла применения в клинической практике. Она может быть использована до операции в отдельных случаях.
2. Хирургическое лечение. Роль хирургического лечения менингиом хорошо известна. Резекция менингиомы со степенью I по Симпсону должна привести к окончательному излечению в большинстве случаев.
- Резекция конвекситальных менингиом. Разрез планируется так, чтобы была доступна вся область опухоли. Пораженная твердая мозговая оболочка удаляется вместе с опухолью и замещается надкостничным лоскутом.
- Резекция менингиом крыльев клиновидной кости. Как правило, используется птериональный доступ с разведением сильвиевой борозды. Удаляется экзофитная часть, в том числе ТМО, кость резецируется насколько это возможно, иногда с удалением боковых стенок глазницы и стенки верхней глазничной щели. При реконструкции используют метилметакрилат или титановую сетку и надкостницу.
- Парасагиттальные и фалькс-менингиомы. Доступ к синусу планируется достаточно далеко по бокам с обеих сторон опухоли, так чтобы межполушарное пространство было доступно с обеих сторон. В случае облитерации синуса после удаления экзофитной части опухоли синус пересекается по переднему и заднему краю опухоли, инфильтрированная часть, включая и часть серпа, иссекается. При отсутствии вовлечения нижнего сагиттального синуса его следует сохранить, поскольку он может служить важной составляющей вновь сформированного канала венозного оттока. В случае поражения только наружной оболочки синуса опухоль отделяется острым путем, после чего кровотечение останавливается коагуляцией.
Если опухоль инфильтрирует всю стенку и после удаления ожидается формирование слишком большого дефекта, зона инфильтрации не иссекается и в дальнейшем наблюдается. В случае продолженного роста возможны два альтернативных подхода. Можно подождать, пока синус облитерируется, что обычно происходит медленно, с формированием достаточных коллатералей. Затем остаточную часть опухоли можно резецировать блоком. Другой, менее предпочтительный подход,—лучевая терапия.
- Фронтобазальные менингиомы. Доступы различаются в зависимости от объема и локализации, от небольшой фронтобазолатеральной краниотомии и до большого птерионального, орбитозигоматического и даже бифронтального трансбазального доступа. Большинство расположенных над турецким седлом менингиом и ольфакторных менингиом можно удалить через птериональный доступ. Чтобы минимизировать частоту рецидивов при коагуляции и удалении инфильтрированной ТМО необходима педантичность. При распространении в зрительный канал необходимо его открытие для мобилизации нерва и удаления пораженной оболочки.
В случае компрессии нервов любые манипуляции с нервными структурами должны быть минимальными, а опухоль постепенно уменьшена в размере изнутри для постепенной декомпрессии нервных структур. Большие ольфакторные менингиомы могут проникать в основание черепа, вызывая необходимость пластики костным трансплантатом, сформированным из кортикального слоя конвекситальной поверхности черепа.
3. Дополнения к хирургической резекции:
- Предоперационная эмболизация. Имеет значение только в тех случаях, когда области, затрагиваемые на позднем этапе операции, имеют интенсивное кровоснабжение. Описано несколько случаев применения данной методики. После ее проведения возможно набухание опухоли, что особенно опасно в тех случаях, когда уже присутствует компрессия ствола мозга или при больших бифронтальных или височных менингиомах, которые уже вызвали значительный перифокальный отек.
- Радиохирургия. Радиохирургия в основном используется в сочетании с хирургическим лечением, иногда в качестве первичного метода. В последние десятилетия достигнуты значительные успехи в данной области, а излучение высокой интенсивности может быть безопасно даже в очень критических областях, таких как кавернозный синус, находящийся в сложной взаимосвязи с прилежащими оптическими и гипоталамическими структурами. Споры о том, что лучше: разовое облучение гамманожом или линейным ускорителем либо фракционное облучение, до сих пор не завершены.
е) Дифференциальный диагноз менингиомы. Практически не существует внутричерепных опухолей, прилежащих к ТМО, которые могут быть ошибочно приняты за менингиомы. Единственная напоминающая менингиому опухоль—гемангиоперицитома, отличительными чертами которой является большее разрушение костей, часто очень неоднородная структура, кровоснабжение из внутренней сонной артерии и выраженный перифокальный отек.
Лимфомы и метастазы могут возникнуть в любом месте, также являясь дуральными новообразованиями. В случае, когда форма и другие структурные характеристики вызывают подозрения на дифференциальный диагноз такого рода, необходимо тщательно проанализировать весь анамнез.
ж) Прогноз менингиомы. Прогноз при менингиомах, как правило, благоприятный. Большинство пациентов могут рассчитывать на излечение или, по крайней мере, на долгосрочный контроль над своей болезнью. Заболевание может прогрессировать локально при невозможности применить полноценное лечение, в частности, в случае менингиомы оболочек зрительного нерва, которая не может быть резецирована радикально и лишь частично контролируется лучевой терапией.
Частота рецидивов низкая при конвекситальных менингиомах I степени и высокая для менингиом основания черепа или средней линии.
Атипичные менингиомы (класс II по ВОЗ) требуют более тщательного мониторинга, но могут иметь такой же хороший прогноз, как при I степени, — только с необходимостью нескольких терапевтических вмешательств в течение жизни.
Анапластические менингиомы имеют плохой прогноз. Даже при сочетании всех возможных вариантов лечения, таких как резекция, лучевая и химиотерапия, средняя выживаемость в большинстве опубликованных исследований составляет менее четырех лет, особенно в связи с тенденцией к метастазированию.
з) Гемангиоперицитома. Эта опухоль не является исключительно дуральным новообразованием, но в данном контексте заслуживает особого внимания. Опухоль часто имитирует менингиомы, но вызывает большую эрозию костей, кровоснабжается из внутренней сонной артерии, а также чаще сопровождается отеком. Лечение такое же как при менингиомах, и в качестве основного средства выступает резекция. Эти опухоли, однако, имеют высокую частоту местного рецидивирования, несмотря на кажущийся достаточным контроль после резекции и местного облучения. Часто используется химиотерапия, особенно после выявления метастазов. Прогноз лучше, чем при анапластической менингиоме, но по-прежнему неблагоприятный в долгосрочной перспективе.
Опухоли менинготелиальных клеток, МКБ/О 9530/0 (G I), Менингиома.
Менингиома - округлое объемное образование с четкими и ровными контурами (МРТ на рис.920), исходящее из клеток твердой мозговой оболочки, чаще расположенное на широком основании и наличием петрификатов в строме (КТ на рис.921), редко сопровождающееся перифокальным отеком.

- 15-20% от всех опухолей ЦНС у взрослых,
- 1-4% у детей (и почти всегда при НФ II типа), чаще встречаются в задней черепной ямке, имеют агрессивное течение,
- Возрастной интервал встречаемости 20-80 лет,
- Пиковый возраст 45 лет,
- Менингиомы встречаются чаще у женщин, в соотношении 2:1 или 4:1.
Менингиома - масса имеющая четкие и ровные контуры, широким основанием прилежащая к твердой мозговой оболочке. Структура образования чаще однородная, обладает масс-эффектом. На МРТ менингиома по Т2 может → , ↓и ↑ (в зависимости от содержания солей кальция и наличия кист), по Т1 чаще всего →. На КТ может быть →, но чаще ↑. Размеры менингиом колеблются от мелких, едва заметных, до гигантских, своим масс-эффектом вызывающих значительную дислокацию мозговых структур.

Менингиома в правом полушарии большого мозга с чёткими границами и масс-эффектом (звёздочка на рис.924). Мелкая парасагиттальная конвекситальная менингиома левой теменной доли (головка стрелки на рис.925) и мелка петрифицированная менингиома крыла клиновидной кости (стрелка на рис.925). Гигантских размеров масса в межполушарной области со сдавлением ствола мозолистого тела и кальцинированная по периферии (рис.926).
- шаровидная, округлая четкая дуральная масса,
- плоская (en plaque) - обширные регионы дурального утолщения.

Стелящийся рост менингиомы в области крыла клиновидной кости с распространением по ТМО на зрительный нерв и прорастанием в решетчатую кость, что отчётливо визуализируется на МРТ с контрастным усилением (стрелки на рис.927). Стелящийся диффузный рост менингиомы по ТМО вдоль серпа и теменной области (головки стрелок на рис.928). Крупная шаровидная менингиома в виде неоднородной масс, имеющей периферическое обызвествление по типу “яичной скорлупы” (головки стрелок на рис.929) и мягкотканный центр (звёздочка на рис.929).
Петрифицированная (кальцинированная) менингиома
Причиной того является хондроидная и остеоидная метаплазия и большое количество псаммозных телец. Таким образом наиболее часто петрификаты обнаруживаются в псаммоматозных менингиомах.

Петрифицированная менингиома имеет резко↓МР-сигнал по Т2 и →,↓по Т1 (головки стрелок на рис.930). На КТ обызвествление → компактной костной ткани в мозговом и костном окне (стрелки на рис.931). Крупные менингиомы обызвествляются по периферии (рис.932), что отражает их дегенерацию, прекращение роста и постепенное ослабление метаболизма.

Целиком обызвествлённая менингиома в правой височной доле (рис.934), имеет характерный костный вырост в основании (стрелка на рис.933) и явную границу между образование и костью черепа (головка стрелки на рис.933). Обызвествленная менингиома в мозговом окне сливается с костной структурой свода черепа (головка стрелки на рис.935).
Кисты в менингиомах
Менингиомы редко могут иметь кистозное строение или кистозные участки в опухолевом узле, что может быть проявлением дегенерации. На КТ ↑ плотности вокруг кист перифокальные кальцинаты и низкая плотность в центре, на МРТ ↑ интенсивности МР-сигнала по Т2 в центре кисты. Встречаются менингиомы, имеющие плотность паренхимы ниже плотности мозга.

Кистозная менингиома на пирамиде правой височной кости (рис.936, 937) с контрастным усилением стенки кисты (стрелка на рис.936) и обызвествлениями по краю стенок кист (головки стрелок кист на рис.937). В правой лобной доле имеется менингиома↓плотности относительно серого вещества (звёздочки на рис.938), интенсивно и гомогенно накапливающая контрастный агент с увеличением плотности.
Костный гиперостоз - локальное реактивное утолщение костной ткани в области основания менингиомы.

Утолщение кости в области основания менингиомы с локализацией в области ольфакторной ямке (головки стрелки на рис.939). Гиперостоз менингиомы пирамиды левой височной кости (головка стрелки на рис.940). Локальное утолщение внутренней пластинки диплоэ левой теменной кости под мелкой менингиомой (стрелка на рис.941).
В центральной части крупных менингиом обнаруживается так называемый матрикс опухоли - сосуды, кровоснабжающие строму образования - характерный признак менингиомы. У менингиом с большей степенью атипии более ограничена диффузия (рис.944), при сравнении с доброкачественной менингиомой где интенсивность сигнала от менингиомы не высока (рис.943). Однако одного этого признака не достаточно для дифференциальной диагностики доброкачественности менингиом.

Матрикс менингиомы представлен радиально расходящимся рисунком в центральных отделах крупной менингиомы (стрелка на рис.942) и участком потери сигнала (головка стрелки на рис.943). Повышение МР-сигнала на DWI от менингиомы (рис.944).
Прорастание венозного синуса
Окклюзия синуса чаще всего возникает в области верхнего сагиттального синуса в процессе роста менингиомы.

В результате прорастания твердой мозговой оболочки менингиома окклюзирует венозный коллектор (головка стрелки на рис.945), вызывая отсутствие венозного оттока по переднему участку верхнего сагиттального синуса в виде потери МР-сигнала (головки стрелок рис.946). Менингиома пирамиды левой височной кости (стрелки на рис.947) в процессе роста нарушает венозный отток по левому поперечному синусу (пунктир на рис.946). Это не приводит к венозному инфаркту, т.к. рост менингиомы был медленный и сформировалась реканализация коммуникант (головка стрелки на рис.947).
Костные изменения при росте менингиом отражают реактивные костные процессы реструктуризации губчатого и компактного костного вещества в ответ на рост и инвазию костной ткани, что обычно сопровождается склерозированием и формированием гиперостоза.

Склерозирование губчатой костной ткани в области роста опухоли (головки стрелки на рис.948, 949). Склерозирование губчатой кости на МРТ проявляется в виде выраженного ↓МР-сигнала по Т2 и Т1 (головки стрелки на рис.950).
Менингиомы в 1/3 случаев имеют перифокальный отек (рис.951), выраженность которого не зависит от размеров опухоли, может быть выраженным при малых размерах (рис.952) и отсутствовать при больших размерах (рис.953). Наличие и выраженность перифокального отека связана с гистотипом менингиомы: у менинготелиоматозной и фибробластической менингиом имеется незначительно выраженный перифокальный вазогенный отек, а выраженный отек окружает ангиоматозный тип менингиом и встречается у атипичных и анапластических формах.

Выраженный перифокальный вазогенный отёк в правой лобно-теменной области и базальных ядрах справа (звёздочка на рис.951) при менингиоме ольфакторной ямки (рис.952). Крупная менингиома правой лобно-теменной области с выраженным масс-эффектом, без признаков перифокального отёка (звёздочка на рис.953).
Множественные менингиомы у детей и подростков - одной из проявлений нейроброматоза II типа, а у взрослых и пожилых - особенность характера роста опухоли или последствия лучевой терапии. Радиационно-индуцированная менингиома чаще множественная, и, как правило, возникает в течении до 35 лет после лучевой терапии. Менингиомы, являются гораздо более частым осложнением лучевой терапии по сравнению с саркомами или глиомами [6, 52].

Множественные, рассеянные по дуре менингиомы при нейрофиброматозе II типа в виде локальных участков утолщения ТМО (головки стрелок на рис.954, 955). Множественные, относительно локально расположенные менингиомы в области оперативного лечения (головки стрелок на рис.956), возникшие отсрочено после лучевой терапии.
Крупные менингиомы, обладающие значительным масс-эффектом приводят к дислокация сосудистой сети.

Гигантская, частично петрифицированная фалькс-менингиома в левом полушарии большого мозга (звёздочка на рис.958), смещающая срединные структуры слева направо и оттесняющая мозолистое тело (головки стрелок на рис.957), а так же приводящая к дислокации магистральных сосудов мозга со снижением кровотока по левой внутренней сонной артерии (рис.959), что по-видимому связано с пониженной перфузией левого полушария.
Инвазивный рост менингиомы в кость сопровождается ее разрушением и периостальной реакцией. Указанное изменение наиболее характерно для атипичных и анапластических форм опухоли, однако встречается и у типичных менингиом.

Менингиома теменной доли (стрелка на рис.960) с инвазивным ростом в теменную кость (рис.962) и реактивным игольчатым периоститом (головки стрелок на рис.960), сопровождается разрушением кости (головки стрелок на рис.961).

Менингиома правой лобной доли (стрелки на рис.963) с внутрикостным ростом. После контрастного усиления отмечается контрастируемый мягкотканный компонент в виде полукруглого образования (головки стрелок на рис.963, 964) и участки контрастирования окрестных зон ТМО - “дуральные хвосты” (стрелки на рис.965), что характеризует распространение опухоли не только в глубь кости, но и вдоль ТМО.
Соавтор: Сотников В. В., к.в.н., главный врач Ветеринарной клиники неврологии, травматологии и интенсивной терапии, г. Санкт-Петербург.
Для выбора оптимальной лечебной тактики и планирования нейрохирургического вмешательства при опухолях головного мозга важно получить наиболее полную диагностическую информацию не только о локализации и гистологических свойствах опухоли, но и о выраженности и характере перифокальных реакций мозга, существенно влияющих на клинические проявления заболевания. Значительный перифокальный отек снижает выживаемость пациентов при менингиомах (Motta L, Mandara MT, Skerritt GC.2012).
Наиболее общей, закономерно развивающейся реакцией при очаговых поражениях (прежде всего при опухолях мозга) является перифокальный отек, в основе развития которого лежит взаимодействие сосудистого и паренхиматозного фактора.
Принято различать вазогенный и цитотоксический отеки мозга, которые могут сочетаться и изменять количественные соотношения в динамике развития в зависимости от вызвавшей их причины. Перифокальный отек при опухолях мозга формируется за счет увеличения объема внеклеточного пространства в результате накопления в нем жидкости, поступающей из поврежденных глиальных клеток, и вследствие повышения проницаемости клеточной мембраны эндотелия капилляров в зоне, окружающей очаг поражения. Распространенность зоны перифокального отека определяется не только увеличением содержания в ней воды, но и степенью регионарной демиелинизации волокон белого вещества мозга.
Чем выше степень демиелинизации, тем меньше содержание липидов в перифокальной зоне и тем более выражены нарушения процессов окисления и фосфорилирования, а также явления отека мозга (Chan Р.Н., Fishmann R.A. 1978). В прогрессировании перифокального отека основную роль играют два механизма: поступление в белое вещество мозга белков плазмы и их связывание с глиальными элементами; увеличение дальнейшего поступления жидкости в перивазальное пространство вследствие осмотического градиента; а также, по аналогичному механизму, поступление жидкости из ликворной системы (Priden F.R., Tsayumu M., Reulen H.J. 1979; S.Reulen H.J., Graber S., Huber P., Jto U. 1988).
Многочисленные исследования в гуманной медицине, проведенные в Институте нейрохирургии АМН Украины, свидетельствуют о существовании динамических различий между явлениями отека и набухания мозга. Отек — это увеличение содержания свободной воды в межклеточных интерстициальных пространствах, а набухание — это накопление свободной воды в клетках и связанной воды в межклеточных пространствах. Для внутримозговых опухолей, особенно для глиом, характерно преобладание отека в перифокальной зоне (О.Ю.Чувашова 2000).
По мере увеличения объема опухоли и нарастания явлений внутричерепной гипертензии изменяется белковый состав как в очаге поражения, так и в перифокальной зоне, в которой эти сдвиги коррелируют со степенью злокачественности опухоли. При этом развиваются регионарные нарушения проницаемости гематоэнцефалического барьера, которые увеличивают цитотоксический отек. Определенную роль в этом процессе, по-видимому, играет обнаруженный недавно в головном мозге специфический белок — фактор проницаемости сосудов, стимулирующий ангиогенез в опухолевой ткани и повышающий проницаемость капилляров, причем обнаружена корреляция между концентрацией этого белка и выраженностью перифокального отека.
Изложенные предпосылки обосновывают поиски возможностей неинвазивного получения диагностической информации, характеризующей выраженность перифокального отека мозга при глиомах с учетом их локализации, величины и гистологических свойств.
По данным МРТ границы глиом и перифокального отека оптимально отличаются в Т2 режиме, поскольку интенсивность сигнала возрастает в зоне большого накопления экстрацеллюлярной жидкости. Рис 1(а)
Возможность выявления границ между опухолью и зоной перифокального отека повышается при повторном МРТ-исследовании после введения магнитоусиливающих препаратов (магневист). Поскольку магневист не проникает через неповрежденный гематоэнцефалический барьер, сопоставление томограмм, полученных до и после введения препарата, позволяет судить о регионарных нарушениях проницаемости барьера. Рис 1(A,B)
Это особенно отчетливо проявляется при астроцитомах типичной структуры, при которых функция гематопаренхиматозного барьера на границе опухоли и прилегающих участках мозга до определенного времени остается относительно сохранной, поэтому магневист не проникает в ткань опухоли.
В связи с этим зона гипоинтенсивности сигнала более отчетливо определяется в проекции астроцитомы, чем в области перифокального отека. Оценка размеров и распространения глиом более точна на МРТ, чем на КТ (Кобяков Г.Л., Коновалов А.Н., Личиницер М.Р. 2001; Коновалов A.Н., Корниенко В.Н. 1985; Коновалов А.Н., Корниенко В.Н., Пронин И.Н., 1997.; Yamada K., Soreusen A.G. 2000).
Существует большая точность и разрешающая способность МРТ в диагностике глиом полушарий мозга, этот метод не сопоставим с данными, полученными при КТ-исследовании. Он позволяет более точно определить вид опухоли, степень ее анаплазии и выраженность перифокального отека мозга, что имеет важное значение для выбора наиболее рациональной противоотечной терапии в процессе предоперационной подготовки и планирования хирургического вмешательства (рис. 2,3,4,5,6). На всех рисунках представлены справа результаты МРТ - изображения, а слева - КТ в аналогичных срезах.
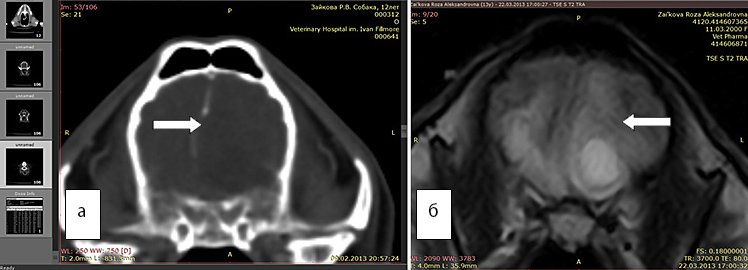
Рис. 2 а. КТ. Заметно смещение срединных структур (стрелка). Отек не виден
Рис. 2б. МРТ. Хорошо виден перифокальный отек
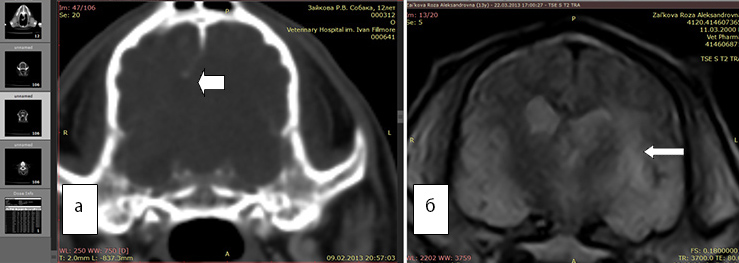
Рис. 3а. КТ. Заметно смещение срединных структур (стрелка). Отек не виден
Рис. 3б. МРТ. Хорошо виден перифокальный отек
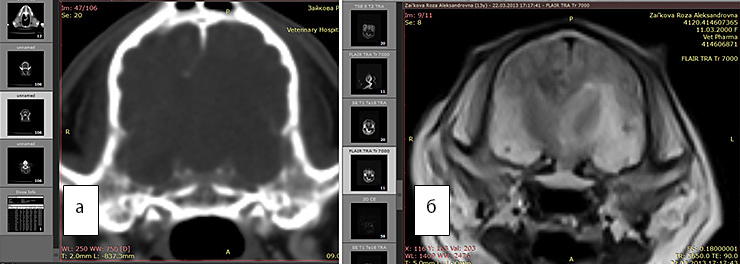
Рис. 4а. КТ. Заметно смещение срединных структур.Отек не виден
Рис. 4б. МРТ. Хорошо виден перифокальный отек. FLAIR последовательность
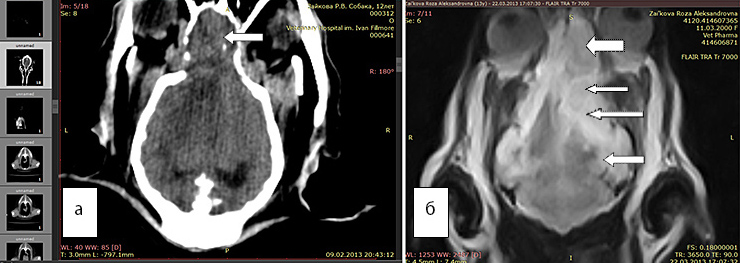
Рис. 5а. КТ. Перифокальный отек плохо виден, но новообразование хорошо заметно (стрелка)
Рис. 5б. МРТ. Видно новообразование (большая стрелка), отек наиболее хорошо виден в программе FLAIR (маленькие стрелки)
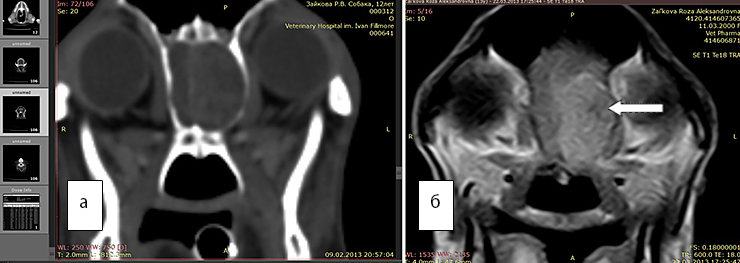
Рис 6а. КТ. В области обонятельной луковицы визуализируется новообразование
Рис. 6б. МРТ. Т1 режим с контрастом дает возможность гораздо точнее оценить объем новообразования, его границы
Представленные выше рисунки демонстрируют, что визуализация новообразования головного мозга, перифокального отека и его распространенности гораздо информативнее при использовании МРТ, чем КТ. Улучшить визуализацию помогает использование контраста, а также последовательного выполнения программ: для оценки перифокального отека целесообразно использовать FLAIR импульсную последовательность МРТ. Т2-взвешенные изображения, широко использующиеся для выявления патологических изменений, не всегда позволяют с достаточной надежностью различать зоны поражения и некоторые нормальные ткани. Так, на Т2-взвешенных изображениях зоны патологических изменений вещества мозга часто имеют высокий сигнал и выглядят как более яркие участки. Аналогичный высокий сигнал имеет также нормальная спинномозговая жидкость, что затрудняет выявление патологических очагов, располагающихся около пространств, заполненных данной жидкостью. Для преодоления данного недостатка разработана методика FLAIR (Fluid Attenuated Inversion Recovery), обеспечивающая подавление сигнала свободной воды (спинномозговой и некоторых других физиологических жидкостей) при сохранении базовой Т2-взвешенности изображения. FLAIR лучше выявляет очаговые изменения мозга.
Нельзя не отметить, что (по нашим данным наблюдения 35 пациентов) оценить наличие и размер перифокального отека при ЭЭГ - исследовании невозможно. Такая же ситуация существует и в гуманной медицине. Изменения биоэлектрической активности мозга (ЭЭГ) при глиальных опухолях неспецифичны и отражают реакцию мозга на поражение, развивающееся в нем. В дооперационном периоде ЭЭГ позволяет получить объективную информацию о функциональном состоянии мозга, выявить наличие и локализацию эпилептического очага у пациентов, имеющих эпилептические припадки (Фадеева Т.Н. 2004). Следует исходить из данных о том, что опухолевая ткань электрически нейтральна, поэтому на ЭЭГ нет отражения места локализации опухоли. Однако при проведении противоотечной терапии (дексаметазон 1мг/кг 2 раза в день) перед оперативным лечением либо при неоперабельных опухолях вместе с регрессом неврологических симптомов очень быстро происходит нормализация электрической активности головного мозга, что, несомненно, указывает на влияние перифокального отека на электрическую активность мозга.
Читайте также:

