Печеночная и почечная недостаточность при онкологии

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Почти у трети больных, страдающих онкологическими заболеваниями и попавших в ОРИТ, выявляют нарушение функции почек. При этом чаще всего, приблизительно в 80% случаев, наблюдают различные канальцевые дисфункции. В 10% случаев нефропатия проявляется тяжелой ОПН или ХПН, лечение которых подразумевает проведение заместительной почечной терапии.

[1], [2], [3]
Причины почечной недостаточности при раке
Нефропатия развивается вследствие различных операций, обширной кровопотери, применения нефротоксичных препаратов и специфических причин при онкологических заболеваниях:
- Оперативное вмешательство в объеме резекции единственной почки, или нефрэктомии - повышение функциональной нагрузки на оставшуюся почку.
- Резекция и пластика мочеточников, мочевого пузыря ведет к нарушению оттока и всасывания мочи из кишечника.
- Резекция и пластика нижней полой и почечной вен по поводу опухолевого тромбоза или опухоли забрюшинного пространства провоцирует тепловую ишемию во время операции и/или нарушения кровотока в послеоперационном периоде.
- Оперативное вмешательство, сопровождающееся обширной тканевой травмой, кровопотерей и нестабильной гемодинамикой, которая требует применения катехоламинов интраоперационно и в раннем послеоперационном периоде, способствует развитию нефропатии.
- Применение нефротоксичных препаратов (антибиотиков, декстранов и др ). Нефропатия проявляется в повышении уровня креатинина и мочевины (в 1,5-2 раза), снижении темпа диуреза до 25-35 мл/ч. Реже наблюдают умеренное повышение уровня К+, не превышающего 5,5-6 ммоль/л.
- Специфические причины нефропатии при опухолевых заболеваниях чаще всего связаны с обструкцией опухолью мочевыводящего тракта или крупных сосудов почек, нефротоксичным действием противоопухолевых лекарств и препаратов поддерживающего лечения, нарушениями электролитного и пуринового обмена в процессе противоопухолевого лечения, замещением почечной паренхимы опухолевой тканью, радиационным поражением почек.
Возможные причины почечной недостаточности, связанные с наличием опухолевого заболевания
Гиповолемия и критическая гипотензия (кровотечение, экстраренальные потери жидкости при рвоте или диарее, экстравазация жидкости при полисерозите и т. п.)
Обструкция сосудов почечной ножки опухолевым узлом или опухолевый тромб почечных вен
Осложнения послеоперационного периода, приводящие к развитию шока
Тяжелый сепсис, экстраренальные потери жидкости при рвоте или диарее
Тромботическая микроангиопатия
Гепаторенальный тромбоз
Тубулоинтерстициальные нефриты (при гиперкальциемии и гиперурикемии)
Инфильтрация почек опухолью (рак почки лимфома, лейкоз)
Гломерулонефрит
Амилоидоз
Нефрэктомия или резекция единственной функционирующей почки
Нефротоксическое действие химиопрепаратов (цисплатина, метотрексата и т д), вспомогательных препаратов (амфотерицина В, аминогликозидов, бисфосфонатов гиперосмолярных рентгеноконтрастных средств)
Мочекислая нефропатия при синдроме быстрого распада опухоли
Обструкция мочевыводящих путей опухолью (забрюшинные и тазовые опухоли рак простаты мочевого пузыря)
Тампонада мочевого пузыря при кровотечении из опухоли
Высокое внутрибрюшное давление (асцит)
Нефролитиаз вследствие гиперкальциемии,
гиперурикемии
Тампонада мочевого пузыря
В роли причин развития ОПН обычно выступают те же факторы, что и при нефропатии, но действующие в большей степени. Острый тубулярный некроз лежит в основе большинства случаев ОПН, в частности в 80% случаев заболевания, встречающегося в реанимационных отделениях. Причиной острой почечной недостаточности в 50% случаев выступает ишемическое, а в 35% токсическое поражение почек. Основная причина развития острого тубулярного некроза при сепсисе - выраженная почечная гипоперфузия.

[4], [5], [6], [7], [8]
Как развивается почечная недостаточность при раке?
Патофизиологическая основа острой почечной недостаточности при раке - локальные гемодинамические и ишемические нарушения, а также токсическое повреждение тубулярных клеток. В соответствии с этими нарушениями снижается скорость гломерулярной фильтрации как результат внутрипочечной вазоконстрикции со снижением гломерулярного фильтрационного давления, тубулярной обструкции, транстубулярной утечки фильтрата и интерстициального воспаления.
При тубулярном некрозе, как правило, через 2-3 нед почечная функция восстанавливается, уровни мочевины и креатинина прогрессивно уменьшаются клиническая картина.
Клиническая картина ОПН проявляется в повышении уровня креатинина и мочевины (более чем в 2-3 раза), повышении уровня калия в крови (более 6 ммоль/л), снижении темпа диуреза (менее 25 мл/ч).
Классификация
Нарушения функции почек, развивающиеся в послеоперационном периоде, классифицируют на две большие группы, которые определяют дальнейшую диагностическую и лечебную тактику в ОРИТ - нефропатия и острая почечная недостаточность при раке.

[9], [10], [11], [12], [13]
Диагностика почечной недостаточности при раке
Диагностике способствуют не только результаты клинического и инструментального обследования, но и данные, полученные в результате сбора анамнеза и анализа предшествующего лечения.
Диагностическая тактика при нефропатии включает в себя:
- проведение биохимического анализа крови (уровень мочевины и креатинина),
- анализ кислотно-основного состояния крови (pH и уровень электролитов),
- общий анализ мочи,
- определение клиренса креатинина (в качестве динамического показателя и для расчета доз препаратов),
- УЗИ почек (с оценкой состояния почечного кровотока, паренхимы и чашечно-лоханочной системы),
- бактериологическое исследование мочи (для исключения обострения хронического пиелонефрита).

[14], [15], [16]
Показания к консультации других специалистов
Адекватная оценка причины острой почечной недостаточности, объема дополнительного обследования и эффективного лечения требуют согласованной работы специалистов по интенсивной терапии, нефрологов (определяющих объем нефрологического пособия и обеспечивающих заместительную почечную терапию) и онкологов. Однако менее половины случаев тяжёлой ОПН связано со специфическими (опухолевыми) причинами, в 60-70% случаев острой почечной недостаточности развивается вследствие шока и тяжелого сепсиса.
Лечение почечной недостаточности при раке
Основное условие успешного лечения нефропатии и ОПН у оперированных больных - устранение или минимизация максимально возможного количества причин, способствующих их развитию. Рассматривая тактику лечения острой почечной недостаточности, следует обратить внимание на темп прироста креатинина и калия, общее количество мочи и наличие клинических данных объемной перегрузки больного, т. е. угрозы ОЛ.
Интенсивная терапия острой почечной недостаточности, кроме консервативных методов, применяемых при нефропатии, включает экстракорпоральную детоксикацию. Выбор методики экстракорпоральной детоксикации, ее продолжительности и кратности зависит от клинической ситуации:
- изолированная ОПН - ГД,
- ОПН в составе ПОН, на фоне сепсиса, с присоединением ОРДС - ГДФ,
- преобладание перегрузки больного жидкостью (в том числе угроза ОЛ) - изолированная УФ.
Выбор между продленным или дискретным режимом экстракорпоральной детоксикации определяют в первую очередь тяжестью острой почечной недостаточности, а также состоянием систем гемостаза (гипокоагуляции, тромбоцитопении) и гемодинамики (потребность в катехоламинах, нарушения сердечного ритма).
Основные моменты коррекции нефропатии в составе интенсивной терапии:
Коррекция ПОН, такой, как гипотензия, дыхательная и печеночная недостаточность, панкреатит, анемия (менее 8-8,5 г/дл), поскольку органная дисфункция усугубляет нефропатию и приводит к развитию ОПН.
Санация экстраренальных и почечных очагов инфекции.
Назначение нефротоксичных препаратов только в случае крайней необходимости.
Прогноз почечной недостаточности при раке
Длительность нефропатии обычно не превышает 5-7 сут, дальнейшее развитие клинической ситуации приводит либо к её разрешению, либо к развитию ОПН. По данным французского мультицентрового исследования, ОПН диагностируют у 48% септических пациентов с летальностью в этой группе 73%. Сепсис остается одной из основных причин развития ОПН, несмотря на значительные достижения в интенсивной терапии, летальность пациентов с данной патологией за последние десятилетия не изменилась, оставаясь очень высокой.
Печеночная и почечная недостаточность – прогрессирующее ухудшение функций почек и печени, которое приводит к накоплению продуктов метаболизма и вызывает серьезные осложнения. При несвоевременно начатом лечении большинство пациентов погибает за 2-3 недели. Прогноз зависит от тяжести состояния и сопутствующих патологий. В международной классификации болезней 10-го пересмотра (МКБ-10) печеночно-почечная недостаточность обозначается кодом K72.
Характеристика печеночно-почечной недостаточности
При печеночной недостаточности различные метаболические функции постепенно ухудшаются. Печень – наибольшая железа в организме человека со средним весом 1,5 килограмма. Она находится в правой верхней части живота. Каждый день орган производит около 700 миллилитров желчи, создает различные белки и играет важную роль в гормональном балансе и системе защиты организма.

Острая почечно-почечная недостаточность (ОППН) может иметь множество причин: сосудистый шок, пиелонефрит, гломерулонефрит или злокачественная опухоль. Хроническая почечная недостаточность (ХПН) обычно является результатом долговременного заболевания почек. Иногда она вызывается сахарным диабетом, атеросклерозом или высоким артериальным давлением.
При ОППН в избыточном количестве накапливается жидкость в теле (отеки). Соли калия, которые перестают выделяться из организма, парализуют сердце. Пациенты в конечном итоге умирают от недоедания или отравления. Даже вялотекущая печеночно-почечная недостаточность может привести к накоплению воды в легких и остановке сердца из-за гиперкалиемии. На начальном этапе ХПН пациент получает лекарство и должен обратить внимание на рацион питания и потребление жидкости.
Наиболее частыми причинами ХПН являются сахарный диабет и высокое кровяное давление. В России были собраны статистические данные пациентов с 1994 по 2007 год. Начиная с 1997 года, причины того, что привело у этих больных к хронической почечно-печеночной недостаточностьи, записывались каждый год. В период сбора информации в то время наблюдались значительные сдвиги.
Исследователи пришли к выводу, что различные болезни, много алкоголя и диета с высоким содержанием сахара могут приводить к циррозу печени. Однако этот орган способен поддерживать свои функции в течение длительного времени даже при значительно уменьшенном количестве клеток. Если дело доходит до печеночной недостаточности, это указывает на сильные повреждения. Они могут возникать вследствие инфекции или отравления.
Часто ОППН предшествует заболевание печени или почек, которое развивается несколько месяцев или лет. ХПН – следствие многолетнего употребления спиртных напитков. Более редкая причина – злокачественное новообразование. В некоторых случаях хроническая вирусная инфекция, такая как гепатит С, требует тяжелого курса лечения и в конечном итоге приводит к печеночной недостаточности.
Около 200-500 человек ежегодно развивают острую печеночную недостаточность в России. Существует несколько причин, по которым внезапно возникает ОППН:
![]()
Вирусный гепатит: A, B, D или E – это инфекции, которые обычно связаны с острым гепатитом. Реже цитомегаловирус и другие штаммы герпеса могут сопровождаться воспалением печени. У некоторых людей вирусы приводят к острой недостаточности органа за короткое время.- Отравление: во многих промышленно развитых странах доля токсического повреждения печени увеличивается. Большинство случаев связано с передозировкой парацетамола, реже – противотуберкулезными препаратами и растительными средствами. Кроме того, отравление грибами, наркотиками (например, экстази) и химическими веществами может вызвать острую печеночную недостаточность.
Редкие причины ОППН включают аутоиммунный гепатит, болезнь Вильсона и осложнения беременности – ожирение или синдром HELLP. В 20% случаев этиология воспаления печени остается неясной.
Хотя многие заболевания печени остаются незамеченными на ранней стадии, ОППН вызывает очевидные симптомы. Основные признаки расстройства:
- пожелтение слизистых оболочек и склер (желтуха);
- нарушения головного мозга (печеночная энцефалопатия);
- расстройства свертывания крови, которые могут проявляться, например, увеличением кровоточивости под кожей;
- снижение артериального давления;
- ускоренное дыхание;
- печеночная кома;
- хроническая усталость.
У ребенка способны развиться серьезные осложнения, которые могут привести к смерти. Иногда требуется лечение в отделении хирургии.
У некоторых пациентов ОППН протекает бессимптомно. Высокая экскреция белка может вызвать пенообразование мочи и удержание воды. Повышенная доля эритроцитов (грубая гематурия) способна проявляться в коричневом обесцвечивании мочи и обычно указывает на расстройства мочевыводящих путей. Боль в области почек свидетельствует о проблемах с позвоночником, диском, камнях, пиелите, острых осложнениях кистозной болезни и гломерулонефрите.
На 4 и 5-й стадии возрастает ограничение физической и умственной способности, потеря аппетита, рвота и тошнота, удержание жидкости, одышка и изменения кожи. Если функция почек сильно нарушена, могут возникнуть судороги.
При неправильном лечении ОППН осложняется тромбоэмболией, сердечной аритмией, отеком легких и желудочно-кишечными кровотечениями. Возникают изменения в моче (появление альбумина и эритроцитов) и снижается диурез, а также концентрированность мочи.
Диагностическое обследование
Вначале врач собирает анамнез и спрашивает о потреблении наркотиков (даже в анестезиологии), алкоголя и других токсичных веществах. Клинические симптомы – желтуха и трепетание глаз – указывают на нарушения в работе печени. При физическом осмотре доктор пальпирует верхнюю часть живота, где он может почувствовать, увеличен или уменьшен орган. Для диагностики ОППН кровь берется на исследования. Различные лабораторные значения (параметры коагуляции, билирубин, аммиак) подтверждают подозрение на хроническую или острую почечно-печеночную недостаточность.
Дальнейшие исследования основаны на предполагаемой причине, симптомах и течении ОППН. Иногда врач берет образец ткани печени (биопсия) для гистологического анализа. Также могут быть полезны методы визуализации – ультразвуковое сканирование (дуплексная сонография) или рентгенография грудной клетки. Иногда артериальное давление в некоторых сосудах измеряется катетером. При подозрении на накопление жидкости в головном мозге врачи могут измерять внутричерепное давление через небольшое отверстие в черепе.
Методы лечения
Острая или хроническая почечно-печеночная недостаточность требует немедленного лечения в отделении реанимации. Терапия зависит от причины повреждения печени или почек – поэтому очень важно установить точный диагноз. Пациентам с ОППН из-за отравления немедленно должны промыть желудок и ввести противоядие. При некоторых вирусных инфекциях – гепатит B – эффективна противовирусная терапия.

На первых стадиях (от 1 по 3) цель состоит в том, чтобы поддерживать уровень кальция и фосфата в нормальном диапазоне. Однако у пациентов с диализом часто невозможно достичь стабильных уровней солей фосфорной кислоты, но желательно устранить гиперфосфатемию.
На 4 стадии (СКФ Предупреждающие меры и прогноз
Пациенты с ОППН в первую очередь подвержены риску сердечно-сосудистых заболеваний – ишемической болезни сердца, сердечной недостаточности, инсульту.
При наличии ОППН необходимо определить общий холестерин, ЛПНП, ЛПВП и триглицериды в крови. Если ЛПНП повышен и не меняется с помощью диеты и физических упражнений, рекомендуется использовать статины.
При лечении ОППН потребление натрия и белка жестко контролируется строгой диетой. Ограничение поваренной соли важно для уменьшения кровотечения в брюшной полости. Из-за значительно сниженной функции печени белок плохо утилизируется; слишком высокое содержание пептидов может нарушить деятельность головного мозга.
Печеночная недостаточность является серьезным заболеванием, требующим немедленного внимания. Различные функции печени жизненно важны для организма; если лечение начинается слишком поздно – прогноз плохой. Чем моложе человек и чем ниже тяжесть основных болезней, тем выше шансы на выздоровление. ОППН можно лечить более успешно, чем хроническую. Даже мягкие симптомы печеночной энцефалопатии обычно связаны с лучшим прогнозом.
Преимущественно возникает печеночно-почечная недостаточность вследствие запущенных стадий патологий печени. Помимо этого, развиться недуг может и после хирургических вмешательств на брюшной полости или при отклонениях в работе почек. Недуг требует обязательного лечения, поскольку вызывает серьезные осложнения и может привести даже к смерти.

Что за патология?
Основной причиной появления недостаточности органов выступает неуравновешенное расширение и сужение внутрипочечных сосудов. Проявляется это патологическое состояние вследствие сбоев в функционировании сердечно-сосудистой системы, интоксикации организма или злоупотребления алкогольными напитками. Болезнь быстро прогрессирует, наблюдается сбой работы печени и почек, оттока биологической жидкости, которая не выходит из организма и остается внутри. Сначала поражается фильтрующий орган, после чего патологический процесс затрагивает почки, которые начинают выполнять его функции, заключающиеся в выводе вредных веществ.
Причины развития
Поспособствовать появлению печеночно-почечной недостаточности могут такие факторы:
- отравление;
- цирроз;
- сильное кровотечение;
- нарушение функционирования сердечно-сосудистой системы;
- обморожение;
- удар током;
- повышение назначенных врачом дозировок медпрепаратов.
Виды недуга
Для этого вида заболевания характерно быстрое прогрессирование и потеря нормального функционирования обоих органов. Такой вид недостаточности возникает вследствие хронических недугов, которые поразили печень и почки. Зачастую диагностируют острую форму патологии у женщин, которые ждут ребенка, а также у людей с серьезной интоксикацией. Если болезнь не будет вовремя диагностирована, не исключена печеночная кома, которая может привести к летальному исходу за несколько часов.
Диагностируют нечасто, в большинстве ситуаций такая форма развивается из-за острой почечно-печеночной недостаточности. Преимущественно виной хроническому виду становится цирроз, гепатит, недостаток кровообращения в фильтрационном органе. Признаки заболевания довольно разнообразны. Главным симптомом, который указывает на протекание недуга, является печеночная энцефалопатия.
Степени патологии и их симптомы
Синдром делят на 4 стадии:
- Первая. Ухудшается аппетит, наблюдается бессонница, упадок настроения.
- Вторая. Симптомы более выражены. Люди жалуются на боль в голове, вертиго, приступы тошноты. Может случиться потеря сознания, больные отмечают частую сонливость. Присутствуют проблемы с речью, плохой запах изо рта.
- Третья. Развиваются серьезные осложнения, опасные для жизни. Часто больные жалуются на чувство беспокойства, начинают бредить. Эти симптомы сопровождаются мощным болевым синдромом в правом боку.
- Четвертая. Наступает печеночная кома, которая в большинстве ситуаций заканчивается летальным исходом.
Частые рвотные позывы и чувство тошноты не проходят долгое время.
Выделяют следующие общие симптомы для всех стадий, которые помогут определить развитие заболевания:
- сильная слабость;
- болевые ощущения в правом подреберье;
- приступы тошноты и рвотные позывы;
- галлюцинации.
Чем опасна патология?
В процессе прогрессирования заболевания наблюдается не только нарушение функционирования печени и почек, но и поражение прочих органов, к примеру, желудочно-кишечного тракта и легких, страдает также ЦНС. Если не проводится своевременное лечение, развивается печеночная кома, вредные вещества начинают воздействовать на мозг. Если это состояние сопровождается отеком органа, больной не выходит из комы и умирает.
Диагностические мероприятия
Если у человека появляются подозрения на то, что возникла почечно-печеночная недостаточность, важно незамедлительно обратиться в медучреждение. Изначально врач проводит опрос пациента и выясняет, насколько давно появились патологические симптомы, какие недуги были диагностированы ранее, не случалась ли интоксикация. Чтобы подтвердить предварительный диагноз, больного отправляют на следующие обследования:
- исследование крови и биологической жидкости;
- печеночные и почечные пробы;
- УЗИ внутренних органов;
- магнитно-резонансная или компьютерная томография.
Как проходит лечение?
В основе процедуры лежит воздействие кислородом на все клетки организма. Человека кладут в бароаппарат, куда под высоким давлением и подают кислород. С помощью этой манипуляции удается нормализовать кровообращение печени, восстановить обменные процессы. У больного повышаются и показатели артериального давления, вследствие чего клетки крови быстрее насыщаются кислородом. Это способствует быстрому насыщению питательными веществами различных тканей, что восстанавливает их от повреждений.
Благодаря УФО крови, удается улучшить ее сопротивляемость к влиянию вредных компонентов. Манипуляция позволяет насытить кровь кислородом, уменьшить плотность, вывести токсины. Эти процессы оказывают благоприятный эффект на организм, купируют воспалительные процессы в органах мочеиспускательной системы, нормализуют их привычную деятельность.
Гемодиализ применяется в комплексе с прочими методиками лечения. Это позволяет улучшить прогноз пациента на выздоровление. Эффективность процедуры напрямую связана со степенью течения печеночно-почечной недостаточности. Наибольшая результативность наблюдается на ранней стадии патологии.
В процессе курса терапии пациенту важно поддерживать водный баланс в организме. Он должен получать требуемый объем жидкости, которая из него выводится. Речь в этой ситуации не только об урине, но и рвоте, которая тревожит больных, страдающих недостаточностью печени и почек. Помимо этого, обязательно больному прописывают витаминно-минеральные комплексы. Могут быть назначены белковые медикаменты, глюкоза.
Если эти манипуляции не приносят требуемого терапевтического эффекта, человеку прописывают хирургическое вмешательство и проводят трансплантацию фильтрующего органа.
Прогноз и профилактические рекомендации
Когда печеночно-почечная недостаточность была выявлена на начальных этапах течения, пока прочие внутренние органы не успели деформироваться, доктора делают благоприятный прогноз. Если был подобран правильный курс терапии, то состояние человека нормализуется, и удастся не допустить смерти. Для запущенной стадии недуга характерна кома, из которой выходит малое количество больных.
Чтобы не допустить возникновения почечно-печеночной недостаточности, доктора рекомендуют отказаться от употребления алкогольных напитков и курения. Важным является здоровое питание, в котором будет достаточное количество овощей и фруктов, продуктов, содержащих много витаминов и микроэлементов. Маленьких пациентов следует прививать от гепатита, который становится причиной развития недостаточности внутренних органов. Немаловажным является и своевременная терапия недугов, прохождение систематических медосмотров. Рекомендуется не заниматься самолечением и консультироваться с лечащим медиком относительно всех употребляемых медикаментов.
- Почему развивается заболевание?
- Формы болезни
- Этапы развития болезни и ее симптомы
- Лечение и диагностика
- Прогноз при болезни
Почему развивается заболевание?

Основная причина появления печеночно-почечной недостаточности – проблемы с сосудами, проходящими через почки. Если процессы их расширения и сужения проходят неравномерно, могут начаться различные отклонения в функционировании органов, перерастающие в болезнь.
Другие причины:
- Еще одна возможная причина – сердечно-сосудистые патологии, влияет на вероятность заболевания и употребление алкогольных напитков – в любых количествах.
- Иногда синдром развивается после отравлений химическими веществами, медикаментами, и др. В частности, на печень угнетающе действуют препараты из разряда анестетиков, используемых в хирургии или стоматологии.
- Зафиксировано также, что в группе риска находятся пациенты, имеющие хронические инфекционные болезни. В среднем, по статистике, ежегодно от рассматриваемого синдрома умирают до 2 тысяч человек.
Если болезнь обнаружена слишком поздно, или лечение надолго откладывалось, она может вызвать ряд тяжелых осложнений, в некоторых случаях неизлечимых. Тяжесть патологии быстро нарастает, она стремительно прогрессирует, все больше угнетая функции печени и почек. У больного ухудшается вывод мочи, начинаются застойные явления. В дальнейшем страдает печенка, функция которой ухудшается, далее патология распространяется и на почки.
Формы болезни
Недостаточность может наблюдаться в двух видах:
- Хроническая.
- Острая.
Почечно-печеночная недостаточность острой формы протекает при быстром нарастании симптоматики и стремительном угнетении функции пораженных органов. Часто такая недостаточность становится следствием иных почечно-печеночных болезней, перешедших в хроническую стадию.
Острая форма наблюдается чаще всего у: 
- лиц с различными отравлениями, как следствие общего поражения организма ядовитыми веществами (лекарственное отравление, химическое, алкогольная интоксикация и др.);
- беременных женщин. Широко известно такое явление, как токсикоз беременных, могущий привести к недостаточности.
При отсутствии адекватной терапии и несвоевременном обнаружении болезни человек может погибнуть уже спустя часы после начала болезни, реже больные могут прожить несколько дней: развивается масштабная интоксикация и отказ внутренних систем организма. У острой недостаточности симптомы проявляются быстро и ярко, в частности, резко ухудшается мочеиспускание, растет температура.
Хроническая недостаточность: она наблюдается гораздо реже, в нее чаще разрешается острая форма. Спровоцировать ее могут болезни печени (цирроз, гепатит, нарушения кровотока в органах), хронические отравления.
Эта разновидность проявляет себя разнообразными симптомами, в основном, печёночной энцефалопатией. Это крайне опасное осложнение, поражающее головной мозг и нервную систему больного.
Этапы развития болезни и ее симптомы
Синдром печеночно-почечной недостаточности делят на четыре этапа, каждому из которых присущ свой набор симптомов:
- Начальная. От больного поступают жалобы на упадок сил, депрессию, нарушения сна и аппетита.
- Вторая стадия – с яркой симптоматикой и тяжелой клинической картиной. У пациента болит и кружится голова, его тошнит, довольно часто случаются обмороки. Человека постоянно тянет в сон, изо рта начинает дурно пахнуть, могут быть речевые расстройства.
- Третий этап. На нем наступают различные тяжелые осложнения. Пациенты могут впадать в бредовые состояния, испытывать беспокойство, кричать и метаться. Возникают сильные болевые ощущения.
- Четвертая стадия – коматозная, так называемая печеночная кома. Она весьма опасна и с трудом поддается лечению, вывод больного из такой комы почти невозможен. Человек в таком состоянии не реагирует на свет, причинение боли также не вызывает какой-либо реакции.
Болезнь, по мере своего прогрессирования, захватывает органы ЖКТ и дыхания, иные ткани и системы. При хроническом синдроме печенка практически полностью утрачивает свои функции, и организм задействует компенсаторный механизм: роль фильтров берут на себя желудок, кишечник и прочие компоненты ЖКТ, легкие. Выполнение ими несвойственных функций быстро изнашивает их ткани, постепенно у пациента развивается состояние печеночной комы.
Лечение и диагностика
Для определения синдрома недостаточности необходим ряд комплексных диагностических процедур. Прежде всего специалист должен выяснить, имеются ли в истории болезни пациента какие-то патологии внутренних органов или сильные отравления.
После этого проводится серия инструментальных обследований и лабораторных анализов:
- забор мочи;
- диагностика проб крови;
- пробы тканей почек и печени;
- УЗИ-диагностика и МРТ.
После того, как установлен диагноз и происхождение болезни, выбирается соответствующее лечение.
Основная задача врача – устранить исходное заболевание, вызвавшее печеночно-почечные осложнения. Важно правильно выбрать набор медикаментов и их дозировки, поскольку ослабленная заболеванием печенка может не выдержать избыточной лекарственной нагрузки. Серьёзную роль играет также диета: больному прописывается рацион со сниженным содержанием жиров и белков. Дополнительно прописываются лекарства-гепатопротекторы и процедуры оксигенотерапии. Если орган частично сохраняет свои функции, может быть назначен прием Преднизолона.
Обязательный элемент терапии – введение внутривенно кальция, мочегонных средств, глюкозы. Чтобы очистить кровь от токсинов и продуктов распада, может проводиться гемодиализ на аппарате искусственной почки, или перитонеальный диализ. Иногда также используется методика гетеропечени, но на сегодняшний день он признан устаревшим и сомнительным и используется только в исключительных случаях.
Для борьбы с интоксикацией и коматозным состоянием применяют упомянутый выше гемодиализ. При наличии фонового воспаления пациенту также прописываются легкие антибиотики. Если недостаточность сопровождается значительной кровопотерей, нехватку крови восполняют с помощью донорской.
Прогноз при болезни
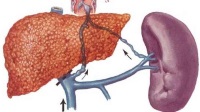
Прогнозирование течения болезни и результатов ее лечения затруднено, поскольку велик спектр тяжелых осложнений, могущих стать фатальными. Для пациентов, которым болезнь нанесла обширные повреждения внутренних органов, исход будет, скорее всего, неблагоприятным. Если печенка/почки повреждены частично, при своевременном и адекватном лечении возможно выздоровление.
Лечащему врачу необходимо верно подобрать медикаменты и лечебные процедуры, а также вовремя начать сам процесс лечения. Если пациент обратился за помощью своевременно, то, в большинстве случаев, остается возможность стабилизации состояния, сохранения жизни больного и возвращения его к нормальному ритму жизни. Если же обращение произошло уже на финальных стадиях, когда развилось предкоматозное состояние или собственно кома, лечение, скорее всего, окажется малоэффективным, и больной погибнет.
Как и в случае с любым заболеванием, лучший метод лечения – это профилактика.
Основные профилактические методы:
- отказ от алкоголя;
- соблюдение правильного режима дня;
- здоровая диета;
- поддержание хорошей физической формы;
- мероприятия по профилактике сердечно-сосудистых патологий, входящих в число основных причин появления рассматриваемого в статье синдрома.
Читайте также:


