Парез кишечника при лейкозе

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Причины
- Симптомы
- Где болит?
- Диагностика
- Что нужно обследовать?
- Как обследовать?
- Лечение
- К кому обратиться?

Парез кишечника (паралитическая кишечная непроходимость, адинамическая кишечная непроходимость, илеус) - временное нарушение перистальтики кишечника.
Это нарушение обычно наблюдается после операций на брюшной полости, особенно после операций на кишечнике. Симптомы пареза кишечника - тошнота, рвота и неопределенный абдоминальный дискомфорт. Диагностика пареза кишечника основана на рентгенологических данных и клиническом осмотре. Лечение пареза кишечника благоприятное и заключается в назогастральном зондировании, аспирации и внутривенной инфузионной терапии.

[1], [2], [3], [4], [5]
Код по МКБ-10
Причины пареза кишечника
В дополнение к послеоперационным причинам парез кишечника (илеус) может быть результатом интраабдоминальных или ретроперитонеальных воспалительных процессов (напр., аппендицит, дивертикулит, перфорация дуоденальной язвы), ретроперитонеальных или интраабдоминальных гематом (напр., разрыв аневризмы брюшного отдела аорты, компрессионный перелом позвоночника), нарушения обмена веществ (напр., гипокалиемия) или влияния медикаментов (напр., опиаты, антихолинергические вещества, иногда блокаторы Са каналов).
Парез кишечника (илеус) иногда развивается при заболеваниях почек или органов грудной клетки (напр., переломы ребер ниже VI-VII ребра, нижнедолевая пневмония, инфаркт миокарда).
Характерны нарушения моторики желудка и толстой кишки после операций на органах брюшной полости. Функция тонкой кишки обычно нарушается меньше всего; ее моторика и абсорбция восстанавливаются до нормы в течение нескольких часов после хирургического вмешательства. Эвакуаторная функция желудка обычно нарушается приблизительно до 24 часов и более; функция толстой кишки страдает больше всего и ее восстановление может задерживаться до 48-72 часов или более.

[6], [7], [8], [9]

-
3 минут на чтение

Лейкоз или лейкемия – это заболевание крови, при котором происходит образование и развитие злокачественных раковых клеток – метастазов. Из-за того, что они циркулируют по всему организму, заражённые участки будут попадать во все структуры тела. Вследствие этого появляются различные осложнения лейкозов, которые без своевременного диагностирования и лечения приводят к летальному исходу.
- Анемия
- Тромбоцитопения
- Бластный криз
- Инфаркт селезёнки
- Повышенная чувствительность к инфекциям
- Боли
- Увеличенные лимфоузлы
- Повышение температуры
- Общее недомогание
- Кровотечения
- Некроз
- Уремия
- Миелома
- Пневмония
Анемия
Анемия – распространённый симптом при лейкозе. Характеризуется снижением концентрации гемоглобина в крови, нарушением процесса её образования. Поражённые клетки, в частности, лейкоциты и эритроциты, перестают выполнять свои функции и распространяются по всему организму.
К симптомам анемии относится: бледность, нарушение сердечного ритма, одышка, головокружения, слабость мышц и нарушения работы опорно-двигательного аппарата.
Тромбоцитопения
Данная патология характеризуется содержанием тромбоцитов ниже общепринятой нормы в 150-300 тысяч на мкл. Тромбоциты отвечают за свёртываемость крови, соответственно при их недостатке она перестаёт сворачиваться. Это может привести к большим кровопотерям в случае травмы или нарушения целостности кожного покрова.
Бластный криз
Относится к тяжёлым осложнениям лейкоза. Выражается усталостью, слабостью, бледностью, снижением веса и потере аппетита. Иногда наблюдается лихорадка.
Опасность заключается в том, что новые части костного мозга начинают постоянно делиться, что приводит к слишком большому количеству молодых и незрелых клеток крови. Далее может развиваться анемия или тромбоцитопения.
Инфаркт селезёнки
Это осложнение характеризуется отмиранием клеток и тканей селезёнки из-за образования тромбов или спазма сосудов. Основной симптом – острая боль в левом подреберье, тошнота, головокружение, реже температура, озноб и вялость. Встречается и бессимптомное протекание, поэтому из-за отсутствия лечения орган полностью перестаёт функционировать.
Повышенная чувствительность к инфекциям
При лейкозе в костном мозге вырабатываются только заражённые клетки крови, которые подавляют и поражают здоровые. Вследствие этого симптомы даже обычной простуды или ОРВИ будут протекать в острой форме, так как иммунитет ослаблен и не может дать реакцию на внешний или внутренний раздражитель.
При лейкозе больной испытывает сильные боли в костях и суставах. Также ощущается дискомфорт в мышцах и связках. Отмечаются головокружения, мигрени. У мужчин может появляться чувство болезненности в области мошонки и полового органа.
Увеличенные лимфоузлы
Из-за нестабильной концентрации лейкоцитов в крови могут увеличиваться лимфоузлы. Зачастую воспаление возникает в области подмышечных впадин или шеи. Однако оно заметно лишь визуально. Увеличенные лимфатические узлы при лейкозе не приносят боль.
Повышение температуры
Лихорадка, возникающая на протяжении длительного периода времени без проявления других симптомов, может означать поражение крови метастазами. Это связано с бесконтрольным увеличением лейкоцитов и их воздействием на область головного мозга, которая отвечает за температуру тела – гипоталамус.
Общее недомогание
Из-за снижения количества эритроцитов в крови человек постоянно чувствует недомогание, усталость, отсутствие аппетита и депрессию. Такое состояние не исчезает даже после сна или отдыха.
Вес также уменьшается, так как образование новых метастазов – энергоёмкий процесс. Как следствие, больной ощущает упадок сил.
Кровотечения
Большие потери крови связаны со снижением количеством тромбоцитов и, как следствие, нарушением процесса её свёртываемости. Поэтому любые травмы, порезы или кровотечения из носа очень опасны. У женщин отмечаются более сильные менструации и нарушения цикла.
Некроз
Из-за снижения защитной функции организма и слабого иммунитета возможно образование некроза – то есть отмирания клеток и тканей – слизистых оболочек. Обычно проявляется в ротовой полости: на миндалинах, языке, дёснах.
Некротическая область имеет синюшный цвет с белёсой окантовкой и гнилой запах. При глотании ощущается сильная боль. Также отмечается головокружения, мигрени и недомогания.
Уремия
Одно из опасных осложнений лейкоза – сепсис или заражение крови, вызывает нарушения в работе выделительной системы и почек. Как следствие развивается почечная недостаточность. Острая форма поражения этого органа и называется уремией.
Такое осложнение опасно тем, что нарушается баланс кислот и щелочей, продукты обмена не выделяются из организма, а попадают в кровь. Проявляется вялостью, сонливостью, сухостью и бледностью.
Белый налёт на кожных покровах и запах нашатыря изо рта – характерные проявления. Также постепенно теряется интерес к пище вплоть до полного отказа от еды.
Миелома
Характеризуется образованием метастазов в плазме крови. Такой процесс нарушает прочность костей, повышая их хрупкость и ломкость. В совокупности с лейкозом миелома поражает всю кровеносную систему организма.
К симптомам такого поражения относится: головокружение, слабость, трудности дыхания, потеря веса, костные и суставные боли.
Пневмония
При лейкозе угнетается нормальное функционирование иммунитета, поэтому любая инфекция быстро развивается и даёт осложнения. Бронхит и пневмония – часто возникающие осложнения.
К основным симптомам относится одышка, хрипы сухого характера, субфебрильная температура (37,1-37,5°), увеличенные лимфоузлы. При отсутствии антибактериальной терапии поражённые клетки разносятся с током крови по всему организму, вызывая сепсис и полную интоксикацию.
Лейкоз или лейкемия – опасное заболевание с множеством осложнений, которые без правильного и своевременного лечения могут привести к летальному исходу. Важно обращать внимание на первые тревожные симптомы и вовремя диагностировать болезнь.
Лейкоз (лейкемия, белокровие, рак крови) — это тяжелое заболевание системы кроветворения, характеризующееся массовым озлокачествлением и бесконтрольным размножением определенных типов клеток — предшественников лейкоцитов.
Лейкозом с равной частотой болеют лица обоих полов. Это заболевание поражает людей в любом возрасте — детском, юношеском, зрелом и пожилом. При этом острые формы лейкоза чаще всего проявляются в раннем детском возрасте от 2 до 5 лет. Хронические же формы наиболее характерны для людей старше 60 лет.
В общей структуре распространенности онкологических заболеваний лейкоз занимает достаточно скромную долю, однако это сотни тысяч новых случаев каждый год.

Причины и факторы риска
Рак крови развивается, когда ДНК в клетках крови, называемая лейкоцитами, мутирует или изменяется, лишая их способности контролировать рост и деление. В некоторых случаях эти мутированные клетки покидают иммунную систему и выходят из-под контроля, вытесняя здоровые клетки в кровоток.
Хотя для большинства форм болезни лейкоз, причины неизвестны, определенные факторы риска можно уверенно связать с этим заболеванием, включая воздействие радиации.
Возраст
Риск лейкозов увеличивается с возрастом. Средний возраст пациента с диагнозом острый миелоидный лейкоз (ОМЛ), хронический лимфоцитарный лейкоз (ХЛЛ) или хронический миелоидный лейкоз (ХМЛ) составляет 65 лет и старше.
Однако, много случаев острого лимфоцитарного лейкоза (ОЛЛ) встречается в возрасте до 20 лет. Средний возраст пациентов с ОЛЛ на момент постановки диагноза составляет 15 лет.
Заболевания крови
Некоторые заболевания крови, в том числе хронические миелопролиферативные расстройства, такие как полицитемия вера, идиопатический миелофиброз и эссенциальная тромбоцитопения, увеличивают вероятность развития ОМЛ.
Семейная история.
Лейкоз костного мозга редко связан с наследственностью. Однако, если есть родственник первой линии с ХЛЛ или если есть идентичный близнец, у которого был ОМЛ или ОЛЛ, то риск развития лейкемии будет высоким.

Врожденные синдромы.
Некоторые врожденные синдромы, включая синдром Дауна, анемию Фанкони, синдром Блума, атаксию-телеангиэктазию и синдром Блэкфана-Даймонда, повышают вероятность рака крови.
Радиация
Воздействие излучения высокой энергии (например, взрывы атомной бомбы) и интенсивное воздействие излучения низкой энергии от электромагнитных полей (например, линий электропередачи).
Химические канцерогены
Рак крови провоцирует длительное воздействие пестицидов или промышленных химикатов, таких как бензол.
Предыдущая терапия рака
Химиотерапия и лучевая терапия для других видов рака служат факторами риска лейкемии.
Признаки и симптомы
У пациентов с острым лимфобластным лейкозом (ОЛЛ) присутствуют либо симптомы, относящиеся к прямой инфильтрации костного мозга и других органов лейкозными клетками, либо симптомы, связанные с уменьшением продукции нормальных элементов костного мозга.
Лихорадка без признаков инфекции — один из наиболее частых ранних признаков ОЛЛ. Однако даже у пациентов с подозрением на рак крови нужно предполагать, что все лихорадки становятся следствием инфекций, пока не доказано обратное, поскольку неспособность быстро и агрессивно лечить инфекции может привести к летальному исходу. Инфекции по-прежнему остаются распространенной причиной смерти у пациентов, проходящих лечение от ОЛЛ.

Часто присутствуют при заболевании лейкоз и симптомы анемии:
- усталость;
- головокружение;
- сердцебиение;
- одышка даже при незначительной физической нагрузке;
У других пациентов отмечаются признаки кровотечения, которое становится результатом тромбоцитопении. 10% пациентов с ОЛЛ имели диссеминированное внутрисосудистое свертывание (ДВС) на момент постановки диагноза. Эти пациенты могут иметь геморрагические или тромботические осложнения.
У некоторых пациентов наблюдается пальпируемая лимфаденопатия. Инфильтрация костного мозга большим количеством лейкозных клеток часто проявляется как боль в костях. Эта боль может быть сильной и часто нетипичной в распределении.
Около 10-20% пациентов с ОЛЛ могут страдать от давления в левом верхнем квадранте брюшной полости и преждевременного чувства сытости из-за спленомегалии (увеличение селезенки).
Пациенты с высокой опухолевой нагрузкой, особенно с тяжелой гиперурикемией, могут иметь почечную недостаточность.
Пациенты с хроническим лимфолейкозом (ХЛЛ) имеют богатую гамму симптомов и признаков. Начало при этом проходит незаметно, и ХЛЛ часто обнаруживается при анализе крови по другой причине. У 25-50% пациентов выявление заболевания происходит случайно.
Увеличенные лимфатические узлы — наиболее частый первый симптом, наблюдаемый у 87% пациентов. Отмечается предрасположенность к повторным инфекциям, таким как пневмония, простой герпес и опоясывающий лишай. Раннее чувство сытости и/или дискомфорт в животе связанные с увеличением селезенки.

Слизистые кровотечения и/или петехии вызваны тромбоцитопенией. Усталость вторична по отношению к анемии — 10% пациентов с ХЛЛ имеют аутоиммунную гемолитическую анемию .
Синдром Рихтера (или трансформация Рихтера), который наблюдается примерно в 3-10% случаев — это трансформация ХЛЛ в агрессивную В-клеточную лимфому. Пациенты при этом демонстрируют симптомы похудения, лихорадки, ночной потливости и усиления лимфаденопатии. Лечение остается сложным и прогноз плохой, со средней продолжительностью жизни в месяцах.
У пациентов с острым миелоидным лейкозом (ОМЛ) присутствуют признаки и симптомы, возникающие в результате недостаточности костного мозга, инфильтрации органов лейкозными клетками или того и другого. Некоторые пациенты, особенно молодые, имеют острые симптомы, которые развиваются в течение нескольких дней или пары недель. У других отмечается более длительное течение, с усталостью или другими симптомами, длящимися несколько месяцев.
Симптомы недостаточности костного мозга
Симптомы недостаточности костного мозга связаны с анемией, нейтропенией и тромбоцитопенией. Наиболее распространенный симптом — постоянная усталость. Другие симптомы анемии включают:
- одышку при физической нагрузке;
- головокружение;
- ангинальную боль в груди у пациентов с ишемической болезнью сердца.
Фактически, инфаркт миокарда может стать первым симптомом острого лейкоза у пожилого пациента.
Пациенты часто имеют в анамнезе симптомы инфекции верхних дыхательных путей, которые не улучшились после лечения пероральными антибиотиками.

Симптомы инфильтрации органов лейкозными клетками
Проявления болезни могут быть и результатом инфильтрации органов лейкозными клетками. Обычные участки инфильтрации включают селезенку, печень, десны и кожу. Инфильтрация чаще возникает у больных с моноцитарными подтипами ОМЛ.
Гингивит из-за нейтропении может вызвать опухание десен, а тромбоцитопения может вызвать их кровоточивость. Пациенты с высоким уровнем лейкозных клеток могут испытывать боли в костях, вызванные повышенным давлением в костном мозге.
Пациенты с заметно повышенным количеством лейкоцитов (> 100 000 клеток / мкл) могут иметь симптомы лейкостаза — респираторный дистресс и измененный психический статус. Лейкостаз - это неотложная медицинская ситуация, требующая немедленного вмешательства.
Клинические проявления хронического миелогенного лейкоза (ХМЛ) — коварны. Рак крови этого вида часто обнаруживается случайно в хронической фазе, когда повышенный уровень лейкоцитов (WBC) выявляется в ходе обычного анализа крови или когда увеличенная селезенка обнаруживается при общем физикальном обследовании.
Пациенты часто имеют симптомы, связанные с увеличением селезенки, печени или обоих. Большая селезенка может давить на желудок и провоцировать раннее чувство сытости и снижение потребления пищи. Резкая боль в левом верхнем квадранте живота может возникать при инфаркте селезенки. Увеличенная селезенка также связана с гиперметаболическим состоянием, лихорадкой, потерей веса и хронической усталостью. Увеличенная печень может способствовать потере веса пациента.
Некоторые пациенты с ХМЛ имеют низкую температуру и повышенную потливость, связанную с гиперметаболизмом.
Боль в костях и лихорадка, а также увеличение фиброза костного мозга рассматриваются как предвестники бластной фазы.
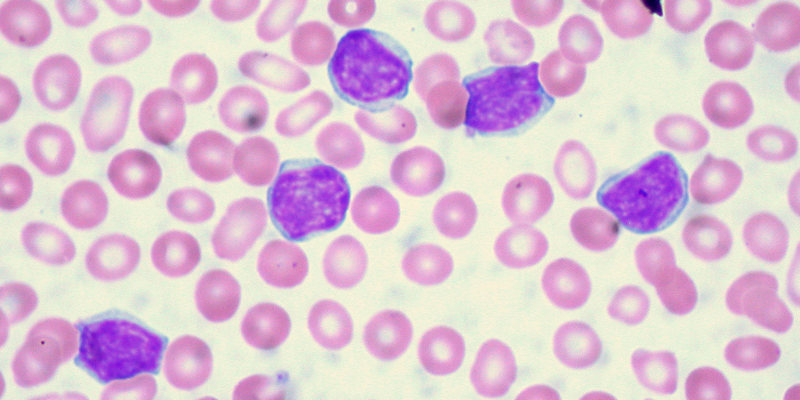
Тесты для диагностики лейкемии
Биопсия — используется для определения типа рака крови, скорости роста опухоли и распространения болезни. Общие процедуры биопсии для лейкемии включают :
- Биопсию костного мозга.
- Биопсию лимфатического узла.
Проточная цитометрия — этот тест на рак крови может дать ценную информацию о том, содержат ли опухолевые клетки нормальное или аномальное количество ДНК, а также относительную скорость роста опухоли.
Визуальные тесты — эти процедуры могут дать информацию о степени лейкемии в организме, а также о наличии инфекций или других проблем:
- компьютерная томография
- ПЭТ / КТ
- МРТ
- УЗИ
- эхокардиограмма
- Тест легочной функции
Развернутый анализ крови — помогает оценить изменения в составе клеточных элементов крови при раке крови.
Люмбальная пункция. Этот тест может потребоваться для определения степени лейкемии. Люмбальная пункция также используется для инъекций лекарств, таких как химиотерапевтические препараты, для лечения заболевания.
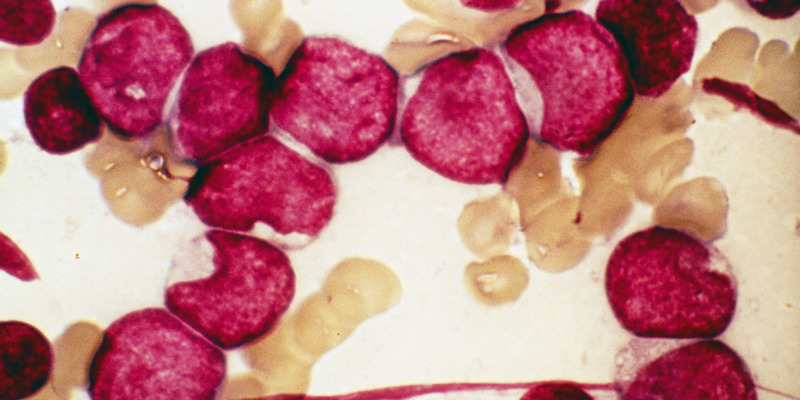
Лечение лейкозов в Европе
Выбор методов лечения рака крови за рубежом и тактики их применения во многом зависит от конкретной формы заболевания. Так, например, при остром раке крови лечение путем трансплантации стволовых клеток костного мозга эффективно у детей более чем на 90%, тогда как у взрослых пациентов — всего на 35-45%. Это требует проведение у взрослых дополнительной терапии для обеспечения лучшей результативности.
Острый лейкоз как лимфобластного, так и миелобластного типа в первую очередь переводится в фазу ремиссии при помощи активного лечения химиопрепаратами (кладрибин, флударабин, даунорубицин, митоксантрон) и таргетной терапией (гемтузумаб, ибрутиниб, иделалисиб).
В последующем ремиссия закрепляется консолидированной терапией, которая предусматривает назначение до пяти препаратов, обеспечивая максимальный уровень воздействия.
По достижении полной ремиссии возможно проведение аллогенной трансплантации костного мозга — единственного на данный момент доказанного метода, способного обеспечить выздоровление не только у детей. Это сложная операция, обеспечивающая высокие показатели выздоровления (особенно у молодых пациентов), но и несущая серьезные риски осложнений при неправильном проведении и некорректной реабилитации.
От практики аутогенной трансплантации (забор материала непосредственно от пациента с последующей очисткой и пересадкой) в Европе сейчас практически полностью отказались, ввиду доказанной неэффективности метода для предотвращения рецидивов.

При острых и хронических формах лимфобластного лейкоза, начиная с 2017 года, в таких странах Европы как Германия, Франция, Великобритания, Бельгия, Швейцария и некоторых других доступно инновационное лечение методом генной терапии. У больного производится отбор лимфоцитов и их культивирование с предварительным генным модифицированием. Затем эти клетки вводятся обратно в кровь пациента.
Метод показал возможность достижения длительных стойких ремиссий у пациентов до 25 лет без необходимости проведения трансплантации костного мозга.
Преимущества лечения лейкозов в Бельгии
- Стоимость лечения. При заболевании лейкоз лечение за границей обходится недешево. Бельгия в этом плане — один из самых гуманных вариантов. Цены на медицинские процедуры здесь на 30-40% ниже, чем в соседних Франции и Германии. При этом уровень лечения такой же, как в клиниках Германии и США.
- Преимущества для проведения трансплантации костного мозга. В Бельгии гораздо проще обстоят дела с получением совместимого донорского материала, чем в странах СНГ.
- Опыт и высокая квалификация врачей. Это важно, в плане такого сложного и дорого лечения как аллогенная трансплантация костного мозга. Результат пересадки — особенно для взрослого человека — зависит от качества ее проведения. В России в год проводится не более 80 таких операций и практически все детям. В Бельгии силами трех ведущих центров выполняется более 300 аллотрансплантаций в год, из них не менее 15% взрослым пациентам. Вывод очевиден.
- Доступность самых новых химиопрепаратов и таргетных препаратов. Клиники Бельгии стремятся как можно быстрее вводить в общую практику новые препараты, получающие одобрение Европейского агентства лекарственных средств (EMEA) и Европейского общества онкологов (ESMO). Это обеспечивает и лучшую эффективность лечения, и меньшую силу и число побочных эффектов.

Клиники лечения лейкозов в Бельгии
- Институт гематологии имени Короля Альберта II при университетской клинке Сен-Люк.
- Институт онкологии Жюля Борде.
- Университетский Клинический центр имени Жоржа Брюгманна.
Получите больше информации о новых возможностях лечения острых и хронических лейкозов в Бельгии. Напишите нам или закажите обратный звонок — исчерпывающая консультация предоставляется бесплатно.
Дифференциальная рентгенодиагностика поражений кишечника при лимфомах и эозинофильной гранулеме базируется на выявлении ряда клинических, рентгенологических и эндоскопических особенностей с последующей их комплексной оценкой.
Изолированный лимфогранулематоз тонкой или толстой кишки наблюдается редко. Может одновременно поражать несколько отделов кишки. Встречается в виде язвенной, полипоподобной и инфильтративной форм. Клинически проявляется поздно. Больные жалуются на постоянные боли, не связанные с приемом пищи. Иногда наблюдаются рвота, расстройства стула, кровотечение. Нередко пальпируется опухоль. При циркулярном распространении инфильтрата наступает диффузное утолщение стенки кишки, принимающей неестественный вид шланга.
Однако ригидность ее при этом выражена умеренно. Измененная часть кишки обычно четко отграничена от здоровой, особенно при язвенной и диффузной формах лимфогранулематоза. Изъязвления обнаруживаются с большим трудом. Слизистая оболочка поражается обычно в поздних стадиях заболевания. При этом складки слизистой оболочки толстой кишки могут терять обычное направление, резко утолщаться и выступать в просвет, напоминая в выраженных случаях полипы, булыжную мостовую или мозговые извилины. В других участках складки могут быть сглажены или отсутствовать полностью.
При инфильтративной форме процесса нередко отмечается значительная протяженность поражения и наличие неравномерных циркулярных сужений, чередующихся с ампуловидными расширениями [Вихерт А. М., Гулина Л. А., 1951; Заков С. Б., 1953]. В пораженных участках кишки длительное время задерживается бариевая взвесь. При узловатой (опухолевидной) форме на фоне утолщенных складок видны обычно множественные, различной величины полипоподобные дефекты наполнения.
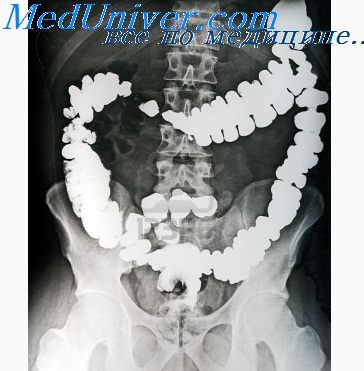
Просвет кишки при этом не сужен, эластичность стенок не нарушена. Лишь в далеко зашедших случаях развиваются неравномерное сужение кишки и ригидность стенок в зоне поражения, вследствие чего полного спадения кишки после ее опорожнения не наступает (симптом неспадения). Увеличенные селезенка и регионарные лимфатические узлы могут смещать кишку и вызывать вдавления ее стенки, обусловливающие краевые дефекты наполнения.
Лимфогранулематоз дифференцируют от ракового поражения кишки, лимфосаркомы, язвенного колита и регионарного энтерита (болезнь Крона). От последнего лимфогранулематоз отличается асимметричностью поражения стенки кишки, наличием опухолевидного инфильтрата и отсутствием признаков частичной кишечной непроходимости. Кроме того, при болезни Крона изменения в толстой кишке сочетаются с поражением тонкой кишки. Изъязвления при лимфогранулематозе всегда имеют большие размеры, чем при язвенном колите, а укорочение кишки, свойственное воспалительному процессу, при лимфоме не наблюдается. Диагностические трудности обычно преодолевают путем проведения эндоскопии с биопсией, данные которых имеют решающее значение.
Поражение кишечника при лейкозе. Изолированные поражения кишечника при лейкозе наблюдаются относительно редко. Обычно они сочетаются с поражением желудка или пищевода. Изменения локализуются в основном в двенадцатиперстной и верхних петлях тощей кишки. Лейкозная инфильтрация вначале захватывает слизистую и подслизистую оболочки кишки, затем переходит на все слои ее стенки. Складки слизистой оболочки утолщаются, иногда принимая полиповидную форму.
При резко выраженной инфильтрации всех слоев стенки отмечаются незначительная ригидность кишки, ослабление перистальтики и неравномерное сужение ее просвета. Эта картина сходна с наблюдающейся при эндофитно растущем раке кишки. Экзофитные лейкозные изменения в виде одиночных или множественных узлов имеют бугристую поверхность, достаточно четкие очертания и внешне напоминают опухолевые узлы. Правильной диагностике способствуют изменения периферической крови, характерные для лейкоза, а также вовлечение в процесс печени, селезенки и лимфатических узлов, вызывающих характерное смещение желудка и кишечника [Коваль Г. Ю. и др., 1978].
Похож на миелобластный, несколько чаще наблюдаются некротические поражения. Увеличение печени и л/у в 100% случаев. Нередки поражения кожи в виде папулезных инфильтратов синюшного оттенка. В костном мозге бластов до 80%, на периферии бластов мало, ремиссии редки. Живут около 8 месяцев.
У взрослых бывает реже. Более доброкачественное течение. У 50% увеличены л/у, печень и селезенка, нередко увеличение внутригрудных л/у. Геморраческие проявления (сыпь на коже), массивные кровотечения очень редки. Некрозы также редки. Анемия и тромбоцитопения не такие глубокие. ШИК +. В костном мозге до 80 - 90% бластов. Высокая эозинофилия. Лейкемизирующие формы гемосарком. Высокая плотность содержания на поверхности IG M.
Дифференциальный диагноз
Проводят с заболеваниями, которые могут давать некротическую ангину, лейкоцитоз, тромбоцитопению, нейтропению и т.п.
- 1. Инфекционный мононуклеоз. Вызывается вирусом Эпштейна - Барра. Чаще болеют дети. Может быть увеличение лимфоузлов, умеренная спленомегналия. Общее состояние страдает мало, нет прогрессирующего течения, может проходить самостоятельно. Тяжелая гранулоцитопения не характерна. нет геморрагического диатеза. Серологическая диагностика: реакция Пауль - Бунеля - антитела больного вызывают агглютинацию эритроцитов барана. При лейкозе эта реакция положительной не бывает. В крови широкоплазменные лейкоциты (деформированные). В костном мозге мало бластов, связанных с трансформацией вируса.
- 2. Агранулоцитоз. Общее: некротическая ангина, геморрагический диатез, инфекции и анемия. Нет увеличения количества бластных клеток, не характерно увеличение лимфоузлов и селезенки. Пунктат костного мозга бедный, нет бластов.
- 3. Лейкемоидные реакции. Возникают при тяжелых инфекциях, опухолях с метастазами в костный мозг. Нет дефекта дифференциации клеток.
- 4. Гипопластическая анемия.
- 5. Опухоли различной локализации.
- 1. Кровотечения (носовые, из слизистых, из глаз, может быть кровотечение в головной мозг).
- 2. Септические состояния (некротическая ангина, фурункулез, сепсис).
- 3. Гиперурикемия - увеличение мочевой кислоты, наблюдается при многих опухолях и лейкозах, особенно часто при остром лейкозе. В мочевую кислоту переходят пуриновые основания. Мочевая кислота блокирует почечные канальцы и может привести к анурии. Для предупреждения этого дают препарат аллопуринол, который снижает уровень мочевой кислоты + обильное питье.
- 4. Нейролейкомия - размножение клеток в костном мозге. Чаще встречается при лимфобластном варианте острого лейкоза. Проявляется упорными головными болями, неврологической симптоматикой. Для лечения в этом случае препараты вводят эндолюмбально, то есть минуя гематоэнцефалический барьер.
- 5. Анемия.
- 6. Геморрагический диатез.
Задачи терапии - свести до минимума клон патологических клеток, нормализовать гемопоэз и тем самым индуцировать ремиссию и как можно дольше удержать ее.
- 1. Антиметаболиты: 6 - меркаптопурин: цитозинарабинозид; тиогуанин; метатрексат и аметоптерин.
- 2. Противоопухолевые антибиотики: дианорубомицин (рубомицин); блеомицин, адриомицин.
- 3. Блокаторы митозов; винкристин: винбластин (международное название - онкавин).
- 4. Глюкокортикоиды: преднизолон; триамцинолон.
- 5. Антиферментные препараты: аспаргиназа.
Все перечисленные препараты, за ислючением блеомицина, винбластина и преднизолона, действуют на все клетки и на лейкозные и на нормальную ткань. Многие препараты вызывают массу побочных эффектов, например: метотрексат может вызывать язвы по ходу ЖКТ, токсический гепатит. Винкристин - парез кишечника, неврологические расстройства. Циклофосфан - тяжелый геморрагический цистит. Рубомицин обладает кардиотоксическим действием.
Препараты действуют на клетку в различные периоды ее жизни. Так преднизолон тормозит переход клетки из фазы D 1 в фазу S.
Существуют различные схемы применения препаратов: BAMП (винкристин + аметоптерин 1 меркаптопурин + преднизолон) ABAMП, ЦBAMП и др.
Смысл таких комбинаций - подействовать на все фазы жизненного цикла клетки и тем самым вызывать ремиссию, свести до минимума клон патологических клеток и удержать ремиссию. Другой задачей лечения является предотвращение возможных осложнений. Ремиссия - это такое состояние, когда в костном мозге содержится не более 5% бластов, а состояние гемопоэза приближается к норме.
При остром лимфобалстном лейкозе применяют схему BAMП в течение 7 дней с последующим 2 - х недельным перерывом. Смотрят на картину крови. Если удалось добиться ремиссии, то проводят еще курс консолидирующей терапии. Паралельно основной терапии проводят профилактику осложнений;
- а) Больных желательно помещать в изолированные палаты.
- б) Мощная антибактериальная терапия препаратами широкого спектра действия.
- в) При эндотоксической энтеропатии - канамицин, ристамицин.
- г) При нейролейкемии цитостатики вводят эндолюмбально.
- д) При геморрагическом диатезе - дицинон 0,25 или 12,5% 2,0 в/м.
Хронический миелолейкоз
Поражаются частично детерминированные клетки гемопоэза, количество их в костном мозге увеличивается. Для этого необходимо 5 - 8 - 10 лет. Ряд клеток может "дремать", выходить из миотического цикла. Необходимо огромное количество лейкемических клеток - около 10 ** 12, если же количество лейкозных клеток не превышает 10 ** 9, то выявить это невозможно.
Процесс проходит 3 стадии:
- 1. Начальная стадия.
- 2. Стадия развернутых клинико-гематологических проявлений.
- 3. Терминальная стадия.
В момент диагностики процесс зашел уже далеко.
Начальная стадия - в начале практически ничем не проявляется и диагностируется чаще всего случайно, в момент профосмотров: гиперостезия над плоскими костями; увеличение количества лейкоцитов; сдвиг лейкограмм влево, разной степени выраженности; базофильно-эозинофильная ассоциация; анемии нет; часто тромбоцитоз; гиперплазия гранулоцитарного ростка кроветворения.
В дальнейшем заболевание прогрессирует, появляются лейкемические инфильтраты, прежде всего в печени и селезенке - идет "метастазирование".
Затем наступает 2 стадия - стадия развернутых клинико-гематологических проявлений. Увеличивается селезенка, появляются общие симптомы: слабость, недомогание, снижение работоспособности. Появляются боли в костях, т. к появление огромного количества лейкозных клеток сопровождается повышением внутрикостного давления, раздражением барорецепторов. Часто возникают сильные боли инфарктоподобного характера в левом побреберье, обусловленные инфарктом селезенки. Появляется анемия, симптомы геморрагического диатеза. Повышается чувствительность к инфекции. Увеличение размеров селезенки определяется только перкуторно, а затем и пальпаторно - спленомегалия. Возникает также гепатомегалия вследствие лейкемической инфильтрации печени. Реже подобные процессы наблюдаются в легких и в других органах.
Читайте также:

