Паракератоз шейки матки это рак или нет
Паракератоз шейки матки не является отдельной нозологией, врач никогда не поставить такой диагноз. Собственно, под таким термином понимают усиленное деление клеток эпителия с задержкой ядер в роговом слое. При патологии изменяется эластичность тканей шейки матки, участки слизистой выглядят огрубевшими и сморщенными. В норме влагалищная часть шейки состоит из коллагеновой ткани с небольшим количеством мышечных волокон, покрыта плоским неороговевающим многослойным эпителием (прилагательное плоский указывает на то, что клетки формируют ткань, выстилающую слизистые оболочки внутренних органов).
 | Лечение паракератоза шейки матки |
- Медикаментозное лечение эрозии шейки матки (без стоимости препарата) 1 400
Лечение доброкачественной патологии шейки матки с использованием СО2 лазера 1 категория сложности (1/4 поверхности) 7 500
Лечение доброкачественной патологии шейки матки с использованием СО2 лазера 2 категория сложности (1/2 поверхности) 9 700
Лечение доброкачественной патологии шейки матки с использованием СО2 лазера 1 категория сложности (вся поверхность) 12 000- Запись на приём
![]()
Паракератоз характеризуется присутствием в поверхностном слое множественных слоев мелких компактных клеток типа миниатюрных поверхностных с пикнотичными ядрами. Сам по себе паракератоз не имеет клинического значения, но беспокойство вызывает тот факт, что он может быть косвенным признаком некоторых опасных заболеваний.
- вирусное поражение тканей;
- лейкоплакия – процесс образования белых бляшек на слизистой оболочке шейки матки, которые зачастую ассоциируются с наличием атипичных клеток, предвестников онкологического заболевания;
- собственно, дисплазия и рак, которые часто скрываются за паракератозом, впоследствии распространяются на тело матки.
Часто паракератоз проявляется очаговыми поражениями слизистой оболочки шейки, которые врач впервые выявляет в ходе гинекологического осмотра и может принять за эрозию шейки матки.
Специфических симптомов, которые бы однозначно указывали на наличие очага патологии, нет, но могут появиться следующие жалобы, сопутствующие паракератозу:
- увеличение количества выделений из половых органов;
- неприятный запах секрета;
- появление зуда и жжения в области гениталий;
- подозрения на обострение хронических заболеваний матки!;
- возникновение чувства дискомфорта во время полового акта;
- кровянистые выделения после сексуального контакта.
Паракератоз шейки матки — причины развития патологии
Одной из ведущих причин клеточных изменений становятся воспалительные заболевания половых органов. Они диагностируются почти у 70% женщин, пришедших на прием к специалисту в нашу гинекологическую клинику на Цветном бульваре. Что опасно,
![]()
клинические проявления воспалительных процессов влагалища и шейки матки часто имеют скрытое, длительное бессимптомное течение, что в свою очередь создает трудности в лечении, предпосылки для развития рецидивов. В течение всего времени, пока женщина не обращается к врачу, патогенные микроорганизмы негативно воздействуют на прилегающие ткани матки!Часто риск воспаления с повышенной вероятностью повреждения слизистой оболочки шейки, а также канцерогенеза, в том числе матки, сопряжен с инфекционными заболеваниями, что доказано учеными в ходе многочисленных исследований. Среди возможных инфекционных агентов, часто ассоциированных с клеточными перерождениями, и в том числе с онкологией, выделяют возбудителей инфекций, которые передаются половым путем (ИППП), в их числе:
- трихомонады;
- хламидии;
- вирус простого герпеса второго типа (ВПГ-2);
- вирус папилломы человека (ВПЧ, наиболее опасными признаны ВПЧ 16, ВПЧ -18, ВПЧ-31).
Кстати, именно вирусы в настоящее время выступают основными инфекциями, выявляемые у женщин и ведущие к проблемам с репродуктивным здоровьем. Им по частоте обнаружения уступают сифилис, гонорея. Особо настораживает и тот факт, что ежегодно в мире регистрируется до 600 тысяч случаев онкологической патологии, связанной с ВПЧ. При заражении данным вирусом у женщин может возникать папилломатоз, затрагивающий околоматочную область. Часто кондиломы располагаются в толще ткани, выстилающей шейку, и обнаруживаются при развитии выраженных очагов ороговения, что требует дифференциальной диагностики непосредственно с паракератозом. Важно заметить, что указанные проявления могут быть и сочетанными.
Еще одним триггером развития паракератоза можно считать лечебные мероприятия с шейкой матки, которые также влияют на структуру тканей.
Дополнительными провокаторами ухудшения репродуктивного здоровья и сопутствующими предпосылками для негативных трансформаций на клеточном уровне могут выступать:
- гормональные нарушения и сбои менструального цикла;
- рецидивирующие эрозии и псевдоэрозии на слизистой оболочке, наличие очагов эктопии;
- проблемы в работе иммунной и нервной системы, стрессы.
Для уточнения характера патологических изменений врач в обязательном порядке должен провести кольпоскопию и взять мазок. Также показана биопсия, для исключения атипии – предвестника рака. После получения результатов анализов, специалист может составить оптимальную схему излечения паракератоза и восстановления поврежденной ткани шейки матки вследствие заболевания.
![]()
В начале определяется тактика терапии основного заболевания, повреждения, на фоне которого развился паракератоз.
- при наличии инфекционных агентов, воспалений проводится лечение антибиотиками, назначаются средства для укрепления иммунитета.
- при ВПЧ показано также удаление кандилом.
Если говорить о непосредственной работе врача с пораженными участками слизистой оболочки шейки, то здесь задействуют малоинвазивные методы для удаления очагов ороговения.
Врач может порекомендовать следующие варианты:
-
Диатермоэлектрокоагуляция – способ, при котором лечение осуществляется с помощью попадания высокочастотного тока на клетки эпителия, что приводит к расплавлению тканей. Метод не самый популярный среди врачей из-за высокого риска развития кровотечения во время манипуляции и в восстановительном периоде.
Лазерная вапоризация основана на использовании инфракрасного света, сконцентрированного в луч, который ведет к выпариванию тканей. Мини-операция также проводится амбулаторно, не требует длительной подготовки. Характеризуется низким риском развития кровотечений, дает возможность точечного действия на паракератоз, даже на небольшие участки ороговения эпителиального слоя. Что важно, после проведения вмешательства женщины достаточно быстро могут вернуться к привычному ритму жизни. Излечения удается добиться более чем у 97% пациенток. Одни из наиболее инновационных и современных приборов для проведения манипуляции, которым могут быть оснащены российские клиники — СО2 лазер.
Еще одним аспектом терапии паракератоза может стать хорошее настроение. Иногда женщины испытывают страх перед даже небольшими хирургическими вмешательствами, справиться с ним помогут доверительные отношения с врачом. Специалист не только должен пройти подготовку для выполнения малоинвазивных манипуляций, но быть хорошим психологом.
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗИ,
Специалист по лазерному вульво-вагинальному ремоделированию.
Врач высшей врачебной категорииЗапись на приём
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗИ,
Специалист по лазерному вульво-вагинальному ремоделированию.
Врач высшей врачебной категорииЗапись на приём
Врач акушер – гинеколог, Врач УЗИ,
Специалист по эндоскопической гинекологии (гистероскопия, лапароскопия),
Врач Высшей врачебной категорииЗапись на приём
Врач акушер-гинеколог, врач УЗИ,
Специалист по лазерному вульво-вагинальному ремоделированию.
Главный врачЗапись на приём
Врач акушер-гинеколог, Врач УЗИ,
Специалист по пластической интимной хирургии,
Специалист по лазерному вульво-вагинальному ремоделированию.
Врач высшей врачебной категорииЗапись на приём
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗИ,
Специалист по интимной реабилитации,
Специалист по комплексному вульво-вагинальному лазерному ремоделированиюЗапись на приём
Врач акушер-гинеколог, гинеколог-иммунолог,
Специалист по эстетической гинекологии.
Кандидат медицинских наукСчитается, что основной причиной развития данного недуга является папилломавирус и это действительно так в большинстве случаев, правда, диагностируя паракератоз, не стоит исключать и других внутренних или внешних раздражающих факторов, которые также способны его спровоцировать.
Именно поэтому для того, чтобы диагностировать паракератоз, необходимо взять мазок с целью его глубокого исследования. К сожалению, довольно часто под образовавшимся на шейке матки ороговевшим слоем обнаруживаются атипичные клетки, в том числе и раковые, и чтобы перестраховаться врачи могут назначить пациентке дополнительные анализы и варианты обследования. Обычно к ним относят онкоцитологию, подразумевающую забор мазка непосредственно из шейки матки, жидкостную цитологию, во время которой монослойный забор мазка осуществляется на специальную мембрану (аппаратная методика, контролируемая электронным микропроцессором), а также колькоскопию, по праву считающуюся одним из самых современных методов исследования шейки матки и влагалища. И даже если результаты анализов не подтвердят онкологию, пациентке с паракератозом рекомендуется стать на учет у специалиста в данной сфере.
По сути никаких других внешних признаков паракератоза, кроме ороговения мягких тканей шейки матки не существует, поэтому не стоит ориентироваться на выделения из влагалища ил болезненный синдром. Что же касается признаков заболевания при проведении гистологических исследований взятого из шейки матки мазка, то практически во всех случаях паракератозу свойственна потеря соединения между палочковидными ядрами в клетках, свидетельствующая об исчезновении зернистого слоя и характерном разрыхлении мягких тканей. Своевременное проведение гистологии помогает выявить и скрытые формы недуга, при которых на шейке матки не наблюдается ничего кроме незначительного уплотнения, свидетельствующего о том, что негативные процессы могут протекать в более глубоких слоях мягких тканей. Примечательно, что для некоторых участков человеческого тела паракератоз является абсолютной нормой и в качестве примера можно привести губы, но шейка матки к ним не относится, если только речь не идет о проявлении медикаментозного токсикоза, являющегося острой реакцией организма на лечение. Имеется ввиду то, что любые манипуляции терапевтического характера способны спровоцировать такой побочный эффект.
Кроме того, не стоит исключать и взаимосвязь между данным заболеванием и различного рода кожными патологиями, будь то псориаз, папулезный сифилид и пр. Также существует мнение, что женщины, страдающие от дефицита цинка в организме, гораздо чаще подвергаются паракератозу, чем другие представительницы прекрасного пола. Именно поэтому врачи в большинстве случаев назначают своим пациенткам местное лечение, предполагающее применение мазей и растворов, основу которых составляют соли цинка, рассчитывая таким образом восполнить дефицит недостающего элемента и побороть первопричину, а не только ее последствия в виде такого внешнего проявления, как ороговевший слой эпителия. Это вовсе не означает, что образовавшиеся шероховатые уплотнения не нуждаются в специальной обработке, ведь их необходимо зачистить, а потом прижечь пораженные участки лазерным облучением. А вот от самолечения в домашних условиях в виде ванночек и спринцевания лучше сразу отказаться, особенно, если не было проведено глубокое гистологическое исследование забранного из шейки матки мазка.
Огромное значение имеет и профилактика паракератоза. Лечение в этом случае мало чем будет отличаться от профилактических мер, так как они также предполагают прием цинкосодержащих препаратов и старательное избегание воздействия негативных факторов, которые способны вновь спровоцировать развитие недуга. Если же игнорировать существующую проблему в течение длительного промежутка времени, то появляется довольно высокий риск преобразования паракератоза в такое заболевание, как лейкоплакия шейки матки, характеризующаяся образованием многочисленных чешуйчатых пятен-островков белесого цвета, которые хорошо визуализируются при обычном гинекологическом осмотре. Очень часто лейкоплакию связывают с дискератозом, также сопровождающимся ороговением плоского эпителия стенок влагалищного хода или самой шейки матки. В этом случае химические или лазерные прижигания не выполняются, так как они могут спровоцировать еще более серьезные последствия и решить проблему помогает только хирургическое вмешательство.
К сожалению, победить это заболевание не так просто, как может показаться изначально, поэтому помимо операции может понадобиться облучение лазером/специальными радиоволнами, замораживание (криодеструкция) или же воздействие низким токовым разрядом (диатермокоагуляция).
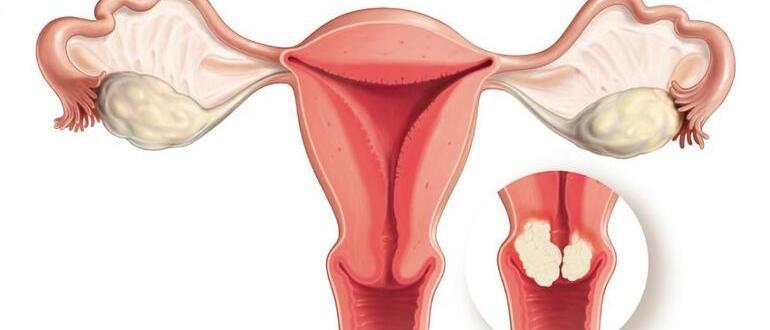
Высокая частота заболеваний цервикса связана с анатомическими и физиологическими особенностями этой части репродуктивной системы. В шейке происходит разграничение эпителия матки и влагалища. В этой зоне могут развиваться патологические процессы изменения клеток, провоцирующие развитие предраковых состояний. К таковым относится паракератоз шейки матки.
Паракератоз шейки матки: что это такое?
В норме плоский эпителий представлен несколькими слоями, в которых постоянно происходят процессы обновления. При нарушении морфологии, происходят сбои слущивания клеток и заменой их новыми.
Паракератозом называют неполное ороговение в области шейки матки многослойного поверхностного эпителия. На поверхностном слое появляется ряд уплощенных клеток, под которыми отсутствует кератогиалиновый слой.
Так как ороговевшие клетки не отшелушиваются в цервикальном канале, происходит их наслаивание. В результате образуются плотные неэластичные ороговевшие участки. Патологическое состояние не относится к самостоятельным заболеваниям.
![]()
Выделяют 2 вида ороговения клеток:
- Очаговый. Участок ороговения имеет четкую границу, инвазивный характер с ярко выраженными морфологическими изменениями клеток. Представляет опасность, так как именно при этом поражении увеличивается риск перерождение клеток.
- Поверхностный. В патологический процесс вовлекается небольшой участок эпителиального слоя цервикса. Не имеет инвазивный характер.
Основные причины развития патологии
Гиперпластические процессы происходят во всех возрастных периодах женщины. В развитии патологического ороговения эпителия играют роль:
- воспалительные процессы бактериального генеза;
- вирусные болезни: папилломы, герпес, цитомегаловирус;
- раннее начало половой жизни;
- травмы шейки: аборты, выскабливания, роды, манипуляция по установлению внутриматочного контрацептива (спирали), оперативные вмешательства, грубый секс;
- гормональные нарушения: недостаточная секреция прогестерона и повышенный уровень эстрогена, менопауза;
- рецидивирующие эрозии;
- травматические методы лечения эрозий (прижигания);
- нарушение функций яичников;
- инфекции, передающиеся половым путем: хламидии, уреаплазма, трихомонады, ВИЧ;
- неадекватная стероидная контрацепция;
- иммунные нарушения;
- болезни гипофиза.
К провоцирующим факторам относятся стрессовые ситуации, переутомления, недостаточность цинка, нарушение гигиены.
![]()
Признаки паракератоза и особенности клинической картины
Гиперпластические изменения, как правило, длительно протекают бессимптомно. Снижение эластичности тканей цервикса приводит к возникновению следующих симптомов:
- дискомфорт при половых контактах;
- незначительное выделение крови из влагалища после полового акта;
- гиперсекреция вагинальной смазки;
- неприятный запах выделений.
Иногда пациентки предъявляют жалобы на зуд и жжение. Клиническая картина не имеет характерных симптомов. Такие признаки сопровождают многие гинекологические патологии. Для подтверждения диагноза пациентам назначают лабораторные и инструментальные методы исследования.
Диагностика при паракератозе
Во время гинекологического осмотра врач может обнаружить видоизменение эпителия цервикса. Нередко гиперпластические процессы происходят на фоне воспалительных заболеваний. Чтобы выяснить точную причину, назначают процедуры:
- Жидкостная цитология. Пациенткам проводят забор биологического материала с последующим посевом, окрашиванием, дисперсией и перемешиванием. В ходе исследования оценивают эпителиальные клетки. Процедура помогает выявить рак шейки матки.
- Онкоцитология позволяет выявить наличие доброкачественных и злокачественных опухолей.
- Кольпоскопия в расширенном формате. Проводят при помощи кольпоскопа.
Во время обследования выявляют следующие характерные признаки:
- отсутствие зернистого слоя;
- уплотнение рогового слоя;
- появление в клетках палочковидных ядер.
При прогрессировании гиперплазии врач выявляет значительное снижение эластичности ткани и участки, которые имеют сморщенный огрубевший вид.
![]()
Пациенткам могут назначить также:
- пробу Шиллера для выявления патологических участков цервикса;
- исследование мазков на наличие патогенной флоры;
- серологические исследования на ИППП;
- исследования гормонального фона;
- кровь на ВИЧ, сифилис.
По результатам исследований и тестов определяют причину изменения ткани, а также степень их вовлечения в патологический процесс.
Медикаментозное лечение
При подтверждении диагноза и установлении причин назначают лечение, которое направлено на устранение патологических клеток. Параллельно проводится терапия первопричины. Пациенткам назначают иммуностимуляторы, гормональные препараты, противовирусные средства, антибиотики или противогрибковые лекарства по показаниям.
При незначительных изменениях эпителия женщинам прописывают вагинальные суппозитории (таблетки) с антибактериальным, противопротозойным и антимикотическим действием. К таким препаратам относятся:
- Метромикон Нео с метронидазолом и миконазолом;
- Микожинакс;
- Полижинакс;
- Клион-Д;
- Вагисепт;
- Вагиферон;
- Гинокапс;
- Метровагин;
- Метровит.
Для устранения воспаления назначают нестероидные противовоспалительные препараты:
- Либерум;
- Адвил Ликви-джелс;
- Дексалгин;
- Брустан;
- Диклофенак;
- Долар.
При вирусной этиологии паракератоза применяют лекарства:
- Видекс;
- Рибавирин;
- Арвирон;
- Нелфинавир;
- Вирасепт;
- Ацикловир.
При бактериальных инфекциях назначают:
- цефалоспорины;
- Мепенем;
- Гримипенем;
- Ампициллин;
- Амоксиклав;
- Аугментин;
- Макокс;
- Тиментин;
- Сантаз.
Гормональные препараты назначают в виде мазей, эмульсий, вагинальных суппозиториев. Наиболее часто применяют Овестин, Овипол Клио, Орниона, Фемафлор, Триожиналь, Эстриол. Препараты содержат эстроген. Гормональная терапия проводится под кольпоскопическим и цитологическим контролем.
![]()
Лекарственные средства, схемы лечения и дозировки подбирает только врач с учетом состояния пациентки, сопутствующих болезней и побочных эффектов препаратов. Самолечение недопустимо.
В качестве дополнительного метода могут назначать фитотерапию. Пациенткам прописывают спринцевания отварами лекарственных трав с противовоспалительным эффектом (ромашка, календула, зверобой, бадан, тысячелистник). Отвары рекомендуют использовать для подмывания.
Пациенткам показана молочно-растительная диета с исключением острых блюд, выпечки из дрожжевого теста, сладостей. Для улучшения трофических процессов назначают ультразвук. При отсутствии эффекта консервативного лечения назначают хирургические методы с целью устранения пораженных участков.
Устранение очагов паракератоза
В зависимости от размеров и локализации пораженного эпителия выбирается методика хирургического устранения очагов паракератоза. К наиболее эффективным способам относятся:
- Конизация шейки матки. В процессе операции удаляется участок слизистой с паракератозом с захватом здоровых тканей. Применяют лазерную, радиоволновую и криоконизацию. Последние два метода проводят под местной анестезией. В некоторых клиниках используют канизизацию с использованием скальпеля.
- Лазерная вапоризация шейки матки. Относится к малоинвазивным вмешательствам. Метод позволяет удалить пораженные ткани и предотвратить дальнейшее повреждение эпителия.
- Аргоноплазменная коагуляция шейки. Под воздействием радиоволн с содержанием аргона обрабатываются пораженные ткани цервикса. В результате происходит процесс закипания внутриклеточной жидкости с последующей коагуляцией.
- Криодеструкция цервикса. Операция прижигания жидким азотом относится к малоинвазивным. Кратковременное воздействие низких температур устраняет пораженные ткани, улучшает капиллярный кровоток, восстанавливает здоровые клетки эпителия.
- Диатермокоагуляция цервикса. Дефект устраняют с помощью прижигания под воздействием электрического тока. Метод устаревший, имеет много осложнений, в частности, эндометриоз.
При выборе наиболее эффективной методики учитывают возраст пациентки, состояние репродуктивной системы. В случае, когда женщина еще планирует рожать, предлагают наиболее щадящие хирургические вмешательства.
Если в процессе диагностики и лечения у пациентки выявлен процесс озлокачествления клеток, назначают химиотерапию и хирургическое иссечение патологического участка.
Прогнозы и возможные осложнения
Паракератоз шейки является характерным признаком лейкоплакии – изменение тканей цервикса с пролиферацией и ороговением многослойного эпителия. Заболевание относится к предраковым состояниям. При поздней диагностике паракератоз переходит в гиперкератоз, который может переродиться в плоскоклеточный рак.
Прогрессирование патологии может препятствовать зачатию и осложнять течение беременности родов. Из-за плохой эластичности тканей во время родоразрешения возможны кровотечения. Гормональные сбои могут приводить к выкидышам.
Своевременное лечение хирургическими методами имеет благоприятный прогноз для пациентки. При выявлении изменения тканей в начальной стадии адекватная консервативная терапии с выполнением рекомендаций гинеколога приводит к полному излечению пациентки.
Профилактические меры
Для того чтобы вовремя выявить паракератоз, женщинам надо проходить плановый осмотр у гинеколога не реже 1 раза в год. Так как в большинстве случаев, патология возникает на фоне воспалительных процессов, рекомендуют следующие меры предосторожности:
- Защищенный половой акт.
- Санация очагов воспаления.
- Вакцинация от вируса папилломы (Церварикс).
- Избегать переохлаждения.
- Не принимать часто горячую ванну.
- Устранить вредные привычки.
- Выполнять гимнастику, направленную на улучшение кровотока в органах малого таза.
- Избегать стрессовых ситуаций, нормализовать режим отдыха и труда.
- Принимать по назначению поливитаминные препараты с минералами (цинк, железо).
Нельзя принимать гормональные препараты с целью контрацепции без врачебных назначений. Стоит знать, что патологии подвержены девушки, которые рано начинают вести активную половую жизнь.
Заключение
Неполное ороговение эпителия является всего лишь симптомом, за которым могут скрываться предраковые заболевания. Так как состояние зачастую протекает бессимптомно, женщинам надо следить за своим здоровьем. Консультация гинеколога, прохождение обследований, своевременное лечение первичных болезней в большинстве случаев исключает риск возникновения паракератоза цервикса.
Видео
![]()
Патологии шейки матки опасны тем, что часто протекают бессимптомно. 30% случаев рака шейки матки диагностируются на поздних стадиях. Паракератоз шейки матки – признак нарушения нормального строения слизистой оболочки, может являться предвестником онкологического заболевания.
Изменения или новообразования на шейке матки подлежат тщательному наблюдению и изучению. В случае малейшего подозрения на перерождение в рак или предраковое состояние требуется скорейшая терапия.
- Что это такое?
- Причины развития паракератоза
- Виды
- Как проявляется паракератоз?
- Диагностика
- Методы лечения
- Осложнения
- Профилактика заболевания
- Что нужно запомнить?
Что это такое?
![]()
Паракератоз – это состояние многослойного плоского эпителия слизистой оболочки, при котором появляются зоны ороговения. Деление клеток при этом происходит ускоренно, а в роговом слое клеток остаются ядра, что не является нормой.
Паракератоз – это не самостоятельное заболевание, а один из симптомов основной болезни. В 70% случаев паракератоз шейки матки свидетельствует о наличии лейкоплакии. Также он является признаком хронического воспаления.
Важно. Паракератоз может перерождаться в рак. Примерно в 30% всех случаев лейкоплакии с паракератозом имеется риск озлокачествления.
Паракератоз — это неполное ороговение эпителия. Если же его не лечить, то возникает гиперкератоз — полное ороговение тканей.
Причины развития паракератоза
Для развития паракератоза эпителия нужна совокупность определенных факторов – непосредственных причин (внешние факторы) и соответствующих условий (внутренние факторы).
К причинам, вызывающим нарушение деления клеток характерным для паракератоза, относят:
- наличие хронического воспаления,
- гормональные нарушения,
- инфицирование вирусом папилломы человека (ВПЧ),
- заражение ЗППП (заболевания передающиеся половым путем),
- травмы слизистой оболочки вследствие оперативных вмешательств,
- неправильное использование внутриматочной спирали.
Длительно существующее воспаление приводит к сбоям в делении клеток. Одно из проявлений этого нарушения – это, собственно, паракератоз.
Нарушения баланса половых гормонов достаточно для развития паракератоза. Слизистая оболочка шейки матки чувствительна к изменениям гормонов в крови, и иногда реагирует на изменение гормонального фона возникновением участков ороговения.
Вирус папилломы человека способен вызывать повреждение клеток, нарушая в последующем их деление. С этой особенностью связана высокая онкогенность некоторых типов этого вируса.
ЗППП вызывают воспаление в слизистых покровах и, соответственно, нарушают структуру ткани.
Частые оперативные вмешательства, аборты, некорректно установленные внутриматочные спирали приводят к травматизации шейки матки. Хроническая травма сопровождается хроническими воспалительными процессами и соответствующими клеточными нарушениями (паракератозом).
Различают две разновидности паракератоза в зависимости от направления распространения — вглубь или по плоскости:
- очаговый,
- поверхностный.
Поверхностный паракератоз имеет тенденцию к распространению по плоскости, по всей поверхности шейки матки. Характеризуется незначительной глубиной поражения. Реже озлокачествляется, легче поддается излечению, даже без оперативного вмешательства.
Очаговый паракератоз — это более серьезная патология. Он распространяется преимущественно вглубь, в подлежащие слои эпителия. Очаги по площади более мелкие, но могут быть множественными. Такой паракератоз сопровождает более серьезные заболевания и имеет больший риск перерождения в рак.
Как проявляется паракератоз?
Паракератоз достаточно длительное время не дает никаких признаков, поэтому обнаруживается на начальных этапах только благодаря регулярным осмотрам у гинеколога.
Что должно насторожить женщину:
- появление вагинальных выделений с неприятным запахом,
- скудная кровянистая мазня после полового контакта, и болезненность,
- боль внизу живота, может отдавать в поясницу.
Большинство симптомов возникают как следствие прогрессирования патологии или присоединения инфекционного агента.
Паракератоз – это не только результат инфекций, но и отличное условие для их возникновения. Появление выделений свидетельствует об инфицировании.
Кровянистые выделения и боли говорят о том, что в патологический процесс вовлекаются кровеносные сосуды, что также характерно для злокачественного процесса и должно насторожить.
Диагностика
Для правильной врачебной тактики необходим ряд диагностических мероприятий:
- гинекологический осмотр в зеркалах,
- кольпоскопия,
- определение ВПЧ у женщины,
- мазок на микрофлору,
- цитологическое исследование,
- гистологический анализ.
Во время гинекологического осмотра врач оценивает состояние слизистой оболочки шейки матки и стенок влагалища. Если он подозревает любые нарушения, должна быть проведена кольпоскопия.
Кольпоскопия — это осмотр шейки матки припомощи особого микроскопа, кольпоскопа. Позволяет выявить локализацию патологического процесса.
Анализ на ВПЧ определит вероятность развития заболеваний, ассоциированных с наличием этого вируса.
Мазок на микрофлору дает информацию об инфицировании некоторыми бактериями и о присутствии воспаления.
Цитологическое исследование позволит обнаружить клетки, характерные для паракератоза.
Гистологическое исследование проводится после биопсии. При биопсии необходимо взять кусочек ткани из очага поражения. Под микроскопом будет определено наличие патологии, а также глубина нарушений в структуре тканей.
Методы лечения
Паракератоз нельзя оставлять без наблюдения, должна быть обязательно проведена терапия. Лечение паракератоза состоит из двух этапов:
- Устранение основной непосредственной причины.
- Ликвидация очага паракератоза.
Поскольку причиной могут быть и гормональные колебания, и инфекция, и хроническая травматизация шейки, сначала проводят лечение основного заболевания. Врач назначает курс антибактериальных препаратов, в зависимости от мазка на микрофлору и чувствительности бактерий к антибиотикам. Курс противовирусных препаратов назначают, если обнаружены онкогенные типы ВПЧ.
Может быть рациональным прием гормональных препаратов, а также правильный подбор контрацептивов.
Возникший очаг паракератоза в 90% случаев требует оперативного вмешательства, что можно объяснить поздним обращением за медицинской помощью.
Методы хирургического воздействия:
- диатермокоагуляция — прижигание патологических очагов при помощи электрического тока,
- лазерное удаление – деструкция участков паракератоза при помощи лазера,
- криодеструкция – воздействие жидкого азота на патологические ткани с последующим их омертвением,
- конизация шейки матки – удаление скальпелем участка шейки матки с патологическими изменениями.
Метод оперативного вмешательства избирается в соответствии с желанием женщины в будущем беременеть, а также с риском озлокачествления.
Наиболее щадящий метод — воздействие лазера, а наиболее травматичный — конизация шейки, она применяется при подозрении на онкологию.
Осложнения
Паракератоз – не самостоятельное заболевание, часто это проявление лейкоплакии или хронических заболеваний шейки матки. При своевременном обращении и следовании рекомендациям врача патология может самостоятельно исчезнуть.
Важно. Запущенная лейкоплакия и нелеченные хронические заболевания в совокупности с инфицированием ВПЧ и в дальнейшем будут влиять на неправильные процессы клеточного деления. Наихудшим исходом может оказаться рак шейки матки.
Профилактика заболевания
Паракератоз нельзя предупредить специфическими методами. Профилактику можно свести к следующим пунктам:
- регулярный осмотр у гинеколога, включающий цитологическое исследование мазков, анализ микрофлоры,
- использование подходящих методов контрацепции. Вопрос приема гормональных препаратов должен обсуждаться с врачом,
- предохранение от ЗППП и ВПЧ,
- своевременное лечение воспалительных заболеваний,
- здоровый образ жизни, сводящий к минимуму переутомление, стресс, неправильное питание.
Наличие паракератоза – не повод для паники, лечебные мероприятия должны осуществляться в плановом порядке. Самым главным пунктом профилактики является врачебный контроль, поскольку только гинеколог может оценить степень соблюдения последующих пунктов и скорректировать их.
Что нужно запомнить?
- Паракератоз шейки матки – это процесс ороговения эпителия.
- Причины возникновения — хроническая инфекция, ВПЧ и гормональный дисбаланс.
- Наиболее неблагоприятный прогноз имеет очаговый тип паракератоза.
- Проявления паракератоза не специфичны, иногда он протекает, не дав ни единого симптома.
- Выбор метода лечения зависит от глубины поражения и планирования беременности.
- Наличие осложнений сложно предугадать, но наиболее серьезное из них – перерождение в рак.
Используемая литература
- Заболевания шейки матки. М.: ГЭОТАР-Медиа, 2014. 160 c.
- Заболевания шейки матки. Современные методы диагностики и лечения. М.: Издательство Нижегородской государственной медицинской академии, 2006. 112 c.
- Хачатурян, А. Р. Кольпоскопия. Основы алгоритмов диагностики и тактики ведения заболеваний шейки матки. Методические рекомендации / А.Р. Хачатурян, Л.В. Марютина. М.: Н-Л, 2011. 523 c.
- Прилепская В.Н., Фокина Т.А. Фоновые заболевания шейки матки: патогенез, диагностика, лечение // Акуш. и гин. 1990. № 6. С. 12-15.
- Кулаков В. И., Прилепская В. Н. Профилактика рака шейки матки: руководство для врачей. М. : МЕДпресс-информ, 2008. 56 с.
Читайте также: