Острый лейкоз лимфопролиферативное заболевание
Острый лейкоз – онкологическое заболевание кроветворной системы. Субстрат опухоли при лейкозах составляют бластные клетки.

Все клетки крови происходят из одного источника – стволовых клеток. В норме они созревают, проходя дифференцирование и развиваясь по пути миелопоэза (ведет к образованию эритроцитов, лейкоцитов, тромбоцитов) или лимфопоэза (ведет к образованию лимфоцитов). При лейкозах же стволовая клетка крови мутирует в костном мозге на ранних этапах дифференцирования и в дальнейшем не может завершить развитие по одному из физиологических путей. Она начинает неконтролируемо делиться и образует опухоль. Со временем патологические незрелые клетки вытесняют нормальные клетки крови.
Исследование красного костного мозга – самый главный и точный метод диагностики острого лейкоза. Для заболевания характерна специфическая картина – увеличение уровня бластных клеток и угнетение образования эритроцитов.
Синонимы: острая лейкемия, рак крови, белокровие.
Причины и факторы риска
Точные причины возникновения лейкоза не известны, но установлен ряд факторов, способствующих его развитию:
- радиотерапия, радиационное облучение (об этом говорит массивный рост лейкоза на территориях, где проводилось тестирование ядерного оружия или в местах техногенных ядерных катастроф);
- вирусные инфекции, угнетающие иммунную систему (Т-лимфотропный вирус, вирус Эпштейна – Барр и др.);
- влияние агрессивных химических соединений и некоторых лекарственных средств;
- табакокурение;
- стрессы, депрессия;
- наследственная предрасположенность (если один из членов семьи страдает от острой формы лейкоза, риск проявления его у близких увеличивается);
- неблагоприятная экологическая обстановка.
Формы заболевания
В зависимости от скорости размножения злокачественных клеток лейкоз классифицируют на острый и хронический. В отличие от других заболеваний острый и хронический являются разными типами лейкоза и не переходят один в другой (т. е. хронический лейкоз не продолжение острого, а отдельный вид заболевания).
Острые лейкозы подразделяют в соответствии с видом раковых клеток на две большие группы: лимфобластные и нелимфобластные (миелоидные), которые дальше делятся на подгруппы.

Лимфобластный лейкоз в первую очередь поражает костный мозг, далее – лимфатические узлы, вилочковую железу, лимфатические узлы и селезенку.
В зависимости от того, какие клетки-предшественники лимфопоэза преобладают, острый лимфобластный лейкоз может иметь следующие формы:
- пре-В-форма – преобладают предшественники B-лимфобластов;
- В-форма – преобладают B-лимфобласты;
- пре-Т-форма – преобладают предшественники Т-лимфобластов;
- Т-форма – преобладают Т-лимфобласты.
Средняя продолжительность лечения при остром лейкозе составляет два года.
При нелимфобластном лейкозе прогноз более благоприятен, чем при лимфобластном. Злокачественные клетки так же сначала поражают костный мозг, и только на поздних стадиях затрагивают селезенку, печень и лимфоузлы. Нередко при данной форме лейкоза страдает и слизистая оболочка желудочно-кишечного тракта, что приводит к серьезным осложнениям вплоть до язвенных поражений.
Острые нелимфобластные или, как их еще называют, миелоидные лейкозы, подразделяются на следующие формы:
- острый миелобластный лейкоз – характерно появление большого количества предшественников гранулоцитов;
- острый монобластный и острый миеломонобластный лейкозы – в основе лежит активное размножение монобластов;
- острый эритробластный лейкоз – характеризуется повышением уровня эритробластов;
- острый мегакариобластный лейкоз – развивается вследствие активного размножения предшественников тромбоцитов (мегакариоцитов).
В отдельную группу выделяются острые недифференцированные лейкозы.
Стадии заболевания
Клиническим проявлениям предшествует первичный (латентный) период. В этом периоде лейкоз, как правило, протекает незаметно для пациента, не имея выраженных симптомов. Первичный период может длиться от нескольких месяцев до нескольких лет. На протяжении этого времени первая переродившаяся клетка размножается до такого объема, которое вызывает угнетение нормального кроветворения.
С появлением первых клинических проявлений заболевание переходит в начальную стадию. Симптомы ее не отличаются специфичностью. На этой стадии исследование костного мозга более информативно, чем анализ крови, обнаруживается повышенный уровень бластных клеток.
На стадии развернутых клинических проявлений появляются истинные симптомы заболевания, которые обусловлены угнетением кроветворения и появлением в периферической крови большого количества незрелых клеток.
Современное лечение химиопрепаратами обеспечивает 5 лет без рецидива у детей в 50–80% случаев. При отсутствии рецидива в течение 7 лет есть шанс на полное излечение.
В этой стадии выделяют следующие варианты течения заболевания:
- пациент не предъявляет жалоб, выраженная симптоматика отсутствует, но в анализе крови обнаруживаются признаки лейкоза;
- у пациента отмечается значительное ухудшение самочувствия, но нет выраженных изменений со стороны периферической крови;
- и симптоматика, и картина крови говорят об остром лейкозе.
Ремиссия (период стихания обострения) может быть полной и неполной. О полной ремиссии можно говорить при отсутствии симптомов острого лейкоза и бластных клеток в крови. Уровень бластных клеток в костном мозге не должен превышать 5%.
При неполной же ремиссии происходит временное стихание симптоматики, однако уровень бластных клеток в костном мозге не уменьшается.
Рецидивы острого лейкоза могут возникать как в костном мозге, как и вне его.
Последней, самой тяжелой стадией течения острого лейкоза является терминальная. Она характеризуется большим количеством незрелых лейкоцитов в периферической крови и сопровождается угнетением функций всех жизненно важных органов. На этой стадии заболевание практически неизлечимо и чаще всего заканчивается летальным исходом.
Симптомы острого лейкоза
Симптомы острого лейкоза проявляются анемическим, геморрагическим, инфекционно-токсическим и лимфопролиферативным синдромами. Каждая из форм заболевания имеет свои особенности.

Для острого миелобластного лейкоза характерно небольшое увеличение селезенки, поражение внутренних органов тела и повышенная температура тела.
При развитии лейкозного пневмонита очаг воспаления находится в легких, главные симптомы в таком случае – кашель, одышка и повышение температуры тела. У четверти больных с миелобластным лейкозом наблюдают лейкозный менингит с жаром, головной болью и ознобами.
По статистике, безрецидивная выживаемость после трансплантации костного мозга составляет от 29 до 67% в зависимости от вида лейкоза и некоторых других факторов.
На поздней стадии может развиться почечная недостаточность, вплоть до полной задержки мочи. В терминальной стадии заболевания на коже появляются розовые или светло-коричневые образования – лейкемиды (лейкозы кожи), а печень становится более плотной и увеличивается. Если лейкоз затронул органы желудочно-кишечного тракта, наблюдаются сильные абдоминальные боли, вздутие живота и жидкий стул. Могут образоваться язвы.
Для лимфобластной формы острого лейкоза характерно значительное увеличение селезенки и лимфатических узлов. Увеличенные лимфоузлы становятся заметными в надключичной области, сначала с одной стороны, а потом с обеих. Лимфатические узлы уплотняются, не вызывают болезненных ощущений, но могут затронуть соседние органы.
При увеличении лимфоузлов, расположенных в районе легких, появляется кашель и одышка. Поражение мезентериальных лимфатических узлов в брюшной полости может вызывать сильные боли в животе. У женщин могут наблюдаться уплотнение и боли в яичниках, чаще с одной стороны.
При остром эритромиелобластном лейкозе на первое место выходит анемический синдром, который характеризуется снижением гемоглобина и эритроцитов в крови, а также повышенной утомляемостью, бледностью и слабостью.
Особенности протекания острого лейкоза у детей
У детей острые лейкозы составляют 50% от всех злокачественных болезней, и именно они являются наиболее частой причиной детской смертности.
Прогноз острого лейкоза у детей зависит от нескольких факторов:
- возраст ребенка на момент возникновения лейкоза (наиболее благоприятный у детей от двух до десяти лет);
- стадия заболевания на момент диагностики;
- форма лейкоза;
- пол ребенка (у девочек прогноз более благоприятный).
У детей прогноз при остром лейкозе более благоприятен, чем у взрослых, что подтверждается данными статистики.
Если ребенок не получит специфического лечения, вероятен летальный исход. Современное лечение химиопрепаратами обеспечивает 5 лет без рецидива у детей в 50–80% случаев. При отсутствии рецидива в течение 7 лет есть шанс на полное излечение.
Для предупреждения рецидива детям с острым лейкозом нежелательно проводить физиотерапевтические процедуры, подвергаться интенсивной инсоляции и менять климатические условия проживания.
Диагностика острого лейкоза
Нередко острый лейкоз обнаруживается по результатам анализа крови при обращении пациента по другому поводу – в лейкоцитарной формуле обнаруживается так называемый бластный криз, или лейкоцитарный провал (отсутствие промежуточных форм клеток). Также наблюдаются изменения и в периферической крови: в большинстве случаев у пациентов с острым лейкозом развивается анемия с резким показателем снижения эритроцитов и гемоглобина. Отмечается падение уровня тромбоцитов.
Что касается лейкоцитов, то здесь может наблюдаться два варианта: как лейкопения (снижение уровня лейкоцитов в периферической крови), так и лейкоцитоз, (повышение уровня этих клеток). Как правило, в крови обнаруживаются и патологические незрелые клетки, однако они могут отсутствовать, их отсутствие не может являться поводом для исключения диагноза острого лейкоза. Лейкоз, при котором в крови обнаруживается большое количество бластных клеток, называется лейкемическим, а лейкоз с отсутствием бластных клеток – алейкемическим.
Исследование красного костного мозга – самый главный и точный метод диагностики острого лейкоза. Для заболевания характерна специфическая картина – увеличение уровня бластных клеток и угнетение образования эритроцитов.
В отличие от других заболеваний острый и хронический являются разными типами лейкоза и не переходят один в другой (т. е. хронический лейкоз не продолжение острого, а отдельный вид заболевания).
Другим важным диагностическим методом является трепанобиопсия кости. Срезы костей направляют на биопсию, которая позволяет выявить бластную гиперплазию красного костного мозга и таким образом подтвердить заболевание.
Лечение острого лейкоза
Лечение острого лейкоза зависит от нескольких критериев: от возраста пациента, его состояния, стадии заболевания. План лечения составляется для каждого пациента индивидуально.
В основном заболевание лечится при помощи химиотерапии. При ее неэффективности прибегают к трансплантации костного мозга.

Химиотерапия состоит из двух последовательных шагов:
- этап индукции ремиссии – добиваются уменьшения бластных клеток в крови;
- этап консолидации – необходим для уничтожения оставшихся раковых клеток.
Далее может последовать реиндукция первого шага.
Средняя продолжительность лечения при остром лейкозе составляет два года.
Трансплантация костного мозга обеспечивает больному здоровые стволовые клетки. Трансплантация состоит из нескольких этапов.
- Поиск совместимого донора, забор костного мозга.
- Подготовка пациента. В ходе подготовки проводят иммуносупрессивную терапию. Ее цель – уничтожение лейкозных клеток и подавление защитных сил организма, чтобы риск отторжения трансплантата был минимальным.
- Собственно трансплантация. Процедура напоминает переливание крови.
- Приживление костного мозга.
Чтобы трансплантированный костный мозг полностью прижился и стал выполнять все свои функции, требуется около года.
По статистике, безрецидивная выживаемость после трансплантации костного мозга составляет от 29 до 67% в зависимости от вида лейкоза и некоторых других факторов.
Возможные осложнения и последствия
Острый лейкоз может спровоцировать разрастание раковых опухолей в местах скопления лимфоузлов, геморрагический синдром и анемию. Осложнения острого лейкоза бывают опасными и часто заканчиваются летальным исходом.
Прогноз при остром лейкозе
У детей прогноз при остром лейкозе более благоприятен, чем у взрослых, что подтверждается данными статистики.
При нелимфобластном лейкозе прогноз более благоприятен, чем при лимфобластном.
При лимфобластном лейкозе пятилетняя выживаемость у детей составляет 65–85%, у взрослых – от 20 до 40%.
Острый миелобластный лейкоз более опасен, показатель пятилетней выживаемости у пациентов младшего возраста составляет 40–60%, а у взрослых – всего 20%.
Профилактика
Для острого лейкоза не существует специфической профилактики. Необходимо регулярно посещать врача и своевременно проходить все необходимые обследования в случае появления подозрительных симптомов.
Видео с YouTube по теме статьи:
Острый лимфолейкоз – одна из разновидностей опухолей крови, злокачественное заболевание, при котором нормальная ткань красного костного мозга замещается опухолевой, происходит активное разрастание незрелых предшественников лимфоцитов – лимфобластов.
Клетки-лимфоциты: строение, функции, виды, где и как образуются.
Лимфоциты – клетки иммунной системы, которые отвечают за защиту организма от чужеродных веществ, вирусов, бактерий. Лимфоциты являются разновидностью белых кровяных телец – лейкоцитов.
Виды лимфоцитов:
Каждый лимфоцит, который выходит в кровь, является окончательной стадией деления ряда клеток, находящихся в органах кроветворения. Зрелые лимфоциты больше не могут размножаться и трансформироваться в другие клетки – их развитие завершено.
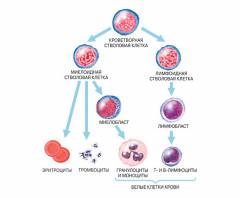
Стадии образования лимфоцитов:
Причины возникновения острых лимфолейкозов

Первоначальной причиной развития заболевания является мутация, в результате которой в красном костном мозге возникает злокачественная лимфобластная клетка. Считается, что она присутствует в организме ребенка еще до рождения. Но для развития лимфолейкоза этого обычно недостаточно.
На организм должны подействовать другие негативные факторы:
- Хромосомные заболевания. Представляют собой нарушения количества и структуры хромосом. Например, дети, страдающие болезнью Дауна, имеют в 40 раз более высокий риск развития лимфолейкоза в возрасте до 4 лет.
- Действие радиации. Ученые обнаружили более высокую распространенность лимфобластных лейкозов среди следующих групп людей:
- работники, обслуживающие оборудование, излучающее радиацию;
- жители Японии, ставшие в свое время жертвами бомбардировок Хиросимы и Нагасаки;
- жители Украины, ставшие жертвами аварии на Чернобыльской АЭС и те, кто на данный момент проживают на территориях с повышенным радиационным фоном;
- больные со злокачественными опухолями, прошедшие курс лучевой терапии;
- дети, матери которых во время беременности проходили рентгеновское исследование (риск увеличивается незначительно, но повышается с каждой новой процедурой).
- Канцерогены. Существует большое количество токсичных веществ, попадание которых в организм повышает риск развития любых опухолей.
- Инфекции. На данный момент неизвестно, какие вирусы или бактерии могут провоцировать развитие лимфобластных лейкозов. Некоторые ученые считают, что играет роль не сама инфекция, а неправильный ответ на неё со стороны иммунной системы.
Проявления острого лимфолейкоза
Патологические изменения в организме при остром лимфобластном лейкозе, с которыми связаны все симптомы:
- Наличие опухолевой ткани. Фактически в красном костном мозге растет злокачественная опухоль.
- Нарушение кроветворения. В лимфоидных органах разрастается клон опухолевых клеток, и они вытесняют нормальную ткань. В итоге резко падает производство других видов лейкоцитов, эритроцитов, тромбоцитов.

Симптомы острого лимфолейкоза:
- Слабость, повышенная утомляемость, недомогание.
- Снижение аппетита.
- Повышение температуры тела без видимой причины.
- Бледность. Все вышеперечисленные симптомы возникают из-за анемии (уменьшение количества красных кровяных телец, - эритроцитов), интоксикации.
- Боли в руках, ногах, позвоночнике. Возникают из-за разрастания опухолевой ткани в красном костном мозге.
- Увеличение лимфатических узлов. Их можно прощупать под кожей, а иногда они хорошо заметны во время осмотра.
- Повышенная кровоточивость. Возникают кровоизлияния под кожей, во внутренних органах. После порезов кровь останавливается медленнее. Это происходит из-за снижения в крови количества тромбоцитов, которые отвечают за свертывание крови.
- Признаки поражения головного мозга: головные боли, тошнота и рвота, повышенная раздражительность. При остром лимфобластном лейкозе возникают очаги кроветворения вне красного костного мозга – они могут располагаться в нервной системе.
Диагностика острого лимфобластного лейкоза

Как правило, впервые подозрение на острый лимфолейкоз возникает у терапевта, когда обнаруживаются соответствующие патологические изменения в общем анализе крови. После этого пациента обычно направляют в гематологическую клинику для дальнейшего обследования и установления точного диагноза.
Исследования, которые назначаются при подозрении на острый лимфолейкоз:
У 10% больных с острым лимфолейкозом картина крови нормальна – у них часто не удается заподозрить заболевание сразу.
У 90% больных выявляются патологические изменения:
- Резкое повышение количества лейкоцитов.
- Изменение соотношения разных видов лейкоцитов: число лимфоцитов резко возрастает, а других видов – уменьшается. Обнаруживаются молодые, незрелые лимфоциты, которых в норме не должно быть.
- Снижение числа эритроцитов и гемоглобина – анемия.
- Снижение числа тромбоцитов.
- Повышение скорости оседания эритроцитов.

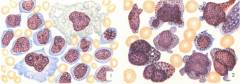
Исследования красного костного мозга:
- Миелограмма: подсчет количества разных типов клеток под микроскопом. Помогает обнаружить злокачественные бластные клетки.
- Цитохимические реакции. Специальные химические реакции, которые помогают различить бластные клетки, характерные для лимфобластного или нелимфобластного лейкоза.
- Иммунофенотипирование. Специальные иммунологические реакции, которые помогают установить тип бластных клеток в опухоли.
- Цитогенетическое исследование. Помогает обнаружить поломки в хромосомах, которые могли стать причиной развития заболевания.
- Полимеразная цепная реакция (ПЦР). Помогает точно установить мутации, которые могли привести к возникновению лейкоза.

Лечение острого лимфолейкоза
Химиопрепараты представляют собой лекарственные средства, которые тормозят рост опухоли и уничтожают опухолевые клетки. Препараты и их дозировки подбирают строго индивидуально, в зависимости от некоторых факторов:
- Вид лимфолейкоза, особенности опухолевых клеток.
- Общее состояние организма больного. Оценивается по специальным формулам:
- Индекс Карновского. Может быть равен от 1 до 100%:
- 100%-80% - физическая активность нормальная, больному не нужен специальный уход;
- 70%-50% - активность ограничена, но больной может обслуживать себя сам;
- 40%-10% - больной нуждается в постоянном уходе или должен быть госпитализирован в стационар.
- Шкала ECOG:
- 0 баллов – активность больного не снижена, соответствует здоровому человеку;
- 1 балл – больной может выполнять сидячую и легкую работу, но не способен на тяжелый труд;
- 2 балла – больной не способен выполнять даже легкую работу, но может самостоятельно себя обслуживать;
- 3 балла – больной проводит половину времени бодрствования в кровати или в кресле, может себя обслуживать лишь частично;
- 4 балла – инвалид, который прикован к креслу или к кровати.
- Индекс Карновского. Может быть равен от 1 до 100%:
- Индекс коморбидности – специальный показатель, который разработан для оценки прогноза у больных, учитывает возраст пациента и наличие сопутствующих заболеваний.
- Личное согласие больного на терапию теми или иными препаратами.
- Радикальная – направлена на достижение стойкого улучшения до полного выздоровления.
- Паллиативная – проводится обычно у пожилых пациентов для облегчения состояния и продления жизни.
Основные химиопрепараты, которые используются для лечения острого лимфолейкоза (строго по назначению врача):
- Цитарабин;
- Даунорабицин (Идарубицин, Доксарубицин);
- Митоксантрон;
- Этопозид;
- Амсакрин;
- 5-азацитидин;
- Флюдарабин;
- Винкристин;
- Циклофосфан;
- Метотрексат;
- L-аспарагиназа.
Химиопрепараты вводят внутривенно и в спинномозговую жидкость (это нужно для профилактики или лечения поражений головного мозга).
После того как отмечается стойкая положительная динамика, химиопрепараты продолжают вводить для закрепления эффекта и предотвращения рецидива.
Сопроводительное лечение дополняет химиотерапию, помогает бороться с симптомами, улучшить состояние больного, восстановить жизненно важные функции.
Трансплантация костного мозга может быть назначена больным с неблагоприятным прогнозом и тем, у кого произошел рецидив.
Во время подготовки к трансплантации проводят обследование больного, подбирают подходящего донора.
Красный костный мозг получают от донора под общим наркозом. Делают несколько пункций крыла подвздошной кости, во время которых при помощи шприца набирают костномозговую ткань.
Больному красный костный мозг вводят внутривенно. Перед этим проводят курс химиотерапии, во время которого стараются максимально уничтожить злокачественные клетки.
После введения трансплантата должно пройти некоторое время для того, чтобы клетки донора осели в красном костном мозге больного и прижились там. В это время у пациента сильно ослаблен иммунитет, имеется повышенный риск развития инфекции, кровотечения. Врач должен постоянно контролировать состояние больного.
Течение острого лимфолейкоза. Прогноз.
Острый лимфолейкоз обычно имеет более благоприятный прогноз по сравнению с другими видами острых лейкозов. В зависимости от вида и тяжести течения заболевания, 40%-80% больных выживают в течение 5 лет. Если во время обследования при этом не обнаруживаются патологические изменения, то можно говорить о выздоровлении.
У детей прогноз более благоприятный.
Стадии острого лимфолейкоза:
- Первая атака. Так условно называют стадию, во время которой пациент впервые обратился к врачу, были обнаружены изменения в анализах крови, проведено исследование и впервые установлен диагноз.
- Ремиссия. Улучшение состояния и положительная динамика анализов в ходе лечения. Если ремиссия продолжается более 5 лет – диагностируется выздоровление.
- Рецидив – повторное возникновение симптомов лейкоза и изменений в анализах после ремиссии.
- Резистентность. Состояние, когда проведено два курса химиотерапии, но положительных сдвигов нет.
- Ранняя смертность. Наиболее неблагоприятный вариант течения острого лимфобластного лейкоза, когда больной погибает во время первого или второго курса химиотерапии.
- Количество лейкоцитов в крови. Чем оно выше, тем хуже прогноз. Если их более 100*10 9 /л, то прогноз крайне неблагоприятен.
- Возраст больного. Дети в возрасте 2-6 лет имеют самые высокие шансы на выздоровление. В возрасте 55-60 лет шансы самые низкие.
- Содержание лактатдегидрогеназы (ЛДГ) в крови. Чем оно выше, тем хуже прогноз. При показателях более 1000 ЕД/л прогноз крайне неблагоприятен.
Хронические лимфопролиферативные заболевания (хЛПЗ) - группа клональных неопластических заболеваний лимфопоэтической системы с клеточной пролиферацией В- ,Т- или NK-лимфоцитов на различных уровнях их дифференцировки.
Чаще всего эти заболевания поражают лиц пожилого возраста, протекают хронически с медленным прогрессированием и выраженным иммунодефицитом.
С учетом специфических клинических, морфологических, иммунофенотипических и цитогенетических данных целесообразно выделение в рамках хЛПЗ следующих подгрупп:
- неходжкинские лимфомы,
- лимфома Ходжкина - лимфогранулематоз,
- моноклональные гаммапатии.
Лимфома Беркитта
Лимфома Беркитта (ЛБ) - В-клеточная лимфома высокой степени злокачественности с наличием ряда специфических характеристик:
- отчетливая связь с инфицированием вирусом Эпштейн-Барра,
- географические особенности распространения (эндемический вариант в 80% встречается в Африке, Новой Гвинее; спорадический тип в 20% - в Европе и США),
- t (8; 14) (q24; q32) с реаранжировкой онкогена MYC,
- экспрессия антигенов CD19, CD20, CD22, CD10, CD43, CD79a при отсутствии экспрессии CD5, CD23, sIgM, BCL-2.
При эндемическом варианте лимфома поражает кости лицевого скелета с поражением зрительного и лицевого нервов. В 20% случаев поражается костный мозг (что расценивается как ОЛЛ при количестве бластов более 20%), часто вовлекаются в процесс менингеальные оболочки с развитием картины нейролейкемии.
Спорадическому типу присуще поражение лимфоузлов брюшной полости и тонкой кишки с вторичным вовлечением ретроперитонеальных структур (почки, поджелудочная железа), хотя некоторые авторы считают, что поражение почек и ретроперитонеального пространства характерно и для эндемического варианта лимфомы Беркитта.
Учитывая высокоагрессивный характер лимфомы Беркитта, необходимо проведение активной полихимиотерапии (ПХТ) с обязательной профилактикой поражения ЦНС. Рекомендуется выполнение протоколов ПХТ Hyper-CVAD, CODOX-M/IVAC. Гематологический центр РАМН рекомендует лечение ЛБ по протоколу ЛБ-М-04 продолжительностью 4 месяца (дизайн приводится ниже).
циклофосфамид 200 мг/м2 в/венно капельно 1-5 дни,
дексаметазон 10 мг/м2 в/венно капельно 1-5 дни.
• дексаметазон 10 мг/м2 в/венно 1-5 дни,
• ифосфамид 800 мг/м2 в/венно 1-5 дни,
• метотрексат 1,0 г/м в/венно 1-й день, 12ч,
• доксорубицин 50 мг/м2 в/венно 3-й день,
• цитарабин 150 мг/м2 х 2 в день 4-5 дни,
• винкристин 2 мг в/венно, 1-й день,
• вепезид 120 мг/м2 в/венно, 4-5 дни,
• пункция с введением трех препаратов
• интратекально: цитарабин 30 мг,
• метотрексат 15 мг, преднизолон 30 мг.
• дексаметазон 10 мг/м2 в/венно 1-5 дни,
• метотрексат 1,0 г/м2 в/венно 1-й день, 12 час,
• винбластин 10 мг в/венно струйно, 1-й день,
• цитарабин 2,0 г/м2 в/венно х 2 в день 2-3 дни
• вепезид 150 мг/м2 в/венно 3-5 дни, пункция с введением трех препаратов интратекально: цитарабин 30 мг, метотрексат 15 мг, преднизолон 30 мг.
Проводится 4 блока полихимиотерапии по схеме А-С-А-С с интервалами между блоками в 21 день, начиная от первого дня предыдущего курса. Сопроводительная терапия проводится так же, как и при ПХТ ДВККЛ (см. предыдущий протокол терапии).
Пролимфоцитарный хронический лимфолейкоз
Для пролимфоцитарного лейкоза характерно наличие спленомегалии, умеренной лимфоаденопатии, высокого лейкоцитоза. В крови и миелограмме преобладают пролимфоциты - крупные клетки с большим круглым ядром и отчетливо видимой нуклеолой. Цитогенетически нередко можно выявить аномалию 14q- при В-клеточном и часто - изменения Хр11 и гена ATM при Т-клеточном ПЛЛ.
Пролимфоцитарный лейкоз отличается агрессивным течением и недостаточным эффектом от применяемых в лечении ХЛЛ протоколов. Длительность жизни больных при ПЛЛ составляет 2-3 года.
Обычно в лечении пролимфоцитарного лейкоза применяют интенсивную полихимиотерапию, в т.ч. в сочетании с аналогами пуриновых нуклеозидов или моноклональными антителами (CHOP, R-CHOP, FMD, FCR). Применение флюдарабина и пентостатина в комплексной ПХТ позволяет достичь ремиссии у 50% больных. Возможно также выполнение спленэктомии или облучение селезенки с целью уменьшения массы опухоли.
Т-клеточный хронический лимфолейкоз
Согласно классификации ВОЗ (2001 г.), данное заболевание является Т-клеточным ХЛЛ/Т-клеточным ПЛЛ и относится к периферическим опухолям Т-клеток. Т-клеточный фенотип встречается в 2-3% случаев хронического лимфолейкоза, обычно заболевают люди молодого возраста.
У большинства больных наблюдается спленомегалия, нередко в сочетании с гепатомегалией; лимфоаденопатия бывает относительно редко; часто имеются поражения кожи вследствие ее лейкемической инфильтрации.
В анализах периферической крови обнаруживается высокий лейкоцитоз с наличием 30-10% зрелых лимфоцитов и более 20% пролимфоцитов. Клетки опухоли имеют фенотип CD3+, CD4-, CD8-, однако при вялотекущем варианте может быть экспрессия CD8. Очень редко выявляются аномалии Хр8 и Хр14. Болезнь протекает со слабой чувствительностью к алкилирующим агентам, однако достаточно эффективно лечение по протоколам с включением аналогов пуриновых нуклеозидов.
Другим вариантом Т-ХЛЛ является ХЛЛ из больших гранулярных лимфоцитов. Его подразделяют на два подтипа: лейкоз с иммунофенотипом Т-лимфоцитов - CD8+, CD4- CD56- и лейкоз из Т-лимфоцитов с иммунофенотипом NK(CD56+). Для первого подтипа характерно медленное течение и скудная симптоматика.
Больные жалуются на быструю утомляемость и общую слабость; лимфоаденопатия и гепатомегалия встречаются крайне редко, спленомегалия выявляется не более чем у 20% больных. У некоторых больных имеет место интоксикационный синдром, довольно часто развиваются аутоиммунная гемолитическая анемия (АИГА), реактивные артриты. В анализах крови отмечается анемия, гранулоцитопения.
Опухолевые клетки крупнее, чем зрелые лимфоциты, содержат круглое или овальное ядро, расположенное эксцентрично. Цитоплазма обильная бледно-голубая с наличием азурофильных гранул. У большинства больных обнаруживается диффузная лимфоцитарная инфильтрация костного мозга.
Второй подтип чаще встречается у лиц молодого возраста, одинаково часто у мужчин и женщин. При нем часто отмечается интоксикационный синдром. Типично наличие выраженной гепатоспленомегалии при отсутствии лимфоаденопатии, иногда бывает поражение желудочно-кишечного тракта.
В анализах крови отмечается высокий лейкоцитоз, умеренная гранулоцитопения. Заболевание отличается агрессивным течением и слабой реакцией на терапию. Умеренный эффект отмечен от терапии по протоколам с включением аналогов пуриновых нуклеозидов.
Читайте также:

