Остеогенная саркома и хондросаркома
Остеосаркома (или остеогенная саркома), которую еще иногда не совсем правильно называют раком кости, — самая распространенная злокачественная опухоль костной системы.
Некоторые цифры и факты:
- В большинстве случаев остеосаркому диагностируют в молодом возрасте — от 10 до 30 лет.
- Наиболее высока распространенность заболевания среди подростков, но это не означает, что не могут заболеть люди другого возраста.
- Каждый десятый случай остеогенной саркомы встречается у людей старше 60 лет.
- Среди прочих онкологических заболеваний остеосаркома встречается редко. У детей она составляет 2% от всех видов рака, у взрослых — еще меньше.
Чаще всего остеосаркома встречается там, где находятся зоны роста — ближе к концам длинных трубчатых костей. Излюбленные места локализации опухоли: область колена (нижний конец бедренной и верхний конец большеберцовой кости), верхняя часть плечевой кости. Намного реже встречаются поражения других костей: таза, челюстей и др. Редкие локализации в большинстве случаев обнаруживают у людей старшего возраста.
Почему возникает остеосаркома?
Точные причины возникновения опухоли не известны. Но существуют некоторые факторы риска:
- Возраст. В группе максимально высокого риска подростки и молодые люди, у которых кости интенсивно растут.
- Рост. Обычно люди, у которых возникает саркома, имеют рост выше среднего.
- Облучение костей. Риски повышены у людей, которые перенесли курс лучевой терапии высокими дозами, особенно если это было в детстве. Влияние рентгенографии и компьютерной томографии не доказано.
- Некоторые заболевания костей: болезнь Педжета, множественная наследственная остеохондрома.
- Некоторые наследственные патологии: наследственная ретинобластома, синдром Ли-Фраумени, синдром Ротмунда-Томсона, синдром Блума, синдром Вернера.
Среди факторов риска для многих онкозаболеваний большое значение имеют особенности образа жизни: масса тела, вредные привычки, характер питания, физическая активность. Можно сказать, что остеосаркома — в данном случае исключение. Для того чтобы образ жизни внёс свою лепту в возникновение злокачественной опухоли, должны пройти десятилетия, а рак костей, как мы уже знаем, наиболее распространен среди молодых людей.
Симптомы остеосаркомы
Чаще всего встречается остеогенная саркома бедренной и большой берцовой кости — в области коленного сустава. Типичный симптом заболевания — упорные боли в суставе, кости. Иногда они постоянные, а иногда то стихают, то нарастают. Болевые ощущения могут усиливаться по ночам, во время физической активности (при ходьбе, беге, занятиях спортом). Если поражена нога, человек начинает хромать.
Дети, особенно маленькие, физически активны, они часто падают, ударяются, поэтому у них первые симптомы остеосаркомы легко спутать с травмой. У взрослого человека, особенно если он не занимается спортом и тяжелым физическим трудом, подобные проявления сразу должны насторожить и стать причиной для визита к врачу.
Какие выделяют стадии остеосаркомы?
Существуют разные классификации, чаще всего врачи определяют стадию остеосаркомы в соответствии с системой MSTS. Учитывают три показателя:
- G — степень озлокачествления. Может быть низкой (G1), когда ткань опухоли похожа на нормальную, и более агрессивной высокой (G2), в которой клетки практически полностью утратили первоначальные черты.
- T — степень распространения опухоли. Она может находиться в пределах кости (T1) или прорастать в соседние ткани (T2).
- M — наличие метастазов. M0 — метастазов нет, M1 — есть.
Другая классификация — AJCC, она учитывает распространение первичной опухоли (T), метастазы в ближайших лимфатических узлах (N), метастазы в других частях тела (M) и степень озлокачествления (G).
Методы диагностики
По симптомам можно только заподозрить рак кости или другое заболевание. Для того чтобы получить точный диагноз, врач назначит обследование, которое может включать:
- Рентгенографию. Быстрый и простой метод диагностики, в некоторых случаях помогает сразу констатировать опухоль. Если есть подозрение на метастазы в легких, проводят рентген грудной клетки.
- Магнитно-резонансная томография (МРТ) и компьютерная томография (КТ) помогают более детально рассмотреть опухоль, обнаружить прорастание в соседние ткани.
- Позитронно-эмиссионная томография. В организм вводят слабое радиоактивное вещество в безопасных дозах, которое сильнее всего накапливается в опухолевых клетках. Затем делают снимки. Это позволяет не только рассмотреть основную опухоль, но и обнаружить метастазы в разных частях тела.
- Общий и биохимический анализы крови. Применяют как дополнительный метод диагностики, чтобы оценить общее состояние человека. Также они могут косвенно указывать на степень агрессивности опухоли.
- Биопсия. Самый точный метод диагностики. Её применяют всегда, даже если другие исследования уже убедительно показывают, что у пациента есть рак кости. Биопсия помогает установить окончательный диагноз, отличить остеосаркому от других опухолей, определить степень озлокачествления. Врач может взять образец ткани при помощи иглы или через разрез.

Как проводят лечение остеосаркомы?
Лечение остеосаркомы состоит из трех этапов.
Начинают с курса предоперационной, или неоадъювантной, химиотерапии. В среднем он продолжается 10 недель. Назначают комбинацию нескольких препаратов — это помогает усилить эффект. Задачи неоадъювантной химиотерапии: уменьшить размер остеосаркомы и уничтожить метастазы. Благодаря предоперационной химиотерапии и современным химиопрепаратам, выживаемость при остеосаркоме в последние годы значительно улучшилась.
Затем следует хирургическое лечение. В прошлом единственным выходом была ампутация пораженной руки или ноги. Современные хирурги чаще всего могут обойтись удалением части кости или сустава. Их можно заменить на специальный протез и практически полностью восстановить функцию конечности. Операции при остеосаркоме стали более щадящими.
Послеоперационный курс химиотерапии (адъювантная) нужен для того, чтобы удалить раковые клетки, которые могли остаться в организме после хирургического вмешательства. В среднем он продолжается 18 недель, иногда дольше.
Как лечить рецидив остеогенной саркомы? В целом схема лечения примерно та же — операция, курс химиотерапии. После рецидива прогноз намного хуже, но все еще есть шанс на выздоровление.
Прогноз при остеосаркоме
Прогнозы для онкобольных выстраивают на основе особого показателя — пятилетней выживаемости. Он обозначает процент пациентов, которые остались живы в течение пяти лет с момента установления диагноза. Конечно, многие живут и дольше. Пять лет — условный рубеж, после которого можно с достаточно высокой вероятностью предполагать, что человек выздоровел.

Наиболее благоприятен прогноз в случаях, когда опухоль локализованная — то есть не успела распространиться по организму и может быть полностью удалена во время операции. Пятилетняя выживаемость составляет 60–80%, а если опухоль чувствительна к современным таргетным препаратам — до 90%.
Если есть метастазы остеосаркомы, прогноз сильно ухудшается. Пятилетняя выживаемость падает до 15–30%. Но она может быть выше, в пределах 40%, если:
- рак успел распространиться только в легкие;
- все метастазы можно обнаружить и удалить.
Метастазы остеосаркомы чаще всего обнаруживают в легких, реже в костях, головном мозге и других местах.
Зачастую прогноз ухудшается из-за того, что человек не обратил внимания на первые симптомы и не посетил вовремя врача. Если есть хотя бы малейшее подозрение на рак, если возникли любые необычные симптомы — лучше сразу перестраховаться и пройти обследование. Иногда от этого зависит жизнь. Запишитесь на прием к врачу-онкологу, звоните:
Остеогенная саркома является наиболее частой первичной злокачественной опухолью костей, которая в течении роста образует остеоидную ткань или кость. Это чаще всего первичная костная злокачественная опухоль, дающая высокую смертность. Чаще поражает лиц мужского пола (соотношение 2:1). Почти две трети остеогенных сарком встречаются в возрасте от 10 до 40 лет. После 50 лет остеосаркома бывает очень редко. Главным образом поражаются трубчатые кости: на первом месте стоит бедренная кость, а именно ее дистальный конец, на втором месте – большеберцовая кость – ее проксимальный конец, на третьем месте – плечевая кость, также ее проксимальный конец.
Симптомы и признаки
Припухлость или объемное увеличение пораженной области наблюдается в 25% случаев уже при констатировании боли во время осмотра. В дальнейшей стадии возникает ограничение движений в прилегающем суставе. Это явление обычно наблюдается при полном развитии клинических признаков остеогенной саркомы. В тяжелых случаях возникают контрактуры. Кожа над опухолью бывает теплой, также могут появляться флебэктазии.
Лабораторные исследования
Биохимические методы исследования, особенно это касается исследования костного метаболизма (кальция, фосфора, фосфатов, а также белков) сами по себе для раннего диагностирования остеогенной саркомы не имеют решающего значения. Повышение щелочных фосфатов может указывать на степень злокачественности, а иногда также и на прогрессирующий рост опухоли.
Обыкновенно при остеогенных саркомах, имеющих высокую злокачественность, уровень щелочной фосфатазы повышается. Это повышение щелочной фосфатазы также обозначает активность и динамику болезни.
Остеогенные саркомы с нормальным уровнем фосфатазы протекают сравнительно несколько лучше, чем те, при которых уровень фосфатазы повышен.
Рентгенологическая картина
В периосте протекают реактивные изменения. Слоистые периостозы весьма частые при остеогенной саркоме, бывают большей частью тонкими, их можно видеть в раннем периоде. Сегментарные периостозы характерны для опухолей. Так называемый треугольник Кодмена – это шпорообразный неспецифический периостоз, возникающий вследствие отслоения периоста. Спикулы не являются специфическим симптомом для остеосаркомы. Речь идет о столбиках новообразованной кости с различным морфологическим распределением.
Томограммы могут помочь при уточнении некоторых характерных черт неоплазматического процесса, какими являются маленький деструктивный очаг со спикулами и начинающиеся литические и склеротические изменения.
Ангиография помогает при определении характера деструкции, кроме того, она имеет также значение для оценки лечебного аффекта. Обильность васкуляризации опухоли в виде причудливости сосудистого рисунка разного калибра составляет патогномоническую картину для остеогенной саркомы.
Макроскопические данные
Остеогенная саркома чаще всего начинается в метафизарной области диафиза внутри кости и распространяется в медуллярном канале с одной стороны по направлению к диафизу, а с другой стороны – к концу кости.
Опухолевая ткань имеет различный вид, цвет и консистенцию в зависимости от степени оссификации и от вторичных регрессивных изменений.
Иногда оссификация бывает так развита, что консистенция опухоли напоминает почти твердость слоновой кости, но несколько чаще, особенно на краю опухоли, устанавливают оссификацию в виде желтоватых точечных очагов и тяжей.
Остеолитические опухоли часто сопровождаются некрозом, проявляют псевдокистозное размягчение, геморрагии и телеангиоэктазии.
Гистологическая картина
Основной гистологической картиной остеогенной саркомы является саркоматозная соединительная ткань, способная образовать остеоид и кость. Однако детали картины являются очень вариабельными. В областях, в которых образование остеоида не происходит, клетки имеют продолговатую, веретенообразную или полигональную форму, а иногда принимают кубический или цилиндрический вид. Если эти клетки лежат близко друг от друга, такой участок может напоминать эпителиальную опухоль. В некоторых случаях наблюдается значительный полиморфизм клеток и сравнительно часто в остеогенной саркоме находят нерегулярные гигантские клетки. Кроме этих клеток, нередко имеются и хрящевые опухолевые элементы, возникающие непосредственно из недифференцированной опухолевой мезенхимы.
Образование опухолевого остеоида и кости выражено различно. Опухолевая оссификация начинается коллагенизацией межклеточного вещества. Коллагенные тяжи потом переходят в остеоид. В остеоидную ткань отлагаются кальциевые соли и таким образом возникает опухолевая кость, которая характеризуется значительной атипией.
Количество костных структур в разных опухолях различно. В опухолях с сильно выраженной оссификацией в межтрабекулярном костно-мозговом пространстве опухолевая кость образуется в значительном количестве и окружает первоначальные костные балки. В рентгенологической картине такие опухоли проявляются как склеротические участки остеогенной саркомы.
В остеолитической остеогенной саркоме или в остеогенном участке балки спонгиозной кости и сама кортикальная кость поддаются резорбции. В гистологической картине обыкновенно находят многочисленные остеобласты; опухолевый остеогенез бывает весьма незначительный. Иногда необходимо исследовать ткань с различных мест опухоли, чтобы определить хотя бы малейший признак образования кости.
Дифференциальная диагностика
Важна точная дифференциальная диагностика между остеогенной саркомой и хондросаркомой. Остеогенная саркома происходит из примитивных мезенхимальных клеток эндоста и периоста, из предшественников остеобластов. Напротив, хондросаркома возникает из хондроцитов, следовательно, из клеток, более или менее дифференцированных. Примитивная, злокачественно измененная пери- или эндостальная мезенхима может в опухолевой ткани остаться недифференцированной, может образовать остеоид и кость или даже опухолевой хрящ. Этим объясняется наличие хондросаркоматозных очагов или даже целых участков в остеогенной саркоме.
В хондросаркоме нередко происходит кальцификация и образование кости, однако путем метаплазии опухолевого кальцинированного хряща или же путем энхондральной оссификации. Для определения дифференциального диагноза между остеогенной саркомой и хондросаркомой важным является не количество кости или хряща в опухоли, но способ их образования.
Лечение
В настоящее время самой рациональной терапией остеогенных сарком, если они локализованы на конечностях, является радикальное оперативное вмешательство: ампутация при локализации первичного фокуса ниже верхней трети диафиза плечевой кости или бедренной кости; экзартикуляция при локализации остеогенной саркомы в проксимальном метафизе плечевой или бедренной кости; интерторакоскапулярная ампутация при распространении остеогенной саркомы в плече-лопаточную суставную сумку по направлению к лопатке; и интерилиоабдоминальная ампутация остеогенной саркомы при локализации в зоне тазобедренного сустава.
Паллиативные хирургические вмешательства, особенно резекции, имеют меньшее значение главным образом в том случае, если речь идет о самой низкой степени злокачественности.
Злокачественные новообразования скелета — это состояние, при котором в кости появляются атипичные клетки, обладающие возможностью бесконтрольного роста и деления.
Первичные новообразования костей являются одними из самых редких опухолей человека и составляют всего 1% от всех ЗНО. Чаще возникает метастатическое поражение костей при других злокачественных заболеваниях, таких как рак молочной железы, легкого и т.д.
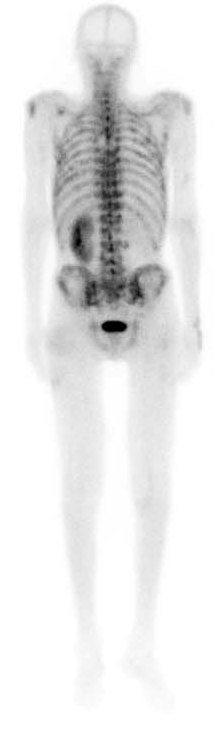
Фото: Остеосцинтиграфия при метастатическом поражение костей скелета
Наиболее частыми подтипами опухолей костей являются остеогенные саркомы, саркомы семейства Юинга и хондросаркомы.
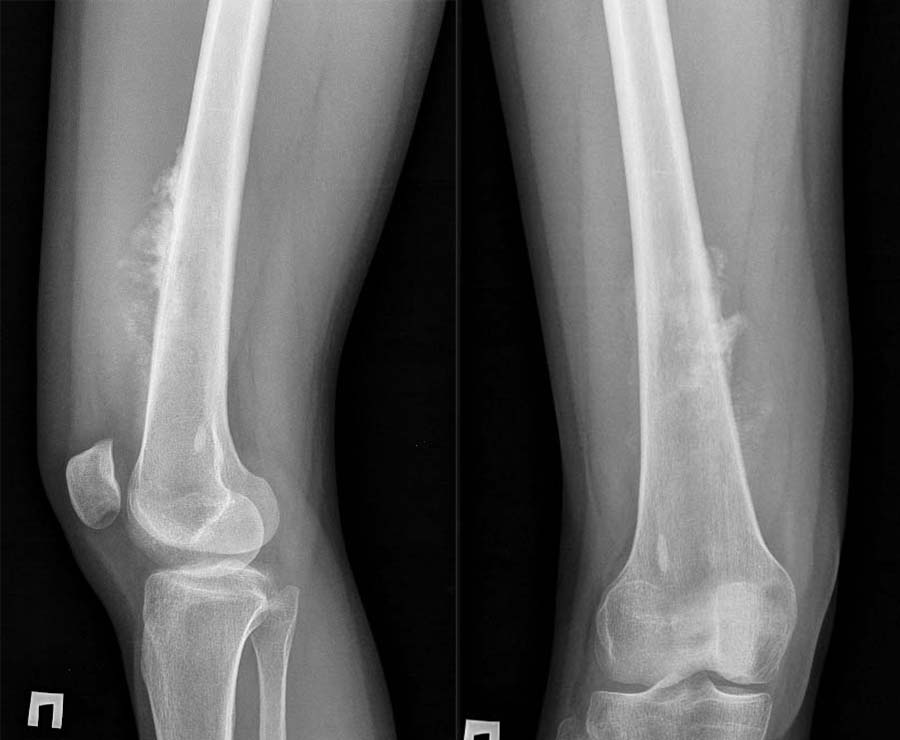
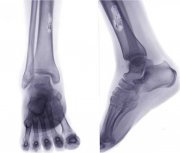
Фото: Rg при остеогенной саркоме бедренной кости
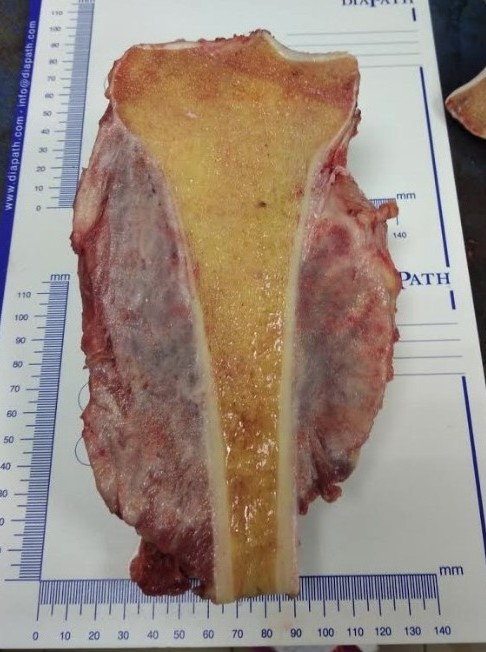
Фото: Остеогенная саркома, патологоанатомический препарат
Примерно 50% костных сарком диагностируется в возрасте до 35 лет, основными пиками заболеваемости является второе и третье десятилетие жизни.
В настоящее время описано не менее 70 подвидов данного заболевания. Это обуславливает тот факт, что заниматься диагностикой и лечением столь редкой патологии должны лишь в профильных референсных онкологических центрах.
Кроме того, для постановки диагноза необходима слаженная работа мультидисциплинарной команды: клиницистов, врачей лучевой диагностики и патоморфологов.

Фото: Обсуждение клинического случая на заседании мультидисциплинарной команды НМИЦ Онкологии имени Н.Н.Петрова
Фото: Мультидисциплинарный подход в лечении и диагностике пациентов с ЗНО костей
Диагностика данной патологии состоит из нескольких этапов. Первым является сбор анамнеза и истории заболевания при клиническом осмотре онколога. Затем выполнение различных лучевых методов визуализации: рентгенографии, ультразвукового исследования, компьютерной и магнитно-резонансной томографии, сцинтиграфии, а иногда и протонно-эмиссионной томографии.
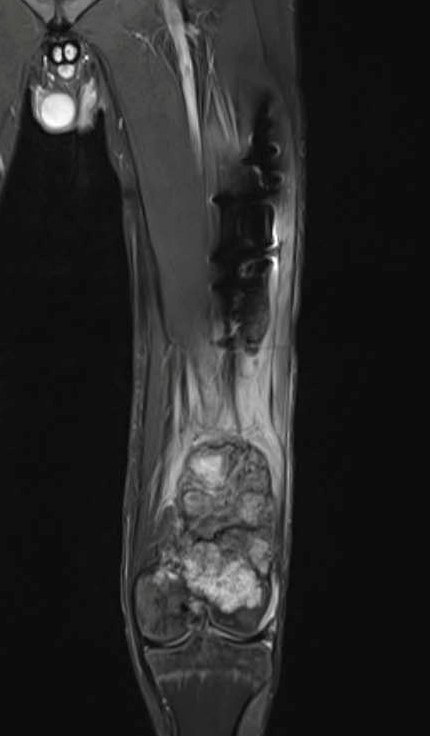
Фото: МРТ остеогенная саркома нижней трети левой бедренной кости
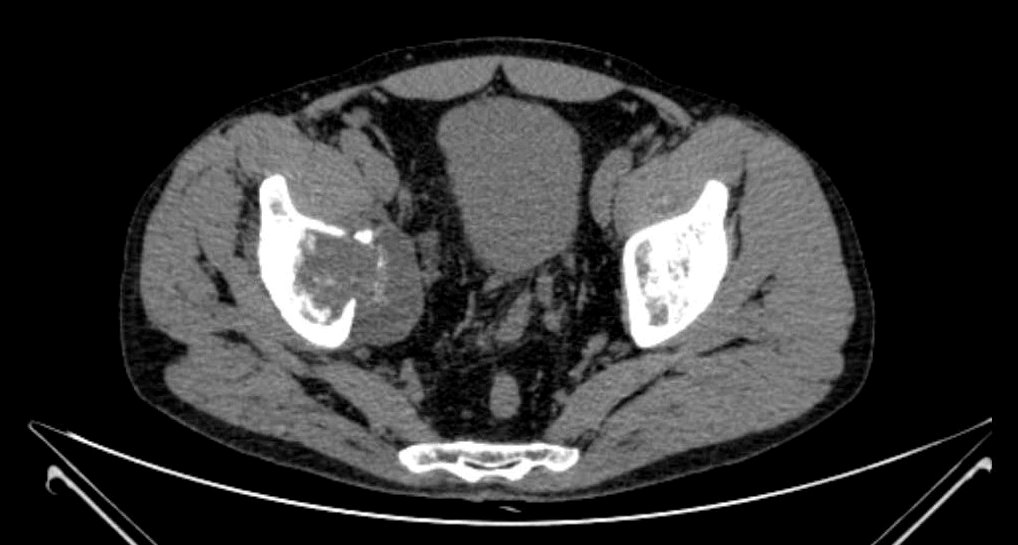
Фото: КТхондросаркома вертлужной впадины правой подвздошной кости
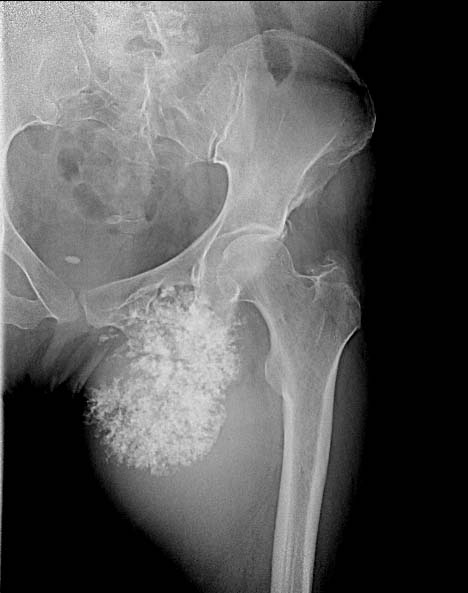
Фото: Рентгенограмма костей таза. Остеогенная саркома седалищной кости
Выполнение лишь одного метода визуализации не позволяет достаточно оценить данную патологию, например, рентгенография и компьютерная томография позволяют детально оценить изменение костной ткани, однако из-за специфики оптических свойств не дают полного представления о мягкотканных структурах и распространении по костномозговому каналу, что требует выполнения магнитно-резонансной томографии. Оценить распространение заболевания в целом позволяет применение различных методов радионуклидной диагностики – остеосцинтиграфии, ОФЭКТ и ПЭТ компьютерной томографии.
После анализа полученных данных принимается решение о целесообразности проведения биопсии новообразования.
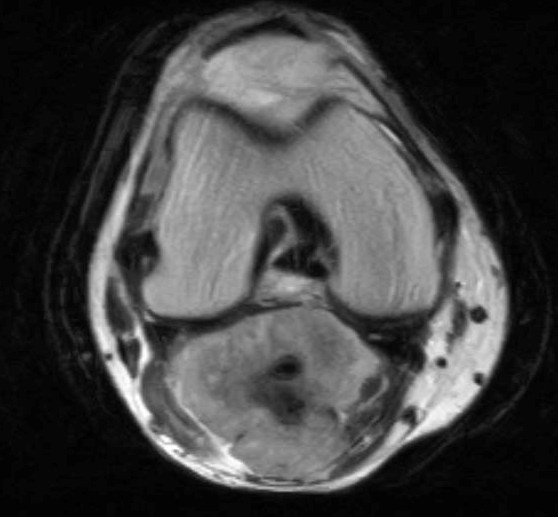
Фото: МРТ коленного сустава. Показано взаимоотношение новообразования с сосудами
Биопси́я (от др.-греч. βίος — жизнь + ὄψις — внешний вид) — метод исследования, при котором проводится прижизненный забор клеток или тканей (биоптата) опухоли из организма с диагностической целью. Без морфологического диагноза (микроскопической оценки ткани опухоли) невозможна постановка клинического диагноза, следовательно, и назначение лечения.

Фото: аппарат для трепан-биопсии

Фото: игла для костной биопсии
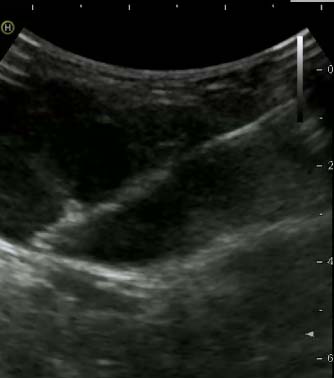
Фото: Трепан-биопсия новообразования под УЗ-навигацией
С целью постановки диагноза опухоли кости рекомендовано применение трепан-биопсии (с помощью специального устройства и биопсийной иглы через прокол кожи и окружающих опухоль тканей производят забор столбиков ткани опухоли) и инцизионной биопсии (через разрез кожи и окружающих тканей удаляется фрагмент опухоли). При выполнении трепан-биопсии применяют различные способы навигации: ультразвук, рентгенография, компьютерная томография.
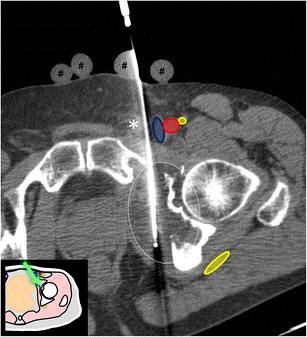
Фото: Трепан-биопсия новообразования под КТ-навигацией
При выполнении биопсии, как и при любой инвазивной процедуре, существуют определенные риски для здоровья, их стоит обсудить с лечащим врачом.
Полученный биопсийный материал (ткань опухоли) отправляют на гистологическое исследование.

Фото: Материал биопсии
Морфологическая картина различных опухолей костей и мягких тканей может быть сходной. Лишь сопоставление клинических, морфологических (в том числе и иммуногистохимических), а также данных лучевых методов визуализации позволяет в полной мере оценить опухолевый процесс для постановки корректного клинического диагноза.
Основной метод лечения опухолей костей – хирургический, но далеко не всегда единственный и применяющийся на первом этапе. При определенных подтипах опухоли необходимой первой линией лечения является химиотерапия, лучевая терапия или их комбинация. Краеугольным камнем в выборе тактики лечения является морфологический подтип опухоли, таким образом, правильный диагноз = корректное лечение.
Сейчас принятая тактика терапии больных с локализованной остеогенной саркомой подразумевает комбинированное лечение, которое включает:
- химиотерапию в качестве подготовки к операции;
- хирургическое вмешательство;
- послеоперационную химиотерапию.
Одна лишь операция нецелесообразна, потому что в 80-90 % случаев в течение 1,5 лет после нее обнаруживаются локальные рецидивы и метастазы в легких. Являясь частью комплексного лечения, химиотерапия значительно повышает показатели 5-летней выживаемости у пациентов с локализованной патологией – от 20 % до 60 %.
Основные преимущества предоперационной химиотерапии – это:
- возможность оценки того, насколько активны химиотерапевтические препараты;
- облегчение проведения хирургического вмешательства.
Перед операцией обычно проводится от 2 до 4 циклов химиотерапии. Если получен выраженный ответ опухоли на терапию – некроз новообразования 90 % и больше, – то есть большая вероятность повышения общей и безрецидивной выживаемости.
Следующий этап – операция. В первую очередь нужно рассматривать возможность проведения органосохраняющих вмешательств. Применение модульных систем эндопротезирования является самым актуальным и современным методом терапии костных сарком. Однако такой вид лечения должен проводиться только в специализированных крупных стационарах онкологического профиля, где есть команда онкоортопедов, собран опыт эндопротезирования при ЗНО костей, хорошо отработаны методики ревизионного эндопротезирования и есть специальное инновационное оборудование, а также высокотехнологичные хирургические инструменты.
В последние годы все более популярны 3D-принтинговые технологии. Это означает, что на основе данных, полученных от лучевой диагностики, выполняется 3D-моделирование операции и изготовление протеза индивидуально для каждого пациента.
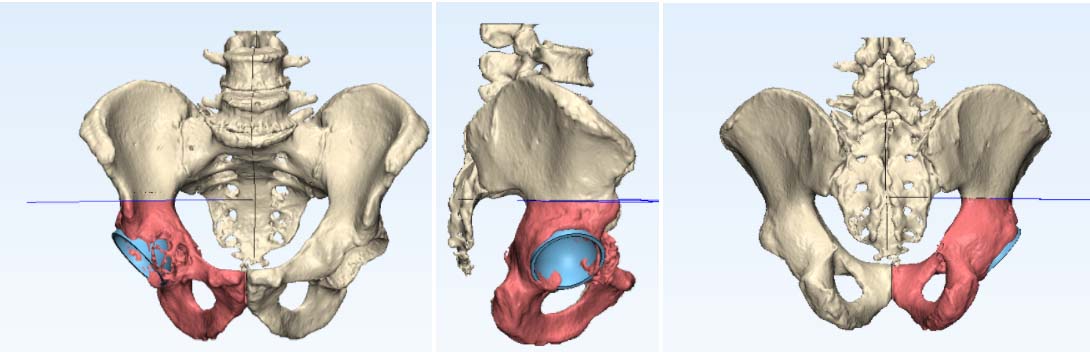
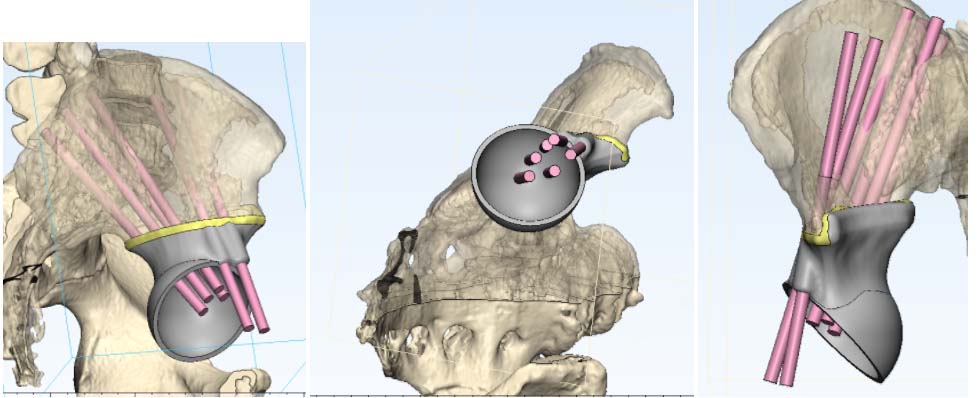
Фото: 3D-моделирование операции
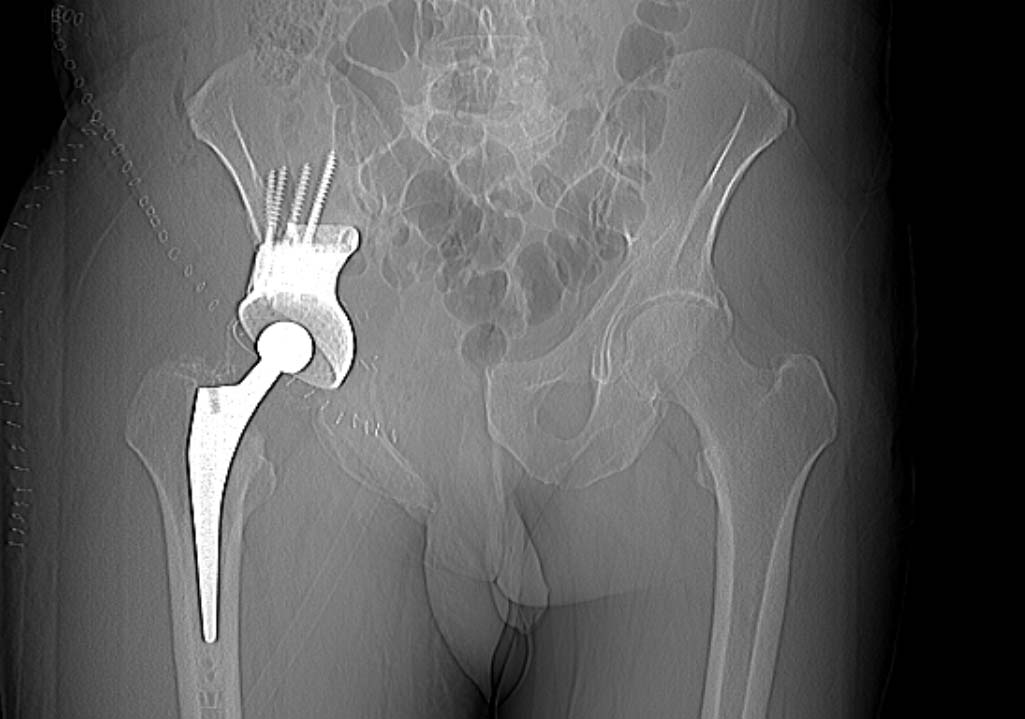
Фото: Эндопротезирование при хондросаркоме тела подвздошной кости
Химиотерапия после операции определяется тем, насколько изменилось заболевание под воздействием лекарств на предоперационном этапе. Если был некроз новообразования 90 %, то после хирургического вмешательства показаны 4 курса химиотерапии теми же цитостатиками. Если степень некроза меньше, то длительность лечения будет примерно 1 год с применением альтернирующих схем, которые включают 5-6 цитостатиков.
Саркомы семейства Юинга – это редкие новообразования, преимущественно молодого возраста. Они имеют повышенную чувствительность к облучению и химиотерапии, требуют комплексного подхода к терапии, которая должна проводиться в специализированных медицинских центрах. В стандартный алгоритм диагностики для первичных новообразований рекомендуется включать сцинтиграфию костей скелета, а также трепан-биопсию костного мозга, потому что наблюдается высокая частота появления метастазов в костях и костном мозге.
После тщательного обследования и биопсии проводится 4-6 циклов индукционной химиотерапии на протяжении 12-24 недель. После этого применяется локальная методика лечения – облучение или радикальная операция, – а далее назначается 6-10 циклов химиотерапии с интервалом в 3 недели. Продолжительность лечения – 1 год.
Радикальное хирургическое вмешательство, если его можно провести, – это лучшая возможность локального контроля.
Лучевая терапия назначается при невозможности проведения радикальной операции, а также обсуждается, если при гистологическом исследовании удаленного материала выявляется недостаточный ответ на лечение, то есть обнаруживается свыше 10 % жизнеспособных клеток опухоли.
Нерадикальное хирургическое вмешательство с последующим облучением эффективно настолько же, насколько просто лучевая терапия. Она проводится в дозах 40-45 Гр при наличии микроскопических остаточных новообразований и 50-60 Гр, если присутствуют макроскопические изменения.
Важный этап лечения больных с первичными опухолями костей – реабилитация. Она позволяет повысить качество жизни как после органосохраняющих, так и после калечащих хирургических вмешательств, ускоряет социализацию пациента.
Тем, кто закончил этап комбинированной терапии, рекомендуется наблюдаться в динамике каждые 3 месяца в первые 2 года, а потом раз в 6 месяцев до 5 лет. Обязательные процедуры – это УЗИ зоны послеоперационного рубца и КТ грудной клетки. Цель данного наблюдения – раннее обнаружение рецидива и ранее начало химиотерапии и хирургического лечения тех метастазов, которые можно резецировать, и рецидивных опухолей, а также предупреждение ортопедических осложнений и выявление нестабильности эндопротеза тоже на ранних сроках.
Дополнительно больным с остеосаркомой рекомендована рентгенография области костного поражения.
Пациентам с саркомой Юинга рекомендуется дополнительно делать УЗИ брюшной полости и периферических лимфоузлов.
Хондросаркома или рак костей (код по МКБ-10 С40) представляет собой одну из самых распространенных разновидностей злокачественных образований скелета. Что же это такое, что представляет собой это заболевание?
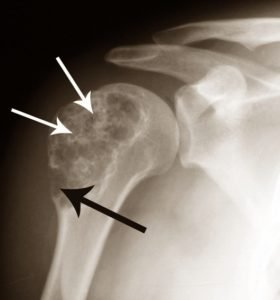
Данная онкоопухоль образуется из тканей хряща, с преимущественной локализацией в плоских, плечевых, тазовых, подвздошных, большеберцовой, иногда и трубчатых костях, а также в области крестца. Не исключается также развитие подобного патологического процесса в неизменных костях или в связи с трансформацией определенных образований доброкачественного характера, особенно у людей старше 40 лет (10-15 процентов случаев). Намного реже хондросаркома произрастает в нижних конечностях, позвоночнике, в области ребер, ключицы и основания черепа.
Это заболевание характеризуется такими проявлениями как нарастающие болевые ощущения и опухание в месте развития онкоочага. В отдельных случаях наблюдается гипертермия, увеличение венозных артерий над областью поражения и скованность движений в суставах.
Согласно статистике хондросаркома является вторым по степени распространенности онкозаболеванием костей — составляет от семи до шестнадцати процентов от всех злокачественных образований костной структуры организма. В 60 процентах случаев это заболевание возникает у больных в возрастном диапазоне от 40 до 60 лет, вместе с тем, не исключается и то, что хондросаркома может выявиться как у пациентов более молодого, так и преклонного возраста. При этом мужчины страдают данным заболеванием гораздо чаще (в 2 раза), нежели женщины.
- Как классифицируется хондросаркома?
- В чем причина образования хондросаркомы?
- Симптоматика хондросаркомы
- Специфика метастаз при хондросаркоме
- Методы диагностики
- Как лечить хондросаркому?
- Сколько живут при хондросаркоме?
Как классифицируется хондросаркома?
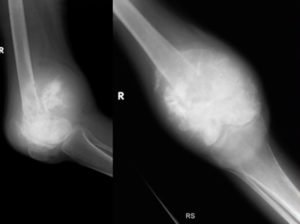
В зависимости от этиологии хондросаркомы, она разделяется на первичную и вторичную. Первично образованные хондросаркомы обнаруживаются в девяносто процентах случаев, в то время как вторичные – лишь в десяти процентах. Первичная онкоопухоль костей может быть:
- Центральной — произрастает внутри костной структуры, в результате чего приводит к разрушению кортикального слоя;
- Периостальной или периферической – рост происходит на поверхности костей.
Ведущие клиники в Израиле



В свою очередь вторичная хондросаркома, образуется в результате малигнизации (озлокачествление) следующих доброкачественных образований:
- Хрящевая опухоль или хондрома;
- Костно-хрящевые наросты на поверхности кости (экзостоз);
- Образования в различных местах трубчатых костей (хондромиксоидная фиброма);
- Опухоль медленного произрастания в трубчатых костях (опухоль Кодмена или хондробластома);
- Костный хондроматоз или болезнь Олье, при которой происходит нарушение целостности хрящевой ткани;
- Деформирующий остеит или болезнь Педжета, при которой возникает патологическая трансформация костной ткани;
- Экхондрома – опухоль, произрастающая из хрящевых тканей и отмечающаяся медленным ростом;
- Атипичная хрящевая опухоль.
Исходя из специфики структуры хондросаркомы, выделяются такие ее разновидности как:
- Обычные или типичные;
- Анапластические хондросаркомы;
- Светло-клеточные опухоли. 2 процента от общего числа хондросарком. Болезнь реже поражает женщин, чем мужчин и патологический перелом возникает у людей в возрасте старше 30 лет;
- Недифференцированные хондросаркомы;
- Мезенхимальная хондросаркома — одна из редких типов опухоли костей – 2 процента от всех хондросарком. В основном образуется в костях челюсти, ребрах, позвонках, пирамиде носа, с различными разрастаниями в забрюшинном пространстве;
- Остеосаркома, одна из наиболее распространённых злокачественных образований костей – от 30 до 80 процентов. Включает в себя два вида – остеохондросаркома и остеофибросаркома. Хорошо видна на рентгене.
Другая классификация данной неоплазии формируется в зависимости от степени малигнизации хондромы, которая является важным информативным фактором с точки зрения выбора лечения и прогнозов продолжительности жизни.
- 1 стадия озлокачествления, характеризуетсятем, что образование не содержит элементов митоза и состоит из хондроцитов, с малым количеством многоядерных клеток в межклеточной полости;
- 2 стадия (G2), отмечается наличием немного большего числа многоядерных клеток, их концентрацией в области периферии с отдельными элементами митоза и некроза (область разрушения клеток);
- 3 степень (G3), характеризуется рыхлым межклеточным пространством с наличием в нем группы клеток аномальной звездочной формы, элементов митоза и обширного очага поражения клеток.
Важно! Высокая степень малигнизации хондросаркомы, повышает риск скорого развития метастазов и образования рецидивов после операционного вмешательства.
В чем причина образования хондросаркомы?
Изучение причин возникновения рака костей не позволяет выявить однозначные факторы его появления. При этом, как считают специалисты, данный патогенез развивается в результате:
- Неполноценного и неправильного лечения доброкачественных образований различной этиологии в костях;
- Неполной ликвидации всех элементов хондросаркомы;
- Фактора наследственности заболевания.
Симптоматика хондросаркомы
Симптомы рак костей проявляются в зависимости от степени хондросаркомы и мест ее локализации. При этом, практически для всех разновидностей данной онкоопухоли свойственны такие общие признаки как:
- Болевые ощущения в области поражения;
- Скованность движений;
- Осязаемая при прощупывании припухлость;
- Изменение цвета кожи в области роста опухоли.

В случаях с высокодифференцированным видом хондросаркомы наблюдается тянущая и тупая боль в течение длительного времени (от 1 до 4 лет), особенно ночью. Она нейтрализуется приемом анаболиков и схожа с болевым синдромом артроза и радикулита. При разрастании хондросаркомы, боли начинают усиливаться и не снимаются даже при приеме большого количества анальгетиков. Когда происходит существенное врастание в костную ткань, болевые ощущения начинают носить постоянный и невыносимый характер.
Когда рак костей является низкодифференцированной формы, болезнь быстро развивается — от одного до трех месяцев. При этом симптоматика схожа с высокодифференцированным видом – боли с области локализации опухоли, особо усиливающаяся ночью и не проходящая после покоя. Отличительной особенностью является невозможность снять постоянный и нарастающий болевой синдром при помощи болеутоляющих средств. Опухоль очень быстро увеличивается. Низкодифференцированный тип хондросаркомы встречается в юношеском возрасте и отмечается частотой рецидивных образований.
Необходимо указать, что симптомы данной злокачественной опухоли дифференцируются с учетом расположения образования:
- Хондросаркома костей бедра и таза (рак тазобедренного сустава). Из тазовых историй болезни было выявлено, что этот вид саркомы вызывает сильные боли, поскольку ее развитие сопряжено со сдавливанием седалищного нерва. Также могут наблюдаться отеки в ногах, задержка мочи и нарушение работы кишечника;
- Позвоночная хондросаркома провоцирует болевой синдром в области спины, особенно вдоль позвоночника и ребра даже в состоянии покоя, ограничивает движение, затрудняет нахождение в позе стоя и сидя, снижает чувствительность в районе разрастания образования;
- Хондрома стоп и кистей встречается намного реже других видов. Признаками являются, появление болей в пальцах руки и коленных суставах, их припухлость, наличие плотного узла на их поверхностях. С учетом более доступной диагностики подобного вида хондросаркомы, ее можно успешно лечить.
Обратите внимание: многие злокачественные образования можно легко спутать с т.н. псевдоопухолями в костях, к примеру, с реберным хондритом или синдромом Титце, который характеризуется болевым синдромом и припухлостью в области поражения.
Специфика метастаз при хондросаркоме
Проявление метастаз при раке костей наиболее часто бывает, когда саркома имеет низкодифференцированную форму. Их процесс характеризуется распространением аномальных клеток в ближайшие лимфоузлы, печеночную ткань, область головного мозга и легкие (в целях выявления метастаз в легких, больным хондросаркомой производится рентген грудной клетки). В результате наступает интоксикация, приводящая к нездоровой худобе, отсутствию желания употреблять еду, тошноте и лихорадочному состоянию.
Методы диагностики
Принимая во внимание, что хондросаркома как таковая не проявляется очевидными симптомами и ее признаки идентичны другим опухолевидным процессам в скелете, в целях ее достоверной диагностики используются другие методы обследования. К ним, в частности относятся:
Как лечить хондросаркому?
Можно ли вылечиться при рассматриваемом диагнозе? Выбор лечения хондросаркомы осуществляется исходя из ее разновидности, степени озлокачествления, размеров и локализации. Исключительно оперативное вмешательство применяется тогда, когда рак является высокодифференцированным. Если же образование низкодифференцированное и агрессивное, хирургическое вмешательство осуществляется в сочетании с лучевой и химической терапией до и после операции.
При хондросаркоме оперативное удаление является ключевым и более действенным способом, особенно, если она высоко злокачественная. В этом случае производится удаление образования и всех поврежденных им тканей. Разновидностями иссечения опухоли являются:
- Ампутация нароста;
- Экзартикуляция (удаление конечности или ее части вдоль суставной щели);
- Методы, позволяющие сохранить органы;
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
При всех хирургических манипуляциях очень важно выполнить правильное иссечение опухоли и ближайших тканей, которые способны дать метастазы и вызвать рецидивы разрастания опухолевых клеток. Однако такие операции неблагоприятны тем, что влекут за собой потерю суставов и даже всей конечности. Экзартикуляция и ампутация показаны при:
- Запущенных формах развития хондросаркомы;
- Разложении опухолевидного нароста;
- Повреждении пересекающихся сосудов, сопровождающемся кровотечениями;
- Переломах с нестерпимой болью.
В других случаях производится операция по иссечению не только самого образования, но и тазобедренных, плечевых, лопаточных и грудных костей. Такие хирургические манипуляции являются очень тяжелыми для больного, поскольку практически превращают его в инвалида, который проходит длительную психологическую и физическую реабилитацию. В зависимости от тяжести такой операции пациенту обычно дается та или иная группа инвалидности. Кроме того, зачастую после этого больному приходится прибегать к проведению пластических операций и вставлению протезов.
Использование органосохраняющих способов, применяется при лечении незначительных по своим размерам опухолей, и когда обязательным не является удаление ближайших тканей. Такие манипуляции заканчиваются костной пластикой или трансплантацией тканей самого больного, обеспечивая тем самым, сохранение двигательной и иных функций ног и рук. При этом, такие методы противопоказаны в случаях:
- Врастания образования в крупный сосуд, в связи с высоким риском развития метастаз;
- Переломов патологического характера с распространением клеток опухоли в мягкие ткани;
- Существенного метастазирования аномальных клеток в соседние мышцы.
Одним из модернизированных методов терапии при хондросаркоме является радиационная хирургия, которая производит удаление образования без разреза. Суть данного способа сводится к направлению ионизирующего пучка к локализации опухоли и ее лучевому отсечению от кровоснабжения, питающего онкологические клетки. В итоге, саркома погибает под воздействием радиационных лучей. Такой процесс занимает некоторое время и возможно может потребовать проведение дополнительных сеансов терапии.
Весьма действенным, но не самостоятельным способом лечения считается дистанционное облучение. Оно применяется в сочетании с другими методами, особенно когда хондросаркому невозможно удалить хирургическим путем. В данной ситуации, такая терапия призвана снизить болевой синдром и уменьшить интоксикацию. Облучение производится, в основном на начальных этапах лечения.
Что касается химической терапии, то ее эффект также возможен лишь в сочетании с другими способами лечения. В основном, наибольший эффект химиотерапии наблюдается при высокодифференцированных формах болезни и мелкоклеточной хондросаркоме. В преддверие операционных манипуляций применяют неоадъювантную химиотерапию, что позволяет уничтожить мелкие метастатические разрастания и сократить образование в объемах.
Ключевым моментом лечения химическими препаратами до хирургического вмешательства является то, что медики имеют возможность обозначить степень чувствительности опухоли к ним, что позволяет уже в постоперационный период назначить больному специальный 10-дневный курс химиотерапии. Его целью становится уничтожение оставшихся аномальных клеток и имеющихся метастаз. В число широко применяемых для лечения хондросаркомы химиотерапевтических лекарств входят: Доксорубицин гидрохлорид, Цисплатин, Винкристин, Метотрексат и ряд других.
Внимание! Лечение хондросаркомы осуществляется в 8 клиниках Израиля (в гг. Беэр-Шеве, Иерусалим, Кфар-Сабе, Рамат-Гане, Реховот, Тель-Авив, Хайфа).
Сколько живут при хондросаркоме?
Чтобы сделать прогноз относительно выживаемости жизни при такой болезни как хондросаркома, необходимо учитывать общую постановку диагноза, уровень дифференциации образования, его восприимчивость к проводимым методам лечения, и что особенно важно время первичного диагностирования опухоли.
Так, сколько живут с диагнозом хондросаркома? Если сравнивать с другими остеогенными злокачественными наростами, при саркоме данного типа 25 процентов пациентов живут на протяжении 5 лет после операционного вмешательства. Если хондросаркома обнаружена на 1 стадии 5 и более лет живут около 90 процентов больных, на 2 стадии – около 60%, на последних – выживает только треть пациентов.
После прохождения курса лечения, пациент должен осуществлять постоянный контроль за своим состоянием, периодически проходя компьютерную и магнитно-резонансную томографию, а также регулярно наблюдаясь у онколога. Если опухоль низкодифференцированная, необходимо посещать остеоонколога каждые 2 месяца в течение первых двух лет после прохождения курса лечения. На третий год, рекомендовано посещение специалиста раз в три месяца, в последующие годы 1 раз в шесть месяцев, и далее каждый год.
Читайте также:

