Органоспецифическая доброкачественная опухоль молочной железы
Лекции № 11
Органоспецифические опухоли надпочечников
1. Адренокортикостероидный рак – из клеток коркового вещества надпочечников резко выраженный полиморфизм и атипизм клеток.
2. Феохроматоцитома – из мозгового вещества надпочечников. Она гормонально-активна. У больных в крови и моче поднимается количество катехоламинов. Клинически: повышение AD, потливость, озноб. Микроскопически: крупные светлые опухолевые клетки в цитоплазме, много липидов. Гистохимически: большое кол-во опухолевых маркеров.
Органоспецифические опухоли молочной железы
1. Фиброаденома (эпителиальная опухоль) – в возрасте 20-45 лет. Бывает одно- и двухсторонняя. Плотный узел, подвижный, легко смещаемый, с четкими границами. На разрезе имеет волокнистое строение с очагами кист и очагами гиаминоза. Характерна пролиферация эпителиальной структуры и соединительной стромы.
а) внутридольковая – разрастание соединительной ткани внутри дольки не врастая в протоки. Просвет протоков мелкий.
б) внутрипротоковая – разрастание соединительной ткани и врастание в просвет протоков. Протоки имеют суженный ветвистый вид.
в) иллоидная (листовидная) на разрезе макроскопически характерен рисунок, напоминающий строение листа. Характеризуется пролиферацией и разрастанием клеточной стромы, которая приобретает полиморфизм, следовательно ослизнение, очаги шалиноза, участки оссификации, хрящевой ткани и кальцификации. Может быть:
- доброкачественная (производится секторальная резекция)
Злокачественные: (от 45 - 65 лет).
1) Внутридольковый инвазивный рак. Выясняется при интраоперационной диагностике. Локализуется в пределах дольки без инвазии. Обнаруживаются атипичные полиморфные раковые клетки (в пределах одной дольки). В итоге наблюдается инвазия в ткани молочной железы. (рисунок)
2) Внутрипротоковый неинвазивный рак. В пределах протоков без инвазии. Различают:
а) грушевидный рак. Макроскопически: на разрезе обнаруживается отверстия в опухолевой ткани, из которых выдавливается бело-красно0желтая комковидная масса. Микроскопически: внутри протоков появляются атипичные раковые полиморфные клетки со всеми признаками клеточного атипизма. Эти клетки подвергаются некротическим изменениям.
б) сосочковый (папиллярный) – опухолевые раковые клетки формируются в просвете протоков папиллярные, сосочковые выросты.
в) внутрипротоковый солидный рак – внутри протоков появляются атипичные раковые клетки, которые формируют солидные структуры.
3. Рак Педжетта – органоспецифическая злокачественная опухоль, для которой характерна триада симптомов:
- экземоподобное поражение кожи соска (испещрения, зуд, мокнутие, дисквамация)
- наличие клеток Педжетта в эпидермисе 0 специфически крупные клетки со светлой пенистой цитоплазмой, которые расположены в нем (эпидермисе) в средних слоях
- наличие внутрипротокового рака.
Для болезни Педжетта характерно наличие оппозиционной формы роста. Опухолевым полем является эпидермис кожи соска и эпителия протоков молочной железы.
Раки молочной железы дают первые метастазы подмышечные лимфатические узлы.
Органоспецифические опухоли яичников
1) серозная цистаденома – чаще односторонняя. Представляет собой кисту, одно- или многокамерную. Полость кисты заполнена серозной жидкостью. Эпителий напоминает шеечный или трубный эпителий. Иногда эпителий в просвете кисты формирует сосочковые выросты – сосочковые папиллы серозной цистаденомы.
2) псевдомуцинозная цистаденома. Чаще односторонняя, достигает больших размеров (до 25 – 30 кг). Они секретируют слизеподобные вещества. Иногда стенка кисты может разрываться и слизистые массы рассеиваются по брюшине и возникает псевдомиксома брюшины.
Чаще возникают на фоне предшествующих доброкачественных – кист.
1) Серозная цистоденокарцинома – возникает на фоне серозной цистаденомы. В клетках эпителия появляются признаки клеточного атипизма, полиморфизма, появляется большое количество митозов. Появляется выраженный инвазивный рост. Лимфогенные и гематогенные метастазы.
2) Муцинозная цистаденокарцинома – возникает на фоне муцинозной цистаденомы. Появляется инвазивный рост, признаки тканевого и клеточного атипизма, опухолевые клетки сохраняют способность к слизеобразованию, но в меньших объемах. Дает метастазы.
Опухоли стромы полового тяжа.
1 Текома – формируется из клеток стромы полового тяжа. Старше 10 лет возникает, бывает гормональноактивной и гормональнонеактивной. Может быть доброкачественной и злокачественной.
Макроскопически имеет плотную консистенцию, напоминают фиброму, на разрезе имеет волокнистое строение. Микроскопически состоит из веретеновидных клеток, которые собираются в пучки. Если гормональноактивна – кроме веретеновидных клеток появляются крупные опухолевые клетки, заполненные липидами. Клинически гормонально-активная проявляется симптомами преждевременного полового созревания, у женщин – дисфункциональные маточные кровотечения, у женщин пожилого возраста - маточные кровотечения, которых в норме не должно быть. Если доброкачественная – растет экспансивно в капсуле. Если злокачественная – клеточный атипизм, полиморфизм, инвазивный рост, метастазы.
Органоспецифические опухоли печени
1) Гепатоцеллюлярный (печеночно - клеточный) рак.
Макроскопически – узловая форма роста, либо диффузная. Растет по всей паренхиме печени. Микроскопически – источником гистогенеза является гепатоциты, состоит из скопления полиморфных гиперхромных атипичных гепатоцитов. Печень теряет балочное строение, опухоль имеет инвазивную форму роста, дает ранние метастазы в желчный пузырь, желчные протоки; позднее – гематогенные метастазы.(рисунок)
2) Холангиоцеллюлярный рак – растет из эпителия желчных протоков. Имеет – диффузную форму роста, растет инвазивно. Микроскопически - представляет аденокарциному. Может быть злокачественной опухолью, дает метастазы – лимфогенные и гематогенные.
3) Гепатобластома – наблюдается у детей в возрасте 1 – 3 года, имеет физонтогенетическое происхождение. Формируется из эмбриональных клеток печеночной ткани и микроскопически представляет собой скопление эмбриональных атипических клеток печени, которые местами складываются в структуру, напоминающую дольки печени. В строме обнаруживается много пров. сос., полостей (каверн), заполненных кровью.
Органоспецифические опухоли почек
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Опухоли молочных желез у женщин бывают доброкачественными и злокачественными. К доброкачественным относятся мастопатии – диффузная и узловая (локализованная). Узловые новообразования опасны возможностью озлокачествления.
Все типы рака молочной железы относят к злокачественным новообразованиям. Рак груди I cтепени излечим с вероятностью 90–95%, при этом проводится органосохраняющая операция. Однако на ранней стадии он протекает почти бессимптомно, поэтому часто болезнь диагностируют на последних стадиях, когда прогноз для жизни пациентки неблагоприятен.
Поэтому большое значение имеет ранняя диагностика и профилактика новообразований – регулярное самообследование молочной железы и ежегодный осмотр у маммолога или гинеколога, независимо от наличия жалоб.
Причины развития новообразований молочной железы
Согласно медицинским источникам, в репродуктивном возрасте признаки мастопатии имеют от 30 до 50% женщин, а в постклимактерический период около 25%.
Рак молочной железы занимает первое место по онкологическим заболеваниям среди женщин, и второе после рака легких среди обоих полов. Риск заболеть этим видом рака резко возрастает с приближением менопаузы.
Факт! Мужчины также болеют раком груди. Согласно статистике, на 99 больных женщин приходится 1 мужчина.
Каждая менструация – сильные колебания гормонального фона, а значит всплеск уровня эстрогенов. Под их действием молочная железа нагрубает, диаметр протоков увеличивается, ткани удерживают больше жидкости. Когда уровень эстрогена падает, все возвращаются в норму. Постепенно молочная железа сама по себе становится более грубой и плотной, разрастается фиброзная ткань, мелкие млечные протоки превращаются в кисты. Так развивается мастопатия. А с течением времени она может переродиться в рак.
Симптомы опухоли молочной железы, их терапия и прогноз зависят от вида новообразования, стадии процесса и формы его протекания.
Группы риска
Заболеет ли женщина тем или иным видом опухоли предугадать невозможно, однако есть определенные факторы, которые повышают эту вероятность:
- Наследственность. Особенно это актуально для онкологических заболеваний.
- Рано наступившая первая менструация или поздняя менопауза.
- Отсутствие беременности, родов и нормального грудного вскармливания.
- Первые роды после 35 лет.
- Эндокринные и гинекологические заболевания.
- Ожирение.
- Стрессы.
- Аборты.
- Заболевания печени и желчных протоков.
- Возраст после 40 лет.
- Курение.
- Длительное или бесконтрольное использование некоторых гормональных контрацептивов.
Устранение этих факторов, а также более тщательная профилактика снижает вероятность заболевания.
Диагностика
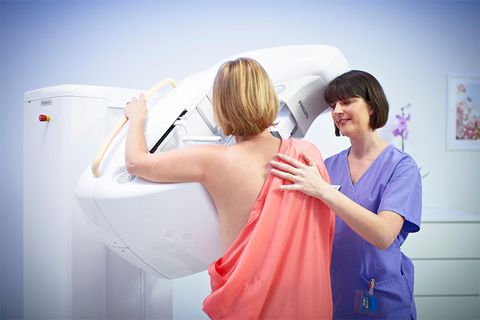
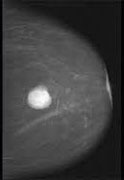
Врач выполняет визуальный осмотр молочной железы и пальпирует ее. При обнаружении новообразования назначается маммография или УЗИ. Выбор методики зависит от показаний и возраста женщины. Для пациенток до 40 лет более информативным является ультразвуковое исследование. Для более старшего возраста – рентгенологическое, что связано с плотностью структуры железистой ткани. Достоверность маммографии – около 90%, УЗИ – 70–80%.
Справка! Маммография – рентген молочной железы. Она позволяет обнаружить опухоль диаметром от 2 мм, что невозможно при пальпации (даже профессиональной). Поэтому так важно ее выполнять профилактически.
Рентгенологические и ультразвуковые методы могут подтвердить или опровергнуть наличие новообразования, указать на его размер и локализацию.
Материал может быть взят методом пункции (прокол в железе) или при оперативном удалении патологического участка.
По показаниям может быть выполнен цитологический анализ выделений из соска.
Справка! Цитологический анализ – изучение строения клетки под микроскопом. Гистологический – микроскопическое изучение структуры ткани.
Если было подтверждено наличие злокачественного процесса, назначают дополнительные рентгенологические и ультразвуковые исследования.
Для уточнения формы и глубины распространения опухоли может быть назначена КТ и МРТ молочной железы. Для выявления метастаз применяют рентген грудной клетки и УЗИ брюшной полости
Каждая женщина должна раз в году проходить профилактические осмотры у гинеколога или маммолога. Особенно это важно делать после 40 лет, когда резко возрастает риск заболеть раком груди.
В возрасте от 40 до 50 маммографию нужно делать раз в два года. После 50, а также, если вы в группе риска – раз в год. Женщинам до 40 лет нужно раз в два года проходить УЗИ молочной железы.
Доброкачественные опухоли молочных желез
К доброкачественным изменением молочной железы относятся все виды мастопатий, в том числе кисты, внутрипротоковая папиллома, фиброаденома.
Мастопатия – фиброзно-кистозные структурные изменения в ткани молочной железы. При этом недуге возникает неадекватное разрастание соединительной ткани, появление уплотнений, кист в структуре железы. Это гормонозависимое заболевание.
Мастопатии делятся на диффузные и узловые (локализованные). Диффузные изменения не имеют четко очерченной границы. Это наиболее часто встречающаяся форма мастопатии, которая составляет более половины всех доброкачественных заболеваний. Диффузная форма считается пограничным состоянием между нормой и патологией у молодых женщин, но расценивается как заболевание у пациенток после 40 лет.
Узловые мастопатии характерны локальным расположением измененного участка и четкими его границами. Именно они могут считаться опухолями молочной железы, и имеют большую склонность к злокачественному перерождению по сравнению с диффузными.
Локальные мастопатии делятся на такие типы:
- Узловая.
- Киста.
- Внутрипротоковая папиллома.
- Фиброаденома.
- Болезненность и напряженность молочных желез. Как правило зависит от месячного цикла. Боль может передаваться в руку, подмышку, лопатку.
- Отек молочной железы, чувство распирания.
- Выделения из соска.
- Депрессивное состояние.
Представляет собой плоское зернистое уплотнение, которое не исчезает в межменструальный период. Возможно его небольшое увеличение перед месячными.
Киста молочной железы – это полое подвижное образование в тканях или протоках, заполненное жидким содержимым.
Маленькие кисты, диаметром менее 1 см, как правило, безболезненны. Их может обнаружить врач при профилактическом осмотре или сама женщина при самообследовании.
Появление боли или неприятных ощущений говорит об осложненном течении болезни – развитии воспалительного или гнойно-воспалительного процесса, разрыве или озлокачествление кисты.
Характерное проявление – выделения из области соска.
Может наблюдаться и болевой синдром, особенно при надавливании на грудь.
Эта патология имеет высокий уровень онкогенности и считается предраком.
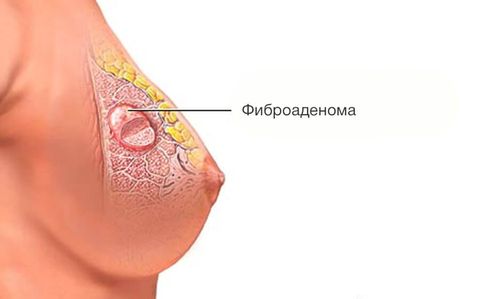
Это эластичное округлое новообразование из железистой и фиброзной ткани, имеющее более плотную по отношению к остальным тканям структуру. Образование не заключено в капсулу, подвижно и безболезненно даже при надавливании. Обычно располагается в верхней наружной четверти груди. Диаметр от нескольких миллиметров до пяти сантиметров.
Диффузную мастопатию лечат консервативно – в основном гормональными препаратами, а очаговую удаляют хирургически. Только маленькие кисты подлежат гормональной терапии, но в случае ее неэффективности удаляются тоже. В случае быстрого роста любые новообразования удаляют в срочном порядке.
В подавляющем большинстве случаев проводятся органосохраняющие операции. Гормональная терапия может быть применена вспомогательно – для выравнивания гормонального фона и облегчения состояния пациентки.
Рак молочной железы
На ранних стадиях онкологический процесс никак себя не проявляет.
На более поздних стадиях возможны следующие проявления:
На ранней стадии небольшая злокачественная опухоль может быть обнаружена при пальпации, проведении УЗИ или маммографии. Поэтому онкологи-маммологи не устают убеждать женщин в важности регулярного самообследования молочной железы и профилактических врачебных осмотров.
Злокачественная опухоль любой стадии требует немедленного хирургического удаления. Применение лучевой, химической, гормональной или таргетной терапии обязательно, но выбор методики будет зависеть от характера опухоли и выбранного типа операции – радикальной или органосохраняющей.
Радикальность хирургического вмешательства диктуется стадией процесса, видом опухоли и возрастом пациентки.
На I–II стадиях, как правило, выполняют органсохраняющую операцию. Удаляется только пораженный участок. При этом обязательно назначается лучевая терапия.
На III — выполняют радикальную мастэктомию вместе с удалением близлежащих лимфатических узлов.
ІV считается неоперабельной. Применяют химио- антигормональную и таргет-терапию. Операции выполняют для быстрого симптоматического облегчения состояния пациентки.
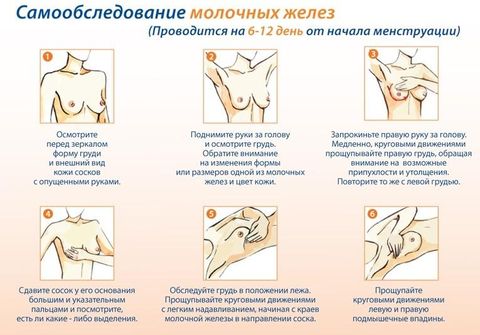
У женщин, практикующих самостоятельное обследование молочной железы, при обнаружении рака, выживаемость на 70% выше, чем у тех, кто этого не делает. Это происходит благодаря более раннему выявлению опухоли.
Делать это нужно ежемесячно в период от 5 по 12 день от начала цикла. Если у женщины менопауза, выбрать определенный календарный день. Желательно, чтобы это было одно и то же число.
Провести визуальный осмотр перед зеркалом. Осмотреть форму груди, внешний вид кожи. Левая и правая груди у части женщин асимметричны. Однако, если асимметрия усилилась или внезапно появилась – это является тревожным признаком.
Надавите на сосок – в норме он должен остаться сухим.
Дальше следует этап пальпации желез. Цель пальпации – выявление уплотненных или чересчур размягченных, а также болезненных участков.
Выполнять прощупывание молочной железы нужно подушечкам пальцев. Левой рукой осматриваем правую грудь, а правой – левую. Можно двигаться по спирали – от соска к основанию или наоборот. При выполнении осмотра стоя, нужно положить правую руку за голову при осмотре правой груди, и наоборот при осмотре левой.
Также существует сегментарный способ, когда железа делится на участки, и каждый тщательно прощупывается сверху вниз. Им удобнее пользоваться при обследовании в положении лежа.
Важно! Постоянное самообследование груди может приводить к повышенной тревожности женщины и страху заболеть раком молочной железы. Поэтому важно знать, что большее количество обнаруженных изменений железы говорят о наличие мастопатий. Которые, конечно, тоже требуют обращения к врачу.
Органоспецифические опухоли надпочечников
1. Адренокортикостероидный рак – из клеток коркового вещества надпочечников резко выраженный полиморфизм и атипизм клеток.
2. Феохроматоцитома – из мозгового вещества надпочечников. Она гормонально-активна. У больных в крови и моче поднимается количество катехоламинов. Клинически: повышение AD, потливость, озноб. Микроскопически: крупные светлые опухолевые клетки в цитоплазме, много липидов. Гистохимически: большое кол-во опухолевых маркеров.
Органоспецифические опухоли молочной железы
1. Фиброаденома (эпителиальная опухоль) – в возрасте 20-45 лет. Бывает одно- и двухсторонняя. Плотный узел, подвижный, легко смещаемый, с четкими границами. На разрезе имеет волокнистое строение с очагами кист и очагами гиаминоза. Характерна пролиферация эпителиальной структуры и соединительной стромы.
а) внутридольковая – разрастание соединительной ткани внутри дольки не врастая в протоки. Просвет протоков мелкий.
б) внутрипротоковая – разрастание соединительной ткани и врастание в просвет протоков. Протоки имеют суженный ветвистый вид.
в) иллоидная (листовидная) на разрезе макроскопически характерен рисунок, напоминающий строение листа. Характеризуется пролиферацией и разрастанием клеточной стромы, которая приобретает полиморфизм, следовательно ослизнение, очаги шалиноза, участки оссификации, хрящевой ткани и кальцификации. Может быть:
- доброкачественная (производится секторальная резекция)
Злокачественные: (от 45 - 65 лет).
1) Внутридольковый инвазивный рак. Выясняется при интраоперационной диагностике. Локализуется в пределах дольки без инвазии. Обнаруживаются атипичные полиморфные раковые клетки (в пределах одной дольки). В итоге наблюдается инвазия в ткани молочной железы. (рисунок)
2) Внутрипротоковый неинвазивный рак. В пределах протоков без инвазии. Различают:
а) грушевидный рак. Макроскопически: на разрезе обнаруживается отверстия в опухолевой ткани, из которых выдавливается бело-красно0желтая комковидная масса. Микроскопически: внутри протоков появляются атипичные раковые полиморфные клетки со всеми признаками клеточного атипизма. Эти клетки подвергаются некротическим изменениям.
б) сосочковый (папиллярный) – опухолевые раковые клетки формируются в просвете протоков папиллярные, сосочковые выросты.
в) внутрипротоковый солидный рак – внутри протоков появляются атипичные раковые клетки, которые формируют солидные структуры.
3. Рак Педжетта – органоспецифическая злокачественная опухоль, для которой характерна триада симптомов:
- экземоподобное поражение кожи соска (испещрения, зуд, мокнутие, дисквамация)
- наличие клеток Педжетта в эпидермисе 0 специфически крупные клетки со светлой пенистой цитоплазмой, которые расположены в нем (эпидермисе) в средних слоях
- наличие внутрипротокового рака.
Для болезни Педжетта характерно наличие оппозиционной формы роста. Опухолевым полем является эпидермис кожи соска и эпителия протоков молочной железы.
Раки молочной железы дают первые метастазы подмышечные лимфатические узлы.
Органоспецифические опухоли яичников
1) серозная цистаденома – чаще односторонняя. Представляет собой кисту, одно- или многокамерную. Полость кисты заполнена серозной жидкостью. Эпителий напоминает шеечный или трубный эпителий. Иногда эпителий в просвете кисты формирует сосочковые выросты – сосочковые папиллы серозной цистаденомы.
2) псевдомуцинозная цистаденома. Чаще односторонняя, достигает больших размеров (до 25 – 30 кг). Они секретируют слизеподобные вещества. Иногда стенка кисты может разрываться и слизистые массы рассеиваются по брюшине и возникает псевдомиксома брюшины.
Чаще возникают на фоне предшествующих доброкачественных – кист.
1) Серозная цистоденокарцинома – возникает на фоне серозной цистаденомы. В клетках эпителия появляются признаки клеточного атипизма, полиморфизма, появляется большое количество митозов. Появляется выраженный инвазивный рост. Лимфогенные и гематогенные метастазы.
2) Муцинозная цистаденокарцинома – возникает на фоне муцинозной цистаденомы. Появляется инвазивный рост, признаки тканевого и клеточного атипизма, опухолевые клетки сохраняют способность к слизеобразованию, но в меньших объемах. Дает метастазы.
Опухоли стромы полового тяжа.
1 Текома – формируется из клеток стромы полового тяжа. Старше 10 лет возникает, бывает гормональноактивной и гормональнонеактивной. Может быть доброкачественной и злокачественной.
Макроскопически имеет плотную консистенцию, напоминают фиброму, на разрезе имеет волокнистое строение. Микроскопически состоит из веретеновидных клеток, которые собираются в пучки. Если гормональноактивна – кроме веретеновидных клеток появляются крупные опухолевые клетки, заполненные липидами. Клинически гормонально-активная проявляется симптомами преждевременного полового созревания, у женщин – дисфункциональные маточные кровотечения, у женщин пожилого возраста - маточные кровотечения, которых в норме не должно быть. Если доброкачественная – растет экспансивно в капсуле. Если злокачественная – клеточный атипизм, полиморфизм, инвазивный рост, метастазы.
Органоспецифические опухоли печени
1) Гепатоцеллюлярный (печеночно - клеточный) рак.
Макроскопически – узловая форма роста, либо диффузная. Растет по всей паренхиме печени. Микроскопически – источником гистогенеза является гепатоциты, состоит из скопления полиморфных гиперхромных атипичных гепатоцитов. Печень теряет балочное строение, опухоль имеет инвазивную форму роста, дает ранние метастазы в желчный пузырь, желчные протоки; позднее – гематогенные метастазы.(рисунок)
2) Холангиоцеллюлярный рак – растет из эпителия желчных протоков. Имеет – диффузную форму роста, растет инвазивно. Микроскопически - представляет аденокарциному. Может быть злокачественной опухолью, дает метастазы – лимфогенные и гематогенные.
3) Гепатобластома – наблюдается у детей в возрасте 1 – 3 года, имеет физонтогенетическое происхождение. Формируется из эмбриональных клеток печеночной ткани и микроскопически представляет собой скопление эмбриональных атипических клеток печени, которые местами складываются в структуру, напоминающую дольки печени. В строме обнаруживается много пров. сос., полостей (каверн), заполненных кровью.
Органоспецифические опухоли почек
Доброкачественные – аденомы.
Злокачественные1)Гипернефроидный рак почки (гипернефрома) – злокачественная опухоль почки. Растет из верхнего полюса почки. Может достигать размеров больше самой почки. Макроскопически имеет пеструю окраску, на разрезе богата некрозами и кровоизлияниями.
Микроскопически различают несколько разновидностей:
1. Крупный – светлоклеточный рак – опухолевые клетки крупных размеров и светлые, имеют признаки клеточного атипизма.
2. мелко-темноклеточный рак – опухоли однотипные, мелкие, темное гиперхромное ядро.
3. саркомоподобный рак – опухоли напоминают клеточные саркомы, отличаются выраженным клеточным полиморфизмом, атипизмом, анаплазией.
дает имплантационные метастазы, врастание в организм брюшной полости, в регионарные лимфатические узлы – лимфогенный путь, во вторую почку и печень – гематогенный путь.
2) Нефробластома (опухоль Вильмса) – возникает из эмбрионально- камбиевых клеток почечной ткани. Наблюдается у детей от года до 4 лет. Некоторое время может расти экспансивно в капсуле без инвазии в окружающую ткань. Микроскопически состоит из эмбрионально недифференцированных камбиальных клеток почечной ткани. Эти клетки формируют структуры, напоминающие обычные канальцы. В строме опухоли представлены ткани мезенхимального происхождения. Опухоль имеет физонтогенетическое строение. Присоединяется инвазия, врастает в почечную ткань, окружающие ткани и появляются метастазы.
Органоспецифические опухоли щитовидной железы
1) фолликулярная аденома – возникает из ПИВ клеток щитовидной железы (может иметь сосочковую дифференцировку). Растет экспансивно, то есть в капсуле, микроскопически состоит из большого скопления фолликулов, заполненных коллоидом. В зависимости от размера фолликулов – различают микро- и макрофолликулярные аденомы, смешанные.
2) солидная аденома – формируется из С-клеток щитовидной железы. В ней наблюдается выраженная пролиферация клеток стромы, клетки способны секретировать кальцитонин.
1) фолликулярный – формируется из А и В – клеток щитовидной железы, инвазивный рост, опухолевые клетки приобретают клеточные признаки клеточного атипизма, из А-клеток растет более =медленно, из В-клеток - быстрее и ранние метастазы в лимфоузлы.
2) сосочковый папиллярный – занимает наибольший процент. Опухолевые раковые клетки в просвете фолликулов формируют множественные сосочковые выросте. Он дает ранние метастазы в шейные лимфоузлы, над и подключичные лимфоузлы.
3) солидный (медуллярный) рак с амилоидозом стромы. Растет из клеток щитовидной железы, эти клетки приобретают признаки клеточного атипизма, формируются в опухолевой ткани солидные структуры, в строме опухоли появляются скопления амилоида
4) недифференцированный рак – гистогенез определить невозможно, состоит из недифференцированных атипичных опухолевых клеток.
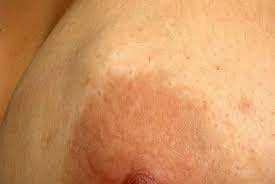
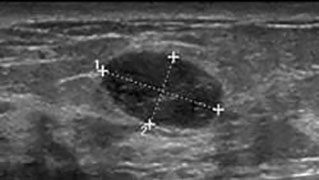
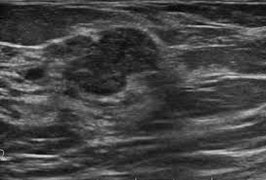
Фиброаденома — доброкачественная органоспецифическая опухоль молочной железы железистого происхождения. Характерное отличие фиброаденомы от аденомы — преобладание соединительной ткани стромы над железистой паренхимой.
Причины развития фиброаденомы молочной железы точно не выяснены.
Пик выявляемости приходится на 20-30 лет. При этом, бессимптомная фиброаденома может быть впервые выявлена и в гораздо более позднем возрасте при профилактическом обследовании или случайно при пальпации, если она расположена поверхностно.
Чаще всего фиброаденома выявляется как единичная опухоль молочной железы, однако нередки случаи множественных фиброаденом, которые могут локализоваться одновременно в обеих молочных железах.
Фиброаденома имеет характерную клиническую картину:
- При осмотре крупная фиброаденома может определяться визуально.
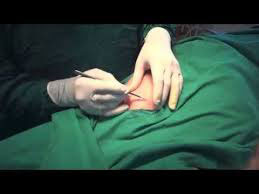
- При пальпации определяется как четко отграниченная смещаемая опухоль плотно-эластической консистенции от 1 до 5 см в наибольшем диаметре. [image]
- Располагается, как правило, вне ареолярной зоны. Наиболее частая локализация — верхненаружный квадрант молочной железы.
Для установления точного диагноза, в подавляющем большинстве случаев достаточно следующих методов:
- Клинический осмотр и пальпация молочной железы
- УЗИ молочной железы
- Тонкоигольная аспирация опухоли с последующим цитологическим исследованием
- Рак молочной железы
- Киста молочной железы
- Цистаденопапиллома
Тактику врача при лечении фиброаденомы определяют два основных свойства фиброаденомы:
- Фиброаденома редко поддается консервативному лечению.
- Фиброаденомы не способны к озлокачествлению/малигнизации (кроме листовидной фиброаденомы, которая в 10% случаев может переродиться в саркому молочной железы)
Исходя из этих двух фактов, показаниями к хирургическому лечению фиброаденомы молочной железы являются:
- Листовидное строение фиброаденомы (абсолютное показание)
- Большие размеры (больше 2 см) или размеры вызывающие косметический дефект.
- Желание пациентки удалить опухоль и забыть о ней.
- Быстрый рост опухоли.
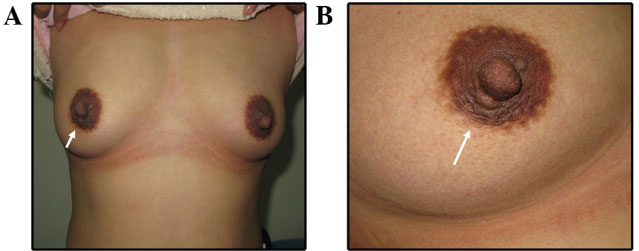
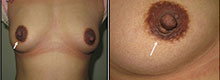
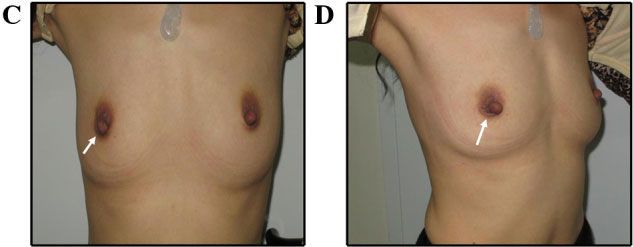
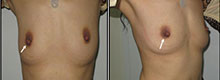
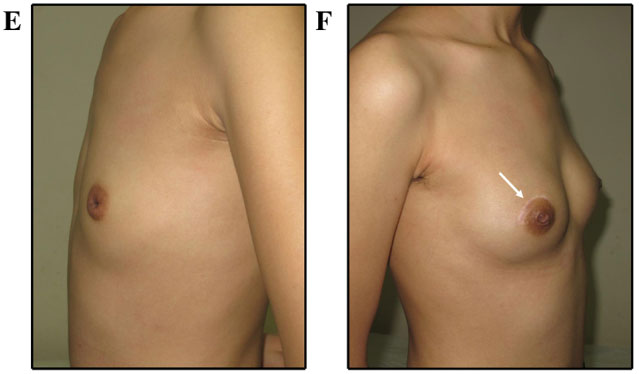
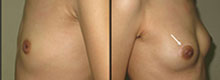
Фотографии (A и B) через 2 года после удаления фиброаденомы. (C и D) фотографии через 6 месяцев после удаления доли молочной железы. Фотографии пациентки (E и F) через 6 месяцев после удаления фиброаденомы.
Профилактика фиброаденомы
Специфических методов первичной профилактики не существует. Для вторичной профилактики проводится регулярное обследование с использованием УЗИ молочной железы и самообследование 1 раз в месяц с 5 до 12 дня менструального цикла.
Иногда возникают новые фиброаденомы на месте удаленной фиброаденомы или в другом месте молочной железы. Важно понимать, что это всегда именно новая фиброаденома, а не рецидив старой.
Читайте также:

