Опухоли костей и остеохондродистрофии
Опухоли костей
1. Определение понятия остеохондропатия. Патогенез заболевания.
2. Анатомическая локализация, диагностика различных типов остеохондропатий.
3. Определение понятия остеодистрофии, клинические диагностические аспекты.
4. Классификация опухолей опорно-двигательного аппарата.
5. Современные подходы к диагностике и лечения опухолей.
6. Деформирующая остеодистрофия ( болезнь Педжета).
Остеоходропатии - деформации, вызванные остеодистрофическими процессами. Данная группа заболеваний хрящевой и костной ткани включает в себя патологию хряща, которая заключается в асептическом некрозе, то есть омертвении ткани вследствие нарушения в ней циркуляции крови. В основном остеохондропатии встречаются у детей и юношей.
В зависимости от локализации остеохондропатии встречаются в различных анатомических зонах.
1 Остеохондропатии эпифизарных концов трубчатых костей:
- остеохондропатия головки бедренной кости - болезнь Леге Кальве Пертеса:
- остеохондропатия II и III плюсневых костей – болезнь Альбана – Келлера или болезнь Келлер II;
- остеохондропатия грудинного конца ключицы.
- множественная остеохондропатия фаланг пальцев рук
2 Остеохондропатия коротких трубчатых костей:
- остеохондропатия ладьевидной кости стопы – болезнь Альбана – Келлера, или болезнь Келлер I.
- остеохондропатия тела позвонка – болезнь Кальве;
- остеохондропатия сесамовидной кости I плюсне-фалангового сустава.
3 Остеохондропатия апофизов:
- остеохондропатия бугристости большеберцовой кости – болезнь Осгуд-Шляттера
- остеохондропатия бугра пяточной кости;
- остеохондропатия апофизарных областей межпозвонковых дисков - болезнь Шойермана-Мау или юношеский кифоз;
- остеохондропатия лонной кости.
4 Частичные (клиновидные) остеохондропатии суставных поверхностей:
- рассекающий остеохондрит Кенига коленного, локтевого суставов.
Прогрессирование этого заболевания обусловлено скоростью разрушения костной ткани, а его клинические проявления напрямую связаны со степенью разрушения, объёмом процесса и нарушениями функции конечности.
Первая стадия остеохондропатии характеризуется прогрессирующим некрозом костной ткани. Продолжается до нескольких месяцев. Больного беспокоят слабые или умеренные боли в пораженной области, сопровождающиеся нарушением функции конечности. Локальная пальпация поражённого участка болезненна. Регионарные лимфатические узлы обычно не увеличены. Рентгенологические изменения в этот период могут отсутствовать.
В третьей стадии происходит фрагментация апофизов костей. Длится этот процесс до 2-3 лет. На этой стадии происходит рассасывание омертвевших участков кости, их замещение грануляционной тканью и остеокластами. Это сопровождается уменьшением высоты кости. На рентгенограммах выявляется уменьшение высоты кости, разделение пораженного отдела кости на части с беспорядочным чередованием темных и светлых участков.
Четвертая стадия остеохондропатии - это стадия восстановления. Продолжается от нескольких месяцев до 1,5 лет. В этот период происходит восстановление формы и, несколько позже – и структуры кости.
Полный цикл развития остеохондропатии одной локализации занимает от 2 до 4 -5 лет. Без лечения кость восстанавливается с более или менее выраженной остаточной деформацией, в дальнейшем приводящей к развитию деформирующего артроза, спондилёза.
В зависимости от локализации и клинических проявлений процесса ортопедом принимается план лечебно –реабилитационных мероприятий.
Остеохондропатия головки бедренной кости - Леге–Кальве-Пертеса
Представляет собой асептический некроз головки бедренной кости. Заболевание проявляется усталостью при ходьбе, болями в тазобедренном суставе, хромотой, атрофией мышц бедра и ягодицы, а также ограничением движений в ноге. Болеют этим заболеванием обычно мальчики в возрасте 4 – 12 лет. Чаще всего заболевание одностороннее.Лечениезаболевания заключается в создании длительного покоя (около 2 лет постельного режима) и разгрузке сустава с помощью специальных аппаратов. Консервативное лечение заключается в применении физиотерапевтических процедур, таких как УВЧ, магнитотерапия и т.д. Существует и оперативный метод лечения этой патологии. Он заключается в так называемой туннелизации шейки бедра. При этом в ней с помощью спицы проводится несколько каналов, что способствует восстановительным процессам в головке бедренной кости.
Остеохондропатия бугристости большеберцовой кости - болезнь Осгуд-Шляттера
Этот вид остеохондропатий чаще встречается у подростков в возрасте 14 – 15 лет. Заболевание обычно поражает одну голень. В области бугристости большеберцовой кости (под надколенником) появляется некоторая отечность, небольшое покраснение, а при ощупывании – умеренная болезненность. Иногда заболевание может продолжаться более 1 года. Лечениезаключается в применении консервативных мероприятий – физиотерапевтических процедур (УВЧ, магнитотерапия). При неэффективности консервативного лечения проводится хирургическое вмешательство. Оно заключается в фиксации бугристости к большеберцовой кости.
Остеохондропатия ладьевидно кости стопы Альбана – Келлера
Этот тип остеохондропатий встречается у детей в возрасте 3 – 10 лет, чаще у мальчиков. Заболевание обычно двустороннее. Проявляется заболевание болями в стопе, хромотой. Давление на ладьевидную кость стопы болезненное. Иногда над ней может быть припухлость. Боли обычно появляются ночью. Лечениеобычно консервативное, которое заключается в иммобилизации стопы гипсовой повязкой и проведении физиотерапевтических процедур.
Остеохондропатия головок плюсневых костей Альбана – Келлера или болезнь Келлер II
Это заболевание встречается в возрасте 10 – 20 лет, в основном у женщин. Заболевание проявляется спонтанными болями в основании 2 – 3 пальцев стопы, которые усиливаются во время ходьбы. Этот вид остеохондропатии продолжается в течение нескольких лет и заканчивается развитием артроза суставов. Лечениезаключается, как и при всех остеохондропатиях в иммобилизации и физиотерапии.
Остеохондропатия полулунной кости кисти (болезнь Кинбека)
Это наиболее распространенный вид остеохондропатии. Причиной этой патологии является постоянная микротравматизация полулунной кости кисти. Болезнь проявляется болями в основании кисти, которые усиливаются при надавливании. Движения в лучезапястном суставе болезненны. Появляется отек в данной области. Лечение заключается в иммобилизации и физиотерапии. При безуспешности консервативного лечения проводится оперативное – удаление полулунной кости.
Остеохондропатия тела позвонка Кальве
Это заболевание относится к асептическим некрозам кости. В основном поражаются нижнегрудной и верхнепоясничный отделы позвоночника. Заболевание проявляется болями в спине на уровне пораженного позвонка. В покое эти боли исчезают. В области пораженного позвонка отмечается выступание остистого отростка. Лечение заболевания требует нескольких лет. Необходима полная разгрузка позвоночника с помощью постельного режима. рекомендованы санаторно-курортное лечение, физиотерапия.
Хондродистрофии— врожденное заболевание, заключающееся в торможении роста конечностей, в результате чего больные выглядят карликами. ых. Одними из первых описали это заболевание в 1876 году Парро (Parrot) и в 1900 году Мари (Marie).
Этиология болезни остается не выясненной. В генезе отмечаются нарушения энхондрального костеобразования, т. е. ослаблен рост вследствие неправильного энхондрального окостенения в эпифизах длинных трубчатых костей. В то же время, как правило, периостальный и эндостальный рост в толщину протекает нормально.
На современном этапе выделяют следующие виды этого тяжёлого заболевания:
4. Гиперпластическая – увеличение размеров хряща;
5. Гипопластическая – уменьшение размеров хряща;
6. Маляцийная – когда хрящ размягчён, при этом плод обычно мертворождённый.
Клиническая картина хондродистрофии весьма характерная: отмечается укорочение конечностей, в большей степени плечевых и бедренных костей, возникновение варусных и вальгусных деформаций. Пальцы кисти укорочены, что придает вид квадратной лапы. Коротки и широки передние отделы стоп. Типичная рентгеновская картина заключается главным образом в том, что метафизарные концы костей имеют форму раструба, выражены массивные, расширенные в поперечнике эпифизы. Зона предварительного обызвествления метафизов расширена. Она представлена в виде продольных темных костных полосок. Трубчатые кости на рентгенограммах короткие, и по отношению к длине они кажутся утолщенными. Корковый слой в средней части диафиза утолщен, несколько искривлен и дает интенсивную тень.
Таким образом, клинико-рентгенологическая диагностика этого заболевания не представляет трудности, за исключением следующих моментов. На первом году жизни, когда отставание в росте не так заметно, эту патологию приходится дифференцировать с рахитом. Кроме того, необходимо отличать остеохондродистрофию — своеобразную врожденную патологию. Клиническая картина остеохондродистрофии проявляется главным образом в укорочении туловища на 1\3—1\2 своей нормальной величины. Конечности почти совсем нормальные. При осмотре сбоку у больного выдается вперед большой живот, кзади резко выступают ягодицы, грудная клетка несколько выходит вперед и умеренно деформирована, в грудопоясничном отделе отмечается небольшой кифоз. Ноги несколько согнуты в тазобедренных суставах, колени вальгированы. Патология при этом заболевании вызвана, так же как и при хондродистрофии, нарушением энхондрального костеобразования. Но в данном случае своеобразность этих нарушений заключается в преимущественном поражении позвоночника. Рентгенологическая картина позвоночного столба характерна: все позвонки уменьшены в высоту, утолщены. Укорочение позвоночника происходит за счет костной части, хрящевые диски без особых изменений (на фоне коротких позвонков межпозвонковые диски кажутся увеличенными).
Лечение больных с хондродистрофией является неразрешенной проблемой для эндокринологов и ортопедов. Эндокринологические и другие препараты, которые нормализовали бы процессы роста, в настоящее время отсутствуют. Ортопедическое лечение ограничивается устранением деформации конечностей посредством остеотомии. Попытки увеличить рост путем удлинения нижних конечностей не дают достаточного удовлетворения больным, так как увеличение до 8—10 см мало изменяет общеклиническую картину болезни. У этих больных весьма важным является вопрос профессиональной реабилитации, чему следует уделять больше внимания.
Опухоли костей
Опухоли костей – относительно редкое явление. Их доля среди других опухолей составляет около 1%. Опухоли костей характерны в основном для молодого возраста. Причины их до сих пор плохо изучены. Основная доля опухолей кости приходится на остеосаркому (50–60%), саркому Юинга, хондросаркому и фибросаркому. В целом же известно около 30 разновидностей костных опухолей.
Различают первичные и метастатические (вторичные) опухоли костной и хрящевой ткани. Первичные опухоли возникают непосредственно из кости или хряща, а метастатические поражения наблюдаются при распространении других опухолей (например, рака легкого, молочной железы, предстательной железы и пр.) в кости.
2. Опухоли костей
Опухоли опорно-двигательного аппарата – один из важных и трудных в диагностическом и лечебном плане разделов клинической онкологии и ортопедии. Чаще всего опухоли костей поражают детей и лиц молодого возраста.
Первое место по частоте занимает миелома, второе – остеогенная саркома, третье – первичная хондросаркома, затем – другие опухоли скелета.
Классификация опухолей костей
Кость обладает многотканевой структурой, и в ней могут развиваться различные по своему гистогенезу опухоли.
В практической работе имеют значение клинические классификации, позволяющие выделять стадии и формы доброкачественных и злокачественных опухолей, что помогает в определении показаний к операции и в какой-то степени позволяет прогнозировать течение заболевания.
Классификация опухолей костей по В. Я. Шлапоберскому выделяет первичные и вторичные опухоли костей, в свою очередь, они подразделяются на доброкачественные и злокачественные.
По морфологическим характеристикам первичные опухоли костей могут быть из костной ткани, хрящевой ткани, ретикулоэндотелиальной ткани, соединительной ткани, сосудистой ткани и редко встречающиеся опухоли костей – из нервной, жировой ткани, ткани хорды, эпителиальной ткани, а также одонтогенные опухоли.
Вторичные опухоли костей подразделяются на метастатические опухоли, прорастающие в кость из окружающих тканей; злокачественные опухоли, развивающиеся из пограничных с опухолями процессов (фиброзная дисплазия, болезнь Педжета, болезнь Оллье, костно-хрящевые экзостозы и т. д.).
Общие принципы диагностики
Для диагностики необходимы дополнительные методы: рентгенологические – компьютерная томография, ангиография, радиоизотопная диагностика (сцинтиграфия), магнитно-резонансная томография, лабораторные исследования и др.
Симптомокомплекс костных опухолей складывается из трех кардинальных признаков:
1) болей в пораженном отделе скелета;
2) пальпируемой опухоли;
3) нарушения функции конечности.
Развитие симптомов зависит от нозологической формы опухоли, характера ее роста, локализации, местного распространения процесса. При быстро растущих саркомах опухоль может выявляться достаточно рано, может наступить патологический перелом.
При доброкачественных опухолях костей, параостальной саркоме, высокодифференцированной хондросаркоме клинические признаки развиваются медленно, иногда в течение нескольких лет.
Боли – один из основных симптомов злокачественных опухолей костей. В начале заболевания они носят неопределенный характер, постепенно усиливаются и становятся все более и более интенсивными, не уменьшаются при использовании иммобилизации и в покое.
Наиболее интенсивные боли характерны для саркомы Юинга, низкодифференцированной хондросаркомы и остеогенной саркомы, из доброкачественных опухолей выраженным болевым синдромом сопровождается остеоид-остеома.
При поражении костей таза и позвоночника нередко локализация болей не соответствует топографии процесса.
Опухоль, определяемая при пальпации, свидетельствует о далеко зашедшем процессе.
Чем медленнее растет опухоль, тем больший промежуток времени проходит между появлением болей и возникновением пальпируемого образования.
Нарушения функции обусловлены анатомическим расположением новообразования. Возникновение опухоли вблизи крупных суставов нередко приводит к развитию контрактур, ограничение движений из-за резкого болевого синдрома приводит к атрофии мышц, сдавление опухолевыми массами сосудисто-нервных пучков, а при опухолях позвоночника – и спинного мозга может приводить к выраженным неврологическим и трофическим расстройствам.
Первичные злокачественные новообразования костей чаще локализуются в зоне коленного сустава (остеогенная саркома, параостальная саркома), диафизарное поражение наблюдается при саркоме Юинга, а в костях таза часто локализуется хондросаркома.
Рентгенологический метод является важнейшей составной частью комплексного обследования и включает рентгенографию костей и органов грудной клетки, томографию (в том числе компьютерную), ангиографию. Рентгеносемиотика зависит от нозологической формы опухоли, темпов роста, анатомической области.
Рентгенологическое определение очага опухоли в костной ткани возможно при уменьшении содержания кальция на 30 % и более.
Морфологический метод. Для определения тактики лечения необходимо знать морфологическую форму опухоли, стадию заболевания и распространенность опухолевого процесса.
Материал для гистологического исследования опухоли можно получить с использованием инвазивных методов диагностики – биопсии.
К закрытым методам относится пункционная биопсия для получения материала для цитологического исследования из труднодоступных зон.
Открытая биопсия (или ножевая) дает наиболее высокий процент правильных диагнозов. Отрицательными моментами являются необходимость выполнять хирургический доступ для получения материала, а также большая травматизация опухоли, чем при закрытой биопсии.
Снижению процента ошибочных диагнозов способствует метод иммуногистохимии с использованием специальных маркеров.
Радионуклидный метод. Остеотропные радионуклидные препараты используются для диагностики распространенности опухолевого процесса, выявления очагов нарушения минерального обмена в скелете человека, которые могут не быть установлены при обычном рентгеновском исследовании.
Лабораторные методы имеют вспомогательное значение. Так, изучение белков методом сывороточного электрофореза и определение альбумин-глобулинового коэффициента, белка Бенс-Джонса являются достоверными методами для миеломной болезни.
При остеобластических опухолях имеется тенденция к повышению щелочной фосфатазы, а при остеолитических – характерен высокий уровень кальция в сыворотке крови и в моче.
Основные принципы лечения первичных опухолей костей
Хирургическое вмешательство является главным составным элементом любого комплекса лечебных мероприятий при опухолях костей. Доброкачественные опухоли костей подлежат только хирургическому лечению.
При злокачественных опухолях показания и противопоказания к операции зависят от гистологического строения, характера роста новообразования, степени его распространенности, анатомической локализации, общего состояния больного и чувствительности к лучевой и химиотерапии.
В области резекции костей таза выполняют операции из различных доступов, обеспечивающих наименьшую травматичность вмешательства и достижение хороших анатомических и функциональных результатов.
Опухоли позвоночника усугубляются нередкими явлениями неврологического дефицита при компрессии дурального мешка опухолевыми тканями, а также в запущенных случаях – наличием патологических переломов тел позвонков.
Окончательным хирургическим лечением при первичных остеогенных саркомах является ампутация.
Хирургическое лечение злокачественных опухолей нередко проводится в комплексе с химиотерапией и лучевой терапией. В некоторых случаях эти методы лечения следует рассматривать как основные (например, при неоперабельных опухолях).
Возможности клинического применения противоопухолевых препаратов находятся в прямой зависимости от локализации и стадии развития опухолевого процесса, гистологической структуры опухоли, особенностей организма больного.
При использовании предоперационной химиотерапии уменьшается необходимость выполнения радикальных (обширных) операций, отмечается низкая частота местных рецидивов и благоприятные отдаленные результаты при саркомах конечностей высокой степени злокачественности.
Целесообразно ее использование в связи с высокой частотой гематогенного распространения сарком мягких тканей на ранних стадиях развития.
Лучевую терапию как самостоятельный метод лечения сарком костей применяют редко в связи с низкой радиочувствительностью ряда первичных костных новообразований скелета. Наибольшее значение этот метод имеет как один из компонентов комплексной терапии в сочетании с хирургическим вмешательством или химиотерапевтическим воздействием. Облучение наиболее эффективно при лечении саркомы Юинга, ретикулосаркомы кости и саркомы мягких тканей, для которых характерна высокая чувствительность к радиации. Применение адъювантной лучевой терапии после экономных оперативных вмешательств позволяет повысить частоту хороших результатов лечения.
Доброкачественные опухоли лучевому лечению не подлежат.
Проблема опухолей стала государственной и ею заняты представители всех специальностей медицины и смежных наук. В последние годы разработаны новые методы диагностики и лечения этой патологии, снизилось количество инвалидов, улучшились результаты лечения больных в связи с разработкой новых сберегательных операций при опухолях костей. Современная пластическая и восстановительная хирургия позволяет иногда замещать огромные дефекты костей и суставов, возникающие после удаления опухолей, что расширяет возможности ортопеда в реабилитации этой категории больных.
Опухоли костей чаще встречаются у мужчин – 1, 3 на 100000 населения. Чем ближе к экватору, тем чаще встречаются опухоли: в Мозамбике – 2, 0 у коренного населения и 3,9 – у европейцев, проживающих в этой стране. Смертность больных с опухолями костей у мужчин старше 75 лет составляет 10, 2 на 100000 населения, а среди женщин – 5, 7. Первичные опухоли чаще бывают у лиц молодого возраста, а миеломы, метастатические опухоли – у лиц старше 50 лет.
Локализация злокачестивенных опухолей костей выглядит следующим образом: 78, 1% - в длинных трубчатых костях, 12, 4% - придаточных пазухах носа; 9, 4%-челюстно-лицевой области.
Доказано, что проникающая радиация, даже в небольших дозах способствует развитию злокачественных опухолей. Это подтверждено резким ростом опухолей щитовидной железы в нашей Республике после катастрофы на Чернобыльской АС.
Для правильного понимания сущности опухолей костей, формирования диагноза и выбора оптимального метода лечения рассмотрим классификацию опухолей костей М. В. Волкова. Она проста , легко запоминается и удобна в работе. Представить ее можно в следующем виде.
1. Первичные опухоли остеогенного происхождения:
А. Доброкачественные (остеома, остеоид-остеома, остеобластокластома, хондрома, хондробластома, фиброма, доброкачественная хордома и др.)
Б. Злокачественные (остеогенная саркома, хондросаркома, злокачественная остеобластокластома, злокачественная хордома).
2. Первичные опухоли неостеогенного происхождения:
А. Доброкачественные (гемангиома, лимфангиома, липома, фиброма,
Б. Злокачественные (опухоль Юинга. Ретикулосаркома, липосаркома,
3. Вторичные опухоли, параоссальные и метастатические.
Напомним некоторые известные положения патологической анатомии о опухолях. Доброкачественные опухоли характеризуются отчетливой границей больного и здорового участка тканей, медленным ростом, раздвигая ткани, правильным расположением;клетки опухоли с небольшой активностью деления, не дают рецидивов и метастазов, могут малигнизироваться: остехондромы, энхондромы, остеобластокластомы и др.
Злокачественные опухоли характеризуются инфильтративным ростом в окружающих тканях, отсутствием четких границ, полями митозов, резкой атипией клеток, расстройством дифференциации и созревания, метастазированием с летальным исходом.
Особенности диагностики опухолей у детей
Диагностика опухолей у детей представляет собой одну из трудных задач современной ортопедии, рентгенологии и патологической анатомии. Это связано не только с разнообразием заболеваний, но и характерным начальным течением ряда заболеваний без проявления ясных симптомов. Нередко распознают их поздно, при явно выраженном проявлении болезни. Болезненный очаг, как правило, залегает в глубине костной коробки, при этом ребенок в отличие от взрослого не всегда в состоянии оценить свои ощущения и сформулировать свои жалобы. Ранняя диагностика опухолей затруднена необычайным сходством отдельных новообразований. Как клиницист не может безоговорочно опираться только на свои клинические данные, так и рентгенолог не может быть уверенным в наличии определенного заболевания на основании описания только рентгенограммы. Опасным является путь установления диагноза опухоли кости только на основании данных патологоанатома без учета клиники и рентгенологии.
Т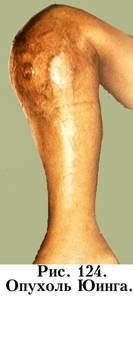
аким образом, диагностика заболеваний скелета – трудное и ответственное дело, Здесь необходимо комплексное использование существующих методов распознавания костных опухолей.
Трудности диагностики костных поражений опухолевым ростом состоят в том, что первые жалобы возникают у детей лишь тогда, когда болезненный очаг либо достигает больших размеров и сдавливает рядом находящиеся нервные стволы, либо, выходя за границы кости до надкостницы, вовлекают ее в процесс и проявляются болями.
В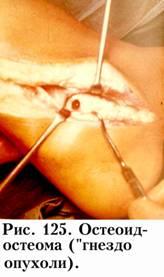
ыяснение характера боли – существенная часть трудного диагноза. Чаще всего боли являются первыми симптомами злокачественных опухолей, так как в процесс вовлекается надкостница. Вначале боли носят непостоянный характер. Позже больной ребенок уточняет их локализацию. Сначала боли периодические, затем становятся постоянными, наблюдаются в покое, даже при иммобилизации больной конечности гипсовой шиной боли не стихают ни днем, ни ночью. Иногда боли не соответствуют локализации опухоли. В этих случаях необходимо думать об иррадиации болей по нервным стволам. Так, при локализации очага в проксимальной части бедра, боли могут локализоваться в коленном суставе, иррадиируя по бедренному нерву. Весьма характерны ночные боли, в значительной степени изнуряющие больного.
При отдельных злокачественных новообразованиях боли появляются раньше, чем очаг выявляется на обычной рентгенограмме. В этих случаях необходимо прибегать к современным методам обследования больного: компьютерной и ядерномагнитнорезонансной томографии, которые позволяю выявить очаг размером около 2мм.
Уточняя анамнез заболевания, выясните, прежде всего, первые симптомы заболевания. Дети и родители нередко обращают внимание на предшествующую травму, хотя установлено, что травма не имеет никакого отношения к появлению опухолевого роста. При обычном травматическом повреждении боль, припухлость, нарушение функции появляются сразу же после травмы, а при опухолях эти клинические симптомы появляются спустя некоторое время, иногда даже через несколько месяцев. Поинтересуйтесь, применялось ли больному физиотерапевтическое лечение, особенно тепловые процедуры, и его эффективность. Больные с опухолями отмечают, что применение тепла усиливает боли и увеличивает пораженный сегмент. ФТЛ при опухолях противопоказано, так как стимулирует опухолевый рост.
Хороший внешний вид ребенка не исключает наличия у него злокачественного новообразования, так как кахексия развивается только в терминальной стадии процесса. Дети просто не доживают до ракового истощения, а умирают значительно раньше.
В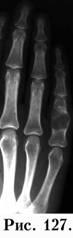
нешний вид органа, пораженного костной опухолью, припухлостью, которая пальпаторно отличается плотной консистенцией. Призлокачественных опухолях боль предшествует припухлости и появление припухлости при злокачественных опухолях – поздний симптом. Только при остеобластокластомах со значительным истончением кортикального слоя в месте опухоли при пальпации можно ощутить костный хруст (крепитацию), появляющийся из-за повреждения тонкого кортикального слоя при пальпации.
Метастатические опухоли никогда не пальпируются, а остеолитические формы чаще всего проявляются патологическим переломом.
Нарушение функции конечности зависит от локализации очага по отношению к суставу: остеогенная саркома, локализующаяся в эпиметафизе бедра, вызывает болевую контрактуру, а гигантома (ОБК) даже при прорыве опухоли в сустав не нарушает функцию конечности (сустава), т.к. безболезненна. Ограничение движений нередко связаны с патологическим переломом, который может стать первым признаком опухоли, а при злокачественных новообразованиях свидетельствует об инкураб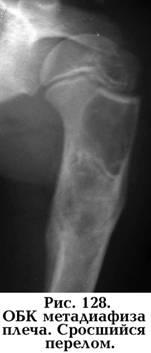
ельности опухоли и дает резкий толчок к метастазированию.
Возраст больного имеет существенное значение для решения вопроса о характере опухоли. Для детского возраста характерны первичные опухоли, метастатические крайне редки, а у взрослых наоборот - метастатические встречаются в 20 раз чаще. Так, на каждого больного с первичной опухолью приходится 2-3 метастатических. Возраст ребенка имеет существенное значение в возникновении некоторых видов опухолей. Так, эозинофильная гранулема чаще выявляется у детей дошкольного возраста, фиброзная дисплазия характерна для детей 10-12 лет, а для детей 5 лет – саркома Юинга, для детей старше 8 лет и подростков – остеогенная саркома.
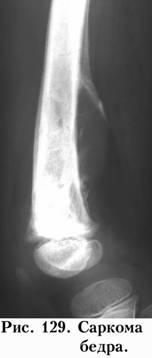
Локализация опухоли очень характерна. Некоторые опухоли имеют свою излюбленную локализацию, что может быть одним из диагностических симптомов. Так, хондромы локализуются в мелких костях кисти (рис. 127), гигантома (ОБК) у детей – в проксимальном метадиафизе плеча (рис. 128), а у взрослых – в проксимальном метаэпифизе большеберцовой кости. Остеогенная саркома локализуется в дистальном метафизе бедра (рис. 129), не нарушая зону роста и распространяется в диафиз. Саркома Юинга чаще поражает диафиз голени и предплечье.
Лабораторные данные. Общий анализ крови выполняется всем больным. При доброкачественных опухолях в нем изменений не выявляется. Практически, только у больных с саркомой Юинга в общем анализе крови определяются изменения по типу воспалительного синдрома: высокая СОЭ, нейтрофильный лейкоцитоз со сдвигом формулы влево.
Биохимические исследования. Биохимические исследования в настоящее время играют огромную роль в определении характера и стадии патологического процесса в кости. Значительное увеличение белка сыворотки крови выявляется при миеломной болезни. Наряду с этим в моче появляются тельца Бенс-Джойса, которые в норме отсутствуют.
При не распадающихся злокачественных опухолях происходит снижение общего белка сыворотки крови за счет снижения альбуминов при некотором увеличении уровня глобулинов. При явлениях дегидратации и некроза опухолей может наблюдаться снижение общего белка крови со значительным снижением содержания глобулинов.
У взрослых больных определение количества сиаловых кислот в сыворотке крови при опухолях костей дает еще один тест для установления диагноза. Установлено, что при доброкачественных, медленно растущих опухолях уровень сиаловых кислот не изменяется и соответствует норме (155 ед.). При остеобластокластоме (ОБК) сиаловые кислоты достигают 231 ед., а при злокачественных опухолях – 248 ед. После удаления злокачественной опухоли уровень сиаловых кислот нормализуется к концу 2-й недели послеоперационного периода. Медленное снижение уровня сиаловых кислот после операции может свидетельствовать о нерадикально проведенном оперативном вмешательстве или о наличии метастазов.
Уровень сиаловых кислот при злокачественных опухолях у детей резко повышен. Об этом свидетельствует показатель дифениламиновой реакции (ДФА). При остеогенной саркоме он равен 221 ед., при хондросаркоме – 224 ед., а при доброкачественных опухолях – 170-180 ед., то есть, соответствует норме.
Немаловажную роль в дифференциальной диагностике опухолей и остеомиелита имеет определение протеолитических ферментов, уровень которых повышается при злокачественных опухолях и при появлении метастазов.
П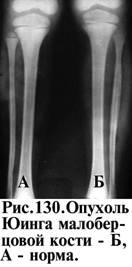
овышение уровня кальция крови до 12-20 мг% наблюдается при интенсивном разрушении кости при метастатических опухолях.
Некоторую помощь в диагностике опухолей костей может оказать определение активности щелочной фосфатазы сыворотки крови. Этот фермент, необходимый для расщепления органических фосфатных соединений с образованием фосфорной кислоты, которая откладывается в костях в виде фосфата кальция. Уровень фосфатазы увеличивается при недостатке кальция и фосфора в организме (рахит, гиперпаратиреоз). Уровень фосфатазы повышается при образовании костной мозоли после переломов и после патологических переломов, патологическом костеобразовании, которым является остеогенная саркома. При этом, повышение уровня щелочной фосфатазы не абсолютный симптом, однако, в комплексе с другими изменениями может помочь в установлении диагноза.
А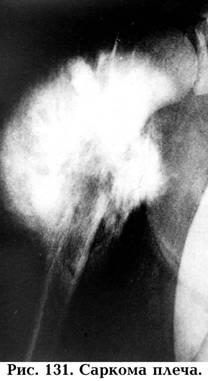
ктивность щелочной фосфатазы повышается при остеоид-остеоме, если гиперостоз, окружающий опухоль, был значительным, а при ОБК – если она привела к патологическому перелому. Т.е., определение активности щелочной фосфатазы является одним из вспомогательных тестов в комплексе диагностики опухолей костной ткани.
Рентгенологическая диагностика костных заболеваний вообще, и опухолей, в частности, представляет большие трудности, особенно у детей, из-за обилия сходных по рентгенологической картине заболеваний скелета, наблюдающихся в период роста. Рентгенологическому исследованию принадлежит ведущая, хотя и в ряде случаев и не окончательная роль в диагностике костных поражений.
При изучении полученной рентгенограммы следует обратить внимание на следующие признаки:
установить распространенность очага в пределах одной кости и отношение его к зоне роста;
локализацию (рис. 130) очага (центральное или периферическое расположение);
направление роста образования;
структура опухолевой ткани (рис. 131) и окружающий фон кости (склероз, пороз).
Для решения этих вопросов необходима хорошего качества структурная рентгенограмма.
Основной вопрос, на который должен ответить ортопед: добро или злокачественная опухоль в данном конкретном случае.
На этот вопрос можно ответить довольно просто: если в процесс вовлечена надкостница, то это опухоль злокачественная; если же периостальных напластований нет – доброкачественная. Для злокачественных новообразований кости характерны три вида периостальных реакций (рис. 132):
Г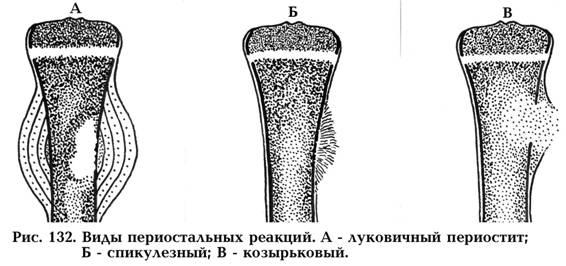
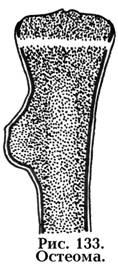
раницы очага поражения. Доброкачественные опухоли характеризуются четкими границами, а злокачественные – размытыми контурами как внутри кости, так и в соседстве с мягкими тканями. Дают прерывистые периостальные напластования и плотные включения за пределами кости. Характер границ довольно типичен для отдельных доброкачественных образований. Так, у остеомы нет четких границ с кортикальным слоем кости (рис. 133). Сливаясь с ним, она располагается экзостально. ОБК в случаях пассивно кистозной формы окружена со всех сторон зоной остеосклероза в виде полоски, а при активно-кистозной форме и литической – не имеет четких границ (рис. 134). Вместе перехода здоровой кости в опухоль видны новые мелкие ячейки.
Структура очага поражения при доброкачественных опухолях однородна, несмотря на возможные включения.
При первично-злокачественных опухолях уже в начале заболевания отмечается нечеткость границ, и неоднородность структуры из-за деструкции кости. Так, при остеогенной саркоме выражен пятнистый остеопороз с островками склероза (рис. 129). Такая неоднородность фона опухоли – один из ранних рентгенологических признаков этого новообразования.
Более полную информацию по структуре очага, даже при небольших размерах новообразования (до 2мм.), дают современные методы дополнительного обследования больного: томография (рис. 135), компьютерная томография, ядерно-магнитный резонанс, радиоизотопная диагностика.
Таким образом, установить диагноз новообразования костей, особенно в детском возрасте, весьма трудная задача. Для этого необходимо полноценное комплексное обследование больного.
Л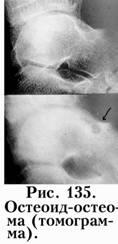
ечения опухолей. Ведущая роль в лечении больных с опухолями костей принадлежит хирургическому вмешательству. Резекция опухоли в пределах здоровых тканей при доброкачественных опухолях – основной способ оперативного лечения. Если при этом значительно страдает функция сустава (при удалении одной из суставных поверхностей) или ослабление прочности диафиза кости после удаления опухоли – применяют костнопластические операции. При злокачественных новообразованиях костей также применяют оперативный метод, но при этом делают более радикальные операции – ампутации и экзартикуляции, хотя это вмешательство может продлить жизнь больного всего лишь на несколько месяцев. Лучевая терапия применяется ограничено, так как на основную массу злокачественных опухолей такое лечение эффекта не оказывает. Только при опухоли Юинга в результате лучевого воздействия можно достичь длительной ремиссии и удлинить срок жизни больного даже на несколько лет.
Химиотерапия достаточного распространения при опухолях костей пока не получила.
Рассмотрим некоторые наиболее часто встречающиеся в клинической практике опухоли костей.
Читайте также:

