Опухоль средостения полая вена
Пациент жалуется на головные боли и шум в голове, что объясняется отёком. Давление в головном мозге у ранее здорового человека должно оставаться в норме, за этим следит специфический гематоэнцефалический барьер (ГЭБ). У пожилых людей, а также при сопутствующих сердечно-сосудистых заболеваниях и диабете функция ГЭБ страдает, поэтому внутричерепное давление может повыситься. Проявляется это и скачками артериального давления — кризами, и потерей сознания, и сонливостью, и судорогами.
Симптомы синдрома верхней полой вены
В зависимости от причины синдрома, симптоматика может развиваться медленно или быстро. Быстро — при агрессивных опухолях, таких как злокачественная лимфома и мелкоклеточный рак лёгкого. Постепенно проявляются клинические признаки при метастазах в лимфатические узлы рака и венозный тромбоз. Выраженность признаков синдрома верхней полой вены зависит от уровня, на котором частично перекрывается вена и степени сужения её просвета.
При любой скорости развития синдрома верхней полой вены наступает тот момент, когда без экстренной медицинской помощи обойтись невозможно.
До середины прошлого века синдром верхней полой вены (СВПВ), а если быть точным, то синдром её сдавления, вызывал только третичный сифилис, когда гуммы разрушали стенку грудной аорты с формированием аневризматических мешков, сдавливавших органы средостения и верхнюю полую вену в том числе. Третичный сифилис искоренили антибиотиками, но с начала ХХ века распространилось курение, а с ним и тысячекратно выросла заболеваемость раком лёгкого, который и стал основной причиной неотложного состояния, вызванного нарушением кровообращения очень крупной вены и впадающих в неё сосудов.
Сколько людей ежегодно настигает СВПВ, точно неизвестно, медицинская статистика учитывает только этиологическую причину — рак лёгкого, но не его осложнения, тем не менее, в последние годы пациенты с СВПВ всё чаще попадают в онкологическую реанимацию по причине критичной для жизни тяжести состояния. Большинство всех диагностированных СВПВ обусловлены распространённым раком лёгкого, причём восемь случаев из десяти вызваны опухолью правого лёгкого. Если разбираться с морфологией, то преимущественно венозный синдром инициирует мелкоклеточный рак лёгкого, реже плоскоклеточный, и совсем редко аденокарцинома. Два последних относят к немелкоклеточному раку лёгкого.
На втором месте по частоте индукции СВПВ стоят онкогематологические заболевания — высокозлокачественные лимфомы или лимфосаркомы, поражающие переднее средостение, чаще лимфобластные и диффузные крупноклеточные. Как правило, это очень агрессивные, растущие буквально за несколько дней опухоли. Синдром развивается при метастазах в лимфоузлах средостения любого рака, но чаще это органы, лимфоколлекторы которых находятся в средостенной клетчатке: молочная железа, пищевод и желудок. Метастазы герминогенных опухолей яичка распространяются от забрюшинных до надключичных зон преимущественно по лимфатическим путям, но на их долю приходится немного случаев СВПВ.
Почему так происходит?
Полые вены впадают в правые отделы сердца: предсердие и желудочек. При расслаблении правого предсердия в него под небольшим давлением подаётся почти бескислородная венозная кровь. Из предсердия кровь идёт в правый желудочек, откуда она выжмется в лёгочную артерию, чтобы в альвеолах лёгких насытиться кислородом и по лёгочным венам вернуться в сердце, но в левые отделы, которые через аорту погонят обогащённую кислородом питательную жидкость ко всем органам.
Верхняя полая вена тонкостенная, её мышечная оболочка — одно название, венозная кровь от головы и шеи идёт практически под давлением силы тяжести, движению помогают развитые мышцы рук и плечевого пояса. Рядом с веной в средостении проходят мощная аорта, где огромное давление крови, состоящие из хрящевых колец трахея и бронхи, и стелются цепочки лимфатических узлов, откачивающие лимфу от лёгких и других ближайших органов. Вот эти цепочки и создают проблемы, когда в них развиваются метастазы. Если аорта может противостоять сдавлению извне, то верхняя полая вена легко спадается, и не выполняет своей основной функции.
Вторичные раковые образования в лимфатических узлах деформируют их и увеличивают в размерах, что способно нарушить проходимость вены. Через стенку вены прорастает опухоль средостения, что характерно для крайне агрессивных злокачественных лимфом и мелкоклеточного рака лёгкого. К опухолевому поражению может присоединиться венозный тромбоз, который возникает даже без опухолевого поражения средостения. К примеру, чрезвычайно способствуют повышенной свёртываемости крови злокачественные опухоли желудочно-кишечного тракта и рак яичников. Всё это — опухоль, тромб, метастазы в лимфатических узлах нарушают отток крови, вызывая венозный застой с отёком.
Диагностика синдрома верхней полой вены
С одной стороны диагностика синдрома верхней полой вены проста: внешний вид настолько специфичен, что диагноз ставится сразу, и на первый взгляд совершенно достаточно взглянуть на больного. Если больной имеет анамнез — историю онкогематологического или онкологического заболевания, когда есть данные гистологического исследования. Тогда ограничиваются констатацией всех зон опухолевого поражения и приступают к терапии. Но в половине случаев синдром верхней полой вены развивается в дебюте заболевания, то есть СПВП — первый и единственный явный признак злокачественной опухоли.
Необходимо выяснить, чем вызван синдром, и только тогда его лечить. О наличии злокачественной опухоли говорит морфологическое исследование кусочка опухоли, химиотерапия и лучевая терапия проводятся только при наличии морфологического подтверждения рака. Исключения из этого незыблемого правила есть и тяжёлые проявления синдрома верхней полой вены в их числе, тогда лечение проводится по жизненным показаниям до получения клеточного анализа. Тем не менее, в специализированных клиниках сегодня есть возможность срочно верифицировать — получить морфологическое подтверждение рака.
Всегда выполняется рентгенография органов грудной клетки с послойной томографией средостения, но лучше сделать компьютерную томографию. Исследования помогают сориентироваться с последующей диагностикой — где делать пункцию или брать биопсию. При подозрении на рак лёгкого выполняется исследование мокроты на клетки рака, биопсия при бронхоскопии, возможна пункционная биопсия средостенного лимфатического узла, эндоскопическое исследование средостения, при подозрении на злокачественную лимфому берут пункцию из подвздошной кости или грудины.
Получение гистологического материала начинают с простой диагностической методики, при неудаче обращаются к более сложной. Просто разобраться с диагнозом, если есть другие визуальные опухоли или увеличенные периферические лимфоузлы, откуда можно взять клетки для микроскопического исследования. Без понимания, какой злокачественный процесс вызвал синдром сдавления верхней полой вены невозможно подобрать оптимальное лечение, хотя в крайне тяжёлых случаях, когда под угрозой жизнь и промедление смерти подобно, вводят химиопрепараты широкого спектра, действующие на все возможные причины СВПВ.
Лечение синдрома верхней полой вены
Если СВПВ — первое проявление злокачественной опухоли, то перспективы терапии весьма неплохие, потому что высоко агрессивные мелкоклеточный рак лёгкого, злокачественная лимфома и герминогенные опухоли яичка потенциально излечимые заболевания, очень хорошо отвечающие на первую химиотерапию. В этом случае эффект первого введения цитостатика чудесным образом возвращает пациенту лицо, поскольку буквально за пару часов уходят тягостные проявления болезни.
При истории онкологического заболевания, когда уже пройдены и операция, и лучевая терапия на первичную опухоль, и несколько курсов химиотерапии по поводу метастазов, а СВПВ обусловлен дальнейшим прогрессированием рака, нет перспектив на излечение, но улучшить качество жизни и продлить её тоже возможно. Специализированная онкологическая реанимация обеспечит максимально возможное поступление воздуха в лёгкие, избавит от избыточной жидкости, снизит отёчность головного мозга, предупредит развитие судорог, минимизирует воздействие венозного застоя на сердце и в некоторых случаях уменьшит сдавление верхней полой вены подключением лучевой терапии на очаг в средостении.
При синдроме верхней полой вены у первичного онкологического больного успех обязателен, и даже при длительной истории рака успех возможен, надо только попасть туда, где не только знают, но и имеют возможность оказать квалифицированную экстренную и обязательно онкологическую помощь. Реанимационная служба Европейской клиники удовлетворяет этим высоким требованиям и готова спасать в любое время.
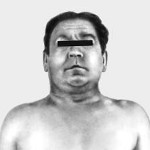
Синдром верхней полой вены – это симптомокомплекс, развивающийся вследствие нарушения кровообращения в системе верхней полой вены и затруднения оттока венозной крови от верхних отделов туловища. Классическими признаками синдрома верхней полой вены служат: цианоз; одутловатость головы, шеи, верхних конечностей, верхней половины грудной клетки; расширение подкожных вен; одышка, охриплость голоса, кашель и др. Нередко развиваются общемозговые, глазные, геморрагические проявления. Диагностический алгоритм может включать проведение рентгенографии ОГК, венокаваграфии, КТ и МРТ грудной клетки, УЗДГ, медиастиноскопии, торакоскопии с биопсией. При синдроме может быть предпринята эндоваскулярная баллонная ангиопластика и стентирование, тромбэктомия, резекция ВПВ, обходное шунтирование, паллиативное удаление опухоли с целью декомпрессии средостения.
МКБ-10

- Причины СВПВ
- Симптомы СВПВ
- Осложнения
- Диагностика
- Лечение СВПВ
- Прогноз
- Цены на лечение
Общие сведения
Под синдромом верхней полой вены (СВПВ), или кава-синдромом, понимают вторичное патологическое состояние, осложняющее многие заболевания, связанные с поражением органов средостения. В основе кава-синдрома лежит экстравазальная компрессия или тромбоз верхней полой вены, нарушающие отток венозной крови от головы, плечевого пояса и верхней половины туловища, что может приводить к жизнеугрожающим осложнениям. Синдром верхней полой вены в 3-4 раза чаще развивается у пациентов мужского пола в возрасте 30-60 лет. В клинической практике с синдромом верхней полой вены приходится сталкиваться специалистам в области торакальной хирургии и пульмонологии, онкологии, кардиохирургии, флебологии.
Верхняя полая вена (ВПВ) располагается в среднем средостении. Она представляет собой тонкостенный сосуд, окруженный плотными структурами - грудной стенкой, аортой, трахеей, бронхами, цепочкой лимфоузлов. Особенности строения и топографии ВПВ, а также физиологически низкое венозное давление обусловливают легкое возникновение обструкции магистрального сосуда. Через ВПВ оттекает кровь от головы, шеи, верхнего плечевого пояса и верхних отделов грудной клетки. Верхняя полая вена имеет систему анастомозов, выполняющих компенсаторную функцию при нарушении проходимости ВПВ. Однако венозные коллатерали не могут полностью заменить ВПВ. При синдроме верхней полой вены давление в ее бассейне может достигать 200-500 мм вод. ст.

Причины СВПВ
Развитию синдрома верхней полой вены могут способствовать следующие патологические процессы: экстравазальная компрессия ВПВ, опухолевая инвазия стенки ВПВ или тромбоз. В 80-90% случаев непосредственными причинами кава-синдрома выступают рак легкого, преимущественно правосторонней локализации (мелкоклеточный, плоскоклеточный, аденокарцинома); лимфогранулематоз, лимфомы; метастазы рака молочной железы, рака простаты и рака яичка в средостение; саркома и др.
В остальных случаях к компрессии ВПВ могут приводить доброкачественные опухоли средостения (кисты, тимомы), фиброзный медиастинит, аневризма аорты, констриктивный перикардит, инфекционные поражения: (сифилис, туберкулез, гистоплазмоз), загрудинный зоб. Синдром верхней полой вены может быть обусловлен тромбозом ВПВ, развивающимся на фоне длительной катетеризации вены центральным венозным катетером или пребывания в ней электродов электрокардиостимулятора.
Симптомы СВПВ
Клинические проявления синдрома верхней полой вены обусловлены повышением венозного давления в сосудах, кровь от которых в норме оттекает через ВПВ или безымянные вены. На выраженность проявлений влияют скорость развития синдрома верхней полой вены, уровень и степень нарушения кровообращения, адекватность коллатерального венозного оттока. В зависимости от этого клиническое течение синдром верхней полой вены может быть медленно прогрессирующим (при компрессии и инвазии ВПВ) или острым (при тромбозе ВПВ).
Классическая триада, характеризующая синдром верхней полой вены, включает отек, цианоз и расширение поверхностных вен на лице, шее, верхних конечностях и верхней половине туловища. Пациентов может беспокоить одышка в покое, приступы удушья, охриплость голоса, дисфагия, кашель, боли в груди. Указанные симптомы усиливаются в положении лежа, поэтому больные вынуждены принимать в постели полусидячее положение. В трети случаев отмечается стридор, обусловленный отеком гортани и угрожающий обструкцией дыхательных путей.
Осложнения
Часто при синдроме верхней полой вены развиваются носовые, легочные, пищеводные кровотечения, вызванные венозной гипертензией и разрывом истонченных стенок сосудов.
Нарушение венозного оттока из полости черепа приводит к развитию церебральных симптомов:
- головной боли
- шума в голове
- сонливости
- судорог
- спутанности и потери сознания.
В связи с нарушением функции глазодвигательных и слуховых нервов могут развиваться:
- диплопия
- двусторонний экзофтальм
- слезотечение
- утомляемость глаз
- снижение остроты зрения
- тугоухость
- слуховые галлюцинации
- шум в ушах
Диагностика
Физикальное обследование пациента с синдромом верхней полой вены выявляет набухание вен шеи, расширенную сеть подкожных венозных сосудов на груди, полнокровие или цианоз лица, отек верхней половины туловища. При подозрении на синдром верхней полой вены всем больным показано рентгенологическое обследование - рентгенография грудной клетки в двух проекциях, томография (компьютерная, спиральная, магнитно-резонансная). В некоторых случаях для определения локализации и выраженности венозной обструкции прибегают к проведению флебографии (венокаваграфии).

С целью дифференциальной диагностики тромбоза ВПВ и обструкции извне показана УЗДГ сонных и надключичных вен. Осмотр глазного дна офтальмологом позволяет выявить извитость и расширение вен сетчатки, отек перипапиллярной области, застойный диск зрительного нерва. При измерении внутриглазного давления может отмечаться его значительное повышение.
Для определения причин синдрома верхней полой вены и верификации морфологического диагноза может потребоваться проведение бронхоскопии с биопсией и забором мокроты; анализа мокроты на атипичные клетки, цитологического исследования промывных вод из бронхов, биопсии лимфатического узла (прескаленной биопсии), стернальной пункции с исследованием миелограммы. При необходимости может выполняться диагностическая торакоскопия, медиастиноскопия, медиастинотомия или парастернальная торакотомия для ревизии и биопсии средостения.
Дифференциальную диагностику кава-синдрома проводят с застойной сердечной недостаточностью: при синдроме верхней полой вены отсутствуют периферические отеки, гидроторакс, асцит.
Лечение СВПВ
Симптоматическое лечение синдрома верхней полой вены направлено на повышение функциональных резервов организма. Оно включает назначение низкосолевой диеты, ингаляций кислорода, диуретиков, глюкокортикоидов. После установления причины, вызвавшей развитие синдрома верхней полой вены, переходят патогенетическому лечению.
Так, при синдроме верхней полой вены, обусловленном раком легкого, лимфомой, лимфогранулематозом, метастазами опухолей других локализаций, проводится полихимиотерапия и лучевая терапия. Если развитие синдрома верхней полой вены вызвано тромбозом ВПВ, назначается тромболитическая терапия, проводится тромбэктомия, в некоторых случаях – резекция сегмента верхней полой вены с замещением резецированного участка венозным гомотрансплантатом.
При экстравазальной компрессии ВПВ радикальные вмешательства могут включать расширенное удаление опухоли средостения, удаление медиастинальной лимфомы, торакоскопическое удаление доброкачественной опухоли средостения, удаление кисты средостения и др. В случае невозможности выполнения радикальной операции прибегают к различным паллиативным хирургическим вмешательствам, направленным на улучшение венозного оттока: удалению опухоли средостения с целью декомпрессии, обходному шунтированию, чрескожной эндоваскулярной баллонной ангиопластике и стентированию верхней полой вены.
Прогноз
Отдаленные результаты лечения синдрома верхней полой вены зависят, прежде всего, от основного заболевания и возможностей его радикального лечения. Устранение причин приводит к купированию проявлений кава-синдрома. Острое течение синдрома верхней полой вены может вызвать быструю гибель больного. При синдроме верхней полой вены, обусловленном запущенным онкологическим процессом, прогноз неблагоприятный.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Синдром верхней полой вены (СВПВ) - веноокклюзионное заболевание, которое приводит к клинически значимому нарушению венозного оттока из бассейна верхней полой вены.
Что вызывает синдром верхней полой вены?
78-97% случаев СВПВ взрослых обусловлены онкологическими заболеваниями. При этом около половины больных с СВПВ страдают раком легкого, а до 20% - неходжкинскими лимфомами. Несколько реже синдром верхней полой вены возникает при метастатическом раке молочной железы, еще реже при других злокачественных новообразованиях, поражающих средостение и лёгкие (при лимфоме Ходжкина, тимоме или герминогенных опухолях СВПВ развивается менее чем в 2% случаев).
Причины развития СВПВ - компрессия верхней полой вены, опухолевая инвазия, тромбоз или склеротическое изменение этого сосуда.
Синдром верхней полой вены неопухолевой этиологии встречают при:
- загрудинном зобе,
- гнойном медиастините,
- саркоидозе,
- силикозах,
- констриктивном перикардите,
- постлучевом фиброзе,
- тератоме средостения,
- идиопатическом медиастинальном фиброзе,
- любом заболевании возможно развитие СВПВ как результат тромбоза и склероза вены при длительном стоянии катетера в верхней полой вене.
У детей причина синдрома верхней полой вены - длительная катетеризация верхней полой вены, а около 70% случаев СВПВ, связанных со злокачественными новообразованиями, обусловлены диффузной крупноклеточной или лимфобластной лимфомами.
Симптомы синдрома верхней полой вены
Клинические симптомы и тяжесть синдрома верхней полой вены зависят от скорости нарастания и локализации обструкции, выраженности тромбоза и адекватности коллатерального кровотока. Обычно синдром развивается постепенно, в течение нескольких недель, при этом коллатеральный кровоток осуществляется через v azygos и вены передней грудной клетки в нижнюю полую вену СВПВ имеет специфический и ранние симптомы.
Специфический признак СВПВ - увеличение венозного давления в системе верхней полой вены (голова, шея, верхняя половина туловища и руки) выше 200 см. вод. ст.
Симптомы усиливаются в положении лежа и при наклонах.
При значительном нарушении оттока из вен головы возможны тромбоз сагит-тального синуса и отёк головного мозга.
В редких случаях быстрого развития обструкции верхней полой вены повышение венозного давления приводит к увеличению ВЧД, отёку головного мозга, тромбозу сосудов головного мозга или геморрагическому инсульту.
Диагностика синдрома верхней полой вены
Дополнительное инструментальное обследование проводят для уточнения локализации и характера обструкции верхней полой вены. Наиболее информативна КТ и ангиография, по результатам которых можно судить о локализации, протяжённости и характере обструкции вены (тромбоз или сдавление вены извне), коллатеральном кровотоке, а также получить детальное представление об опухоли и ее отношении к другим структурам средостения и грудной клетки. Уточнение локализации опухоли в результате КТ позволяет провести чрескожную трансторакальную биопсию (она более безопасна, чем открытая биопсия или медиастиноскопия) с последующей морфологической верификацией опухоли.

[1], [2], [3], [4], [5], [6], [7], [8], [9]
Лечение синдрома верхней полой вены
Общие лечебные мероприятия при синдроме верхней полой вены включают в себя постоянную ингаляцию кислорода, назначение седативных препаратов, которые снижают СВ и давление в системе верхней полой вены, обеспечивая улучшение состояния большинства пациентов, постельный режим (головной конец кровати больного должен быть приподнят).
Экстренное лечение показано при тяжелом течении синдрома верхней полой вены с развитием отека головного мозга, проводят баллонную дилатацию окклюзированного отдела вены и его стентирование. При успешном проведении операции наблюдают немедленное облегчение симптомов СВПВ любой этиологии, улучшается качество жизни и обеспечивается возможность дополнительного обследования, уточнения нозологии, морфологической верификации, адекватного специфического лечения (противоопухолевой терапии, хирургического лечения и т. п.). Показание к экстренному симптоматическому облучению области опухолевой обструкции верхней полой вены ограничено тяжелым СВПВ, который сопровождается обструкцией дыхательных путей, компрессией спинного мозга либо быстрым повышением ВЧД при технической невозможности баллонной ангиопластики.
В зависимости от причины развития синдрома верхней полой вены тактика лечения различна.
- Если причина СВПВ - склероз вены вследствие длительного стояния катетера, проводят баллонную дилатацию окклюзированного отдела (иногда с последующим стентированием). У пациентов с онкологической этиологией СВПВ стент остаётся пожизненно.
- При окклюзионном тромбозе и отсутствии противопоказаний эффективен системный тромболизис (стрептокиназа 1,5 млн ЕД в/в в течение часа) с последующим введением прямых антикоагулянтов (гепарин натрия 5000 ЕД 4 раза в сутки в течение недели).
- При опухолевой этиологии СВПВ стойкого улучшения можно ожидать только от специфического противоопухолевого лечения, прогноз прямо зависит от прогноза онкологического заболевания. Мелкоклеточный рак легкого и неходжкинские лимфомы, две самые частые онкологические причины СВПВ, чувствительны к химиотерапии и потенциально излечимы. При этих заболеваниях разрешения симптомов СВПВ можно ожидать в течение ближайших 1-2 нед после начала противоопухолевой терапии. Синдром рецидивирует в последующем у 25% пациентов. При крупноклеточных лимфомах и значительной опухолевой массе клеток, локализованной в средостении, обычно прибегают к комбинированному химиолучевому лечению. Облучение органов средостения показано при большинстве опухолей, нечувствительных к химиотерапии, либо при неустановленной морфологической структуре опухоли. Облегчение симптомов синдрома верхней полой вены наступает в течение 1-3 нед после начала лучевого лечения.
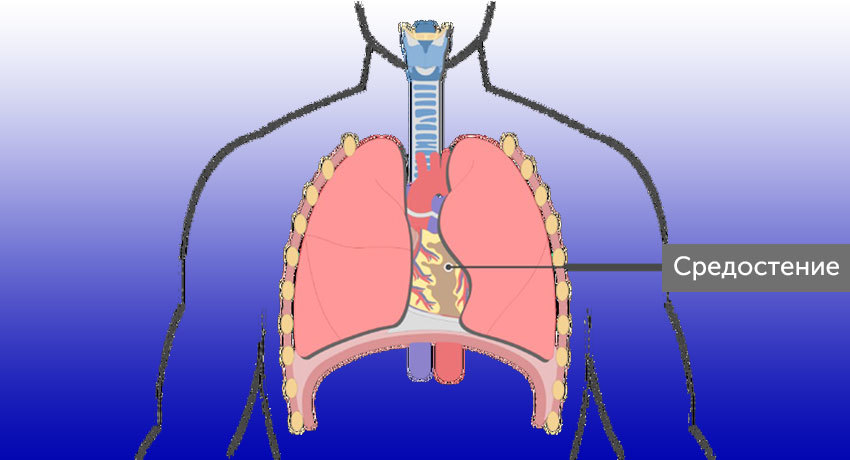
Средостением называют комплекс органов, окруженных жировой клетчаткой, который находится в грудной клетке между легкими. Анатомически его делят на две части. В верхнем средостении находится тимус (вилочковая железа) у детей и оставшаяся на его месте жировая клетчатка у взрослых, отрезки верхней полой вены и аорты, плечеголовные вены, пищевод, трахея, грудной лимфатический проток, различные нервные структуры.

Нижнее средостение делится на три отдела (на эти же отделы можно разделить сразу всё средостение — и верхнее, и нижнее):
- В переднем средостении находится тимус, внутренние грудные вены и артерии, лимфоузлы.
- Среднее, или центральное, средостение включает сердце, полые вены, восходящий отдел и дугу аорты, легочные артерии и вены, трахею и главные бронхи, лимфатические узлы.
- В заднем средостении расположены парная и полунепарная вены, блуждающие нервы, аорта, пищевод, грудной лимфатический проток, лимфоузлы.
Разновидности опухолей средостения
Всего в средостении встречается около 100 разновидностей доброкачественных и злокачественных новообразований, причем, злокачественные диагностируют в 4 раза чаще.
Наиболее распространенные образования в переднем средостении:
- Лимфомы Ходжкина и неходжкинские лимфомы — опухоли из лимфоидной ткани.
- Тимомы и кисты тимуса (вилочковой железы) чаще всего доброкачественные, в 30% случаев они растут агрессивно, прорастают через капсулу железы и вторгаются в соседние ткани.
- Опухоли из зародышевых клеток в 60–70% случаев являются доброкачественными.
- Образования из щитовидной железы также иногда могут находиться в средостении, чаще всего это различные формы зоба.
Наиболее распространенные образования в центральном средостении:
- Бронхогенная киста — один из наиболее распространенных типов кист, встречающихся в средостении. Представляет собой полость со слизистой жидкостью внутри.
- Лимфаденопатия — увеличение лимфатических узлов.
- Перикардиальная киста — происходит из околосердечной сумки.
- Опухоли трахеи — бывают доброкачественными и злокачественными.
- Опухоли пищевода, в том числе рак.
Наиболее распространенные образования в заднем средостении:
- Нейрогенные опухоли — самый распространенный тип новообразований в заднем средостении. В 70% случаев являются доброкачественными, чаще всего встречаются у детей. Могут происходить из оболочек нервов, ганглиозных и параганглиозных клеток. Встречаются невриномы, шванномы и др.
- Лимфаденопатия.
- Экстрамедуллярный гемопоэз — очаги кроветворения за пределами красного костного мозга. При этом развивается анемия.
- Злокачественные опухоли и метастазы в грудном отделе позвоночника.
Частота встречаемости некоторых опухолей средостения:
- Опухоли тимуса 10–20%
- Опухоли из нервных структур 15–25%
- Герминогенные опухоли (из зародышевых клеток) 15–25%
- Лимфомы 20%
- Мезенхимальные опухоли (из мягких тканей) 5–6%
Оставьте свой номер телефона
Симптомы опухолей средостения
Симптомы неспецифичны: они встречаются при различных заболеваниях, и по ним невозможно точно сказать, имеется ли у пациента опухоль средостения. Диагноз можно установить только по результатам обследования. Возможные клинические проявления: боль в груди, одышка, кашель, нарушение глотания, повышение температуры тела, озноб, потливость по ночам, охриплость голоса, потеря веса без видимой причины, свистящее шумное дыхание (стридор), увеличение подкожных лимфатических узлов.
У некоторых пациентов встречаются симптомы, связанные со сдавлением большой опухолью нервных структур и крупных кровеносных сосудов:
Опухоли средостения могут достигать гигантских размеров, вплоть до того, что занимают половину грудной клетки. При этом состояние больного сильно ухудшается. Большие новообразования способны приводить к деформации грудной клетки.
Опухоли вилочковой железы способны приводить к ряду эндокринных нарушений: синдрому (у 25–30% пациентов), синдрому , гипертрофической остеоартропатии, эктопической продукции антидиуретического гормона. Известны случаи карциноидного синдрома, когда возникает выраженная синюшность кожи, приступы удушья, диарея. В редких случаях первыми симптомами опухолей тимуса становятся признаки метастазов в костях, коже, лимфатических узлах.
Оставьте свой номер телефона
Методы диагностики
Зачастую опухоль в средостении выявляют с помощью рентгенографии. Снимки в передней и боковой проекциях позволяют оценить размеры, форму и локализацию новообразования. Более подробную информацию помогает получить компьютерная томография (КТ) с внутривенным контрастированием. Ее применяют как стандартный уточняющий метод диагностики. Выполняют КТ грудной и брюшной полости, таза.
Магнитно-резонансная томография показана при больших размерах опухолей, подозрении на сосудистые образования и патологии крупных сосудов, увеличении лимфатических узлов, поражениях сердца. При подозрении на наличие очагов в головном мозге выполняют КТ или МРТ головы с контрастированием.
Трахеобронхоскопия (эндоскопическое исследование трахеи и бронхов) помогает выявить прорастание опухоли в дыхательные пути или их сдавление извне. Отдаленные метастазы и поражение лимфатических узлов можно выявить с помощью ультразвукового исследования.
При подозрении на метастазы в костях выполняют остеосцинтиграфию. Это исследование также предполагает применение радиофармпрепаратов.
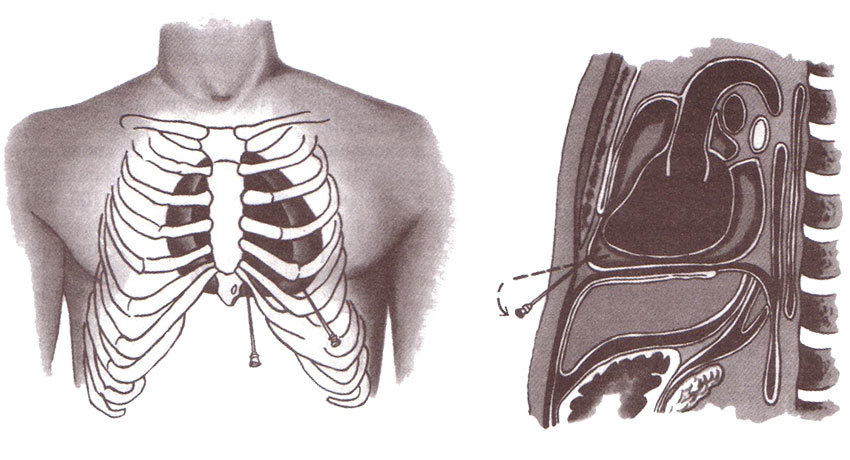
Обследование при опухолях средостения обязательно включает проведение биопсии. Врач должен получить образец ткани патологического образования для исследования в лаборатории. Забор материала можно провести разными способами:
- Пункционную биопсию проводят с помощью иглы. В зависимости от локализации, ее можно выполнить через грудную стенку под контролем КТ или УЗИ (трансторакально — точность диагностики достигает 70–95%), во время эндоскопических процедур: трансбронхиально (через стенку бронха), трансэзофагеально (через стенку пищевода).
- Во время бронхоскопии — специальным инструментом, если опухоль прорастает в стенку бронха.
- Во время медиастиноскопии — эндоскопического исследования средостения через разрез в яремной выемке (над грудиной) или в промежутке между вторым и третьим ребрами слева от грудины (операция Чемберлена).
В лаборатории проводят гистологическое, а также иммуногистохимическое исследование. Это помогает оценить характер образования и установить его гистологический тип.
В клинике Медицина 24/7 проводятся все современные виды диагностики. Наши врачи максимально оперативно установят точный диагноз и назначат наиболее эффективное лечение в соответствии с современными международными протоколами.
Лечение опухолей средостения
Лечебная тактика главным образом зависит от типа и локализации опухоли. При опухолях тимуса обычно выполняют хирургическое вмешательство с последующим курсом лучевой терапии, химиотерапии. Ранее всегда прибегали к открытой операции через разрез со стернотомией — пересечением грудины. Это очень травматичная и сложная операция, она сопряжена с высокими рисками осложнений, после нее пациентам требуется длительный восстановительный период. В настоящее время активно применяются малоинвазивные видеоторакоскопические вмешательства через проколы в грудной стенке.
В клинике Медицина 24/7 такие операции выполняют ведущие торакальные хирурги в операционных, оснащенных новейшим оборудованием.
Преимущества торакоскопии (VATS) перед открытыми хирургическими вмешательствами:
- Меньшая травматичность, более низкий риск осложнений, таких как инфекции, кровотечение.
- Более короткий восстановительный период. Пациенты быстрее возвращаются к привычной жизни, работе.
- Менее выраженные и продолжительные боли в послеоперационном периоде.
- Более короткие сроки госпитализации.
При лимфомах, как правило, проводят облучение с предварительным курсом неоадъювантной химиотерапии. Нейрогенные опухоли в заднем средостении удаляют хирургически.
При доброкачественных образованиях в средостении, которые не вызывают симптомов, зачастую придерживаются выжидательной тактики. Пациенту назначают периодические визиты в клинику для контрольных осмотров и обследований. Если образование достигает больших размеров и становится симптомным, встает вопрос о хирургическом вмешательстве.
Более подробная информация о хирургическом лечении различных видов опухолей средостения представлена в отдельной статье на нашем сайте.
В клинике Медицина 24/7 применяются практически все современные методы диагностики и лечения опухолей средостения. С пациентами работают ведущие врачи-специалисты, мы применяем современные технологии и противоопухолевые препараты новейших поколений. Лечение проводится в соответствии с современными международными протоколами, на уровне передовых клиник мира. Для каждого пациента подбирается индивидуальная тактика лечения, в соответствии с типом, локализацией, размерами новообразования, с учетом общего состояния здоровья и сопутствующих патологий. Это помогает добиваться максимально высокой эффективности и наилучшего прогноза.
Читайте также:





