Опухоль с инвазией в лимфатические сосуды
Рак молочной железы (БК) является наиболее частым причиной смерти у женщин в возрасте от 35 до 55 лет (Uzzan et al, 2004). Локо-региональное распространение и рецидив заболевания могут быть изнурительными, но метастазы в отдаленные органы являются основной причиной смерти от рака молочной железы (БК). Одной из самых ранних стадий метастатического каскада является (лимфо) сосудистая инвазия или проникновение опухолевых клеток в лимфатические и / или кровеносные сосуды в первичной опухоли и вокруг нее. Таким образом, эмболы опухолевых клеток в лимфе и кровеносных сосудах считаются морфологическими коррелятами метастазирования ВС с локально-региональными лимфатическими узлами (LNs) и удаленными гематогенными сайтами, соответственно. Присутствие лимфоваскулярной инвазии действительно коррелировало с наличием метастазов LN и с плохим прогнозом у пациентов с BC (Sampat et al., 1977; Nealon et al., 1979, 1981; Dawson et al., 1982, 1986; Weigand et al, 1982, Bettelheim et al., 1984; Berger et al., 1988; Rosen et al., 1989, 1991; Lee et al., 1990; Clayton, 1991; Clemente et al., 1992; Neville et al., 1992; Fisher et al., 1993a, 1993b; Lauria et al, 1995). В последнее время интерес к (лимфо) сосудистой инвазии был увеличен за счет добавления перитумурального (лимфо) сосудистого вторжения в критерий Санкт-Галлена для выбора адъювантного системного лечения в действующем ВС (Goldhirsch et al, 2005). В этих критериях лимфоваскулярная инвазия обнаруживается на участках гематоксилин-эозин (HE), которые не позволяют различать инвазию кровеносных сосудов (BVI) и инвазию лимфатических сосудов (LVI).
Исторически сложилось так, что различные методологические проблемы препятствовали визуализации LVI и BVI в образцах резекции пациентов с БК. Одна из основных проблем заключалась в том, чтобы отличить внутригрудную лимфу и кровеносные сосуды от HE-слайдов от артефактов ретракции, вызванных фиксацией и обработкой ткани. Большинство авторов включали только сосуды с четким эндотелием (Sampat et al., 1977; Nealon et al., 1979, 1981; Dawson et al., 1982, 1986; Weigand et al., 1982; Bettelheim et al., 1984; Berger et al, 1988; Rosen et al, 1989, 1991; Orbo et al., 1990; Clayton, 1991; Clemente et al., 1992; Neville et al., 1992; Fisher et al., 1993a, 1993b; Pinder et al., 1994; Lauria et al. 1995), отсутствовали небольшие и рухнувшие внутригрудные сосуды или сосуды, полностью заполненные опухолевыми клетками. Поэтому некоторые авторы изучали только перитумуральный LVI и BVI (Clemente et al, 1992; Neville et al., 1992; Lauria et al., 1995) или использовали морфологические и топографические критерии для идентификации LVI (Orbo et al, 1990).
В течение последнего десятилетия было обнаружено несколько специфических маркеров для лимфатического эндотелия, таких как Prox-1, транскрипционный фактор, Lyve-1, гиалуронановый рецептор, подопланин, белок мембраны гломерулярного подоцита и D2-40. Недавно было показано, что антитело D2-40 специфически распознает подопланин (Schacht et al, 2005) и что D2-40 и подопланин являются наиболее чувствительными и специфическими антителами для обнаружения лимфатического эндотелия (Evangelou et al, 2005). В BC мы ранее продемонстрировали, что D2-40 является лучшим маркером для лимфатического эндотелия (Van der Auwera et al, 2005). Используемый в комбинации с панендотелиальными маркерами, такими как CD34 или CD31, теперь можно провести различие между BVI и LVI и изучить роль обоих процессов в метастазировании BC. Недавние данные (рассмотренные Pantel и др.) Подтвердили модели метастазов BC, предполагающие, что лимфатическое и гематогенное распространение в BC являются двумя комплементарными и специфическими путями (Pantel and Brakenhoff, 2004). Поэтому целью этого исследования было оценить методику с использованием объединенного профиля иммуногистохимической экспрессии для дифференциации на индивидуальной основе сосудов между LVI и BVI в последовательной серии пациентов с BC. Кроме того, мы получили количественные данные о LVI и BVI в BC и коррелировали присутствие LVI и BVI с другими клинико-патологическими переменными.
С 18 марта 2005 года по 19 августа 2005 года все проспективные опухолевые, квадрантетомические или (модифицированные) образцы мастэктомии, содержащие инвазивный БК, которые были обследованы на кафедре патологии, больница общего профиля AZ St-Augustinus, Wilrijk, Бельгия, были проспективно включены в это исследование после письменного информированного согласия , Поскольку исследователи не имели доступа к клинико-патологическим данным, все 109 включенных образцов резекции обрабатывались и анализировались, как описано ниже. Когда код анонимности был нарушен, один пациент с документально удаленными метастазами и пять пациентов с местным рецидивом были исключены. Из восьми пациентов с более чем одним образцом резекции учитывался только первый. Таким образом, в исследование было включено 95 пациентов с оперативной карциномой молочной железы. Один пациент отказался от подмышечной лимфаденэктомии, поэтому никакой информации о статусе LN у этого пациента не было. В таблице 1 приведены клинико-патологические данные. Возраст, статус опухоли (T) и узлового (N), гистологический тип, уровень опухоли, эстроген (ER) и статус рецептора прогестерона (PR), статус онкопротеина р53 и HER2 / neu регистрировались путем обзора файлов патологии. Опухоли гистологически оценивались в соответствии с модификацией гистологической классификации Блума и Ричардсона в Ноттингеме (Bloom and Richardson, 1957; Elston, 1987). Статус опухоли и N были назначены в соответствии с классификацией метастазов опухолевого узла Американского Объединенного комитета по раку (Green et al, 2002). Лимфатические узлы были обследованы в соответствии со стандартной процедурой патологии в нашем учреждении: этапы HE ступеней каждые 200 мкм для дозорных LNs и одна HE-секция каждые 3 мм для беспучных LN. Для обнаружения опухолевых клеток в LN не использовались иммуногистохимические методы. Кроме того, присутствие и размер фиброзного фокуса и картина роста опухоли были оценены на верхних листах HE, как определено ранее (Hasebe et al, 1998; Colpaert et al, 2001, 2003b). Фибротический фокус определяется как шрамовидная область, состоящая из фибробластов и волокон коллагена, которая занимает различный процент центра инвазивной проточной карциномы груди. В инфильтративной картине роста клетки карциномы проникают между ранее существовавшими структурами паренхимы молочной железы, без значительного нарушения структуры груди. В экспансивном росте роста опухоль образует хорошо очерченный узел, состоящий из клеток карциномы и десмопластической соединительной ткани. Ранее существовавшие паренхиматозные структуры груди не присутствуют внутри опухоли, но оттесняются экспансивно растущим узелоком. Характер роста смешанный инфильтративно-экспансивный, когда опухоль состоит из центрального экспансивного узла, окруженного карциномами, с показателем инфильтративной картины роста.
После рутинного гистопатологического исследования три последовательных участка 4 мкм всех фиксированных формалином блоков, содержащих парафин (FFPE), содержащих инвазивную карциному, были вырезаны и пронумерованы. Эти слайды были (иммуно) гистохимически окрашены в фиксированном порядке: первая часть каждого блока была окрашена HE, вторая — антителами против CD34 (маркер панендотелия), а третья — с антителами против D2-40 (лимфатический эндотелийный маркер). Иммуногистохимия CD34 и D2-40 (IHC) была выполнена на Dako Autostainer (Дако, Glostrüp, Дания) с использованием Envision Dual Link + в качестве системы обнаружения (Dako). Начальные антитела CD34 (разбавление 1/50, Clone Qbend10, Dako) и D2-40 (разбавление 1/100, Dako) были инкубированы в течение 30 мин.
Статистический анализ выполнялся с помощью программного пакета SPSS 12.0. Значение P 0,05 считалось статистически значимым, 0,5
Рак является одним из самых страшных и в то же время распространенных заболеваний. При своевременном обнаружении онкология хорошо поддается терапии.
Однако если патология не была диагностирована на начальной стадии, то раковые клетки начинают распространяться по всему организму, развивается инвазивный рак.
Что такое инвазия в онкологии знают далеко не все люди. А ведь от данного процесса метастазирования зависит течение онкологии, возможные осложнения.

Понятие инвазии опухоли
Инвазия опухоли – что это такое? Это патологический процесс, при котором раковые клетки отсоединяются от первичного новообразования и распространяются по организму, прорастая сквозь ткани других органов. Так формируются вторичные опухолевые очаги.
Некоторые считают, что инвазия и метастазирование – это одинаковые понятия, на самом деле – это различные вещи. В нормальном состоянии клетки обладают способностью к инвазивному росту. Это проявляется в ситуациях:
- в период вынашивания ребенка (плацента врастает в стенку матки);
- период роста, развития эмбриона;
- регенерация крупных ран.
Инвазия в онкологии является начальным процессом развития метастаз в разных частях организма. Инвазивный рак очень сложно поддается лечению. Объясняется это тем, что раковые клетки, будучи за пределами базальной мембраны, усиленно питаются и насыщаются кислородом, вследствие этого иммунитет ослабляется и происходит обширное поражение организма.
Если терапия не была проведена своевременно, то рак перейдет в запущенную фазу и вероятность излечения будет минимальной.
Этапы инвазивного процесса
Инвазия опухоли протекает постепенно. Весь процесс развития инвазивного рака происходит в несколько этапов:
- Первая стадия . Межклеточные контакты ослабляются, мембранные белки, которые связывают между собой раковые клетки, отдаляются друг от друга, их количество уменьшается. В это же время концентрация клеток, обеспечивающих мобильность новообразований, повышается. При инвазионном раке размеры опухоли не превышают 2 см,
- Вторая стадия . Раковые клетки крепятся к тканям матрикса (межтканевый барьер организма, состоящий из соединительнотканных структур и базальных клеточных мембран). Размеры опухоли на данном этапе инвазивного рака достигают 2-5 см.
- Третья стадия . Раковые клетки вырабатывают особые ферменты, способствующие ослаблению матрикса. В результате это провоцирует разрушение тканевых барьеров. На этом этапе новообразование не обладает четкими границами, наблюдается склеивание патологических клеток в лимфоузлах.
- Четвертая стадия . Запущенная форма инвазионного рака, при которой патологические клетки мигрируют в соседние структуры, все больше поражая организм пациента. Наблюдаются метастазы в отдаленных органах.
Стандартный процесс инвазии в онкологии состоит из 4 этапов, их длительность в каждом случае может отличаться. И если у одного человека инвазивный рак развивается в течение нескольких лет, то у других переход с первой стадии в последнюю может занять всего пару месяцев.

Как развивается в разных органах
Инвазия опухоли – патологический процесс, способный поражать абсолютно любой орган человеческого организма. Наименее подвержены инвазивному раку органы с плотной фиброзной тканью, плотными артериальными стенками и хрящевой структурой. Редко патология затрагивает почки и печень. Часто диагностируется инвазия шейки матки или молочных желез.
Инвазия шейки матки является распространенным онкологическим заболеванием, которое чаще всего диагностируется у женщин 45-55 лет. Вероятность развития патологии повышается при наличии предрасполагающих факторов:
- заражение папилломавирусом человека;
- венерические заболевания;
- беспорядочные половые связи;
- прием гормональных средств;
- перенесенная онкология мочеполовой системы;
- множественные роды;
- некоторые женские заболевания;
- ранее начало сексуальной жизни;
- курение.
Заподозрить развитие инвазивного процесса в шейке матки можно по симптомам:
- нерегулярные менструации;
- кровотечения во время полового акта;
- водянистые выделения;
- зловоние;
- нарушение мочеиспускания;
- боли внизу живота.
Помимо этого могут присутствовать неспецифические признаки, как гипергидроз, потеря аппетита, головокружение и слабость.
Инвазия молочной железы (инвазивная карцинома) представляет собой быстропрогрессирующий тип раковой опухоли, который при попадании в лимфотоки разносится по всему организму. Такая разновидность онкологии развивается по ряду причин:
- мастопатия;
- фиброаденома;
- отказ от грудного вскармливания;
- аборт при первой беременности;
- хронические патологии репродуктивной системы;
- нерегулярная половая жизнь;
- генетическая предрасположенность.
Проявляется инвазивный рак молочной железы по-разному. Если раковые клетки не распространяются за пределы груди, то пациентка может изредка ощущать дискомфорт и болезненность при ощупывании молочных желез. При развитии патологии возникают симптомы:
- болезненность сосков;
- кровянистые выделения из сосков;
- изменение формы груди;
- уплотнения в груди, не имеющие точных границ.
При данном заболевании наблюдаться покраснение, побледнение или сморщивание кожи в области грудной клетки.

Факторы инвазивности процесса
Для того чтобы злокачественная опухоль проросла сквозь базальную мембрану, необходимо наличие таких предрасполагающих факторов:
- Давление. Чем больше атипичных клеток, тем выше сила давления в тканях первичного ракового очага. В результате оказывающегося давления имеющиеся межтканевые барьеры разрушаются, происходит поражение соседних тканей.
- Подвижность клеток. Раковые клетки мигрируют в направлении тканей, которые обладают высоким уровнем pH, а также большей концентрацией кислорода и питательных веществ.
- Контакты между клетками. Раковые клетки имеют слабые связи, из-за чего вероятность их попадания в кровоток и соседние структуры существенно возрастает.
- Лизосомальные ферменты. Раковые новообразования продуцируют литические ферменты, которые способствуют разрушение здоровых клеток, провоцируя развитие инвазии.
- Пролиферативное свойство. Благодаря данному свойству ткани увеличиваются в размерах. При разрастании ткани, окружающей опухоль, раковые клетки могут свободно перемещаться по организму.
- Особенности иммунитета. От состояния иммунной системы во многом зависит течение патологии. Если иммунная система ослаблена, то скорость распространения раковых клеток за пределы первичного очага существенно увеличивается. Сильный иммунитет, напротив, максимально затормаживает процесс инвазии.
Процесс инвазии также зависит и от таких факторов, как травмы и повреждения, воспалительные процессы, отеки и клеточная пролиферация.
Способы диагностики
На начальной стадии развития инвазивного рака специфические симптомы отсутствуют, из-за чего появляются трудности со своевременным обнаружением проблемы. Чтобы выявить инвазию необходимо проходить регулярные скрининговые обследования. И поскольку инвазионные опухоли чаще всего диагностируются в молочных железах и шейке матки, женщины после 20 лет должны каждый год проверяться у гинеколога и маммолога.
При появлении подозрений на инвазию опухоли следует пройти детальное обследование, включающее в себя проведение таких методов диагностики:
- общие анализы крови и мочи;
- ультразвуковое исследование;
- рентгенография;
- КТ, МРТ.
Потребуется прохождение позитронно-эмиссионной томографии, дуктографии, пиелографии, ректороманоскопии. Обязательно проводится гистологическое обследование, иммуногистохимические тесты.

Методы лечения
Лечение инвазивного рака зависит от степени патологического процесса, особенностей протекания онкологии, расположения опухоли и многого другого. В зависимости от стадии онкологического процесса врачи могут назначать терапию следующего типа:
- нулевая, первая стадия – хирургическое вмешательство;
- вторая – лучевая терапия в сочетании с операцией;
- третья – химиотерапия, комбинированная с радиационной терапией;
- четвертая – лучевая, паллиативная терапия.
Могут проводиться и другие методики лечения, в том числе и экспериментальные. Курс терапии подбирается только опытным специалистом, после прохождения летального обследования.
Прогноз при инвазии опухоли зависит от того, на каком этапе была обнаружена проблема. Если лечение было начато на первой стадии, то выживаемость составляет 90%. При поздней диагностике срок жизни пациента не превышает 1 года.
Каждый пациент на приёме у врача больше всего боится, что у него заподозрят или, что хуже, найдут новообразование. Однако мало кто знает о механизме развития опухоли и за счет чего конкретно данный диагноз является настолько страшным. В этой статье мы разберёмся, что именно делает онкологические заболевания такими опасными для жизни.
- Строение тканей с точки зрения формирования опухолевого процесса
- Доброкачественные и злокачественные опухоли: в чем разница?
- Что такое инвазия опухоли?
- Факторы, определяющие степень инвазивности опухоли
- Инвазия раковых клеток в сосуды
- Циркуляция раковых клеток в системе кровотока и экстравазация
- Резюме
Строение тканей с точки зрения формирования опухолевого процесса
Чтобы разобраться в механизме образования и развития опухоли, необходимо иметь представление о принципе строения тканей в организме. Большинство тканей, независимо от места их расположения, имеют сходный план строения:
- Базальная мембрана — это неклеточная структура, отграничивающая ткани друг от друга;
- Ростковый слой — группа активно делящихся клеток, расположенных на базальной мембране, которые обеспечивают обновление ткани. Именно изменение генетического материала клеток росткового слоя влечёт за собой развития опухоли;
- Слой созревающих клеток — клетки ростового слоя, которые постепенно продвигаются в верхние слои в процессе дифференцировки (приобретения формы и свойств, характерных для данной ткани);
- Поверхностный слой — группа клеток, которая и обеспечивает выполнение тканью определённой функции.
Между ростковым и поверхностным могут располагаться дополнительные слои в зависимости от конкретного вида ткани. Но принцип строения всегда один и тот же: клетки, способные делиться, находятся на базальной мембране. В процессе созревания они перемещаются в верхние слои, утрачивая способность к делению и приобретая специфические свойства.
Доброкачественные и злокачественные опухоли: в чем разница?
Исходя из того, клетки какого слоя подверглись мутации, выделяют два типа неоплазий — доброкачественные и злокачественные. Их отличия заключаются в том, что первый тип формируется из высоко дифференцированных клеток созревающего слоя. При доброкачественных опухолях клетки не будут сильно отличаться от здоровых клеток данной ткани. Такая неоплазия считается неагрессивной и растет медленно, а также не даёт метастазы. Патогенное действие доброкачественного новообразования заключается главным образом в сдавлении окружающих её тканей. Иногда такие опухоли полностью или частично закрывают просвет какого-либо полого органа.
В процессе развития рака выделяют 4 стадии:

Что такое инвазия опухоли?
Инвазия обуславливает способность опухолей давать метастазы — вторичные очаги онкологического процесса вдали от материнской опухоли, возникшие из-за миграции раковых клеток. Обязательное условие метастазирования — наличие у опухоли собственной капиллярной сети. Она формируется, когда количество неопластических клеток достигает 103 (1-2 мм).
- Разрыв межклеточных связей, соединяющих раковые клетки между собой;
- Прикрепление клеток опухоли к базальной мембране;
- Разрушение базальной мембраны лизирующими (расщепляющими) ферментами;
- Миграция клеток в соседние ткани и органы.
Раковые клетки, находящиеся в процессе инвазии, более устойчивы к облучению и химеотерапии, чем стационарные. Во многом это связано с временной утратой мигрирующими клетками способности к делению. Также движущиеся опухолевые клетки проявляют повышенную активность антиапоптотических генов (гены, препятствующие запрограммированной смерти клетки — апоптозу). И, поскольку химиотерапевтические препараты направлены на стимуляцию апопоза, их устойчивость к лечению возрастает.
Факторы, определяющие степень инвазивности опухоли
Чтобы злокачественная опухоль проросла сквозь базальную мембрану, необходимо наличие следующих факторов:
- Быстрое деление и давление. Механическое воздействие опухолевой массы на базальную мембрану способствует её разрушению и, как следствие, инвазии раковых клеток;
- Подвижность клеток. Клетки новообразования способны к миграции, причем их движение не является хаотичным. Они движутся в направлении большей концентрации кислорода, питательных веществ, а также в сторону более нейтрального показателя кислотности (рН);
- Межклеточные связи. Чем прочнее эти контакты, тем меньше шансов, что опухоль начнет инвазивный рост. У злокачественных клеток связи слабые, поэтому клетки легко отрываются от новообразования и попадают в кровоток или в лимфатическую систему;
- Действие лизосомальных ферментов. Злокачественная опухоль вырабатывает вещества, способные разрушать здоровые клетки и межклеточное вещество, что будет способствовать инвазии;
- Иммунная система человека. В организме существует собственная противоопухолевая защита, которую обеспечивает наш иммунитет. Её активность у каждого человека индивидуальна. Она зависит от генетической предрасположенности и состояния всего организма в конкретный момент. Так, при заболеваниях, сопровождающихся угнетением иммунной системы (например, при ВИЧ), пациенты могут погибать от онкологических заболеваний, возникших из-за отсутствия противоопухолевой активности.
Инвазия раковых клеток в сосуды
Вслед за прорастанием в базальную мембрану наступает интравазальная (внутрисосудистая) инвазия опухоли. Чаще раковые клетки мигрируют в артерии. Это связано с тем, что стенки артерий более упругие и эластичные, в то время как у вен они тонкие и легко спадаются в опухолях. Однако раковые клетки могут быть занесены в вены из лимфатических сосудов.
Циркуляция раковых клеток в системе кровотока и экстравазация
Экстарвазация представляет собой выход опухолевых клеток из сосудов для формирования метастатического очага. В этом процессе задействованы те же ферменты, что и в инвазии через базальную мембрану.
Резюме
Вот что следует знать об инвазии опухолей:
- Инвазия — это проникновение раковых клеток через базальную мембрану ткани, из которой развилась опухоль;
- Инвазия свойственна только злокачественным новообразованиям;
- В инвазии участвуют лизирующие ферменты, которые способны разрушать как неклеточные структуры, так и связи между здоровыми клетками (например, выстилка сосудов);
- Явление инвазии лежит в основе метастазирования;
- Инвазия бывает индивидуальной и групповой, и последняя чаще обуславливает появление метастазов,
- Самые распространенные виды инвазивных опухолей — рак шейки матки и рак молочной железы.
а) Определение:
• Наличие опухоли или опух:олевых клеток в стенке кровеносных сосудов или в их просвете:
о Сосуды легких:
- Легочные артерии и вены
о Сосуды большого круга кровообращения:
- Полые вены
- Непарная/полунепарнаявены
- Аорта
- Крупные артерии: плечеголовной ствол, левая общая сонная, левая подключичная и позвоночные
• Типы инвазии сосудов:
о Микроскопическая:
- Выявляется при гистологическом исследовании
о Макроскопическая:
- Обнаруживается при КТ, МРТ или ангиографии:
Дефект наполнения в просвете сосуда, являющийся продолжением опухоли
Циркулярный рост опухоли и стенозирование просвета сосуда
Облитерация просвета сосуда опухолью
б) Лучевые признаки:
1. Основные особенности инвазии сосудов средостения:
• Оптимальный диагностический ориентир:
о Контрастирующийся дефект наполнения в просвете сосуда:
- Является продолжением объемного образования, расположенного в легких, средостении или пищеводе
• Локализация:
о Поражение легочных и полых вен наблюдается чаще, чем легочных артерий и артерий большого круга кровообращения
• Размер:
о Микроскопический:
- Выявляется при гистологическом исследовании
- Дифференцирование с инвазией лимфатических сосудов затруднено
о Макроскопический:
- Различная протяженность поражения
- Инвазия сосудов выявляется при хирургическом вмешательстве или патологоанатомическом исследовании
• Морфологические особенности:
о Дефект наполнения в просвете сосуда, являющийся продолжением опухоли
о Циркулярный рост опухоли и стенозирование просвета сосуда о Облитерация просвета сосуда опухолью
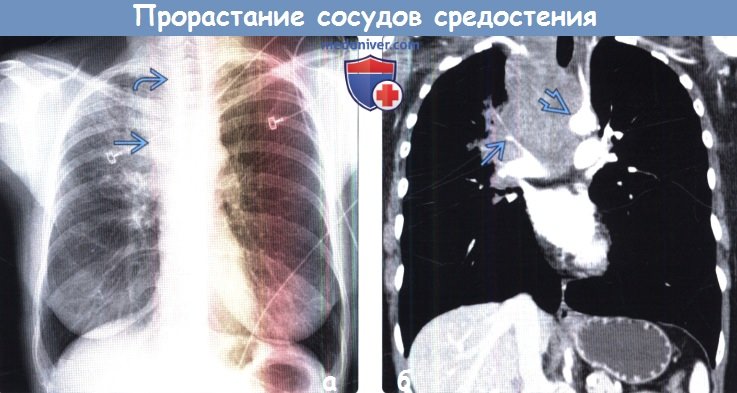
(а) Женщина 52 лет с жалобами на одышку, хрипы и отечность лица в течение трех недель. При рентгенографии органов грудной клетки в ПП проекции в верхней доле правого легкого определяется участок консолидации гетерогенной структуры. Также в правой паратрахеальной области выявляется объемное образование, распространяющееся на область шеи
(б) У этой же пациентки при КТ с контрастным усилением на реконструкции в коронарной плоскости в средостении визуализируется крупное инфильтративное объемное образование, которое циркулярно прорастает задние отделы дуги аорты правую легочную артерию и ее ветви. КТ с контрастным усилением является методом выбора для оценки инвазии сосудов опухолью.
2. Рентгенография инвазии сосудов средостения:
о Объемное образование в легких или средостении центральной локализации:
- Расположено в корне легкого или в прикорневой зоне
- Прилежит к центральным отделам легочных сосудов
- Примыкает к сердцу, средостению или крупным сосудам
о При рентгенографии оценить инвазию сосудов не представляется возможным
3. КТ инвазии сосудов средостения:
• Нативная КТ:
о Без контрастного усиления оценка поражения затруднена
о Объемное образование, примыкающее к сосудам
о Прилежащие к опухоли сосуды расширены
о Коллатеральные сосуды при обструкции верхней полой вены
• КТ с контрастным усилением:
о Оптимальный метод для оценки сосудов:
- Для исследования определенных сосудов следует выбирать соответствующий интервал введения контрастного вещества
- Выявление границы между сосудами и прилежащей опухолью
о Инвазия сосудов:
- Дефект наполнения в просвете сосуда, являющийся продолжением опухоли:
Может накапливать контрастное вещество
- Циркулярный рост опухоли и стенозирование просвета сосуда
- Облитерация просвета сосуда опухолью
о Распространение в грудную полость злокачественной опухоли органов брюшной полости:
- Следует заподозрить при наличии в правом предсердии дефекта наполнения
- Печеночноклеточный, почечноклеточный рак и адренокор-тикальная карцинома
о Косвенные признаки:
- Визуализация коллатеральных сосудов грудной клетки и средостения при обструкции верхней полой вены
- Контакт опухоли с аортой на протяжении >90° ее окружности (угол Пикуса) и отсутствие периаортальной жировой клетчатки свидетельствуют в пользу инвазии
о Осложнения:
- Опухолевые эмболы:
Чередование расширенных и суженных участков в легочной артерии в виде бус
- Псевдоаневризма легочной артерии
4. МРТ инвазии сосудов средостения:
• Т1ВИ с контрастным усилением:
о Дефект наполнения в просвете сосуда лучше визуализируется при контрастном усилении:
- Отличить опухолевый тромб от неопухолевого можно в отсроченную фазу исследования
• Кино-режим SSFP:
о Позволяет обнаруживать дефект наполнения в просвете сосуда без контрастного усиления:
- Не позволяет оценить особенности контрастирования образования
• Отсроченная фаза контрастирования:
о Опухоль может контрастироваться спустя некоторое время после введения контрастного вещества
- Позволяет отличить опухолевый тромб от неопухолевого
5. Ангиография инвазии сосудов средостения:
• Дефект наполнения в просвете сосуда
• Сдавление сосуда извне опухолью, стенозирование его просвета
• Симптоматическое лечение: стентирование верхней полой вены при ее обструкции
6. Рекомендации к проведению лучевых исследований:
• Оптимальный метод лучевой диагностики:
о КТ с контрастным усилением: метод выбора для выявления инвазии сосудов
о МРТ: может выполняться при наличии противопоказаний к внутривенному введению контрастного вещества
• Рекомендации по выбору протокола:
о КТ: исследование в отсроченную фазу позволяет исключить артефакт смешивания в качестве этиологии дефекта наполнения в просвете сосуда
о МРТ: субтракция позволяет лучше выявлять особенности контрастирования опухоли
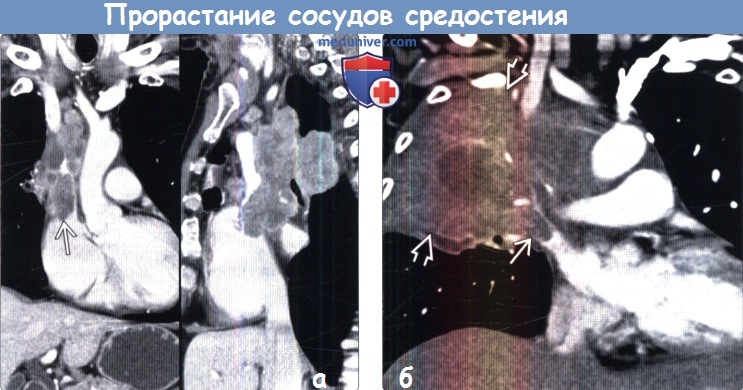
(а) При КТ с контрастным усилением на реконструкциях в коронарной (слева) и сагиттальной (справа) плоскостях в верхней доле правого легкого определяется образование гетерогенной структуры с дольчатым контуром. Отмечается инвазия верхней полой вены, приводящая к сужению ее просвета. Данная картина соответствует стадии Т4.
(б) Пациент, страдающий раком легких. При КТ с контрастным усилением на реконструкции в коронарной плоскости в верхней доле правого легкого визуализируется крупное новообразование гетерогенной структуры, накапливающее контрастное вещество. Выявляется инвазия средостения и циркулярный охват сосудов. Следует отметить наличие в правой верхней легочной вене контрастирующегося дефекта наполнения, являющегося продолжением опухоли, что служит признаком инвазии сосуда. 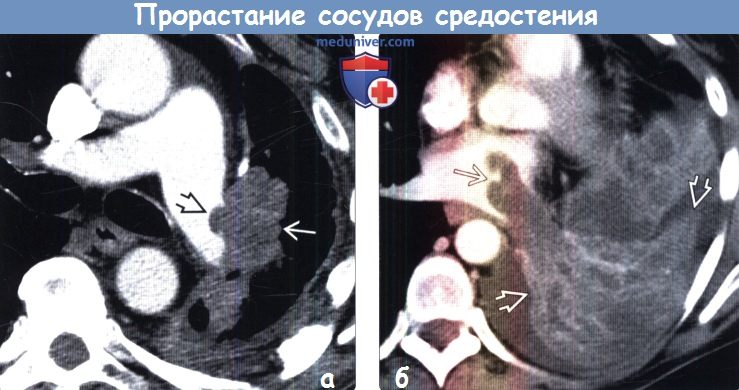
(а) Пациент с распространенным раком легких. При КТ с контрастным усилением в прикорневой зоне левого легкого определяется мягкотканное объемное образование, продолжением которого является дефект наполнения с дольчатым контуром в левой легочной артерии. Следует отметить наличие небольшого левостороннего плеврального выпота.
(б) Пациент, страдающий раком нижней доли левого легкого. При КТ с контрастным усилением в левом легком визуализируется крупное новообразование гетерогенной структуры, прорастающее левое предсердие через левую нижнюю легочную вену: дефект наполнения в левом предсердии является продолжением крупной опухоли легкого. Следует отметить наличие небольшого левостороннего плеврального выпота. 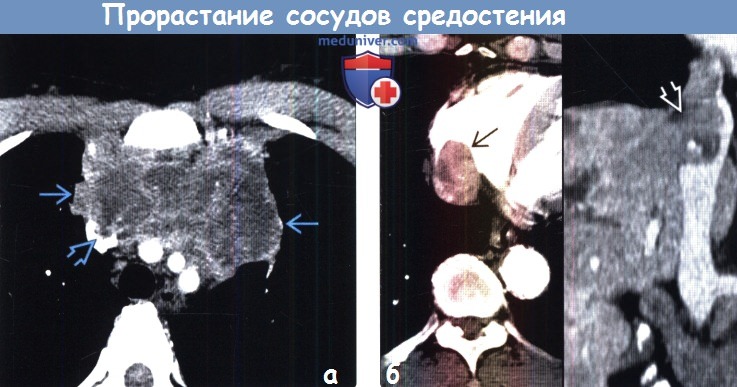
(а) Женщина 44 лет с первичной В-крупноклеточной лимфомой средостения. При КТ с контрастным усилением в преваскулярном отделе средостения определяется крупное объемное образование, гетерогенно накапливающее контрастное вещество. Продолжением образования является дефект наполнения в просвете верхней полой вены, что соответствует прямой инвазии.
(б) На совмещенных изображениях при КТ с контрастным усилением в аксиальной (слева) и коронарной (справа) плоскостях в полости правого предсердия и нижней полой вене визуализируется контрастирующееся образование, которое является продолжением гепа-тоцеллюлярной карциномы, растущей по печеночным венам.
в) Дифференциальная диагностика:
1. Дефект наполнения в просвете сосуда:
• Артефакт смешивания контрастного вещества:
о Дефект наполнения в просвете вен или артерий
о В отсроченную фазу не визуализируется
• Тромб:
о Неконтрастирующийся дефект наполнения в просвете сосуда
о При наличии злокачественной опухоли существует высокий риск развития тромбоэмболии легочной артерии
• Саркома легочной артерии:
о Дефект наполнения в просвете легочной артерии
о Антикоагуляционная терапия неэффективна
о Может контрастироваться
• Саркома аорты
2. Циркулярный рост опухоли вокруг сосуда:
• Ангиоинвазивная грибковая инфекция:
о Может выявляться консолидация легочной ткани, напоминающая объемное образование
• Медиастинальный фиброз:
о В структуре могут выявляться кальцификаты
о Циркулярный рост, обструкция сосудов
- Легочные артерии и вены
- Верхняя полая вена
г) Патоморфология:
1. Основные особенности:
• Этиология:
о Объемное образование в легкихя:
- Рак легких
- Метастаз
о Объемное образование в средостении:
- Лимфома
- Метастаз
- Эпителиальная опухоль тимуса
- Рак щитовидной железы
- Рак пищевода
• Генетические особенности:
о Рак легких:
- Существует корреляция между микроскопической инвазией лимфатических и кровеносных сосудов и следующими особенностями:
Амплификация гена KRAS и его мутация
Размер опухоль и стадия
• Сопутствующие патологические изменения:
о Инвазия лимфатических сосудов:
- Дифференцирование кровеносных и лимфатических сосудов затруднено
2. Стадирование, определение степени дифференцировки и классификация опухолей:
• Рак легких:
о Т4:
- Макроскопическая инвазия:
Интраперикардиальные отделы легочных артерий, вен
Интраперикардиальные/экстраперикардиальные отделы полых вен, аорты
• Эпителиальная опухоль тимуса:
о Циркулярный рост опухоли вокруг сосуда позволяет заподозрить его инвазию
- Согласно классификации Масаока-Кога инвазия сосуда соответствует распространенной стадии опухоли
3. Макроскопические патоморфологические и хирургические особенности:
• Опухолевые клетки в просвете сосуда
д) Клинические аспекты инфазии сосудов средостения:
1. Проявления:
• Наиболее частые признаки:
о Постепенное нарастание тяжести симптомов
о Одышка и кашель
о Симптомы могут отсутствовать
• Другие симптомы:
о Синдром верхней полой вены:
- Отечность лица, шеи и верхней половины тела + цианоз
- В редких случаях охриплость, боли в груди, дисфагия и гемофтиз
о Дисфагия обусловлена распространенным раком пищевода
2. Естественное течение заболевания и прогноз:
• Рак легких:
о Прогностическая значимость микроскопической инвазии сосудов опухолью I стадии не установлена
• Эпителиальная опухоль тимуса:
о При наличии в переднем средостении объемного образования, инвазирующего сосуды, следует заподозрить рак тимуса
3. Лечение инвазии сосудов средостения:
• Варианты, риски, осложнения:
о В некоторых случаях при раке легких выполняется резекция инвазированных сосудов:
- Инвазия крупных сосудов обычно является противопоказанием к выполнению резекции
- Резекция верхней полой вены; является одним из наиболее распространенных расширенных хирургических вмешательств на сосудах при опухоли на стадии Т4
е) Диагностические пункты инвазии сосудов средостения:
1. Следует учитывать:
• При наличии в просвете сосуда дефекта наполнения, являющегося продолжением объемного образования легких/средостения, либо при выявлении циркулярного охвата, окклюзии или облитерации сосуда следует заподозрить его инвазию
• При наличии в сосуде контрастирующегося дефекта наполнения и отсутствии за пределами сосуда объемного образования следует заподозрить первичную злокачественную опухоль сосуда
2. Ключевые моменты при интерпретации изображений:
• При макроскопической инвазии легочной артерии следует исключить наличие опухолевых эмболов и псевдоаневризм
• Дефект наполнения в правом предсердии может являться результатом распространения злокачественной опухоли органов брюшной полости через нижнюю полую вену:
о Печеночноклеточный, почечноклеточный рак и адренокортикальная карцинома
3. Ключевые моменты диагностического заключения:
• В заключении следует отразить наличие циркулярного охвата верхней полой вены, поскольку оно потенциально может привести к ее обструкции
ж) Список литературы:
1. Mollberg NM et al: Lymphovascular invasion as a prognostic indicator in stage I non-small cell lung cancer: a systematic review and meta-analysis. Ann Thorac Surg. 97(3) 965-71, 2014
2. Detterbeck FC et al: The stage classification of lung cancer: Diagnosis and management of lung cancer, 3rd ed: American College of Chest Physicians evidence-based clinical practice guidelines. Chest. 143(5 Suppl): e191S-210S, 2013
3. Benveniste MF et al: Role of imaging in the diagnosis, staging, and treatment of thymoma. Radiographics. 31 (7): 1847-61; discussion 1861-3, 2011
4. DiPerna CA et al.: Surgical management of T3 and T4 lung cancer. Clin Cancer Res. 11(13 Pt 2):5038s-5044s, 2005
Редактор: Искандер Милевски. Дата публикации: 13.2.2019
Читайте также:

