Опухоль на позвоночнике у ребенка что это
Опухоль спинного мозга (ОСМ) и позвоночника представляет опасность, даже если она доброкачественная, так как в этой части нашего тела сконцентрированы множество нервных окончаний, которые регулируют важные жизненные функции. Данная патология в основном встречается у взрослых людей, но иногда болеют и дети. Почти в половине случаев малышам на ранних стадиях ставят ошибочные диагнозы, из-за чего рак успевает распространиться.Из этой статьи вы узнаете, как распознать болезнь у своего чада, а также какие методы диагностики и лечения будут эффективнее?
Опухоли спинного мозга у детей: эпидемиология
Спинной мозг – это связующее звено между головным мозгом и всем телом, он передает импульсы из него в мышцы, нервы, органы, что заставляет их функционировать. Любые аномальные явления в спинном мозге и позвоночнике могут привести к нарушениям работы разных систем организма. Новообразования в ЦНС у детей занимают 20% от всех видов опухолей, из них 80% – опухоли головного мозга, а лишь 20% – спинного.

Рак спинного мозга
Опухоль спинного мозга происходит из костей, хрящей, нервных корешков, спинномозговой жидкости, кровеносных сосудов или оболочек. У детей она чаще затрагивает поясничный или грудной отдел позвоночника. В юном возрасте рак спинного мозга развивается постепенно, лишь иногда течение болезни происходит стремительно.
В 70% случаев спинальная опухоль – это метастазы от других форм рака, но бывают и первичные поражения. Со временем они могут распространяться через кровь или спинномозговую жидкость, поражая мозг и другие органы.
Рак спинного мозга у детей представляет собой большую опасность, так как позвоночник еще растет, развиваются важные функции (движение, координация). Большую часть новообразований в СМ обнаруживают до 3 лет.
Самые распространенные виды опухолей спинного мозга у детей – это эпендимомы (58%), астроцитомы (42%), хордомы, саркомы (в частности саркома Юинга), нейробластомы (59% от случаев вторичных опухолей ЦНС). Следует отметить, что в раннем возрасте чаще встречаются доброкачественные новообразования.
Причины болезни
Причины опухолей спинного мозга у детей до конца не изучены.
Можно лишь выделить факторы, которые увеличивают риск их появления:
- доказано, что дети с такими недугами как: нейрофиброматоз 1 и 2 степени, туберозный склероз, синдром Ли-Фраумени, болезнь Хиппель-линдау более подвержены появлению новообразований в ЦНС;
- облучение головы. Воздействие ионизирующего излучения применяют для диагностики и терапии некоторых заболеваний. Курс лучевой терапии, который проводится для лечения рака в другой части тела может спровоцировать появление спинальной опухоли;
- неправильное развитие во внутриутробном периоде. Нарушения в строении мозговых клеток и тканей провоцирует начало патологических процессов в них, что приводит к раку;
- воздействие радиации. Доказано, что радиация влияет на образование различных видов рака;
- ослабленный иммунитет. Если защитные силы организма не смогут справиться с поврежденными клетками, они начнут распространяться, а значит, появится опухоль.
Также ученые выдвигают теории о вреде для ЦНС винилхлорида (составляющая пластмассы), аспартама (заменитель сахара) и электромагнитных полей, которые излучают сотовые телефоны.
Травмы и инфекционные заболевания иногда выступают катализатором развития рака, который до этого не проявлял себя.
Симптомы опухолей спинного мозга у детей
Первый из симптомов опухоли спинного мозга и позвоночника – это боль в спине, которая появляется без видимой причины. Она может усиливаться во время физической активности и отдавать в другие части тела: бедра, ноги, руки. Иногда этот симптом сопровождается головной болью.
По мере роста новообразования болевой синдром усиливается, появляются неврологические расстройства ниже уровня опухоли:
- двигательные расстройства;
- нарушения функций органов малого таза (недержание кала, мочи);
- потеря чувствительности в конечностях, нечувствительность к температуре;
- слабость в ногах;
- потеря рефлексов или, наоборот – возникновение новых, патологических;
- атрофия мышц и паралич различной тяжести;
- подергивание мышц;
- онемение, покалывание, чувство холода в области новообразования.
На поздних стадиях возникает:
- деформация позвоночника;
- нарушения в сердечно-сосудистой или дыхательной системе (при расположении опухоли в грудном отделе).

Искривление, или деформация позвоночника
Клиническая картина зависит от расположения и типа опухоли. Симптомы обусловлены сдавливанием СМ, они присущи как злокачественным новообразованиям, так и доброкачественным.
Признаки опухоли спинного мозга у детей до 3-х лет могут быть не специфическими и проявляться в виде общесоматических симптомов.
К ним относятся:
- тревожный сон;
- раздражительность;
- неуемный плач;
- потерю аппетита;
- вялость;
- отказ от груди.
Из-за схожести симптомов на начальной стадии, рак позвоночника принимают за остеохондроз, радикулоневрит, миалгию и другие заболевания. Врачи назначают неправильное лечение, вследствие чего рак прогрессирует. Поэтому в большинстве случаев дети поступают в стационар с серьезными нарушениями двигательных функций.
Диагностика
Диагностика опухоли спинного мозга у детей начинается с посещения невропатолога. Врач должен детально узнать все симптомы, когда они появились, как прогрессировали, собрать анамнез и провести физиологический осмотр. Специалист проверит, нет ли нарушений чувствительности, рефлексов, двигательных функций, тонуса мышц и т.д. Точные данные опроса и осмотра очень важны, так как опухоли спинного мозга довольно редкие, они схожи по симптомам с другими недугами. Невропатолог должен быть внимательным, чтобы не упустить из вида рак.
Для уточнения диагноза применяют:
- Рентгенографию. Этот метод не самый надежный. На рентгене можно увидеть повреждения позвоночника, расширения отверстий между позвонками, переломы, новообразования. Более точные данные дает КТ и МРТ.
- Компьютерную томографию (КТ). Этот метод подразумевает визуализацию структуры позвоночника при помощи компьютера.
- Магниторезонансную томографию (МРТ). Изображение позвоночника получается в поперечном сечении, на нем четко видно структуру позвоночника: нервы, корешки, кости, спинной мозг. МРТ дает наиболее точные данные и позволяет рассмотреть даже небольшие отклонения и новообразования, особенно с применением контрастного вещества, которое вводится в вены.
- Ангиографию. Применяют для того, чтобы увидеть систему кровоснабжения в опухоли и ближайших тканях. В основном это необходимо для проведения операции.
- Миелографию. Это рентген с применением контрастного вещества, вводимого непосредственно в позвоночный канал. Используют значительно реже из-за того, что она связана с определенным риском. На миелографии можно увидеть сдавленные нервы.
- Биопсию. После подтверждения наличия новообразования в спинном мозге, необходимо узнать степень его злокачественности и гистологический тип. Эти сведения нужны для определения правильной схемы лечения. С помощью биопсии врач берет пробу клеток опухоли для дальнейшего исследования в лаборатории. Иногда биопсию проводят во время операции. В некоторых случаях она вообще противопоказана.
- Спинномозговую пункцию. Берут такую пробу для выявления клеток рака в спинномозговой жидкости.
Общие анализы крови и мочи назначают для определения функционирования почек, печени, сердца. Методы диагностики опухолей спинного мозга у детей подбирает врач индивидуально, в зависимости от потребности отдельного пациента.
Лечение опухолей спинного мозга у детей
В большинстве случаев применяется хирургическое удаление опухоли спинного мозга в комплексе с облучением и химиотерапией. Такой подход является максимально эффективным (особенно для вторичных злокачественных новообразований). Но иногда операция ребенку противопоказана из-за расположения опухоли, ее размеров, состояния пациента или каких-либо других причин. В этом случае применяются нехирургические методы.
Лучевая терапия основана на воздействии на клетки рака пучком гамма-излучения, которое убивает их. Химиотерапия подразумевает прием препаратов, уничтожающих новообразование. Оба метода отрицательно действуют не только на опухоль, но и на здоровые клетки организма, поэтому после такого лечения появляются побочные эффекты в виде облысения, исхудания, тошноты, рвоты, головных болей, раздражительности, усталости, анемии. Все это проходит через какое-то время после прекращения терапии. Для устранения некоторых осложнений приходится принимать специальные препараты. Подбираются нехирургические методы индивидуально, так как некоторые виды рака не реагируют на облучение, а на другие оно действует лучше, чем химия.
Детям до 3 лет стараются выполнить лишь операцию или химию, а лучевую терапию применяют в крайних случаях, так как в этом возрасте она может привести к тяжелым последствиям, например, к умственному или физическому отставанию.
При доброкачественных опухолях во многих случаях помогает только лишь операция, без дополнительного лечения.
Иногда требуется дооперационная химиотерапия (например, при саркоме Юинга), которая способствует уменьшению новообразования, замедлению его роста и спаданию неврологических симптомов. После нее опухоль удаляют, затем проводят курс облучений.
После комплексной терапии у большинства больных наблюдается восстановление нарушенных неврологических функций и трудоспособности. Это связано с тем, что у детей (особенно до 3 лет) организм имеет свойство быстрее восстанавливаться.
Всем пациентам, прошедшим лечение опухоли спинного мозга, необходимо регулярно обследоваться (делать КТ, МРТ), чтобы вовремя заметить рецидив, так как во многих случаях рак возвращается снова.
Опухоль спинного мозга у детей: прогноз и профилактика
Прогноз для спинальных опухолей (доброкачественных и злокачественных) в целом неблагоприятный. В случае полного удаления доброкачественной опухоли спинного мозга полное восстановление неврологических функций наблюдается у 80% больных. Если же сдавливание СМ происходило в течение длительного времени, то вернутся к нормальной жизни не удается практически никому, ребенок становится инвалидом. С метастатическими злокачественными опухолями (например саркомой Юинга) даже после комплексного лечения, пятилетняя выживаемость составляет 30%.
Прогноз также зависит от типа новообразования, если это не агрессивные менингиома или эпиндимома на начальных стадиях, то вероятность прожить 5 лет и более составляет 90%. А вот для высокодифференцированной астроцитомы прогноз значительно хуже – до 70%. И это в случае перенесенной операции и терапии.
Дети с 4 стадией рака, живут не больше года, если проходят лечение, а без него – 3 месяца. Вот почему так важно вовремя обнаружить рак.
Профилактика опухолей спинного мозга у детей включает в себя:
- здоровый образ жизни родителей (особенно матери во время беременности). Доказано, что табачный дым повышает риск заболевания раком;
- прохождение регулярных осмотров (особенно детям, находящимся в зоне риска);
- внимательное отношение родителей к тревожным симптомам у детей;
- здоровое питание, сон, физическая активность и отсутствие стрессов.
Конкретных действий для предотвращения опухолей спинного мозга нет, так как точные причины возникновения болезни неизвестны.
Если вы нашли ошибку просто выделите ее и нажмите Shift + Enter или нажмите здесь. Большое спасибо!
Спасибо за ваше сообщение. В ближайшее время мы исправим ошибку
У детей опухоли внутри позвоночного канала относительно редки, при этом частота встречаемости опухолей спинного мозга ниже, чем опухолей головного мозга.
Опухоли спинного мозга можно разделить на три типа в зависимости от их расположения по отношению к твердой мозговой оболочке и к спинному мозгу:
1. Интрадуральные интрамедуллярные: 40% всех опухолей спинного мозга у детей самая распространенная локализация.
2. Интрадуральные экстрамедуллярные: 25% всех опухолей спинного мозга.
3. Экстрадуральные: 35% опухолей спинного мозга у детей.
I. Интрамедуллярные опухоли спинного мозга у детей:
а) Эпидемиология. Интрамедуллярные опухоли наиболее распространенные опухоли спинного мозга у детей, и составляют 55% от всех интрадуральных опухолей. Гендерное распределение практически равное.
Они равномерно распределены вдоль спинного мозга, и обычно охватывают несколько уровней. Нередко встречаются опухоли, поражающие весь спинной мозг.
Астроцитомы составляют 40-45% из них, затем идут ганглиомы (30% в возрасте до трех лет). Опухоли низкой степени злокачественности преобладают по сравнению со злокачественными: астроцитомы низкой степени злокачественности составляют 35% интрамедуллярных опухолей, в то время как высокой степени злокачественности 10%. Эпендимомы составляют лишь 12-14%; гемангиобластомы (7%), как правило, связаны с болезнью Гиппеля-Линдау, а каверномы у детей встречаются очень редко.
Средний возраст начала заболевания составляет 10 лет; астроцитомы и ганглиомы более распространены в младшей возрастной группе, в то время как эпендимомы чаще встречаются в старшей возрастной группе. У детей в возрасте до 10 лет опухоль спинного мозга выше медуллярного конуса в 75% случаев будет астроцитомой и лишь в 10% вероятна эпиндимома. Эта особенность отличает педиатрические и взрослые опухоли спинного мозга.
б) Клиническая картина опухоли спинного мозга у ребенка. При опухолях низкой степени злокачественности диагноз может быть установлен через несколько месяцев или даже лет после первых симптомов. Злокачественные опухоли, напротив, имеют быстрое прогрессирующее течение. Каверномы, особенно на шейном уровне, проявляются острым внутриопухолевым кровоизлиянием.
Боль в шее или спине возникает у двух третей пациентов и чаще бывает диффузной, реже корешковой и более интенсивной ночью в лежачем положении. Маленькие дети могут жаловаться на боли в животе, в отличие от боли в спине не являющиеся признаком локализации. Ранними симптомами являются мышечная слабость в нижних конечностях с частыми падениями и прогрессирующими двигательными расстройствами. У детей раннего возраста первым проявлением слабости может быть изменение двигательной активности верхних конечностей. Чувствительные нарушения проявляются реже, а дисфункцию сфинктера у маленьких детей обнаружить трудно.
Кифосколиоз присутствует у трети пациентов, а кривошея у каждого пятого. Деформация позвоночника связанная с неврологическим дефицитом, у детей обязательно исследуется с помощью МРТ, чтобы исключить наличие интрамедуллярных опухолей.
Гидроцефалия сопровождает 15% интрамедуллярных опухолей, чаще при злокачественных опухолях, чем при доброкачественных новообразованиях и опухолях шейного отдела. Механизмом гидроцефалии может быть обструкция четвертого желудочка при цервикомедуллярных опухолях или повышение концентрации белка в ликворе, арахноидальный фиброз и субарахноидальная диссеминация.

в) Диагностические исследования:
- МРТ является методом выбора для экстрамедуллярных и интрамедуллярных новообразований. Для изучения солидного компонента, а также сопутствующих кист необходимы Т1-и Т2-взвешенные изображения до и после введения гадолиния.
- Обычная рентгенография является обязательной у детей со сколиозом в качестве основы для будущего лечения деформаций позвоночника. После широких ламинэктомий или ламинотомий необходимо регулярно проводить контрольную рентгенографию с целью раннего выявления деформаций позвоночника.
- Миелография и КТ сегодня используется для тех случаев, когда МРТ невозможно выполнить либо ин терпретировать, или при необходимости исследования поражения костей.
г) Хирургическое лечение опухоли спинного мозга у ребенка. Интрамедуллярные опухоли достаточно редки и пациенты должны быть переведены в центры с возможностью использования современных методов, в частности, интраоперационного нейрофизиологического мониторинга.
1. Хирургическая техника. Костнопластическая ламинотомия предпочтительнее ламинэктомии для профилактики послеоперационных деформаций позвоночника: ламинотомия не исключает замещение кости, которая является очагом для последующего остеогенеза и формирования заднего костного блока. Для подхода к позвонкам используется стандартный задний срединный доступ с поднадкостничной диссекцией параспинальных мышц; необходимо соблюдать осторожность, чтобы сохранить капсулу фасеток. Эпидуральное пространство открывается путем интерламинарной фенестрации. Для двустороннего удаления пластинки, медиально от фасеток, одним блоком или последовательно используются высокоскоростные дрели. Межостистая и желтая связки рассекаются, дужка отделяется от подлежащего эпидурального пространства, а затем хранится в марле, пропитанной солевым раствором.
Обильное орошение важно при сверлении, чтобы избежать теплового поражения костей, нарушающего заживление кости и для того, чтобы удалить всю металлическую пыль для дальнейшего наблюдения с использованием МРТ. Удаление костей должно открыть солидный компонент опухоли. При наличии ростральной и хвостовой кисты удаление не требуется. Периоперационное УЗИ должно применяться для визуализации опухоли и определения доступа. ТМО рассекается по средней линии, затем вскрывается паутинная оболочка, которая крепится к твердой мозговой оболочке дуральными клипсами. Доступ к опухоли осуществляется, как правило, через заднюю срединную борозду. Иногда трудно визуально определить точную среднюю линию, даже под микроскопом, потому что спинной мозг увеличен, повернут и смещен.
В этих случаях полезно определение зоны входа задних корешков с двух сторон или нейрофизиологическое картирование средней линии задних столбов. Миелотомия также может быть выполнена с помощью лазера, учитывая его точность и минимальный тепловой эффект. С помощью пиальных швов, прикрепленных к твердой мозговой оболочке, выполняется тракция, в результате которой спинной мозг раскрывается в области миелотомии и осуществляется подход к опухоли.
Астроцитомы низкой степени злокачественности и ганглиомы имеют стекловидный вид. В настоящее время не существует точных критериев различия между опухолью и нормальной тканью спинного мозга, таким образом, новообразование удаляется изнутри, начиная со средней части опухоли. Небольшие остатки опухоли могут быть удалены от нормального спинного мозга с использованием контактного лазера. Целью хирургического вмешательства является тотальное или субтотальное (75-85%) удаление опухоли. Область основного риска для хирургического удаления соответствует переднему расширению опухоли, и интраоперационный мониторинг двигательных путей является большим подспорьем в принятии решения о том, когда следует остановиться.
Для эпендимом характерен красный или темно-серый цвет. Питание эпендимом осуществляется из передней спинальной артерии, и она должна быть сохранена при удалении опухоли в области ее переднего ложа.
Каверномы удаляются изнутри. Гемангиобластомы резецируются единым блоком и не могут быть удалены изнутри из-за обильной васкуляризации этих опухолей. Для них может быть показана ангиография и предоперационная эмболизация.
Интрамедуллярные липомы плотно сращены со спинным мозгом, хотя имеют четкую границу. Они могут быть бессимптомными в течение многих лет, но при появлении симптоматики необходимо удаление контактным лазером, который испаряет жировую ткань с минимальной хирургической травмой для спинного мозга. Дальнейшая терапия не требуется, даже в случае частичного удаления.
После удаления опухоли и гемостаза паутинная оболочка укладывается на место, а твердая мозговая оболочка ушивается наглухо. Ламинарная крыша ставится на место и пришивается не рассасывающейся нитью, но лучше фиксируется титановыми мини-пластинками с винтами. Минипластины следует отрегулировать и обеспечить оптимальное выравнивание пластинки. Межостистая связка зашивается в переднем и заднем концах, мышцы и фасции зашиваются без натяжения. Следует обратить внимание на закрытие кожи в несколько слоев, в частности, в случаях повторной операции или у детей после лучевой терапии.
2. Интраоперационный нейрофизиологический мониторинг. Настоятельно рекомендуется для хирургии спинного мозга. Протокол включает моторные вызванные потенциалы, соматосенсорные вызванные потенциалы, а в случае с медуллярным конусом и конским хвостом бульбокавернозный рефлекс. Используется тотальная внутривенная анестезия, без миорелаксантов после интубации. Моторные вызванные потенциалы записываются в результате электрической транскраниальной стимуляции над моторной корой, используя технику единичных стимулов, при этом эпидуральный электрод, расположенный ниже места хирургического вмешательства, регистрирует объем импульсов нисходящего кортикоспинального тракта. Мониторируется так называемая D-волна, отражающая линейное измерение количества активированных быстрых кортикоспинальных аксонов, следовательно, настораживающим критерием является снижение амплитуды ответа, что обычно носит прогрессирующий характер и позволяет хирургу вовремя отреагировать. Для выявления мышечных реакций после транскраниальной стимуляции должны использоваться короткие электрические стимулы.
Мышечные вызванные потенциалы являются следствием нелинейного измерения активированных быстрых кортикоспинальных аксонов, мотонейронов, периферических нервов и мышц, что позволяет оценить наличие или отсутствие мышечного ответа. Мышечные реакции могут быть вызваны у новорожденных и недоношенных детей. Под общей анестезией моторные вызванные потенциалы могут быть вызваны у детей от двухмесячного возраста. Но это не относится к D-волнам. Самому младшему ребенку с присутствующими D-волнами в нижних грудных отделах спинного мозга был 21 месяц. Вероятно, это связано с неполной миелинизацией кортикоспинальных путей до 24-месячного возраста.
Моторные вызванные потенциалы хорошо подходят для мониторирования при резекции интрамедуллярных опухолей у детей: D-волны регистрируются у две трети пациентов без моторного дефицита, а МВП у всех. Методика мониторинга имеет чувствительность 100% и специфичность 90%. Это означает, что у детей с интрамедуллярными опухолями мышечный ответ в конце операции всегда ассоциируется с хорошим результатом (в литературе нет данных о ложноотрицательных результатах).
Отсутствие мышечного ответа и снижение амплитуды D-волны > 50% ассоциируются со значительным послеоперационным постоянным моторным дефицитом. Отсутствие мышечного ответа и наличие неизменной или сниженной 
- Посетите весь раздел посвященной "Нейрохирургии."
Что такое Опухоли спинного мозга и позвоночника у детей -
Опухоли спинного мозга у детей – это доброкачественные или злокачественные образования в спинном мозге или окружающих тканях. Важное значение в опухолях спинного мозга и позвоночниика, как и в опухолях головного мозга имеют их локализация, давление на сегменты мозга, нервные корешки и другие части. Опухоли позвоночного столба встречаются достаточно редко.
Опухоли спинного мозга составляют от 1,98 до 2,25% органических заболеваний нервной системы, чаще бывают у людей среднего возраста. У детей эти опухоли бывают редко и составляют от 6 до 7% всех опухолей. К опухолям склонны преимущественно дети школьного возраста. Опухоли спинного мозга могут быть интрадуральные (наиболее частые) и экстрадуральные. Встречаются эписубдуральные или опухоли типа «песочных часов.
По гистологическому типу различают: менингиомы, невриномы, внутрипозвоночиые первичные саркомы, гетеротопические опухоли – дермоидные кисты, эпидермоиды, тератомы, эпиндимомы, астроцитомы, ангиомы, хондромы, остеобластокластомы, метастазы рака в позвоночник. Среди 15 структурно-биологических видов опухолей у детей чаще встречаются холестеатома, дермоид, саркома, арханоидэндотелиома, тератома и эпендимома, в то время как у взрослых преобладают менингиома и невринома.
Спинальные опухоли разделяю на первичные и вторичные. Последние проростают из брюшной и грудной полостей, а также позвоночного канала. Чаще всего локализуются в грудном отделе спинного мозга.
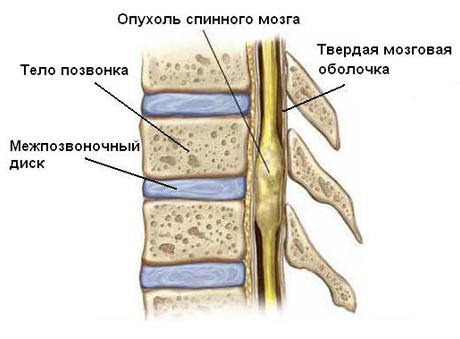
Что провоцирует / Причины Опухолей спинного мозга и позвоночника у детей:
Причины возникновения опухолей спинного мозга и позвоночника у детей до конца не изучены. Но ученые смогли установить, что люди, прошедшие радиационное излучение, попадают в группу риска по образованию опухолей. Такие пациенты могут проживать в радиационно зараженной области или возле промышленных зон, в которых выделяются вредные вещества и газы, такие как синильная кислота, винилхлорид, влияющие на появление онкологических заболеваний. Одними из причин называют неправильный образ жизни родителей и наследственную предрасположенность.
Патогенез (что происходит?) во время Опухолей спинного мозга и позвоночника у детей:
Начало заболевания у детей может быть разным, например, с местного выпячивания в пояснично-крестцовой области, обусловленного подчас прорастанием опухоли из позвоночного канала в мягкие ткани. Первым признаком дермоидной кисты в позвоночном канале может быть длительно существующий кожный свищ, а с проникновением через него инфекции – цереброспинальный менингит.
Клиническая картина опухолей спинного мозга зависит от стадии. В зависимости от локализации объемного процесса наиболее типичен локальный корешковый болевой синдром, имитирующий часто радикулярный синдром, затем появляются двигательные нарушения – центральный или периферический паралич, нарушения чувствительности разного характера и типа, синдром Броун-Секара. Нарушаются функции тазовых органов.
Спинальные опухоли уменьшают свободное пространство в зоне позвоночного канала, чем вызывают натяжение корешков и мозговых оболочек, таким образом, происходит расстройство крово-и лимфообращения, вещество мозга сдавливается. Отметим, что на патологические изменения организма влияют не только размеры опухоли, но и сосудистые нарушения, которые вызваны сдавлением сосудов.
Опухоли спинного мозга разделяют на интрадуральные, экстрадуральные и интрамедуральные.
Экстрадуральные опухоли спинного мозга – быстрорастущие злокачественные опухоли, которые разрушают позвоночный столб. Такие опухоли растут из тела позвонка или тканей твердой мозговой оболочки. Экстрадуральные опухоли могут быть метастазами других опухолей. К примеру, опухоли почек, молочных желез могут давать метастазы в позвоночник. К экстрадуральным опухолям относятся: хлорома, ангиолипома, метастатические и первичные опухоли позвоночника. Опухоли позвонка могут спровоцировать спонтанный перелом позвоночника. И этим полностью повредить спинной мозг.
Интрадуральные опухоли спинного мозга – располагаются под твердой мозговой оболочкой, к ним относятся: менингиомы и нейрофибромы.
Интрамедуллярные опухоли спинного мозга – поражают само вещество спинного мозга, к ним принадлежат эпиндимомы и астроцитомы. Они встречаются у детей достаточно редко. Опухоли растут как по поперечнику, так и по длиннику спинного мозга, в результате чего вовлекаются и другие находящиеся рядом сегменты. Корешковые боли проявляются при развернутой стадии болезни, бывают симметричными, двусторонними и распространяются на значительную часть поверхности тела. Данные опухоли распространяются спереди, сзади, а также поражают отделы спинного мозга.
Эписубдуральные опухоли – это опухоли, при которых одна часть размещается в позвоночном канале, что вызывает сдавливание спинного мозга, вторая часть соединяется с первой через межпозвонковое отверстие, к примеру, в брюшной полости или средостении. Чтобы удалить такие опухоли необходимо применить 2 разных хирургических метода.
Симптомы Опухолей спинного мозга и позвоночника у детей:
Самым распространенным симптомом является боль в спине, к которой приводит раздражение корешков и оболочек. Она наблюдается как при доброкачественных опухолях, которые развиваются медленно, так и при злокачественных, быстрорастущих. Боль усиливается по ночам. Может распространяться по позвоночнику к бедрам, ногам, ступням или рукам, становиться острее, несмотря на лечение. Часто локализуется в одном месте и заставляет больного принять вынужденное положение туловища, чем провоцирует появление сколиоза, дуга которого направлена в сторону опухоли. При опухолях позвоночника у больных может изменяться походка.
Кроме боли в спине, отмечаются и другие симптомы, которые развиваются в процессе роста и действия злокачественной опухоли на спинной мозг или позвоночник, нервные корешки, кровеносные сосуды или кости позвонка. К ним относятся:
- потеря чувствительности, сначала она проявляется в зоне опухоли, потом распространяется на другие области, часто проявляется ниже уровня локализации опухоли;
- мышечная слабость, особенно в конечностях;
- трудности при хождении, часто вызывают вероятность падения;
- сниженная чувствительность к боли, теплу, холоду;
- плохое функционирование мочевого пузыря, кишечника;
- паралич разной локализации, степени тяжести. У детей могут возникать так называемые вялые параличи, они распространяются на большие зоны тела. При этом наблюдаются вазомоторные (кровеносные), секреторные (кишечные) и трофические (биотрофические изменения неврогенного типа) расстройства. Последние нарушения проявляются при больших опухолях спинного мозга и конского хвоста. У детей наблюдается диффузное потение;
- отмечаются нарушения сухожильных рефлексов и тазовых функций.
Наиболее частыми у детей являются холестеатомы спинного мозга. Симптомы новообразований могут проявится даже через несколько лет после образования опухоли. Образование может быть осложнением после лечения туберкулезного менингита. Опухоль проявляется спинальной болью в пояснично-крестцовом отделе. При этом ходьба детей затруднена или невозможна.
Диагностика Опухолей спинного мозга и позвоночника у детей:
При диагностике опухолей спинного мозга применяется неврологическое исследование. Наиболее точные сведения получают после определения локализации корешковой боли и сегментарно-корешковых расстройств чувствительности; уровня верхнего нарушения чувствительности проводникового характера; проверки изменений сухожильных, периостальных и брюшных рефлексов, болезненности остистых отростков и паравертебральных точек, выпячивания остистого отростка.
В правильной оценке неврологической симптоматики важное значение приобретают дополнительные методы исследования: люмбальная пункция с проведением ликвородинамических проб (Квекенштедта, Стукея и др.), исследование спинномозговой жидкости (белково-клеточная диссоциация), рентгенография позвоночника (симптом Элсберга-Дайка) – деструкция тела позвонка. Метод рентгенографии показывает разрушения позвонков, смещение и изменение их структур. В рентгенографии используется миелография – введение контрастного вещества в подпаутинное пространство спинного мозга.
Весьма информативно тепловизионное исследование позвоночника с определением локальной или паравертебральной зоны гипертермии на уровне опухоли и гипотермии стоп и голеней по типу чулок.
Одним из методов диагностики является компьютерная томография или магнитно-резонансная томография, которая показывает любые возникшие образования.
Дифференциальная диагностика проводится с сосудистыми, воспалительными и дегенеративными заболеваниями, и в частности с диастематомиелией – пороком развития спинного мозга, при котором в позвоночном канале образуется фиброзная, хрящевая или костная перегородка, разделяющая спинной мозг и его оболочки на всем протяжении или на отдельных участках. Признаки аномалии, как правило, не являются прямыми указателями тяжелой патологии спинного мозга и поэтому дети с диастематомиелией годами наблюдаются детскими хирургами, ортопедами, педиатрами и невропатологами с другим диагнозом.
Лечение Опухолей спинного мозга и позвоночника у детей:
Основным методом лечения опухолей спинного мозга является хирургический. Он направлен на декомпрессию спинного мозга и его корешков, удаление опухоли, удаление корешковых болей. Декомпрессия происходит путем ламинэктомии: вскрытие позвоночного канала с последующим удалением опухоли. С помощью этой операции ликвидируется сдавление спинного мозга. Хирургическому вмешательству подлежат доброкачественные опухоли. Чаще всего лечение доброкачественных опухолей дает благоприятные результаты. При интрамедуллярных опухолях у больных наблюдается значительная травма спинного мозга. В некоторых случаях при операции используется только декомпрессивная ламинэктомия, частичная резекция и вскрытие твердой мозговой оболочки с дальнейшей лучевой терапией.
Консервативное лечение, которое состоит из стационарного режима, общеукрепляющих и обезболивающих средств – в отдельных случаях может снизить болевой синдром, даже улучшить состояние некоторых функций организма, но отметим, что такие ремиссии бывают неполными и непродолжительными, поэтому симптоматика продолжает развиваться.
При медикаментозной терапии используются глюкокортикоиды, такие как дексаметазон, препараты, улучшающие мозговое кровообращение – кавинтон, ницерголин, а также анальгетики и Витамины группы В.
Лучевая терапия применяется на всех этапах лечения опухолей спинного мозга и позвоночника.
При метастазах в позвоночник со сдавлением спинного мозга операция показана при одиночном метастазе в позвоночник с последующей рентгено- и химиотерапией. Метастатические опухоли удаляются полностью или частично. Первично злокачественные опухоли прорастают в позвоночный канал, подлежат декомпрессии.
При тяжелом болевом синдроме, обусловленном множественными метастазами или разрушением крестца опухолью, показана операция хордотомия, т.е. пересечение сгш таламического пути на уровне 2-3-го грудных сегментов спинного мозга на противоположной стороне от болевого синдрома нижней конечности.
При злокачественных опухолях доктора также пытаются радикально удалить опухоли с дальнейшей рентгенотерапией, которая может замедлить рост опухоли и уменьшить количество невропатических симптомов.
Прогноз выздоровления зависит от величины опухоли, её локализации и гистологического характера. При своевременном удалении экстрамедуллярной опухоли у больного обычно наступает полное выздоровление.
Профилактика Опухолей спинного мозга и позвоночника у детей:
Возникновение опухолей обусловлено образом жизни родителей и генетической наследственностью. Одним из направлений профилактики опухолей спинного мозга и позвоночника является выявление заболевания на ранней стадии, и соответственно своевременное лечение.
Если у ребенка поставлен диагноз злокачественная опухоль, то он требует за собой особого ухода. Прежде всего, это ликвидация или смягчение симптоматики, которая наблюдается при выявлении опухоли. Для того чтобы снизить риски заболевания необходимо проводить полное лечение предшествующих заболеваний, поскольку опухоли могут быть последствиями лечения.
Профилактикой после лечения считается ведение здорового образа жизни, посильные физические нагрузки, правильное и сбалансированное питание, прогулки на свежем воздухе.
К каким докторам следует обращаться если у Вас Опухоли спинного мозга и позвоночника у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Опухолей спинного мозга и позвоночника у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Читайте также:

