Опухоль на плаценте при беременности
Злокачественные опухоли плаценты называются гестационными опухолями. Второе их название звучит как трофобласты. Это достаточно редкая форма рака, при которой злокачественные клетки образуются в тканях, сформированных после зачатия (то есть слитых сперматозоида и яйцеклетки).
Трофобластические опухоли развиваются внутри матки. Этот тип рака возникает у женщин детородного возраста. Наиболее часто встречающийся возрастной диапазон возникновения: до 20 и после 40 лет, а также в промежутке между этими возрастами.
Типы гестационных трофобластических опухолей, этапы их развития и прогноз
Существует два типа гестационных трофобластов: хориокарцинома и хорионаденома (пузырный занос).
При наличии такого состояния, как хорионаденома, сперматозоид и яйцеклетка объединяются без развития плода в матке. Вместо этого ткань, которая образовалась в результате их слияния, напоминает внешне гроздь винограда. Хорионаденома не распространяется за пределы матки и не дает метастаз в другие органы.
При появлении хориокарциномы существует две причины, по которой эта опухоль появилась в матке: не до конца излеченный пузырный занос или остатки тканей в матке после аборта или родов. Хориокарцинома обладает способностью расти и прорастать сквозь стенки матки, увеличиваясь и повреждая другие органы таза.
И самый редкий вид раковой опухоли – непосредственно трофобласт или рак плаценты.
Гестационные трофобластные опухоли не всегда легко обнаружить. На ранних стадиях они могут выглядеть как нормально развивающаяся беременность, особенно, если женщина пренебрегает визитами к гинекологу и не делает УЗИ. Поводом для беспокойства обычно становятся вагинальные кровотечения, которых при беременности быть не должно, а также затянувшийся срок беременности и отсутствие признаков начинающихся родов.
После окончательной постановки диагноза определяется тип опухоли, а также стадия заболевания и возможность пациентки пройти лечение (например, химиотерапию). Если организм очень ослаблен, химиотерапия может вызвать слишком много побочных эффектов.
- новообразование находится полностью в пространстве матки (при обнаружении раковых клеток в мышечном слое матки опухоль относят к хориокарциономе);
- опухоль содержится в месте прикрепления плаценты к матке.
Неметастатический вид новообразования означает, что ткани, оставшиеся в матке после пузырного заноса или после аборта, сформировали опухоль и не распространятся за пределы матки. Прогноз при неметастатической хорионаденоме благоприятен.
Благоприятный прогноз также возможен при таких факторах:
- последняя беременность менее 4 месяцев назад;
- уровень бета-ХГЧ в крови низкий;
- не затронут мозг или печень;
- пациентка ранее не получала химиотерапию.
Метастатический гестационный трофобласт объясняется тем, что рак распространяется из матки в полость других тазовых органов, например, в яичники или влагалище. Метастазы могут появиться, например, даже в легких.
Прогноз при наличии такой гестационной опухоли неблагоприятен при таких условиях:
- последняя беременность была более, чем 4 месяца назад;
- высокий уровень бета-ХГЧ;
- затронут мозг или печень;
- прохождение химиотерапии;
- опухоль появилась после завершения нормальной беременности.
Рецидив заболевания может произойти как в матке, так и в другой части тела.
Диагностика гестационных трофобластических опухолей
Для обнаружения гестационных трофобластических опухолей врач может порекомендовать ряд исследований, основными из которых будут биопсия, МРТ, КТ и УЗИ тазовой области. Пальпация позволит врачу сразу определить уплотнение, а прочие тесты предоставят возможность узнать, какого характера опухоль, а также как её лечить.
Кроме того, используется тест крови на бета-ХГЧ (бета хорионический гонадотропин человека), который присутствует во время нормальной беременности. Если женщина не беременна, но ХГЧ присутствует в крови, это может быть признаком трофобластической опухоли в матке.
Прогноз в данном случае зависит от правильного выбора методов лечения. Если пациентка в целом не имеет проблем со здоровьем и своевременно обращается за помощью, пятилетняя выживаемость допускается практически в 85% случаев заболевания.
Состояние мнимой беременности еще называют молярной беременностью. Далее более подробно о симптомах этого состояния.
Симптомы мнимой беременности (молярной беременности), факторы риска
К основным симптомам молярной беременности относятся следующие состояния:
Причина такого состояния точно установлена, однако специфические факторы риска всё же имеются. Если женщина попадает в указанную возрастную группу или имеет какое-либо состояние из списка, приведенного ниже, вероятность злокачественной опухоли внутри матки значительно выше:
- беременность в возрасте до 20 или старше 40 лет;
- принадлежность к азиатской национальности (у данной этнической группы риск развития такого вида рака выше);
- недостатки питания, в том числе отсутствие белка, бета-каротина и фолиевой кислоты;
- наличие в прошлом молярных беременностей или абортов.
Лечение гестационных трофобластических опухолей и профилактика болезни трофобласта
Используются два вида стандартного лечения: хирургическое вмешательство (удаление раковой опухоли) и химиотерапия. Лучевая терапия при таких опухолях применяется редко, и в основном для предотвращения роста новообразования и метастазов. Для удаления используют кюретаж или гистрэктомию. Первый способ применяется, когда опухоль не поражает стенки матки, а второй подразумевает полное извлечение больного органа. Яичники обычно не удаляют вместе с маткой.
Химиотерапия может быть внутривенной или внутримышечной, причем, проводится она как до, так и после операции. Но зачастую без удаления не обходится, ведь поврежденные раковыми клетками ткани необходимо обязательно извлечь. Пузырный занос лечится при помощи тех же способов. После операции врач следит, чтобы уровень бета-ХГЧ в крови снижался до нормального показателя. Если уровень гормона не падает, возможно, в полости или стенках матки остались злокачественные клетки. Таким же образом проводится лечение и при поражении раковыми клетками плаценты. Чем хуже по своим характеристикам опухоль и чем больше её размеры, тем вероятнее использование химиотерапии и лучевой терапии.
Профилактика болезни трофобласта
- предупреждение ранней беременности;
- отсутствие заболеваний на момент зачатия;
- профилактика ожирения, диабета;
- правильное питание;
- отказ от самолечения и приема контрацептивов без консультации врача;
- ранние диагностические тесты плода при беременности после 40 лет;
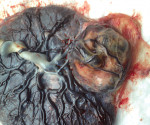
Хориоангиома плаценты — это сосудистая плацентарная опухоль, происходящая из тканей зародыша. Обычно протекает бессимптомно. Может проявляться многоводием, признаками фетальной гипоксии. Диагностируется с помощью УЗИ, допплерографии маточного кровотока. Рекомендован мониторинг состояния плода с использованием фетометрии, КТГ, фонокардиографии, эхокардиографии. Для лечения применяют производные индолилуксусной кислоты, токолитики, ангиопротекторы, мембраностабилизаторы, противогипоксические средства, разгрузочный амниоцентез, внутриматочную внутриутробную гемотрансфузию, методы деваскуляризации опухоли. При наличии больших хориоангиом плаценты показано кесарево сечение.
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы хориоангиомы плаценты
- Осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение хориоангиомы плаценты
- Консервативная терапия
- Хирургическое лечение
- Родоразрешение
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Хориоангиома (гемангиома, гамартома) плаценты — наиболее распространенная доброкачественная неоплазия плацентарной ткани, которая встречается с частотой 0,2-139 случаев на 10 000 родов. Однако при более тщательном морфологическом исследовании последа характерные патогистологические изменения обнаруживают не менее чем в 1% материалов.
Хориоангиомы плаценты представляют собой нетрофобластические опухоли, которые состоят из множества капилляров, образованных на 2-3 неделе гестационного срока из примитивной хориальной мезенхимы. Обычно плацентарные гемангиомы выявляют на 19-36 неделях беременности. Актуальность своевременной диагностики заболевания обусловлена высоким риском гипотрофии плода и его антенатальной гибели при гиперваскуляризированных опухолях размерами больше 50 мм.

Причины
Этиология формирования гамартом плацентарной ткани на сегодняшний день окончательно не установлена, что связано с небольшим количеством клинических случаев заболевания. На основании тщательного анализа статистических данных специалисты в сфере акушерства и гинекологии выделили три возможные причины, с которыми чаще ассоциируется хориоангиоматоз:
- Хромосомные аномалии. Подтверждением роли генетических факторов и врожденных пороков развития служит увеличение частоты патологии в 4-6 раз при наличии единственной артерии пуповины, гемангиом кожи плода. Хориоангиомы часто сочетаются с болезнью Эдвардса, врожденными пороками сердца, сосудистыми аномалиями, гидроцефалией.
- Осложнения беременности. Вероятной причиной образования гамартомы плаценты может служить изосерологическая несовместимость крови матери и ребенка. В пользу этой теории свидетельствует более частое выявление разрастания сосудов при Rh-конфликтах. Факторами риска также служат многоплодная беременность, внутриутробное инфицирование плода.
- Экстрагенитальная патология. Пациентки с диагностированной хориоангиомой чаще других беременных страдают сахарным диабетом. Опухолевый процесс, вероятно, вызывается характерными для эндокринопатии микроциркуляторными нарушениями. Повреждение сосудов никотином может провоцировать образование плацентарных гемангиом у женщин с никотиновой зависимостью.
Патогенез
Классификация
Систематизация вариантов хориоангиом плаценты основана на учете особенностей их гистологического строения, соотношения стромы и сосудистых элементов. Хотя зачастую состав опухоли является смешанным, на основе ведущего компонента оправдано выделять три гистологических типа плацентарных гемангиом, которые отличаются вероятностью развития опасных для ребенка осложнений и степенью выраженности симптомов:
- Низкодифференцированные солидные образования. В структуре неоплазии преобладают клеточные элементы с низкой степенью дифференциации. Степень развитости сосудистого компонента может быть разной. Клиническая симптоматика обычно отсутствует.
- Ангиобластические хориоангиомы. Опухоли с преобладанием ангиоматоза – наиболее распространенные и опасные. Для них характерна разветвленная сосудистая сеть и артериовенозные шунты. Фетальные потери при таких гемангиомах достигают 30%.
- Дегенеративные опухоли. Новообразование обычно является солидным и отличается низкой степенью васкуляризации. За счет дегенеративных изменений внутри хориоангиомы и по ее периферии формируются бессосудистые полости. Протекает бессимптомно.
Симптомы хориоангиомы плаценты
При небольших новообразованиях нарушения в работе фетоплацентарного комплекса минимальны или отсутствуют. Беременная обычно не предъявляет каких-либо жалоб на субъективное ухудшение состояния. Выраженность клинической симптоматики при плацентарных хориоангиомах напрямую связана с размером сосудистой неоплазии. По данным исследований, в 14-33% случаях заболевания отмечается многоводие, которое внешне проявляется увеличением объема живота больше гестационного срока. При возникновении осложнений со стороны плода женщина может отмечать сначала учащение его шевелений, а затем урежение вплоть до замирания.
Осложнения
Осложненное течение хориоангиоматоза обычно отмечается при сосудистых образованиях ангиобластического типа размерами более 50,0 мм. Артериовенозное шунтирование приводит к развитию фетальной анемии, тромбоцитопении, гипопротеинемии, кардиомегалии, сердечной и печеночной недостаточности. При выраженных метаболических нарушениях возможна задержка развития плода, а в тяжелых случаях — его антенатальная гибель. У беременных с хориоангиомой плаценты повышен риск невынашивания беременности, возникновения гипотонических и коагулопатических кровотечений после родов. В четыре раза чаще, чем в целом по популяции, отмечается преждевременная отслойка плаценты и преэклампсия.
Диагностика
В большинстве случаев низкодифференцированные и дегенеративные плацентарные гемангиомы небольших размеров становятся находкой во время планового УЗИ-скрининга беременности. Диагностический поиск при подозрении на хориоангиому плаценты направлен на обнаружение опухоли и оценку состояния ребенка. Наиболее информативными для постановки диагноза являются:
- УЗИ плаценты. На плодовой поверхности плацентарной ткани возле места отхождения пуповины выявляются единичные кистозные или солидные образования с четкими границами (хорошо выраженной капсулой либо псевдокапсулой). Иногда хориоангиомы бывают множественными, размещаются на плодных оболочках, сосудистой ножке, в толще плаценты.
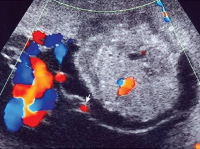
- Допплерография маточно-плацентарного кровотока. Исследование назначают для определения степени васкуляризации и моделирования структуры сосудистого русла хориоангиомы. С его помощью можно обнаружить связь кровоснабжения опухоли с сосудами пуповины. Для большей информативности метод дополняют цветовым допплеровским картированием.
- Дополнительные методы диагностики. В качестве методов, позволяющих объективно оценить состояние ребенка, рекомендованы кардиотокография, фетометрия, фонокардиография плода. При проведении фетальной эхокардиографии можно выявить возможную кардиомегалию. В послеродовом периоде диагноз хориоангиомы подтверждается гистологически.
Для разграничения хориоангиом и других патологий назначают консультации онколога, маммолога, гематолога. Заболевание дифференцируют с:
- тератомами плаценты;
- метастазами в плацентарную ткань злокачественных опухолей матери (меланом, лимфом, сарком, рака молочных желез, новообразований яичников) и ребенка (нейробластомы, гигантского пигментного невуса);
- частичным пузырным заносом;
- хориокарциномой;
- субмукозными миомами матки;
- ретроплацентарными гематомами.
Лечение хориоангиомы плаценты
Выбор тактики ведения беременности и метода родоразрешения при выявлении в плаценте гамартомы зависит от размеров новообразования, его локализации, выраженности патологических симптомов, наличия осложнений. При обнаружении небольшой плацентарной гемангиомы, которая никак не проявляется клинически, рекомендован УЗИ-контроль в динамике для наблюдения за скоростью роста опухоли.
Пациенткам с ангиобластическими хориоангиомами и наличием клинических признаков заболевания показана медикаментозная и инвазивная терапия, основными задачами которых являются:
- Уменьшение многоводия. По наблюдениям акушеров-гинекологов, назначение индометацина оказывает положительный эффект при значительном увеличении объема околоплодных вод, способном спровоцировать преждевременные роды. В некоторых случаях для пролонгации беременности до безопасного для ребенка срока применяют серийный разгрузочный амниоцентез.
- Лечение последствий фетоплацентарной недостаточности. При отсутствии показаний для срочного родоразрешения для улучшения питания ребенка используют ангиопротекторы и токолитики, улучшающие маточно-плацентарный кровоток. Устойчивость тканей плода к гипоксии повышают противогипоксические препараты и мембраностабилизаторы.
- Коррекция тяжелой фетальной анемии. Чтобы улучшить гематологические показатели ребенка при их значительном снижении, применяют современные методики внутриутробного переливания крови. При этом выполняют прокол передней стенки живота беременной и матки, в пунктированную пуповинную вену вводят отмытые донорские эритроциты.
Быстрый рост хориоангиомы во II и начале III триместра беременности останавливают с помощью введения в опухолевую ткань чистого этилового спирта или эмболизации ее сосудов под УЗ-контролем. Внутриопухолевый кровоток можно уменьшить или полностью прекратить в ходе фетоскопической электро- или лазерной коагуляции сосудов.
Вопрос о родоразрешении при неосложненном течении заболевания решается на 36-37 неделе. Большинству пациенток показаны естественные роды. При обнаружении большой плацентарной хориоангиомы, формировании множественных жидкостных образований на поверхности плаценты, значительной васкуляризации и наличии артериовенозного шунта показано досрочное кесарево сечение. Нарастание признаков гипотрофии плода, отслойка плаценты, появление других угрожающих ребенку осложнений служит показанием для экстренного родоразрешения.
Прогноз и профилактика
При небольших солидных и дегенеративных плацентарных гемангиомах прогноз благоприятный. Своевременная диагностика, адекватное сопровождение беременности и родов при ангиобластических хориоангиомах плаценты позволяет снизить риск перинатальной заболеваемости и смертности. Первичная профилактика заболевания не предложена. План мероприятий по вторичной профилактике включает раннюю постановку на учет в женской консультации и соблюдение сроков проведения УЗИ-мониторинга беременности, особенно при наличии предрасполагающих факторов (сахарного диабета, курения, многоплодной беременности в анамнезе).

Плацента – это важнейший орган перинатального периода. С одной стороны, она надежно защищает малыша в утробе, препятствует негативному воздействию окружающей среды. С другой — обеспечивает взаимосвязь организмов матери и ребенка. Отек плаценты крайне опасная патология, как для женщины, так и для плода.
- Причины
- Внешние и скрытые отеки
- Симптомы
- Диагностика
- Лечение
- Интересное видео: что такое плацента
Причины

Утолщение стенок детского места серьезная и опасная патология. Может быть спровоцирован рядом причин.
Наиболее распространёнными факторами являются:
- отрицательный резус-фактор у беременной женщины и положительный у плода. Такая ситуация носит название резус-конфликта;
- наличие инфекционных процессов в организме матери, таких как сифилис, токсоплазмоз и др;
- сахарный диабет на сроке больше 20 недель;
- наличие острых респираторных инфекций и вируса гриппа;
- развитие многоплодной беременности;
- инфекция плаценты;
- проявление симптоматики позднего токсикоза после 34 недели;
- внутриутробное заражение плода разнообразными инфекциями;
- неправильная работа почек и выделительной системы матери;
- лишний вес;
- дистрофия будущей матери.
Внешние и скрытые отеки

Отек – это скопление жидкости в каком-либо участке организма. Бывают 2 видов:
- внешние;
- скрытые.
Внешние отеки легко диагностируются визуально. К ним относятся отеки ног, пальцев рук и ног, кистей.
Скрытые увидеть практически невозможно. Одним из симптоматических признаков, который может сигнализировать о наличии проблемы является быстрый набор массы тела.
- нарушение процесса кровообращения;
- развитие гипоксии у плода;
- замедление темпов внутриутробного питания плода;
- провоцирует развитие гестоза на поздних сроках;
- внутриутробная задержка развития.
Отек плаценты относится к скрытой форме данной патологии и считается очень опасным для мамы и малыша.
Симптомы
Сопровождается следующими симптомами:
- изменяется характер шевелений ребенка в утробе, они становятся менее активными и могут прекращаться на продолжительное время;
- сердечный ритм ребенка замедляется;
- формирование плацентарной недостаточности;
- у плода диагностируется гипоксия;
- внутриутробная задержка развития ребенка и отставание в показателях нормы.
Внимание! На первых этапах патологию диагностировать невозможно, т.к. она протекает бессимптомно. Первые признаки появляются на поздних сроках беременности.

При обнаружении одного или нескольких симптоматических признаков необходимо как можно скорее обратиться к врачу, который ведет беременность.
Он назначит дополнительное обследование и при подозрении на отек плаценты скажет, что делать дальше.
Диагностика
Для того чтобы своевременно диагностировать данную патологию течения беременности необходимо регулярно проходить плановый контроль у врача и сдавать анализы.
- ультразвуковое исследование;
- допплерография;
- кардиотокография;
- анализ крови на определение концентрации сахара в крови;
- общее клиническое исследование крови;
- биохимическое исследование крови;
- анализы на скрытые инфекции;
- общее клиническое исследование мочи;
- гинекологический мазок из влагалища и уретры;
- гормональное исследование крови.
При прохождении планового ультразвукового исследования врач обязательно определяет толщину плаценты и состояние кровеносных сосудах.
Малейшее отклонение показателей от нормы станет причиной дополнительного обследования.

Кардиотокография помогает определить особенности сердечных сокращений плода и установить нарушения ритма.
Клинические исследования биологических жидкостей дают возможность определить изменения состояния организма беременной женщины.
Лечение
Терапии данной патологии направленно на нормализацию плацентарного кровообращения. Это необходимо для восстановления нормального питания ребенка в утробе матери.
Продолжительность и особенности лечения определяет врач после комплексного обследования беременной женщины.
Оно может быть разнообразным и зависит от причины, которая спровоцировала развития данной патологии.
Если в анамнезе диагностирован резу-конфликт, то используется метод внутриутробного переливания красных кровяных телец – эритроцитов. Эту процедуру проводят через артерии пуповины.
Если отек сформировался на фоне сахарного диабета матери, то терапия будет направлена на нормализацию концентрации сахара в крови женщины.
При диагностировании в организме патологических процессов инфекционной или воспалительной природы, то беременной женщине врач назначает лечение антибиотиками, которые разрешены к употреблению в период вынашивания ребенка.
Патология сформировавшаяся на фоне нарушения процессов метаболизма лечится нормализацией кровообращения и обменных процессов в организме.
Независимо от фактора, спровоцировавшего отек плаценты будущей маме рекомендовано снизить потребление поваренной соли. Исследованиями доказано, что она способствует задержке жидкости в тканях организма.

Помимо этого, женщине могут быть назначены диуретические препараты и дополнительным прием аскорбиновой кислоты.
Иногда беременность протекает с осложнениями. Одним из вариантов патологического течения перинатального периода является отек плаценты.
Это серьезное и опасное осложнение, которое может негативно сказываться на внутриутробном развитии ребенка.
Своевременное обнаружение тревожно симптоматики и обращение к врачу поможет вовремя диагностировать патология и предпринять необходимые меры.
Соблюдение профилактических рекомендации и ведение здорового образа жизни значительно снижает вероятность возникновения данного осложнения беременности.
Интересное видео: что такое плацента
Во время вынашивания ребенка у беременной могут возникать такие неприятные симптомы, как отёки. И если припухлости рук или ног зачастую не несут в себе какой-либо угрозы, то отек плаценты при беременности является очень опасным состоянием как для матери, так и для малыша.

- Что такое плацента и каковы ее функции?
- Причины отека плаценты при беременности
- Симптомы и диагностика
- В чем опасность отека плаценты?
- Как лечить?
Что такое плацента и каковы ее функции?
Роль плаценты или детского места, как ее называют, сложно переоценить. Этот орган образуется в слизистой оболочке стенки матки только на время беременности. Она связывает плод с организмом матери и обеспечивает его всеми необходимыми для питания веществами. Можно выделить следующие функции:
- газообменная. Через детское место из крови женщины к плоду поступает кислород, а углекислый газ выводится обратно,
- выработка гормонов, которые отвечают за все течение беременности,
- защитная функция. Пропускает к плоду иммунные клетки матери и при этом предотвращает иммунный конфликт между организмом женщины и ее будущего малыша,
- получение питательных веществ для роста и развития плода, а также выведение продуктов жизнедеятельности.
Причины отека плаценты при беременности
Неправильное функционирование детского места называется дисфункцией. Это определение включает в себя разные патологии и отек плаценты одна из них.
Причины, по которым возникает отечность плаценты при беременности могут быть самыми разными. Вот некоторые из них:
- резус-конфликт, то есть отрицательный резус-фактор у матери и положительный у ребенка,
- сифилис, токсоплазмоз и другие инфекционные заболевания,
- при сахарном диабете отек плаценты наблюдается с 20-25 недели,
- вирусные заболевания такие, как грипп и ОРВИ,
- многоплодная беременность,
- гестоз или поздний токсикоз, который возникает после 34 недели беременности,
- внутриутробные инфекции плода,
- дисфункция почек,
- избыточная или, наоборот, недостаточная масса тела может также вызвать отечность плаценты.
Симптомы и диагностика
Первые признаки отека плаценты во время беременности могут появиться уже на 15-й неделе. Однако самостоятельно симптомы дисфункции увидеть нельзя. Проблему можно выявить только на ультразвуковом исследовании. Отечность при этом заключается в утолщении стенок органа на 25-100%. Внешние же признаки патологии могут и вовсе отсутствовать.

После 18-й недели беременности проводят допплерометрию для исследования направления и скорости кровообращения плода и детского места.
На поздних сроках в результате отека может наблюдаться неправильное сердцебиение плода (учащение или снижение сердечных сокращений), а также изменение в шевелении ребенка. В этот период для точного обследования используется кардиотокография (КТГ).
Если на УЗИ выявлена гиперплазия плаценты, то женщине придётся сдать ряд анализов таких, как анализ мочи на белок, крови на уровень сахара, общий, биохимический, тесты torch и rpr.
В чем опасность отека плаценты?
Отечная или толстая плацента при беременности – довольно тревожный сигнал. Этот симптом характеризует преждевременное старение органа. В норме выделяю четыре стадии развития плаценты:
- формирование до 30-й недели,
- рост 27-34-я неделя,
- зрелость 34-39-я неделя,
- старение после 37-й недели.
Толщина плаценты полностью соответствует сроку. И в случае чрезмерного утолщения, то есть старения, она уже не может в полной мере выполнять жизненно важные для ребенка функции.
Прежде всего отек плаценты может привести к тому, что плод будет недополучать кислород и питательные вещества. Вполне естественно что это приведет к задержке в его развитии и гипоксии.
Нарушение гормональной функции детского места может спровоцировать преждевременные роды или же прерывание беременности.

Как лечить?
Лечение такого симптома, как отек плаценты должен обязательно назначать врач. Обычно терапия непосредственно связана с причиной, вызвавшей отёчность. Если в организме обнаружена инфекция или вирус, назначаются антибиотики. При резус-конфликте применяется внутриутробное переливание крови через пуповину.
Помимо лечения основного заболевания, назначают препараты для улучшения кровообращения и ускорения метаболизма (Актовегин, Курантип), витаминные комплексы (Компливит), аскорбиновую кислоту.
Кроме того, так же как и при любых других отеках рекомендуется наладить свой питьевой режим и рацион. Следует минимизировать потребление соли, а в течение дня пить больше чистой воды (1,5-2 литра).
Чтобы снять сам отек плаценты, по назначению врача можно использовать мочегонные травяные сборы либо самостоятельно употреблять продукты, являющиеся природными диуретиками. К ним относятся морсы (особенно клюквенный), свекольный и морковный сок, зеленый чай, спаржа, сельдерей, арбуз, капуста, петрушка.
Отек плаценты при беременности довольно тревожный сигнал, который нельзя оставлять без внимания, ведь детское место отвечает за развитие, питание и защиту малыша. Симптомы дисфункции зачастую можно увидеть только на УЗИ, поэтому важно вовремя проходить это обследование и в случае обнаружения отечности сразу же обращаться к врачу.
Читайте также:

