Опухоль и боль в плюсневой кости
Боль в плюсневой части стопы может означать ряд заболеваний, последствий травмы или переутомления, и не всегда такой симптом может проходить самостоятельно. Дело в том, что стопа испытывает огромные нагрузки, принимая активное участие в двигательной активности человека, на нее приходится вес тела, а как известно, даже для незначительного воспаления нужно время и покой. Обеспечить покой или снижать нагрузки на ноги могут не все, особенно работающее население, поэтому незначительная болезненность может перерасти в запущенную форму таких заболеваний, как плоскостопие, артроз, бурсит, фасциит. Острая боль в стопе может возникать и при банальном переутомлении или из-за ношения неудобной обуви, но если не начать следить за здоровьем своих ног, эти факторы и приводят к опасным заболеваниям.
Именно плюсна находится по центу стопы, поэтому на нее приходится функция распределения нагрузки, амортизации и поддерживания нормальных сводов стопы. Когда нога начинает болеть в плюсневой области, причем симптомы повторяются регулярно, нужно посетить врача и пройти обследование. Заболеваниями опорно-двигательного аппарата, в том числе патологий, поражающих плюсну, занимаются такие специалисты, как хирург, ортопед, невролог. Базовым методом диагностики является рентген, но при необходимости врач назначит дополнительное обследование, чтобы выявить болезнь и назначить нужное лечение.

Анатомия
Прежде чем разбирать причины, при которых болят суставы стоп в области плюсны, рассмотрим анатомические особенности этого участка стопы. Вообще, основа плюсны – это пять плюсневых костей, примыкающих к фалангам пальцев и создающих плюснефаланговые суставы. Плюсневая кость в своей структуре имеет основания (клиновидная форма), тело и головку. Тело кости считается длинным, при этом основание – это короткая часть кости, но более массивная. Несмотря на мощную для мелких костей структуру, именно основание кости подвержено частому травмированию.
Если с одной стороны плюсневые кости соединены с фалангами пальцев, то с другой стороны происходит соединение к костям предплюсны. Имеются анатомические особенности 5-й плюсневой кости – ее структура считается бугристой и к ней прикрепляются сухожилия малоберцовой кости. При этом 2-я и 3-я плюсневая кости крепятся к латеральной и клиновидной кости.
Такое строение формирует своды стопы, благодаря которым образуется правильная форма стопы. Соединение плюсны и предплюсны формируется свод в переднем отделе – поперечный и продольные своды по бокам стопы. В норме, когда человек наступает на подошву, он соприкасается не всей ступней, а 3-ми точками – пяткой, 1-й и 5-й плюсневыми костями, то есть центр стопы находиться в возвышенном положении, отчего на него возрастает нагрузка. Когда нагрузка на своды, то есть плюсну, увеличивается или организм подвергается негативным фактором, различным патологиям, своды начинают уплощаться, появляются боли, дискомфорт, плюснефаланговые суставы могут деформироваться. Так, возникает ряд патологических состояний, при которых возникают боли в суставах стопы, о которых мы поговорим далее.

Плоскостопие
По частоте клинических проявлений, вызывающих боль в области плюсны стопы, именно плоскостопие стоит на вершине. Этой патологии подвержены как взрослые люди, так и дети, при этом имеются различия в форме болезни и проявлении симптомов. Поражать плюсну может как поперечное плоскостопие, так и продольный тип патологии. Рассмотрим факторы, вызывающие плоскостопие у взрослых:
- чрезмерная нагрузка на ноги, когда ступня долго находится в напряжении, то есть страдают спортсмены, работники сферы образования, торговли;
- ношение некомфортной обуви, то есть туфель или сапог на каблуке, с узким носком, тут, кстати, и прослеживается закономерность, что женщины страдают в несколько раз чаще мужчин;
- наследственный фактор и врожденные патологии, при которых возникает слабость соединительной ткани, то есть страдают связки, суставы, хрящевая ткань;
- полученные травмы стопы, включая переломы, вывихи, растяжения и разрывы связок;
- ожирение – избыточный вес увеличивает нагрузку на ноги, страдает структура плюсневой кости и под весом тела своды начинают уплощаться.
Нередко наблюдается сочетание нескольких факторов, при которых развивается плоскостопие у взрослых. Поперечный тип заболевания характерен болью в передней области плюсны, стопа начинает становиться шире. Именно эта патология приводит к вальгусной деформации 1-го пальца стопы, когда образуется шишка (косточка).
Продольное плоскостопие имеет схожие симптомы по проявлению болезненности, хотя боль больше локализуется по центру стопы и захватывает область пятки. Со временем ступня становится шире, появляется омозолелость внизу пятки и по бокам. Низкий свод стопы приносит дискомфорт при ходьбе, повышенную утомляемость. В запущенных случаях развивается комбинированное плоскостопие, когда уплощаются оба своды стопы, что может угрожать даже инвалидностью.
Плоскостопие у детей развивается чаще всего в возрасте 6-12 лет, когда у ребенка окрепнет связочно-мышечный аппарат на стопе. Провоцируют заболевание чрезмерное желание заставить ребенка рано ходить, ношение неудобной обуви, врожденные патологии и травмы. Небольшой процент случаев приходится на врожденные формы плоскостопия.
Чтобы избавиться от плоскостопия, нужно подобрать для себя ортопедическую обувь, не переутомлять ноги, пройти курс ЛФК и массажа. Нередко, для снятия симптомов боли и воспаления используется физиотерапевтическое лечение.

Заболевания суставов
Среди распространенных заболеваний, поражающих непосредственно костную систему человека можно выделить артроз плюснефаланговых суставов, остеопороз и артрит.
Артроз – это заболевание, дегенеративного характера, при котором происходит разрушение хрящевой ткани суставов, и как осложнение, воспалительный процесс в мягких тканях.
Вызывают артроз плюснефаланговых суставов перенесенные травмы стопы (переломы, вывихи, ушибы), чрезмерные нагрузки, которым подвержены спортсмены, люди физического труда. А также артроз провоцируют перепады температур – это часты переохлаждение и потение ног. С возрастом артроз развивается у людей, которые носят неудобную обувь, которая сдавливает передний отдел стопы. Страдают люди с нарушенным обменом веществ, пожилые граждане.
3-й стадии артроза свойственно преобладание сильной боли, проявляется отчетливо деформация сустава, человек начинает хромать. Пациенту свойственна скованность в суставах.
Лечение артроза направлено на снижение воспаления, для чего назначаются препараты серии НПВС – Ибупрофен, Нимесулид, Мовалис и другие. Хорошо помогают физиотерапевтические процедуры: УВЧ, магнитотерапия, электрофорез с применением лекарств, фонофорез. В запущенных случаях проводится блокада и курсовое назначение гормональных средств.
Так как артроз связан с разрушением хрящевой ткани, то необходимо защитить ее, для чего назначаются хондропротекторы, содержащие в составе Хондроитин и Глюкозамин. Не стоит забывать про витамины, особенно Кальций, витамин D.

Артрит считается воспалительным заболеванием, поражающим суставы, причем плюснефаланговые суставы не являются исключением. Патология часто развивается при артрите (артритическая форма), подагре (подагрическая форма), при инфекциях, нарушенном обмене веществ. Артрит часто возникает в возрасте после 50 лет, поражает суставы симметрично, часто страдают как стопы, так и кисти рук, пальцы.
Кстати, плоскостопие является предрасполагающим фактором к артриту, так как при нем нарушаются обменные процессы в тканях, увеличивается нагрузка на определенные участки. Полученные ранее травмы могут провоцировать артрит.
Основной признак артрита – это утренняя скованность, проявляющаяся в невозможности нормально сделать первые шаги после сна или длительного отдыха. Потом человек расхаживается, и симптомы боли ослабляются, но могут вернуться при нагрузке. С прогрессированием артрит вызывает болезненность даже от прикосновения к суставу, а ограничить нагрузки на плюсну практически невозможно. Человек страдает при ходьбе, при надевании обуви, не говоря о беге и прыжках, именно поэтому заболевание часто заканчивается инвалидностью.
Чтобы избежать осложнений и инвалидности, нужно обращаться к врачу при первых признаках заболевания суставов. Курс лечения артрита направлен на снижение нагрузок, устранение очага воспаления. Важно лечение сопутствующей патологии, будь то плоскостопие, ревматизм или подагра.
К хроническим заболеваниям суставов еще приравнивают остеопороз, связанный с разрушением костной ткани. Он также проявляется болью в области плюсны.
Другие причины
Кроме указанных заболеваний суставов и плоскостопия, есть еще не один десяток болезней, при которых поражается плюсна стопы, и появляются боли. Среди острых состояний можно выделить травмы – вывихи, растяжения связок, переломы, трещины. На ноги часто падают тяжелые предметы, они травмируются при занятиях спортом или при двигательной активности. Лечением травм занимается врач-травматолог, которые решает, как ограничить подвижность стопы, чтобы травма зажила и как убрать симптомы боли.
Если болит стопа в области плюсны снизу, то велика вероятность развития плантарного фасциита, патологии при которой поражается плантарная фасция. Фасция берет начало у пяточного бугра в области ахиллова сухожилия и продолжается по центру стопы. Воспаление вызывают чрезмерные нагрузки, травмы, наличие пяточной шпоры. Фасциит проявляется резкой болью, усиливающейся при наступании на ногу, появлением омозолелости и огрубением кожных покровов.
Бывают ситуации, когда боль в области плюсны вовсе не связана с поражением суставов, мышц и связок. Вызывать симптомы болей могут заболевания сосудов, такие как варикоз, эндартериит. Боль вызывают различные новообразования, ущемления нервов.
Исходя из полученной информации, делается вывод, что болит плюсна при огромном количестве состояний, поэтому только врач сможет поставить правильный диагноз и определить очаг боли. Если появляется боль в суставе, то с помощью современных методов диагностики, таких как МРТ, КТ, рентген, можно распознать причины, что позволит начать правильное лечение.

- Строение плюсневой кости
- Возможные причины боли в плюсневой области и методы лечения
- Видео по теме
Плюсна представляет собой самую широкую часть стопы, которая в норме не опирается на землю при ходьбе. Кости плюсны соединяются с мелкими косточками предплюсны и фалангами пальцев ног. Они образуют свод стопы, который амортизирует при ходьбе. Эти кости длинные и тонкие, поэтому не могут нести на себе большую нагрузку. Если болит плюсневая кость стопы, это может свидетельствовать о большом количестве патологий. Кроме травм и ушибов, этот симптом может быть вызван неправильным строением костей, воспалительными и дистрофическими процессами, а также обменными нарушениями. Лечение подбирается индивидуально, в зависимости от причины боли.
Строение плюсневой кости
Плюсневые кости состоят из 3-х частей: основания, тела и головки. Они имеют схожее строение, но немного отличаются между собой:
- первая кость самая прочная, короткая и широкая;
- кость, которая переходит в фалангу второго пальца, наиболее длинная;
- пятая плюсневая кость имеет бугристость, к которой прикрепляется сухожилие короткого малоберцового мускула.
Как и все костные элементы в организме, эти кости соединяются с соседними при помощи суставов. Они имеют сочленения с предплюсной (латеральной и медиальной клиновидными, кубовидной костями). С фалангами пальцев ног они соединены плюснефаланговыми суставами.
Возможные причины боли в плюсневой области и методы лечения
Боль в плюсневой части стопы может быть симптомом разных патологий. По характеру болезненных ощущений и виду стопы можно предварительно заподозрить, какие изменения происходят в этой области. Также имеет значение, боль односторонняя или возникает одновременно на двух ступнях.
Головки плюсневых костей образуют суставы с фалангами пальцев ног. Между ними находится суставной хрящ, а сочленение покрыто капсулой. При неудачном падении или ушибе головки этих костей могут смещаться, что сопровождается резкой болью. Ощущения локализованы в области поврежденного сустава, нарушается его подвижность. Пострадавший не может полноценно опираться на ступню, шевелить пальцами ног.
Визуально сустав увеличивается в размере, развивается его воспаление и отечность. Смещение может быть видно невооруженным глазом, но чаще обнаруживается на рентгеновском снимке. Кожа над поврежденной зоной может грубеть и приобретает красный оттенок. Головка кости деформируется, на ней появляются патологические костные наросты.
Лечение зависит от результатов рентгеновских снимков. Чаще необходимо хирургическое вмешательство, которое проводят под местной анестезией. Головку кости возвращают в правильное положение и фиксируют металлической спицей. По необходимости удаляют костные наросты. После операции необходимо носить специальную ортопедическую обувь, которая будет поддерживать кости стопы в нужном положении.
Перелом — это нарушение целостности костей. Он может быть открытым и закрытым, со смещением отломков или без изменения их положения.
В отношении плюсневых костей выделяют несколько разновидностей переломов:
- травматический — связан с падением или ударом, боль возникает внезапно;
- перелом Джонса — характерен для пятой плюсневой кости и характеризуется медленным сращением отломков или их несращением (по симптомам его часто путают с растяжением связок);
- усталостный перелом —трещины в структуре костей, которые постепенно расширяются из-за чрезмерной нагрузки, лишнего веса или хрупкости костной ткани.
Лечение зависит от результатов рентгенографии. Если отломки костей не смещаются, на ступню накладывают гипс. В некоторых случаях необходимо проводить операцию, возвращать кости в правильное положение и соединять их металлическими конструкциями. Далее следует период реабилитации с постепенным возвращением ноге подвижности.
В норме область плюсны совместно с предплюсной формирует свод стопы. Такое строение позволяет ноге амортизировать в движении и правильно распределять нагрузку по всей стопе. При плоскостопии этот свод опускается, и кости плюсны несут на себе вес человека. Причины этого заболевания могут быть разными:
- врожденная аномалия строения стопы;
- ношение неудобной обуви (слишком узкой либо на высоком каблуке);
- избыточный вес;
- повышенная нагрузка у спортсменов;
- травмы, после которых мышцы стопы ослабевают и не могут поддерживать костный остов.
Различают несколько степеней плоскостопия, в зависимости от степени опущения свода. Лечение в большинстве случаев консервативное. Пациенту подбирают подходящую ортопедическую обувь или стельки, разрабатывают схему упражнений. Полезно ходить без обуви по неровной поверхности, песку или гальке, заниматься плаванием. Гимнастика также включает домашние упражнения с мячом и хождение по массажному коврику.
Стоит понимать, что полностью избавиться от плоскостопия можно только в детском возрасте, когда кости растут и формируются. Взрослым необходимо следить, чтобы болезнь не прогрессировала. В запущенных случаях она может приводить к вальгусной деформации косточки большого пальца стопы и другим аномалиям, которые причиняют боль при ходьбе.
В составе ступни присутствует большое количество мелких суставов. Боль может быть связана с повреждением одного или нескольких из них. В разных случаях поражаются суставы на одной или обеих конечностях. В зависимости от этиологии выделяют 2 типа заболеваний:
- артрит — воспаление суставного хряща вследствие травмы, избыточной нагрузки на него, а также инфицирования его полости патогенными микроорганизмами;
- артроз — дистрофические и дегенеративные изменения в хрящевой ткани, которые развиваются при нарушениях обмена веществ.
Болезненные ощущения в таких случаях локализованы в плюсне, а также в области пораженного сустава. Он увеличивается в размере, воспаляется и причиняет боль при ходьбе. При артрозе может быть слышен характерный хруст во время движения пальцами ног. Процесс может затрагивать не только сустав, но и околосуставные ткани: мышцы, связки, сухожилия. Такое заболевание может называться периартритом или периартрозом.
Схема терапии отличается в зависимости от происхождения болезни. Если артрит вызван инфекцией, лечение начинают с приема антибиотиков. В любом случае полезно наносить охлаждающие либо разогревающие обезболивающие мази.
Дополнительно могут потребоваться анальгетики в таблетках. При артрозе больному назначают хондропротекторы, которые защищают хрящ от дальнейшего разрушения. Если артрит в легкой форме заканчивается полным выздоровлением, то при артрозе происходят неизлечимые изменения, которые можно только остановить.
Боль — это сигнал, который проходит по нервным волокнам. Для нормальной работы конечностей нервные импульсы проходят от центральной нервной системы (головной и спинной мозг). В каждом суставе имеются специальные отверстия для нервов, а кости защищают нервные волокна от повреждений извне.
Существует несколько разновидностей патологий нервной ткани, которые могут вызывать боль в области плюсны:
- защемление нерва непосредственно в месте его прохождения между костями плюсны;
- его защемление на уровне поясничных позвонков;
- воспаление нервной ткани — может быть связано с переохлаждением либо сдавливанием нерва тесной обувью;
- доброкачественная нервная опухоль, которая в большинстве случаев образуется в области плюсны, между фалангами третьего и четвертого пальцев ног.
Если нерв защемлен, необходимо посещать сеансы специального массажа, носить удобную обувь и надевать теплые вещи. Воспаление можно снять мазями или гелями, которые содержат обезболивающие и противовоспалительные компоненты. Если защемление локализовано в поясничном отделе позвоночника и связано со смещением позвонком, оно пройдет, если вернуть эти позвонки на свои места.
Кости будут прочными, если в организме хватает всех веществ, необходимых для их построения. К таким элементам относят кальций, фосфор, витамины и органические кислоты. Одна из наиболее опасных болезней костей, связанная с патологиями обмена веществ, — это остеопороз. У таких больных кости становятся хрупкими, они болят при ходьбе и подвержены переломам.
Состояние может развиваться в любом возрасте по нескольким причинам:
- недостаточное поступление питательных веществ с пищей;
- нарушения усвоения этих элементов;
- возрастные обменные патологии, которые проявляются общим изнашиванием организма.
Вначале болезнь поражает мелкие кости, в частности, плюсневые. Чаще патология развивается симметрично. Пациент чувствует боль при физических нагрузках, а также в конце активного дня. Остопороз может быть причиной переломов или деформации стопы (плоскостопия, варусной или вальгусной постановки). Сам по себе он проявляется только периодическими болезненными ощущениями. Стопа визуально не изменяется, а изменения в структуре костной ткани можно увидеть на рентгене.
Лечение будет направлено на то, чтоб не допустить дальнейшее разрушение костей. В рацион включают продукты с высоким содержанием кальция, фосфора и других веществ, дополнительно эти компоненты принимают в виде добавок. Для профилактики переломов больному противопоказан спорт и серьезные нагрузки. Также понадобится следить за весом и по необходимости избавиться от лишних килограммов.
Боль в плюсне часто становится симптомом варикозного расширения вен. Это опасная патология, при которой сосудистые стенки теряют тонус и эластичность, образуются патологические расширенные участки. Отток крови от дистальных участков ног нарушен, а на задней поверхности икры могут быть видны выступающие вены.
Лечение варикоза направлено на укрепление стенок сосудов. Для этого существуют специальные препараты, которые наносятся в виде мазей или компрессов. Врач может также порекомендовать народные средства: аппликации из грязи или глины, растирки на основе конского каштана и другие.
По внешним признакам не всегда можно определить, почему болят кости в области плюсны. Диагноз можно поставить на основании рентгенографии или ультразвукового исследования. Сложность диагностики состоит в том, что эти кости мелкие, и пациенты часто продолжают ходить даже с переломами. Лечение индивидуально для каждой болезни и для каждого отдельного пациента. В некоторых случаях можно обойтись консервативными методами, но иногда требуется и оперативное вмешательство. Для профилактики стоит следить за весом, правильно питаться и носить удобную обувь.
Стопа имеет очень сложное строение, и, несмотря на ее сравнительно небольшую величину, патологии любого рода в этой зоне влекут нарушение функционирования всей нижней конечности. Плюсневые кости - не исключение.
Анатомия стопы
В состав нее входит 26 костей, и она подразделена на 3 части: предплюсна, плюсна и фаланги пальцев.
К костям предплюсны относятся 3 клиновидные, пяточная, ладьевидная, кубовидная, таранная (является частью голеностопа) кости. Все они посредники перехода голеностопа в ступню.
Костей плюсны 5 - первая плюсневая кость стопы, затем вторая, третья и так по счету пальцев. Их основное предназначение – поддержание и создание свода стопы, без чего движение человека было бы невозможным. Это мелкие трубчатые косточки, они очень хрупкие. Между ними имеется пространство.
Фаланг пальцев 14. Они являются подвижными суставчиками, имеют хрящи. Большой палец имеет 2 фаланги, другие пальцы – 3. Своды стопы функционально очень важны, потому что при движениях ног они выполняют роль амортизатора.
Причины болей
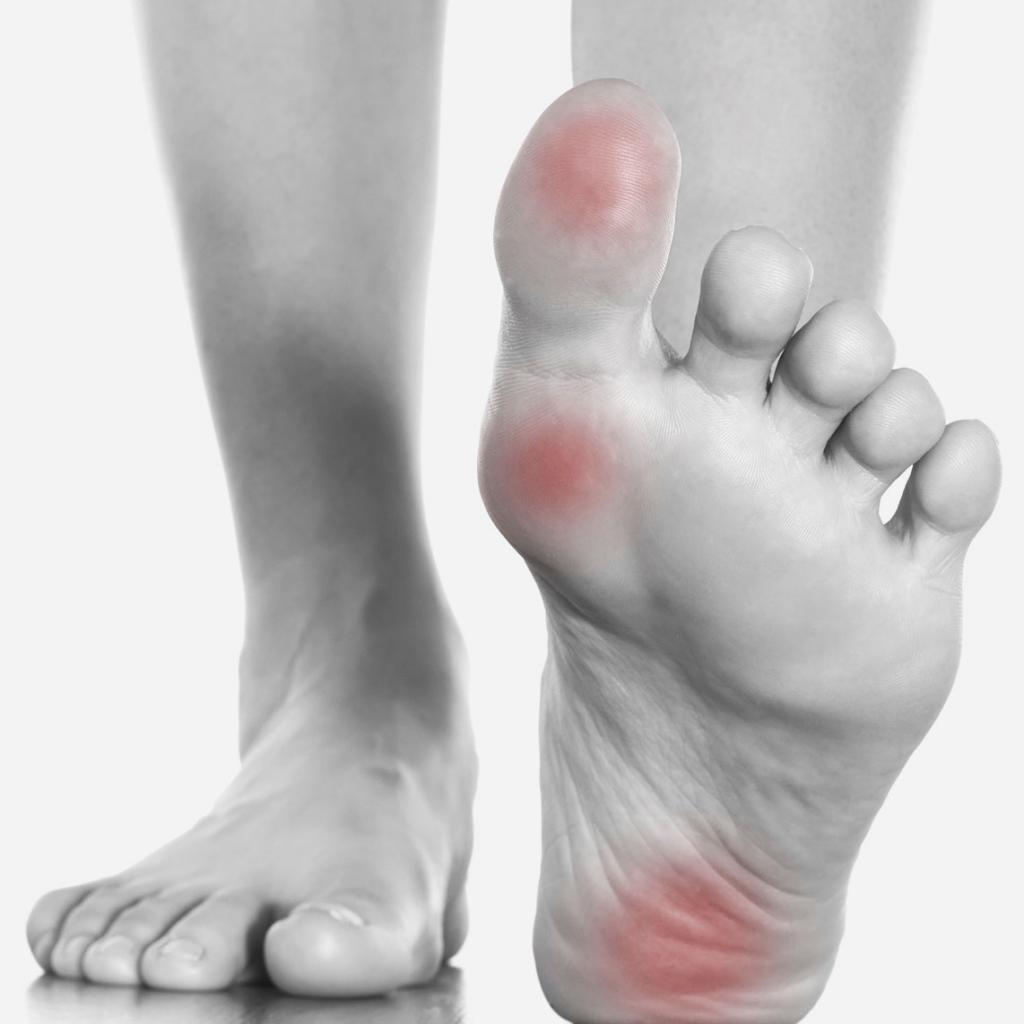
Если болят плюсневые кости стопы, причины и лечение всегда взаимосвязаны настолько, что можно говорить об этиопатогенетической терапии. Боли связаны со многими заболеваниями. Они различаются по своему характеру, длительности, распространенности. Могут быть одно- или двусторонними, кратковременными и постоянными, в виде жжения, парестезий и пр.
Наиболее распространены следующие патологии:
- Воспаление подошвенной фасции. Причиной становится постоянное давление на подошвенный апоневроз, поддерживающий свод стопы. Фасция занимает пространство между пяткой и плюсной. Патология характерна при большом весе, плоскостопии, занятиях спортом. Боли в своде и пятке возникают сразу после сна.
- Артриты. Болит и сам сустав, и стопа. Проявляется это зудом и жжением.
- Лигаментоз – поражение связок стопы, может быть 2-сторонним. Развивается при больших нагрузках на стопу, нарушенном кровообращении и микротравмах связок.
- Пяточные шпоры – появление костного нароста в месте крепления фасции к пяточной кости. При этом почти всегда имеется хронический фасцит. Боль появляется при ходьбе.
- Сбой в кровоснабжении. При этом стопа болит и при ходьбе, и в покое.
- Защемление нервного ответвления между костями стопы или в месте выхода из позвонка. Чаще возникает после родов.
- Доброкачественные невриномы. Боли возникают между 3-м и 4-м пальцем. Они могут быть в виде покалывания, жжения, боли, чаще с 1 стороны. При ношении узкой обуви боль усиливается.
- Переломы, вывихи.
- Метаболические нарушения с остеопорозом. Боль усиливается при нажатии на кости.
- Функциональная недостаточность стоп – это проблема толстяков, беременных, гиподинамии и больших нагрузок на ноги. После длительного стояния в ступнях появляются разлитые боли.
- Плоскостопие – имеется распластывание свода, меняется форма ступни. Голени и стопы быстро утомляются и сильно болят.
- Патологические нарушения – бородавки, вросший ноготь, искривление большого пальца. Являются результатом неудобной обуви.
- Возрастные изменения стоп – жировая ткань на стопах с возрастом уменьшается, происходит деформация плюсны, нарушения кровообращения и остеопорозы. Роль играет интенсивная нагрузка на стопы.
Симптомы и лечение наиболее частых патологий
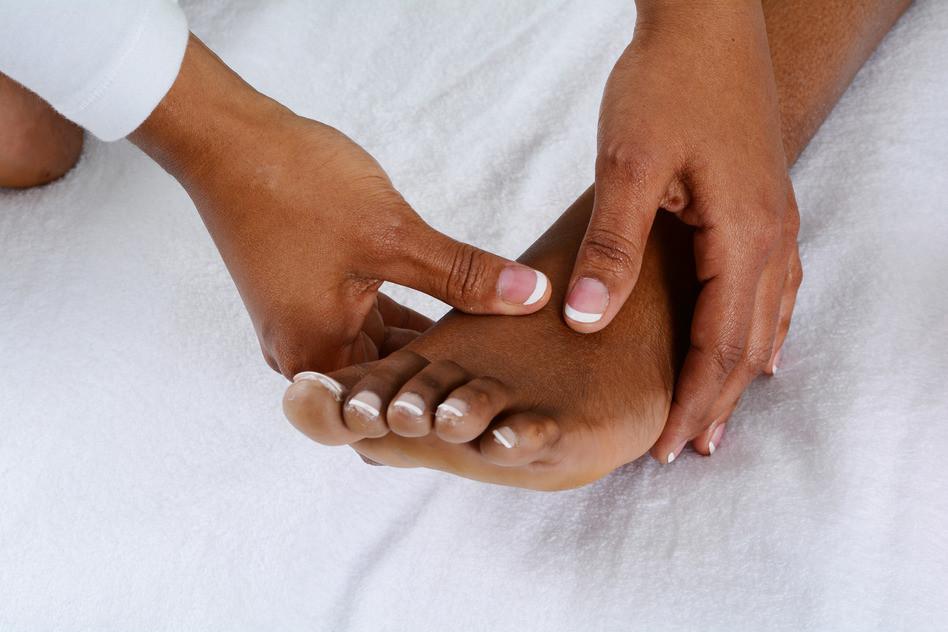
Часть плюсневых костей образует подвижные суставы с пальцевыми фалангами. Как и в других суставах, здесь имеется суставной хрящ и суставная сумка. При ушибе или падении головки могут сместиться, и возникает мучительная боль в месте повреждения. Подвижность сустава резко нарушена, наступить на ступню и пошевелить пальцами ног невозможно.
Сустав становится отечным, увеличивается в размере, кожа над ним краснеет. Головка сама может деформироваться с появлением на ней наростов.
Лечение ушиба плюсневой кости стопы определяется картиной рентгена. Чаще возникает необходимость хирургического вмешательства. И хотя проводится оно с местной анестезией, это радикальный вид терапии.
Лечение плюсневых костей стопы выражается тогда в возвращении головки кости в анатомически правильное положение и фиксировании ее металлической спицей.
Костные наросты удаляют. Обувь после такого вмешательства подойдет только ортопедическая для поддержания костей стопы.
Плоскостопие развивается по разным причинам:
- аномалии строения стопы с рождения;
- ношение узкой обуви или высокий каблук;
- ожирение;
- повышение нагрузки при тренировках;
- травмы ног со слабостью мышц.
Лечение чаще всего консервативное. Пациент выполняет специальные упражнения для тренировки свода, постоянно использует ортопедические стельки. Полезно хождение босиком по песку или гальке и плавание.
Убрать плоскостопие полностью возможно только у детей, пока кости растут. Взрослым остается только следить, чтобы патология не прогрессировала. Плоскостопие может стать причиной вальгусного большого пальца, который боль усиливает.
Патологии суставов
Артрит — воспаление сустава, артроз — дегенеративные изменения хряща. Лечение артроза плюсневых костей стопы включает в себя и прием хондропротекторов. Они подпитывают остатки хряща. Воспаленный сустав также отекает, увеличивается, становится горячим на ощупь, болит при ходьбе.
Для артроза характерен хруст при движениях. В процесс воспаления вовлекаются окружающие ткани, связки, мышцы. Это называется периартритом и периартрозом. Если артрит полностью излечим, то при артрозе этого нет, процесс можно только затормозить. Тогда применимо только симптоматическое лечение плюсневых костей стопы.
Для терапии травм применяют специальные фиксирующие повязки. Также для лечения важна первопричина. Если речь идет об инфекции, назначается антибактериальная терапия. В других случаях можно обойтись местным лечением в виде мазей и гелей и пр. Для снятия боли назначают анальгетики. Лечение воспаления плюсневой кости стопы по схеме назначается только врачом.
Нервные нарушения
Нарушение проводимости нервных импульсов с появлением боли могут возникать в следующих случаях:
- защемление нерва между костями плюсны;
- защемление нерва на уровне позвонков;
- воспаление нервной ткани при переохлаждениях, ношении узкой обуви;
- невринома между фалангами пальцев.
В качестве лечения будут назначаться сеансы массажа, физиотерапии, одежда по сезону и удобная обувь. При воспалении можно применить мази и гели, согревающие и противовоспалительные.
Лечение плюсневых костей стопы может заключаться в мануальной терапии, если защемление находится в позвоночнике и сопровождается смещением позвонков. Целью становится возврат позвонков на место.
Метаболические нарушения в костях
Они связаны с дефицитом витаминов, Са, цинка, фосфора и пр. Чаще всего возникает остеопороз. При этом кости становятся хрупкими и подвержены переломам. Патология обычно симметрична и сначала поражает мелкие кости.
Боли появляются при нагрузках и в конце дня. Визуально стопа не изменяется, но все нарушения видны на рентгене.
Для лечения необходим прием препаратов Са и витаминов с минералами, правильное питание. Не менее важна и высота каблука, которая не должна превышать 4-5 см.
Лечение плюсневых костей стопы направлено на предотвращение разрушения костей в дальнейшем. Таким больным нельзя заниматься спортом и иметь серьезные нагрузки. Также следует нормализовать вес.
Болезни сосудов
Чаще всего боли связаны с варикозом. При нем нарушается отток крови от ступней. Целью лечения становится восстановление тонуса вен, укрепление стенок сосудов, распределение нагрузок на ноги.
Лекарства могут применяться местно и перорально. Используют препараты для улучшения микроциркуляции, флеботоники, витамины, антиагреганты и пр. Вообще надо сказать, что различны причины болей плюсневых костей стопы ног, а лечение может быть консервативным и радикальным.
Диагностика
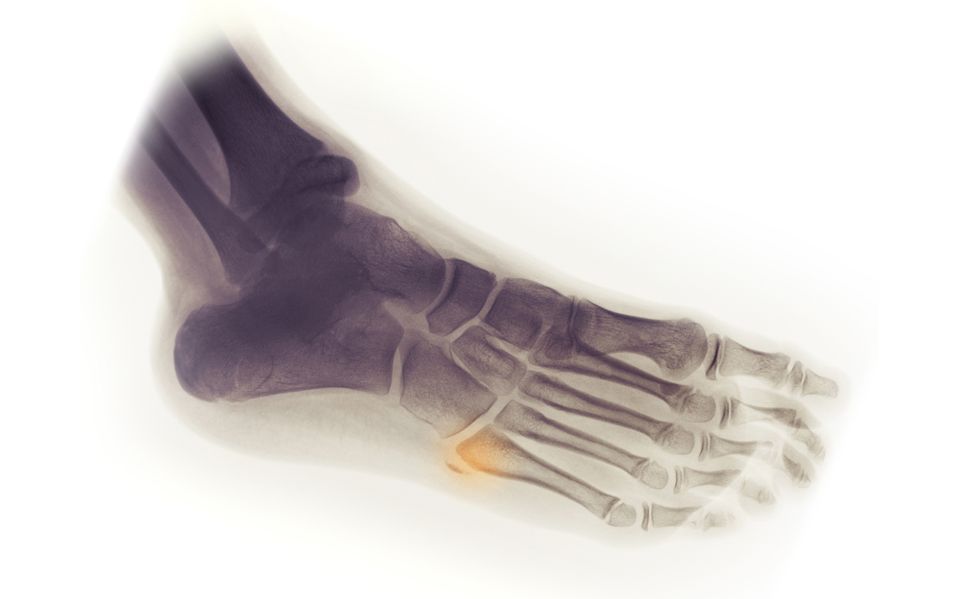
Визуальный осмотр не может дать достаточно информации для постановки диагноза. Назначается рентгенография в 2 проекциях. Это основной метод диагностики.
Также применяется УЗИ, при необходимости МРТ или КТ. Сложность диагностики в том, что пациенты чаще всего приходят с запущенными формами патологий, потому что, например, при переломах мелких костей многие к врачам не идут и продолжают ходить с переломами.
Общие принципы лечения
Лечение болей плюсневых костей стопы всегда и во всех отношениях индивидуально. Начинается все с консервативного лечения, к операциям стараются прибегать редко.
Необходимое лечение боли плюсневых костей стопы врач назначает только после определения причины. Терапия начинается с ограничения нагрузок на стопу. Воспаление потребует применения противовоспалительных средств, переломы – наложения гипса, вывихи – эластичной повязки.
Метаболические нарушения лечатся гормонами, витаминно-минеральными комплексами, ангиопротекторами, хондропротекторами и пр. Плоскостопие подразумевает ношение специальных стелек и обуви. Вне обострения заболеваний обязательными становятся ЛФК, массаж, физиотерапия.
Нарушения кровообращения, невриномы, вросший ноготь требуют радикального хирургического лечения.
Переломы подробно
Плюсневые кости трубчатые и мелкие, поэтому именно они подвержены переломам. И это не зависит от возраста, пола и профессии. Переломы плюсны встречаются в 5 % случаев всех переломов, и в 20 % переломов ног. Симптомы при этом настолько разные, что многие не догадываются о переломе. Обращение к врачу при этом необходимо.
Статистика переломов плюсны
Наиболее часто ломаются 4-й и 5-й кости плюсны. Они ломаются чаще. Перелом наружной 5-й кости часто бывает осложнен смещением. Период реабилитации при таком переломе наиболее длительный.
Менее частым является перелом 1-й кости. Реже всех страдают 2-я и 3-я кость. Они находятся в середине и защищены лучше.
2-я, 3-я и 4-я плюсневые кости страдают при прямом направлении удара (падение на стопу тяжелого предмета или ДТП). При непрямом ударе повреждаются 1-я и 5-я кости. Усталостный перелом возникает в 4-й кости.
Причины переломов
Основными причинами переломов являются:
- удар по стопе;
- подворачивание стопы;
- падение тяжести на ногу;
- неудачное приземление после падения или прыжка;
- мелкие однообразные повторяющиеся травмы (например, танцы, спорт).
А также заболевания костной системы.
Классификация переломов
По линии надломов переломы могут быть: поперечными, Т-образными, косыми, винтообразными и клиновидными. Переломы бывают со смещением обломков и без.
Виды перелома
По характеру повреждения перелом бывает травматический и усталостный (стрессовый перелом). Травматический возникает при прямом ударе, падении с высоты, наезде на стопу, подвывихе.
Усталостный перелом возникает при повторных ушибах и постоянных нагрузках. Его еще называют перелом Дойчелендера или маршевый.
Диагностируется чаще всего у призывников, т. к. у них резко увеличивается нагрузка на стопу. Также в группу риска с таким переломом входят балерины, танцоры, атлеты, гимнасты, футболисты. Стрессовые переломы обычно не имеют ярких проявлений и часто игнорируются, поэтому приводят к осложнениям. Они выражаются в смещении кости и травмировании соседних костей.
Другие виды переломов по анатомическому принципу
При переломе Джонса кости травмируются у основания 5-й плюсневой кости. Перелом этот всегда множественный осколочный, и после него кости не срастаются. Лечение перелома пятой плюсневой кости стопы будет успешным только в случае точного диагноза, который довольно сложен.
При отрывном переломе стопы костный отломок кости отсоединяется при сильном натяжении сухожилий. Диагностировать патологию также сложно, потому что все симптомы напоминают растяжение связок. Сочетается часто с переломом голеностопа.
При авульсивном переломе линия слома поперечная, без смещения. При этом у основания 5-й плюсневой кости параллельно возникает растяжение сухожилий голеностопа.
При субкапитальном переломе травмируется шейка плюсневых костей.
Также переломы бывают открытые и закрытые.
Симптомы и признаки
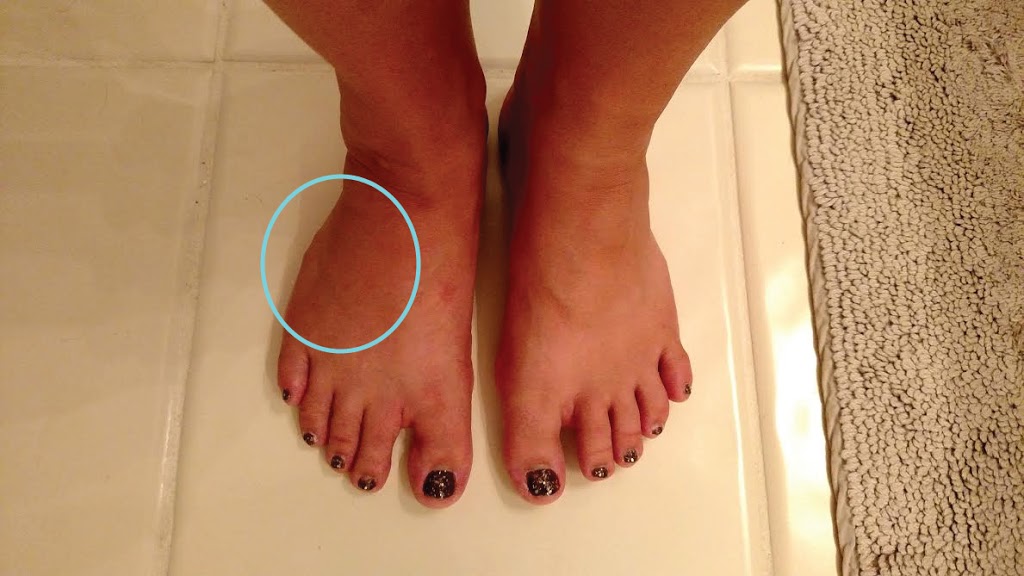
В момент получения травмы можно услышать характерный хруст и ощутить сильную боль. Поврежденный палец может стать укороченным, неестественно отклониться в сторону, а на месте перелома быстро возникают отек и гематома. Движение становится невозможным.
Первая помощь
Сразу обязательна иммобилизация стопы с помощью шин или других подручных средств. Фиксация производится по всей стопе до верхней трети голеностопа. Поврежденная нога должна быть слегка приподнята. Это значительно снижает риск острой боли и упрощает транспортировку пострадавшего.
К месту повреждения можно приложить на 20 минут лед, который уменьшит боль и не даст быстро развиться отеку.
Повторить прикладывание льда можно через 10 минут. При наличии ран необходимо наложить асептическую повязку.
При смещении костных обломков или открытом переломе самим вправлять перелом нельзя. Это делает только врач после проведения рентгена.
Для купирования боли можно выпить "Пенталгин", "Анальгин". Транспортировка только в горизонтальном положении на носилках.
Принципы лечения
Общая схема лечения:
- иммобилизация стопы с наложением гипса;
- закрытая репозиция (без разреза тканей сопоставляются фрагменты кости).
Остеосинтез проводится при множественных оскольчатых переломах и больших смещениях. Это операция, в ходе которой обломки восстанавливают по их анатомическому размещению. Костные обломки фиксируются специальными пластинами, спицами или винтами. И только после синтеза накладывают гипс.
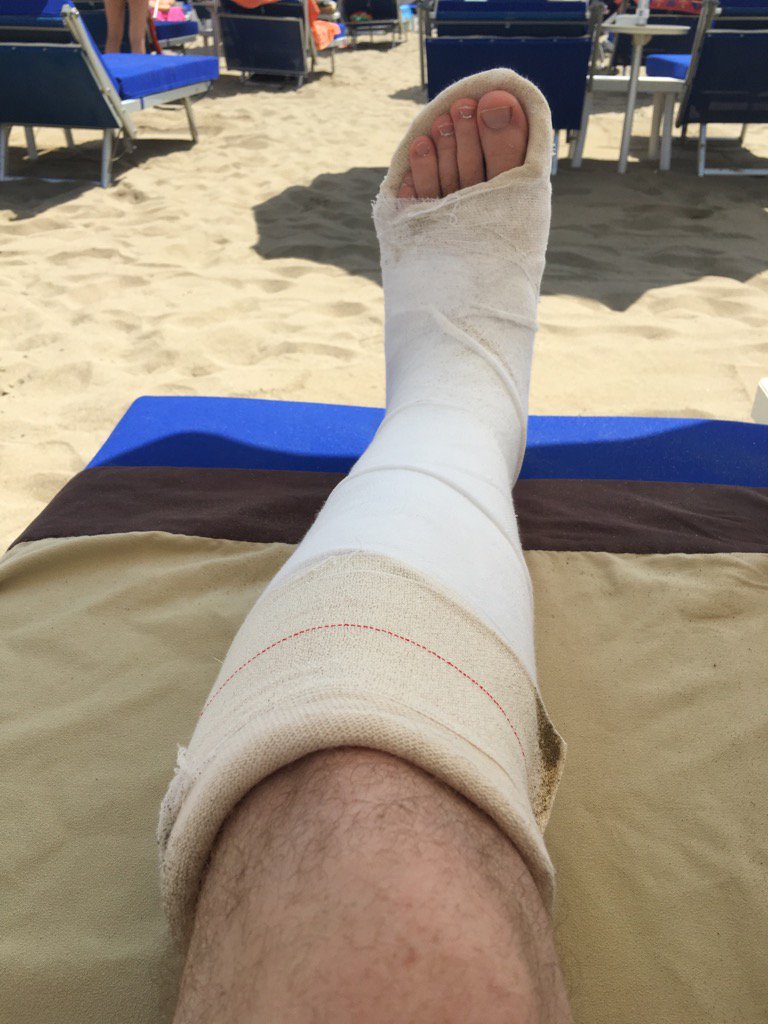
Лечение перелома 5-й плюсневой кости стопы требует наложения гипсового сапожка. Его используют в большинстве переломов стопы. При переломе 5-й плюсневой кости в гипсе ходят 1,5 месяца.
Ортез
Ортез применяется при легких единичных травмах. Он стабилизирует стопу и уменьшает нагрузку на нее.
Сколько заживает перелом?
В среднем на это уходит 6-8 недель. Скорость сращивания зависит от возраста, уровня кальция в крови, наличия сопутствующих заболеваний и точности выполнения предписаний врача.
Операция
Оперативное лечение перелома пятой плюсневой кости стопы требуется только при сильном смещении 3-й и 4-й плюсневых костей. Чаще это бывает при переломе головки кости.
Реабилитация и восстановление
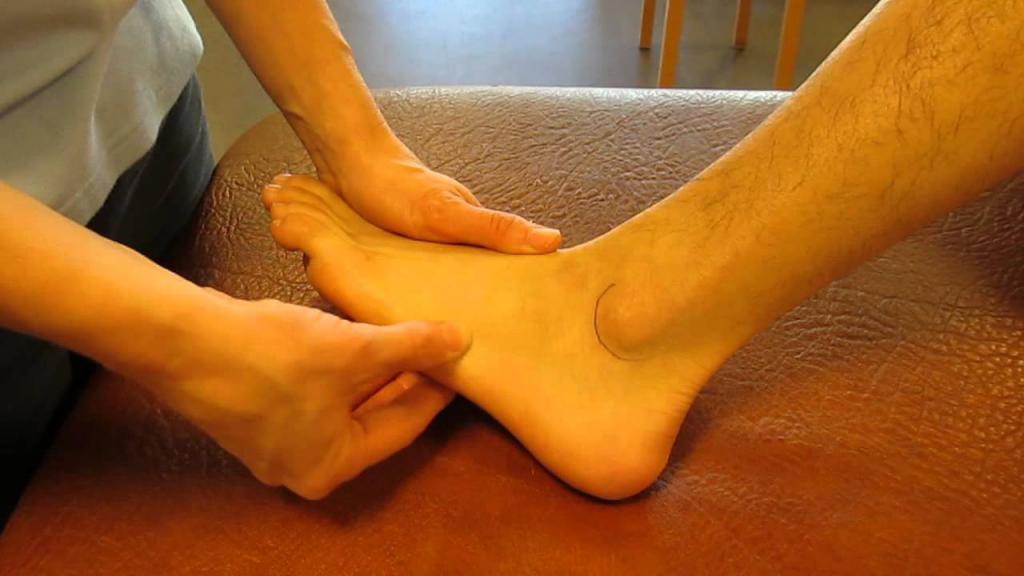
Для разгрузки стопы требуется использование костылей вплоть до полного срастания перелома. Реабилитация ставит своей целью восстановление работы мышц и сухожилий стопы, нормализацию подвижности суставов. Проводится под наблюдением ортопеда.
В примерный комплекс реабилитации входит:
- Физиотерапия – стимулирует рост и заживление костной ткани.
- Лечебная гимнастика и ЛФК показаны уже через месяц после травмы. Процедуры укрепляют мышцы, увеличивают подвижность суставов. Главные упражнения – сгибание и разгибание пальцев, подъем и опускание на носочки.
- Массаж начинают после снятия иммобилизации. Он улучшает кровоснабжение и уменьшает отек, повышает мышечный тонус.
- Ношение супинаторов формирует правильный свод стопы и равномерно распределяют нагрузки. Их надо носить 6-12 месяцев.
Осложнения
При неправильном лечении перелома плюсневой кости стопы или игнорировании реабилитации перелом чреват осложнениями. Среди них:
- артриты и артрозы;
- деформация костей стопы;
- хронические боли в стопе;
- формирование костных шипов;
- некроз и остеомиелит.
При лечении перелома плюсневых костей стопы огромное значение придается правильной реабилитации и восстановлению.
Читайте также:

