Опухоль головного мозга донор
— Заворотнюк, Фриске, Хворостовский — вы согласны с тем, что болезни знаменитостей так или иначе заставляют людей задумываться о своем здоровье и способствует осведомленности, в первую очередь об онкозаболеваниях?
— К сожалению, в публикациях об этом обычно не даются никакие подробности. Не указывается конкретный диагноз, речь идет просто о том, что есть что-то очень большое и страшное, оно поражает всех и никого не щадит. Вот такое создается впечатление. Чтобы люди задумались о здоровье, нужны более детальные публикации, разъясняющие симптоматику и виды болезни. Это было бы более эффективно.
— Можно ли назвать факторы риска, специфичные именно для рака мозга?
— Абсолютно специфичных нет, как и для любой опухоли. Это спорадические заболевания.
Существуют генные предикторы ряда опухолей, в том числе и опухолей мозга, но сами по себе они не являются безусловной причиной развития онкопроцесса. Для этого требуется совокупность каких-то условий, а эта совокупность по-прежнему остается неизученной.
— В связи со случаем Заворотнюк и других знаменитостей многие ищут причину рака в ЭКО, омоложении стволовыми клетками. Может ли что-то из этого способствовать развитию рака? Или другие медицинские процедуры? Например вещества, присутствующие в быту, на производстве.
— Существуют абсолютные канцерогены или тератогены — вещества, в том числе некоторые лекарства, которые сегодня уже доказали свои вредные качества. Опять же: речь идет о незначительном статистическом повышении заболеваемости у людей, которые, в числе прочих условий своей жизни принимали, допустим, какие-то лекарственные препараты. При этом проводить абсолютную прямую связь в такой ситуации совершенно невозможно. Все это искусственные притяжки.
Самый известный пример, который у всех на слуху — сотовые телефоны. По поводу вреда излучения от них 15 лет назад поднялась шумиха, почти паника. Но причинно-следственную связь найти так и не удалось. Теория была прекрасная, но выяснилось, что это не так. Точно так же это можно применить и к другим связкам.
Но, тем не менее, если мы знаем, что то или иное вещество или даже продукт питания обладает канцерогенным эффектом, разумеется, лучше его избегать.
— Как беременность влияет на риск опухоли?
— Теоретически, во время беременности иммунитет не то чтобы падает, но ведет себя по-другому. И — опять же, теоретически, — беременность является для женщин в какой-то мере благоприятным фоном для некоторых болезней. На практике же беременеет огромное количество женщин —
у большинства женщин, живущих на Земле, и не то что опухоли, а даже простуды у них бывают редко.
Опухоли мозга у беременных женщин — абсолютная редкость. В России такими случаями занимается только одно лечебное учреждение — Онкологический институт имени П. А. Ге́рцена. Там специально отслеживают не только тех, кто заболел во время беременности, но и тех, кто раньше получал противоопухолевую терапию, и у кого развилась беременность на фоне лечения онкозаболевания или на фоне уже вылеченной опухоли. Количество таких людей невысоко.
— Каковы основные симптомы, говорящие о раке мозга? Самые первые звоночки, на которые стоит обратить внимание.
— Это очень сложный вопрос. Специфических симптомов не существует. Они все равно повторяют симптомы каких-то других патологических состояний. Например, головная боль. Если сейчас сказать, что головная боль — это один из симптомов опухоли головного мозга — это все равно, что кинуть дымовую шашку в толпу, гуляющую на Дне города. Поднимется паника. И, главное, в ранней диагностике это ничего не даст — этот симптом и так у большинства людей на слуху, а гипердиагностики хватает и без нас.
Но любые новые симптомы, которые носят стойкий и нарастающий характер в течение по крайней мере нескольких недель могут настораживать и говорить об опухолевых процессах. Тогда действительно следует проводить более углубленную диагностику.
— Как часто люди обращаются за помощью тогда, когда спасти жизнь уже невозможно?
— Последнее время — реже. В основном это люди, которые, имея выраженный и прогрессирующий симптомокомплекс, все равно не шли к врачам. К великому сожалению, очень часто первые симптомы наступают тогда, когда опухоль достигает значительных размеров, куда-то прорастает и иногда становится неоперабельной. Нельзя говорить, что люди обратились слишком поздно — они пришли, когда появились симптомы.
Сейчас, наоборот, очень много случаев перестраховочной диагностики, когда делают снимки, ничего не находят, но обнаруживают какие-то особенности и не могут разобраться, что это такое. И нам приходится консультировать, даже если мы знаем, что это не опухолевый процесс, а какие-то врожденные особенности или последствия перенесенных заболеваний. Чаще это характерно для легких, но и в головном мозге порой тоже можно найти что-то клинически абсолютно не значимое, но выявленное на фоне переживаний, связанных, в том числе, с массовым распространением информации о том, что даже звезды, оказывается, чем-то болеют.
— Как повысить процент своевременного выявления опухолей мозга?
— Этот вопрос в мире был поставлен уже давно и на него пока только один ответ — профилактическая скрининг-диагностика. Сейчас в основном идет поиск каких-то генетических, молекулярных маркеров, чтобы меньшими затратами и средств, и времени, и эмоций пациента получить информацию о том, к чему он предрасположен. Но пока еще все эти исследования, к сожалению, находятся, в лучшем случае, в стадии развития. Хотя даже в России утверждена программа по внедрению опухолевых маркеров в скрининг-диагностику.
Если мы говорим про МРТ — давайте посчитаем. В Москве 15 млн жителей, из которых, допустим, 14 млн в состоянии пожаловаться на головную боль. МРТ головы занимает в лучшем случае 40 минут. Даже если томограф будет работать круглосуточно, получится обслужить около 30 человек.
Сколько же нужно поставить томографов в Москве, чтобы пропустить такой поток? У нас тогда жилых домов не останется.
При этом МРТ — это единственный метод, который позволяет точно говорить о наличии процесса или его отсутствии. Все остальное — это предварительная диагностика. Хотя даже на МРТ на самых ранних стадиях опухолевый процесс может быть не заметен, но это большая редкость.
— То есть, если нет подозрительных устойчивых симптомов — переживать и бежать проверяться не стоит?
— Конечно, нет. В любом случае, болезни, особенно такие, себя проявят. Достаточно часто опухоли проявляют себя на ранних стадиях своего развития. Это не только головные боли, но и другие неврологические симптомы — судороги, парезы, параличи. И человек успевает обратиться за диагностикой и лечением, особенно учитывая современные возможности.
— Зависит ли частота рака и излечиваемость от возраста пациента?
— Современная диагностика показала, что у онкобольных детей опухоли мозга распространены значительно больше, чем у онкобольных взрослых. Но в абсолютном измерении детей заболевает намного меньше, чем взрослых. В целом, появление подобного рода образований свойственно любой группе. Есть некоторые частотные колебания, но каких-то пиковых значений нет.
— Если опухоль уже не операбельна, на какое время можно замедлить ее рост? Можно ли в это время сохранить трудоспособность?
— Все зависит от того, какая опухоль, насколько она чувствительна к лечению и насколько правильно оно подобрано. Многие пациенты у нас живут много лет с неоперабельными опухолевыми процессами, как доброкачественными, так и злокачественными.
— Когда развивается отек мозга — это конец? Или еще возможно улучшение?
Если она есть, то одновременно с лечением опухоли уходят и ее осложнения, в том числе отек.
— Какие методы, кроме оперативных, достаточно эффективны? Применяется ли в России иммуннотерапия и прочие передовые методики?
— Лучевая терапия, лекарственная терапия. Химотерапия подавляет клеточный рост цитостатическими препаратами, которые разрушают живые, делящиеся клетки. Применяется иммунотерапия, таргетная терапия, иммунно-таргетная терапия. В России они используются очень широко, причем внедрение проходило достаточно бурно, где-то в 2010-х годах, и на сегодняшний день таргетные препараты используются с той же распространенностью, что и в любой стране мира.
— Насколько реально вылечить опухоль мозга по ОМС? Ведь в таком случае бывают задержки с анализами, очередями на процедуры и тд.
— Абсолютно реально. Если мы будем говорить о безобразиях, это одна сторона. Но вылечить однозначно можно, и таких случаев много, потому что сейчас подавляющее большинство людей лечатся по ОМС. И количество выздоровлений у нас не уменьшилось, наоборот, оно растет. С другой стороны, жизнь вносит свои корректировки, у нас продолжается реформа здравоохранения, иногда возникают нестыковки между стандартами ОМС и терминологией, которую используют врачи, что приводит к задержкам в своевременности лечения.
То же самое касается закупок лекарственных препаратов, импортозамещения опять же. Импортозамещение для таргетных препаратов совершенно оправдано. Сегодня применяются лекарства, производимые в России, они ничуть не хуже импортных – это вам подтвердит любой онколог, если он будет объективен. Есть разработки новых препаратов, а есть реплики, то есть дженерики уже известных препаратов. Вообще, в мире, не только у нас в стране, не считается зазорным покупать лекарства более низкой стоимости, произведенные не первичным производителем. Эти препараты, как правило, поставляются по каналам ОМС, то же самое касается лучевой терапии — у нас сегодня достаточно много хорошо оснащенных лучевых центров. В том числе коммерческих, которые работают по ОМС.
А как угадать с лечением, как сложится судьба пациента – хорошо или не очень, — я такого инструмента не знаю.
Я даже не могу сказать, что в этом городе все абсолютно безобразно, а в другом все очень хорошо.
— С 2020 года Минздрав вводит в перечень высокотехнологичной медицинской помощи, не включенной в базовую программу ОМС, протонную терапию, причем средний норматив за единицу объема такой медпомощи составляет 2,5 млн рублей. Критики говорят, что радиотерапия не менее эффективна но менее затратна. Вы согласны?
— Основной козырь протонной терапии на сегодняшний день состоит в том, что протон – это тяжелая частица, и мы можем проводить облучение протонами, лучше предсказывая их путь разгона и торможения в разных средах. То есть протоны точнее достигают мишеней, не выходят за ее пределы, и потому след облучения не несут в окружающие ткани. Так говорит теория. Что касается практики, то она пока еще недостаточна, чтобы делать глобальные выводы. У нас весь этот бум начался тогда, к этому подключились наши госкорпорации, и все это стало доступно внутри страны.
В других странах, где протонное облучение применяется довольно давно, нет какого-то ажиотажа с привлечением большого числа пациентов от обычного облучения к протонному. Протонное облучение пока предлагается в случаях, когда есть маленькая и очень четко очерченная мишень. Ведь, если это диффузно растущая опухоль мозга, которая не имеет четких границ, а если и имеет, то мы никогда об этом не узнаем ни по МРТ, ни во время операции, то, облучая только часть опухолевого процесса, без минимального запаса здоровых тканей, мы придем к быстрому продолжению роста опухоли по периферии, то есть необлученной части.
Такое лечение сложно назвать полезным, скорее вредным. Там, где процесс слишком распространенный, множественный, или не имеет четких границ даже при малом размере, на сегодняшний день применение протонной терапии совсем не оправдалось.
Но ведется поиск оптимизации этого метода, к этому привлечены довольно большие инвестиции, ведется постоянная пытливая работа по расширению этой методики. И пока ответов гораздо меньше, чем вопросов.
Мое мнение таково, что пока протонное облучение широкого применения в практической онкологии не нашло.
— Сколько в России нейроонкологических центров и куда бежать человеку в провинции с подозрением или для диагностики?
— Нейроонкологических центров в России практически нет, пожалуй, единственный — это Центр нейрохирургии имени Н. Н. Бурденко, потому что там занимаются лечением сугубо центральной нервной системы. Остальные центры все-таки комплексные, даже если они онкологические и имеют отделение нейроонкологии. Крупных центров не много, что касается глухой провинции, то у нас выстроены определенные горизонтали и вертикали в медицине, и согласно сегодняшним приказам люди должны сначала обратиться к онкологу. Хотя сейчас по-прежнему, если выявляется что-то в голове, люди идут просто к нейрохирургу, и в этой ситуации нейрохирург должен быть осведомлен, что пациента с опухолью требуется передать онкологу для дальнейшего ведения.
Независимо от того, какая это опухоль – доброкачественная, злокачественная, истинная, ложная. И сейчас все больше людей, которые приходят к нейрохирургу от онколога.
У таких пациентов шансов на правильное лечение больше.
— Но есть же места, где, кроме фельдшерского пункта ничего и нет…
— В таких ситуациях фельдшерский пункт направляет в центральную районную больницу. Да, это удлиняет время, но по крайней мере нет такого, что дальше уездного лекаря никуда не поедешь и ты обречен на смерть.
Что не совсем верно, поскольку, если у человека выявлена доброкачественная опухоль мозга, например, менингиома,
то ее какие-нибудь соседи по лестничной клетке тоже назовут словом рак.
Во-первых, это создаст совершенно неправильное отношение к человеку, и у самого человека тоже, что бы ему ни объясняли врачи. Он все равно услышит только половину, поймет не все правильно, и слово рак для него будет доминантой. Мы постоянно с этим сталкиваемся, и очень сложно что-то разъяснять.
Есть стойкие и живучие мифы – что опухоль мозга это всегда наследственное или даже врожденное. На самом деле существует лишь одна врожденная опухоль мозга – она называется краниофарингиома и она считается пороком развития. Она совершенно точно врожденная, и проявиться может в совершенно любом возрасте, а может не проявиться вообще. Были случаи, когда ее находили, например, у сбитых машиной очень пожилых людей. И любой такой случай порождает такие кривые толкования о том, что опухоль мозга врожденная, только проявляется в различные периоды жизни. Но эти мифы не носят массовый характер.
Есть миф, что, если опухоль мозга не операбельна, то она неизлечима.
Это распространенное заблуждение, так как не все знают, что любая опухоль мозга не может быть удалена радикально, в онкологическом понимании этого термина – то есть вместе с органом или большим количеством окружающей ткани. В головном мозге такие операции просто невыполнимы, поэтому основной расчет делается на лучевую терапию. И, как показывает практика, этот расчет себя оправдывает – остатки опухоли исчезают.
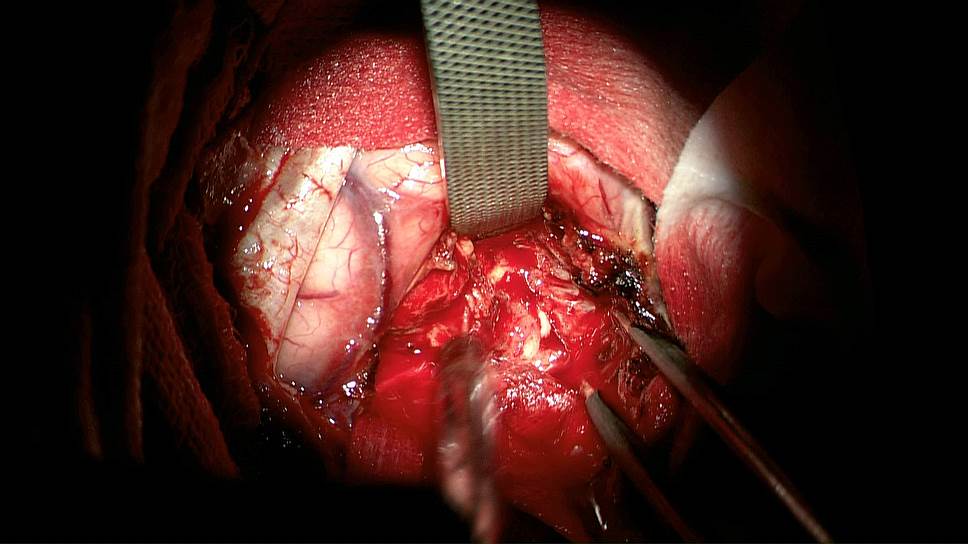
фото предоставлено НМИЦ нейрохирургии им. академика Н.Н. Бурденко
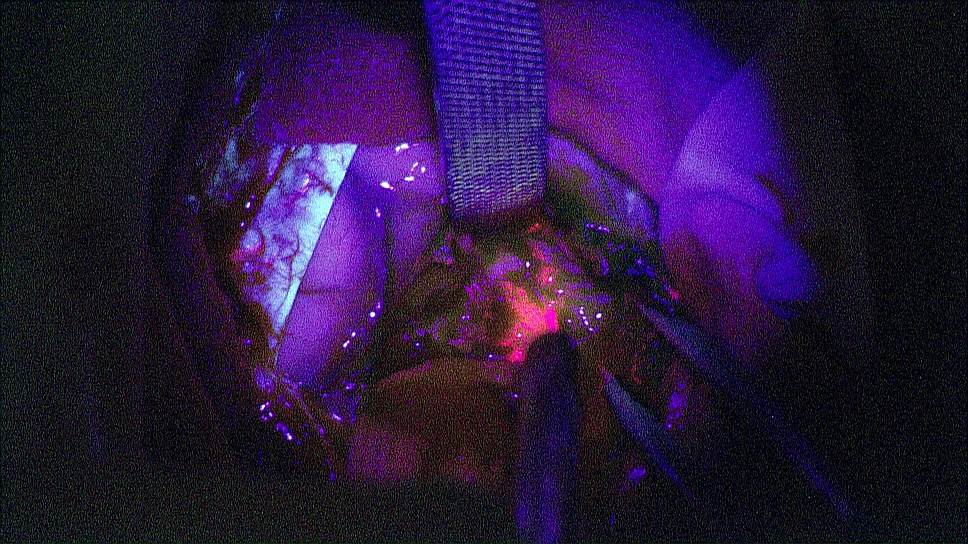
фото предоставлено НМИЦ нейрохирургии им. академика Н.Н. Бурденко


фото предоставлено НМИЦ нейрохирургии им. академика Н.Н. Бурденко
фото предоставлено НМИЦ нейрохирургии им. академика Н.Н. Бурденко
Глиома — это аномальное разрастание опухолевой структуры в мозговой ткани человека. Это образование представлено совокупностью очень разных клеток, это "гетерогенная опухоль" по терминологии ученых. Особенностями глиомы считают ее отличное от других опухолей происхождение и отсутствие метастазирования. Однако ее опухолевые клетки обладают способностью мигрировать в здоровую ткань мозга, что значительно усложняет ее лечение. Глиобластома — самая агрессивная стадия глиомы.
Традиционные подходы: хирургическое удаление опухоли, лучевой метод и химиотерапия, к сожалению, не очень продлевают жизнь пациентам. Хирургическое вмешательство не позволяет полностью удалить опухолевые клетки, так как, во-первых, нейрохирург не может удалить лишнее, щадя жизненно важные ткани мозга; во-вторых, опухоль представляет собой неровную структуру без четких границ, и неизвестно, сколько опухолевых клеток уже проникло в ткани здорового мозга. Лучевое лечение и химиотерапия способны лишь притормозить рост опухоли, но не остановить его.
Развитие молекулярных методов позволило изучить глиомы на уровне генов. Результатом исследований явилось изменение классификации Всемирной организации здравоохранения в 2016 году, куда вошли понятия о ключевых для развития глиом мутациях нескольких генов. Классификация стала более четкой и основанной не на визуальных особенностях клеток опухоли, а на их молекулярных характеристиках.
Но и это не очень продвинуло терапию заболевания и не улучшило перспективы пациентов. Ученые во всем мире создают международные консорциумы для поиска решения.
Она объединила специалистов в области медицины, биологии, химии, физики и биоинформатики, которые разрабатывают новые подходы к диагностике и лечению глиомы. Физики, химики, биологи и медики активно ищут отличия между различными формами злокачественности глиомы.
Предполагается, что успех может быть достигнут при трех условиях: 1) максимально ранней диагностике, 2) усовершенствовании технологий, позволяющих четко визуализировать опухоль и максимально полно удалить ее, 3) индивидуальной терапии для целевого подавления опухолевых клеток на основе анализа молекулярных характеристик опухоли.
Демаркация границ опухоли
При хирургическом удалении опухоли крайне важно не затронуть жизненно важные зоны мозга. Одна из передовых технологий — это операция на головном мозге с пробуждением пациента во время удаления опухоли. В мозге нет болевых рецепторов, и достаточно местного обезболивания. Врач во время операции разговаривает с пациентом и просит его решать простые задачки. Нарушение поведения пациента говорит о том, что врач вторгся в опасную зону. Подобный подход позволяет оперировать опухоли, которые раньше считались неоперабельными.
К успешным достижениям в этой области можно отнести разработку российских нейрохирургов и физиков, которые используют методику интраоперационной нейровизуализации глиом. Перед операцией пациенту вводят перорально 5-аминолевулиновую кислоту (5-АЛК), которая совершенно безопасна для человека, поскольку является промежуточным продуктом обмена в организме. Эта кислота превращается во флуоресцирующее вещество протопорфирин IX.
«Одна из задач, поставленных перед наукой руководством России,— найти эффективные способы диагностики, обнаружения и лечения онкологических заболеваний, среди которых выделяются глиомы головного мозга человека. Российский фонд фундаментальных исследований в кратчайшее время создал соответствующее направление в своей работе: за несколько месяцев был сформирован рубрикатор, собран пул экспертов, проведены конкурсы и открыто финансирование.
Удивительным кажется тот факт, что это флуоресцирующее вещество накапливается именно в опухоли, делая ее видимой при использовании нейрохирургами специальной приставки к операционному микроскопу. Подобная технология позволяет максимально полно удалить опухоль.
На сегодня самый значительный технический прорыв наблюдается в области дооперационной диагностики опухоли. Магнитно-резонансная томография (МРТ) позволяет охарактеризовать расположение и объем опухоли еще до операции. Используют МРТ с контрастным усилением в трех проекциях и в трех режимах.
Также используют МРТ-спектроскопию для оценки метаболизма в опухоли и установки степени анаплазии (потеря клеткой внешних характеристик, по котором ее можно отнести к какому-нибудь типу), а МРТ-перфузию — для определения объема крови, проходящего через опухоль.
Появилось очень важное для пациента исследование — функциональное МРТ-картирование, которое необходимо для определения близости двигательных, речевых, зрительных зон мозга к опухоли. Это необходимо для того, чтобы нейрохирург мог рассчитать, как ему удалить опухоль, нанеся минимальный урон пациенту.
Всемирная организация здравоохранения в 2007 году ввела принцип классификации глиом, разбив их по степени злокачественности и по характеристикам клеток опухоли на четыре группы, которые назвали степенями (Grade). Самая доброкачественная I Grade, самая агрессивная IV Grade, или по-другому — глиобластома. Классификация использовала гистологические характеристики опухолевых клеток. В 2016 году ВОЗ вводит новую классификации глиом, которая требует при постановке диагноза опираться не только на гистологические особенности клеток опухоли, но и на результаты иммуногистохимии и FISH-анализа и секвенирования. Требуется оценивать мутации IDH1/2 и ТР53, делеции ATRX и ко-делеции 1p/19q.
Молекулярный паспорт опухоли
Но одних этих достижений оказывается недостаточно. Опухоли сильно отличаются друг от друга на генетическом уровне. Современные молекулярные подходы позволили характеризовать глиомы по ряду маркеров, однако ученые находят все новые генетические нарушения, которые влияют на чувствительность опухоли к терапии. Вполне вероятно, что через некоторое время ВОЗ предложит новую классификацию опухолей, основанную на большей выборке генетических нарушений и более приближенную к индивидуальной медицине.
Кроме того, растет понимание, что важны не только мутационные исследования генома пациента, но также нужно обратить внимание на транскриптом (результат прочтения генов в данном организме) и протеом опухолевых клеток (набор белков в них, синтезированных в результате прочтения их генома). Они сильно меняются и могут служить как диагностическим фактором, так и терапевтической мишенью. Так, например, обнаружено, что в опухоли часто изменяются транскрипты (молекула РНК) известных генов, подобное нарушение может приводить к продуцированию измененного белка или вовсе к тому, что белок не будет продуцироваться. Эти изменения могут служить для диагностики степени злокачественности, а также могут войти в панель прогностических признаков.
Новые направления в лекарственной терапии глиомы

Фото: предоставлено проф. А,В Головиным
Фото: предоставлено проф. А,В Головиным
Фото: предоставлено проф. А,В Головиным
Современные препараты химиотерапии стимулируют гибель опухолевых клеток. Но они также уничтожают и нормальные активно делящиеся клетки организма, что ухудшает общее состояние пациента. При этом не достигается полная гибель опухолевых клеток глиомы. Подобное лечение не позволяет продлить жизнь пациенту на длительный срок. Нужно искать новые подходы. Один из векторов таких исследований — это таргетная терапия, которая увеличивает вероятность доставки терапевтических молекул-киллеров непосредственно к клеткам опухоли. Например, есть разработки по использованию наночастиц, которые позволяют доставлять к клеткам глиомы пониженные дозы токсических веществ.
Как определить, преобладание какого типа клеток наблюдается в той или иной глиоме? Как понять, какое лекарство на нее подействует и насколько оно будет эффективно? Можно поставить еще много вопросов, ответы на которые можно дать, получив клеточные культуры из опухолевой ткани пациента. По ним мы можем проанализировать состав опухоли, оценить маркеры, характерные именно для этой опухоли, оценить способность клеток мигрировать и охарактеризовать их. Все современные технологии и новые лекарства могут быть проверены на клеточных культурах глиомы человека. Наконец, можно подобрать вариант терапии (условия лучевой терапии, химиотерапию), которые будут лучшими именно для этого пациента, а это большой шаг к индивидуальной терапии для каждого пациента.
Другой подход предполагает использование онколитических вирусов, которые могут как стимулировать апоптоз (образно говоря, принуждение к самоубийству) опухолевых клеток, так и вызывать иммунный ответ, который также приводит к гибели клеток опухоли. Несмотря на ряд недостатков этой терапии, известно, что некоторые из подобных вирусов уже проходят первую и вторую фазы клинических испытаний.
Появилось новое направление по применению структурированных малых молекул ДНК и РНК, называемых аптамерами, которые предполагают использовать в терапии глиом вместо антител, а также для диагностики опухолей. И такие разработки ведутся у нас в стране. Выбирается мембранный белок, наиболее характерный для опухолевой клетки, и подбирается к нему высокоточный аптамер (как ключ к замку). Подобный аптамер может служить для терапии, диагностики, а также для таргетной доставки другого лекарства.
Нельзя не упомянуть развитие иммунотерапии опухоли, за что была вручена Нобелевская премия по медицине 2018 года. Разрабатываются антитела, которые способны заставить клетки собственно иммунной системы пациента узнавать опухоль и уничтожать ее, как все чужеродное.
Понять происхождение глиом
Он не бессмертен.
Галина Павлова, доктор биологических наук, профессор РАН, заведующая лабораторией нейрогенетики и генетики развития Института биологии гена РАН
PDF-версия
- 18
- 19
- 20

В современной медицине насчитывается более 120 видов первичных опухолей мозга, и большая часть из них относится к доброкачественным. Основное отличие от злокачественных новообразований заключается в том, что их развитие происходит очень медленно, в самых различных местах головного мозга и из клеток различного типа. Проявляются они по-разному, поэтому и подходы к лечению могут быть абсолютно разными. Но в большинстве случаев они хорошо поддаются лечению и у больных благоприятный прогноз.
Это всегда только первичные новообразования, которым не свойственны рецидивы и наличие метастазов. Каждый вид опухоли (а их на сегодня условно объединили в 12 групп) имеет своё название, которое происходит от названия клеток, которые начали активно делиться.

Причины образования опухоли
Что провоцирует начало роста новообразования однозначно сказать нельзя, но медики отмечают ряд факторов, которые способствуют их делению:
- генетическая предрасположенность. Опухоль мозга может диагностироваться у новорожденного, в редких случаях – у эмбриона во внутриутробный период,
- воздействие электромагнитных волн (в том числе мобильная связь),
- инфракрасное и ионизирующее излучения,
- ГМО в употребляемых продуктах,
- радиоактивное воздействие – наиболее распространённая причина возникновения опухоли по наблюдениям медиков,
- длительный контакт с токсичными химикатами: контакт с ртутью, свинцом, мышьяком и т.п.,
- вирусы папилломатоза человека.

Симптоматика доброкачественной опухоли головного мозга
Появление опухоли в головном мозге независимо от характера образования проявляется по-разному. Нарушение нормального строения происходит в любом органе в процессе обновления, во время процесса деления клеток. В организме в процессе деления аномальные клетки уничтожаются иммунной системой, но в мозге всё происходит несколько иначе: он окружен клеточным барьером, который не допускает клетки иммунитета внутрь. Аномальные клетки начинают беспрепятственно делиться. Именно поэтому симптомы опухоли проявляются только тогда, когда она уже начинает сдавливать прилегающие ткани или продукты её жизнедеятельности начинают поступать в кровь.
Постепенный рост клеток оказывает воздействие (давление) на здоровые клетки головного мозга, находящиеся поблизости. В зависимости от локализации происходят изменения в той или иной области, отвечающей за определённые функции – речь, память, слух и т.д. Именно по этим признакам во многих случаях до проведения исследований можно предположить даже область мозга, в которой образовалась опухоль.
Начальная стадия, как правило, проходит бессимптомно, что и мешает её ранней диагностике. У пациента могут возникнуть незначительные недомогания, которые характерны для ряда других неврологических заболеваний. К первичным симптомам относятся:
- головные боли, усиливающиеся в ночное время или при физических нагрузках,
- снижение уровня интеллекта, проблемы с памятью,
- расстройства речи (невнятность произношения, изменение темпа),
- расстройства слуха,
- нарушение координации движений,
- рассеянное внимание,
- ухудшение зрения,
- парез лица или пальцев,
- психические нарушения,
- тошнота, провоцирующая рвоту, независящая от приёма пищи,
- спазмы мышц, судороги,
- периодическое онемение конечностей,
- сонливость, быстрая утомляемость.
Все эти симптомы могут относиться и к другим заболеваниям, но если их проявление учащается и усиливается, приводит к ухудшению общего состояния, необходимо обратиться к врачу. Правильно поставленный диагноз и вовремя начатое лечение дают шанс на скорейшее выздоровление и более благоприятные прогнозы.

Виды доброкачественных образований
В формировании доброкачественных образований в мозге участвуют нервные клетки, кровеносные сосуды и ткани мозгового вещества. В зависимости от места образования и характера различают следующие виды доброкачественных новообразований:
- Менингиома. Самый распространённый вид опухоли. В большинстве случаев диагностируется у женщин старше 40 лет. В её развитии задействованы твёрдые ткани оболочки спинного или головного мозга. Может расти как внутрь черепа, так и наружу, вызывая утолщение черепных костей. На поздних стадиях она способна перерождаться в злокачественную и давать метастазы в другие органы,
- Аденома гипофиза. На её долю приходится около 10 % всех новообразований. Чаще всего образуется у женщин репродуктивного возраста или у пожилых людей. Сопровождается аномальным размножением железистых клеток и переизбытком гормонов. Имеет небольшие размеры, отличается медленным ростом и приводит к сбою в работе эндокринной системы,
- Гемангиобластома. Очень редкий вид опухоли, которая образуется из сосудистых тканей головного или спинного мозга,
- Олигодендроглиома. Локализуется в белом веществе головного мозга, состоит из множественных кист,
- Высокодифференцированная эпендиома. Встречается в 3% от всех первичных опухолей. Локализуются в желудочках головного мозга и нарушает их функции. Имеют свойство перерождаться в злокачественную форму. Чаще всего диагностируются у детей до 3-х лет,
- Астроцитома. Развивается из клеток-астроцитов, питающих нейроны. Может достигать больших размеров,
- Хондромы. Формируются из хрящевой ткани в области гипофиза, у основания черепа. Могут быть как одиночными, так и множественными и достигать больших размеров. Для них характерен очень медленный рост. Очень редко диагностируются,
- Шваннома. Развивается из клеток слухового нерва (шванновских клеток), называемого акустическим или 8-ым черепным. Локализуется в области задней ямки. Диагностируется у женщин среднего возраста, отличается очень медленным ростом,
- Глиома. Образовывается в стволе головного мозга. Диагностируется у детей в возрасте до 5 лет. Больной имеет благоприятный прогноз, поскольку опухоль хорошо поддаётся лечению,
- Эпендиома. Поражает желудочки головного мозга. Имеет свойство перерождаться в злокачественную,
- Кисты. Доброкачественные образования, но при расположении в отделах, отвечающих за жизненно важные функции организма, могут вызвать серьёзные осложнения. Имеют разнообразную структуру в зависимости от наполнения: арахноидальные (с жидкостью), коллоидные (с желеобразным наполнением) и т. п.,
- Липомы. Диагностируются очень редко. Множественные или единичные, они расположены в области мозолистого тела.

Диагностика доброкачественной опухоли мозга
Определить наличие опухоли важно на ранней стадии, как только появились первые тревожные признаки. Первичный осмотр и диагностику проводит врач-невролог. Он оценивает состояние вестибулярного аппарата, проверяет зрение, оценивает состояние органов слуха и обоняния. При необходимости, если всё-таки есть подозрения, назначается ряд дополнительных обследований при помощи специальной аппаратуры, при помощи которых можно с точностью выявить очаг, определить его локализацию, границы, размеры и характер.
- Энцефалография. Позволяет определить наличие новообразований, выявить изменения в мозге. Но это не достаточно информативный метод для полной диагностики,
- МРТ или КТ головного мозга. Наиболее информативные способы, позволяющие точно определить наличие опухоли, её параметры, по ним можно судить о состоянии сосудов и тканей мозга,
- Позитронно-эмиссионная томография (ПЭТ) – исследование, уточняющее размеры опухоли,
- Магнитно-резонансная ангиография. Проводится для исследования сосудов, питающих опухоль. Для получения данных используется контрастирующая жидкость, позволяющая с точностью определить границы новообразования.
- Стереотаксическая биопсия. Для того чтобы назначить лечение и составить план проведения операции, строится 3D-модель мозга с расположенной в ней опухолью и определяется участок, из которого при помощи зонда проведётся забор материала для биопсии.
При подтверждении наличия опухоли проводится ряд дополнительных исследований, позволяющих определить её доброкачественность, развёрнутое исследование крови, анализ спинномозговой жидкости.

Особенности лечения при подтверждении диагноза
Основной метод лечения при диагностировании доброкачественной опухоли – операция. Её проведение возможно только в том случае, если есть чёткие границы между опухолью и мозговыми оболочками. Если опухоль уже проросла в оболочки мозга, плановое оперативное вмешательство невозможно. Но если происходит активное сдавливание участка мозга, и в результате удаления части новообразования состояние больного может улучшиться, проводят частичное удаление опухоли.
В случае если опухоль блокирует ток спинномозговой жидкости или мешает движению крови по сосудам, до проведения операции под контролем МРТ может проводиться шунтирование – установка системы гибких трубок, которые частично восполнят дефицит ликвороносных путей.
Удаление новообразования может проводиться несколькими способами:
- скальпелем (краниотомия). Проводится трепанация черепа и удаление опухоли, но при этом методе возрастает шанс повреждения близлежащих тканей мозга, что в дальнейшем может отразиться на рефлекторных функциях пациента,
- лазером. При помощи высокой температуры он выпаривает лишние клетки не оказывая воздействия на близлежащие,
- ультразвуком. Звук высокой частоты дробит опухоль на мелкие части и путем всасывания под отрицательным давлением выводит их из полости черепа. Этот метод используется только при подтверждённой доброкачественности новообразования,
- радионож. Выпаривает ткани опухоли, не допуская тканевого кровотечения, и одновременно облучает прилегающие участки мозга гамма-лучами.
После операции по удалению опухоли, особенно в случае частичного удаления, требуется активная медикаментозная поддержка больного. Назначаются снотворные, обезболивающие и успокоительные препараты. Уменьшить послеоперационный отёк мозга позволяет приём гормональных средств.
После удаления доброкачественной опухоли пациенту не назначается химиотерапия, поскольку она не метастазирует в другие органы.

Возможные осложнения
Операции на мозг проводятся нейрохирургом. Порой достаточно сложно провести удаление опухоли, не затронув какое-либо нервное окончание. На этой почве возможно возникновение следующих осложнений:
- снижение зрения,
- нарушение речи (замедление темпа),
- пониженная работоспособность,
- судорожный синдром.
Восстановительный период должен проходить в спокойной обстановке, без лишних стрессов и волнений. Его длительность зависит от размеров удалённой опухоли и её удалённости от мозговых центров: чем крупнее опухоль, тем больше времени нужно на реабилитацию.
У большинства прооперированных пациентов благоприятный прогноз, а значит при дальнейшем выполнении рекомендаций и постоянном контроле больше шансов на полное излечение. Главное, не заниматься самолечением и внимательно следить за состоянием здоровья.
Читайте также:

