Определение предрасположенности к раку шейки матки
Злокачественное новообразование в тканях шейки матки на начальном этапе формирования протекает без выраженных симптомов. Болезнь порой находится в организме в течение длительного времени и не проявляется. Первые признаки заметны на 3-4 стадии, когда шанс на полное выздоровление снижается. Выявить рак на ранних стадиях удаётся при помощи лабораторных и инструментальных методов диагностики. Врачи советуют проходить регулярные осмотры у гинеколога, чтобы обнаружить заболевание на 1-2 стадии.
Что такое рак шейки матки
Женский организм считается уникальным из-за множества функциональных особенностей. Репродуктивная система уязвима перед негативными факторами, что требует дополнительных профилактических мер и контроля патологических процессов. Рак шейки матки занимает третье место по частоте выявления. Формируется болезнь у женщин репродуктивного возраста – после 30-35 лет.
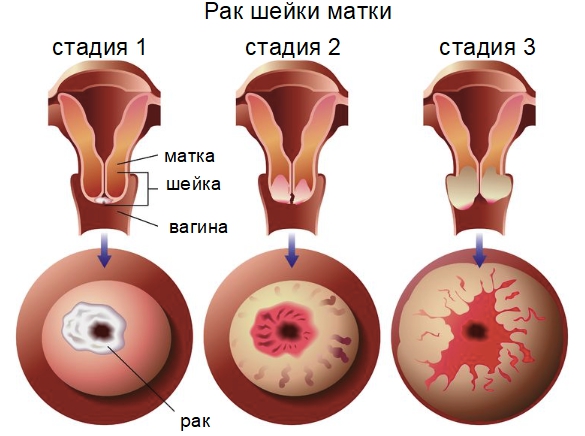
Патология развивается в 5 стадий:
- На нулевой стадии происходит зарождение аномальной клетки. Злокачественный процесс протекает на поверхности цервикального канала. Опухоль ещё не сформирована.
- На первой стадии образуется новообразование с размерами 3 – 40 мм. Раковые патогены способны прорастать в глубокие слои эпителия. Симптомы на указанном этапе отсутствуют.
- На второй стадии опухоль увеличивается в размерах до 60 мм и прорастает в маточное тело. Легко визуализируется при обследовании шейки. Симптомы иногда присутствуют в лёгкой форме, но обычно отсутствуют.
- На третьей стадии новообразование покидает область шейки – поражает нижний отдел влагалища, стенки малого таза и лимфатические узлы, что сказывается на мочевыделении. Узел продолжает расти в объёмах. Болезнь протекает на фоне выраженных симптомов. Метастазы даигностируются в близлежащих органах, не затрагивая отдалённые.
- Четвёртая стадия характеризуется резким ухудшением самочувствия пациентки из-за массового поражения организма метастазными ростками. Опухоль относится к неоперабельным, применяется паллиативное лечение для купирования неприятных симптомов.
Рак на ранних этапах формирования легко поддаётся терапевтическим курсам, что выражается высоким процентом полного выздоровления. На 3-4 стадии шанс на выздоровление снижается. Самостоятельно определить болезнь на ранних сроках сложно. Первый признак обычно появляется на 3 стадии, когда есть метастазы в соседних тканях. Выявить онкологический процесс возможно при помощи диагностических манипуляций в поликлинике. Врачи настаивают на регулярном обследовании организма – это позволит обнаружить опухоль на 1-2 стадии, где отмечается высокий шанс на выздоровление.
Причины развития рака шейки матки
Точной причины развития онкологии врачам пока не известно. Выделяется ряд факторов, способных спровоцировать болезнь:
- в организме присутствует вирус папилломы человека (ВПЧ);
- приём контрацептивов на основе гормонов в течение длительного времени;
- наследственная предрасположенность;
- женщина старше 30 лет;
- частая смена сексуальных партнёров;
- начало интимной жизни до 18 лет повышает риск развития опухоли;
- отсутствие интимной гигиены;
- злоупотребление алкогольными напитками и никотином;
- частые роды;
- многократное прерывание беременности.
Считается, что рак шейки матки вызывает сочетание ряда факторов, негативно влияющих на организм женщины. Поэтому исключение единственного фактора не поможет предотвратить болезнь. Требуется комплексный подход.
Признаки патологии
Рак шейки входит в перечень опасных патологий из-за отсутствия симптоматики в течение длительного времени. Вылечить болезнь полностью удаётся на начальных этапах. Дальнейшее развитие онкологии снижает шанс на выздоровление. При наличии подобных признаков нужно обратиться к врачу.
Онкология проявляется перечисленными симптомами:
- человек ощущает общую слабость;
- наступает быстрая утомляемость без серьёзных физических нагрузок;
- меняется структурный состав крови – развивается анемия;
- температура тела поднимается до 37-38 градусов;
- появляются посторонние выделения из влагалища белого оттенка с неприятным запахом;
- увеличивается период менструации;
- болевые ощущения в области малого таза;
- проблемы с мочевыделением, сопровождающиеся болью;
- расстройство кишечной перистальтики – диарея сменяется длительным запором.
При появлении подозрительных симптомов нужно сразу обратиться к врачу и пройти обследование. Самостоятельное лечение может привести к развитию серьёзных осложнений.
Диагностические процедуры для выявления заболевания
Главной причиной рака шейки матки считается папиллома, присутствующая в организме. Особо опасным является вирус 16 и 18 типа. При подозрении на рак у женщин берут анализы на присутствие вируса папилломы.
При каждом онкологическом процессе в крови присутствуют специфические антигены. Определённый онкомаркер показывает тип заболевания. Анализ на рак шейки матки называется исследованием крови на антиген SCC. Чем выше уровень онкомаркера, тем запущеннее болезнь. Анализ помогает определить стадию онкологии и скорректировать курс терапии. Кровь сдают повторно во время лечения, чтобы выявить эффективность терапии. Рецидив выявляется при дальнейшем повышении показателя.
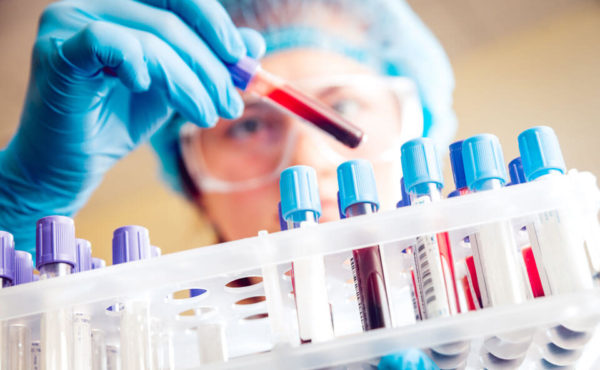
Но врачи не считают этот анализ точным в установлении диагноза, т.к. показатель может повышаться не только из-за онкологического образования на тканях шейки, но и по другим причинам. Спровоцировать увеличение уровня способны заболевания дыхательной системы, органов малого таза и другие. Женщине назначаются дополнительные процедуры, которые подтвердят или опровергнут присутствие рака. Кровь исследуют на антиген при подтвержденном диагнозе в течение всего лечебного курса – это помогает контролировать терапию и при необходимости проводить корректировку.
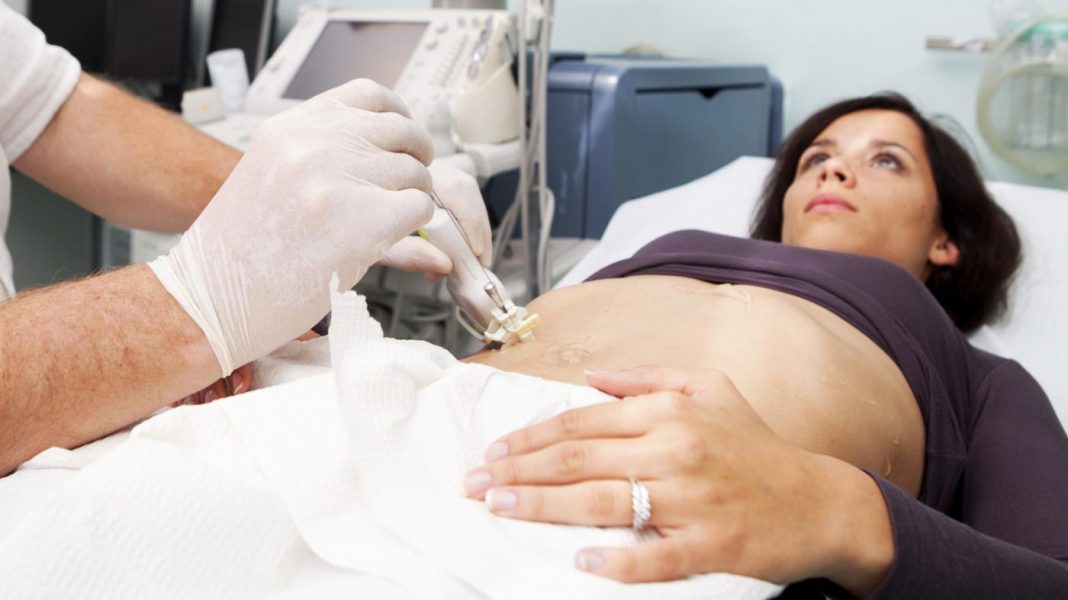
Для процедуры требуется взять мазок с поверхностных слоев шейки. Цитология – это простой и точный анализ, который помогает выявлять злокачественную опухоль с другими патологиями. Процедура безопасна и безболезненна. Здесь выявляется аномальная клетка, которая мутирует и становится раковой. Чем раньше обнаружен такой патоген, тем быстрее можно начать лечение, что гарантирует полное выздоровление.
Анализ делают на плановом осмотре у гинеколога. Врач проводит тщательную чистку поверхности влагалища и при помощи специальной щётки берёт некоторое количество биологического материала. Всё помещается на стекло и передается лаборанту.
В лаборатории полученный материал исследуется под микроскопом на специальном стекле. Расшифровка анализа может занимать около 7 дней. При помощи жидкостной цитологии исследуются размеры клеток и схема расположения. Полученные результаты передаются лечащему врачу для дальнейшего лечения.
Процедура помогает обнаружить болезнь на ранних сроках формирования. Поэтому врачи рекомендуют проходить анализ 1-2 раза в год. Дополнительно манипуляции назначают при следующих факторах:
- в ближайшее время планируется беременность;
- произошел сбой в менструальном цикле;
- женщине поставили диагноз – бесплодие;
- при наличии нескольких половых партнёров;
- диагностировано несколько заболеваний, способных спровоцировать рак – генитальный герпес, кондиломы и т.д.;
- шёл приём гормональных контрацептивов в течение длительного периода времени;
- присутствуют посторонние выделения из влагалища;
- врач подозревает онкологическое образование в тканях шейки.
Анализ эффективен в обнаружении вируса папилломы и онкологического процесса. Результатов может быть два:
- Нормальный говорит об отсутствии патологических клеток и других структурных нарушений в области шейки.
- Патологический устанавливается при выявлении клеток с мутацией в хромосомном наборе, что может стать причиной заболевания.
Преимуществами процедуры считаются аспекты:
- Простота забора биологического материала.
- Качество материала сохраняется в течение долгого времени, что позволяет транспортировать до лаборатории без трудностей.
- Можно сделать монослойный мазок.
Недостатком манипуляции является невозможность определить воспалительные процессы из-за удаления клеток лейкоцитарной группы. Для этого требуется дополнительно делать мазок на онкоцитологию.
Исследуют больной орган при помощи кольпоскопа. Аппарат имеет несколько увеличительных стекол с разным разрешением. Маточное тело, шейка и цервикальный канал исследуется гинекологом, что помогает обнаружить проблемные участки со структурными изменениями в тканях. Наличие мутаций на конкретных участках говорит о присутствии предракового состояния в шейке или онкологического новообразования.
Процедура считается высокоинформативной в вопросе исследования органов малого таза женщины. Кольпоскоп позволяет увеличивать исследуемую область в несколько раз, чтобы изучить подробно подозрительную зону. При подозрении на рак шейки матки эта процедура назначается как уточнение для предварительного диагноза. Проводить манипуляции рекомендуется вскоре после менструального цикла, но до начала овуляций.
Диагностика кольпоскопом считается безопасной, после проведения нет побочных эффектов. Но есть несколько противопоказаний, когда не стоит проводить исследование:

- в течение 1-2 месяцев после рождения ребёнка;
- после искусственного прерывания беременности запрещено до 1 месяца;
- после хирургического вмешательства на тканях шейки матки требуется выждать 2-3 месяца;
- в период менструального цикла или других маточных кровотечениях;
- диагностирован воспалительный процесс в матке или шейке с гнойными выделениями.
При отсутствии подобных факторов процедура проводится в штатном расписании с согласованием с лечащим врачом.
Цервикальный канал можно исследовать при назначении гистероскопии или цервикоскопии. Обследование проходит амбулаторно. Пациентке вводят перидуральное или общее анестезирующее вещество, чтобы исключить болезненные ощущения и дискомфорт во время манипуляций.
Для исследования применяют специальный аппарат – гистероскоп, который является фиброоптическим зондом. Он вводится во влагалище и закрепляется при помощи специальных крепежей. Через зонд внутрь вводятся различные манипуляторы, требующиеся для обследования. Врач получает биологический материал из тканей цервикального канала и исследует в лаборатории.
Биопсия заключается в исследовании полученного участка ткани из проблемной зоны под микроскопом с высоким разрешением. Материал получают во время кольпоскопии или гистероскопии. Назначается процедура для обследования клеток на предмет злокачественности. После исследования врач может оценить состояние женщины и определиться с курсом терапии. Различают несколько разновидностей манипуляции.
Кольпоскопическая биопсия может быть проведена во время планового осмотра у гинеколога при помощи специального оборудования – кольпоскопа. Во влагалище вводится кольпоскоп и после при помощи манипулятора отщипывают подозрительный участок ткани. Женщина не испытывает дискомфорта или других каких-то болевых ощущений, поэтому не требует анестезии.
Эндоцервикальная биопсия заключается в соскабливании больной ткани с небольшого участка шейки. Во время проведения манипуляции используют специальный гинекологический инструмент – кюретку.
Клиновидная биопсия проводится перечисленными методами:
- Петлевая эксцизионная биопсия отличается высокой травматичностью, что сопровождается формированием остаточных рубцов на шейке. Врач вводит петлевидный манипулятор, пропускающий электрический ток. Происходит отслаивание больной ткани, которая затем отправляется в лабораторию для изучения.
- Криоконизация заключается в использовании жидкого азота вместо электрического тока для отслаивания патогенной ткани. По манипуляциям процедура похожа на петлевую эксцизионную биопсию.
- Радиоволновая конизация – это забор биологического материала с использованием радиоволнового ножа.
Биопсия считается более информативным методом в отличие от онкоцитологии и кольпоскопии. Назначают исследование только при наличии серьёзных подозрений на возможные патологии онкологического характера.
При беременности некоторые процедуры противопоказаны для проведения. Плохой анализ крови, показывающий высокий уровень антигена, требует дополнительного исследования. В этом случае эффективным становится ультразвуковое обследование органов малого таза.
Различают три вида процедуры: трансректальная, трансвагинальная и трансабдоминальная. Специальный датчик вводится через прямую кишку. Поэтому предварительно проводят очищение кишечника с использованием клизмы. Исследование органов через брюшную стенку требует предварительно выпитого большого количества жидкости – 1-2 литра.
На монитор выводятся данные c датчика – изучаются внешний вид поверхностного слоя шейки, проходимость и эхогенность проходов. На присутствие онкологии указывают округлая форма шейки, неровная структура эпителия, патологическое отклонение от маточного тела.
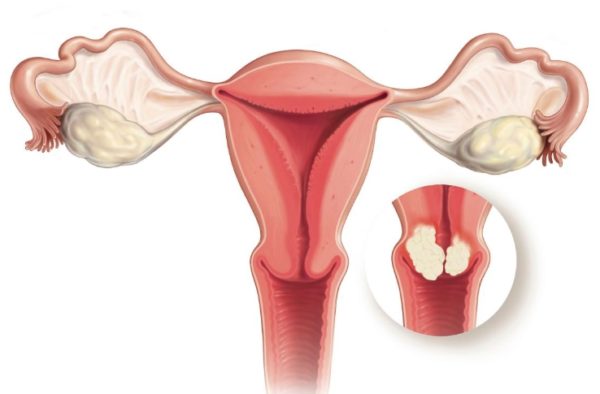
Онкологический процесс на четвёртой стадии считается неоперабельным. Чтобы определить площадь распространения метастазов по организму, назначается цистоскопия. При помощи процедуры можно выявить вторичные очаги в тканях мочевого пузыря, кишечника и других органов.
Это помогает определиться с лечебным курсом. После облучения радиоактивными веществами проводится повторное обследование цистоскопии, что позволяет установить эффективность курсов. Ректоскопия проводится при подозрении клеток карциномы в тканях прямой кишки. Процедура проходит по той же схеме, что и цистоскопия.
Процедура заключается в заборе мазка из цервикального канала шейки матки. Материал получают при помощи одноразовой мягкощетинистой щёточки. Кисточка вводится в цервикальный канал, и врач совершает вращательные действия для получения материала с поверхностного эпителия.
Полученный материал переносят на медицинское стекло и помещают в микроскоп для дальнейшего изучения. Щёточка помещается в специальный контейнер и направляется в лабораторию по изучению заболеваний вирусного характера.
Подготовка к диагностическим манипуляциям
Каждое исследование требует дополнительной подготовки. Это увеличивает достоверность обследования и точность диагноза. Нарушение рекомендаций врача приводит к искажению результатов анализов. Поэтому нужно выполнить все назначения, тогда не придётся проводить исследование повторно. Все манипуляции нельзя проводить в период менструаций, рекомендуется дождаться прекращения цикла.

Женщине требуется выполнить список правил:
- сексуальный контакт должен быть за 2-3 дня до процедуры;
- запрещается проводить спринцевание;
- использование мазей и свечей нужно согласовать с врачом – применение лекарственных препаратов лучше прекратить;
- приём противовоспалительных медикаментов с контрацептивами с гормональным содержанием запрещается;
- за 3-4 дня нужно исключить использование тампонов;
- питание нужно составить из простых продуктов, без содержания животных жиров, углеводов;
- запрещается употреблять алкоголь за 5-7 дней;
- за 1-2 дня рекомендуется отказаться от средств интимной гигиены, лучше использовать простую воду.
При выполнении всех рекомендаций врача результаты анализов будут достоверными. Некоторые обследования проводятся только платно. В бесплатный перечень услуг входят не все манипуляции. Стоимость анализа на онкомаркеры начинается от 1350 руб. Жидкостная цитология стоит примерно 850 руб., кольпоскопия – в пределах 1500 руб. Самой дорогой процедурой считается биопсия – 2500 руб.
Медицина постоянно развивается, учёные находят новые методы диагностики, способные выявить опасные заболевания на ранних сроках формирования. Есть масса разных процедур, которые не требуют серьёзных затрат и сложных манипуляций по исследованию. Не стоит отказываться от плановых осмотров у гинеколога – это поможет определить рак на 1-2 стадии. Болезнь без наличия метастазов легко поддаётся лечению и гарантирует полное выздоровление.
К предраковым заболеваниям относятся специфические и неспецифические хронические воспалительные процессы и многие другие заболевания.
Предрак шейки матки имеет две фазы – это облигатная и факультативная фазы предрака. В случаях ранней онкологической патологии можно выделить прединвазивный рак и ранний инвазивный рак.
Предрак шейки матки (дисплазия шейки матки) факультативного значения может возникнуть на фоне эрозии, травмы, воздействия химических контрацептивов, воспалительных процессов, воспалительных процессов во влагалище, воздействия канцерогенов. В качестве вещества с определенными свойствами канцерогена определяют смегму, которая выделяется из крайней плоти полового члена. Наиболее частой причиной предракового состояния шейки матки и развития рака становится вирус папилломы человека (ВПЧ). Он может быть причиной внутриэпительной неоплазии шейки матки. Также на развитие предракового состояния и рака может повлиять вирус герпеса. Развитию предраковых состояний способствуют ранние роды, тяжелые роды с травмой шейки матки, многочисленные роды, раннее начало половой жизни, нарушение менструального цикла, аборты, частая смена половых партнеров и многие другие факторы. Вредные привычки, такие как злоупотребление алкоголем и курение, также являются факторами развития предраковых и раковых заболеваний шейки матки.
Предрак шейки матки облигатного значения развивается на фоне изменений в морфологической структуре эпителия шейки, вызванных наследственным (генетическим) фактором. Женщинам, в семье которых наблюдались случаи рака шейки матки, следует проходить регулярное обследование у гинеколога. Рекомендуется ставить на диспансерный учет пациенток с наследственной предрасположенностью к раку шейки матки. Развитие предраковых заболеваний у таких больных – это тревожный сигнал, требующий особого внимания врачей.
Предрак шейки матки не обязательно превратится в рак, во многих случаях может наступить выздоровление. Чем длительнее женщина больна предраковым заболеванием шейки матки, тем больше шансов, что заболевание переродится в раковое. Диагностировать предраковые заболевания сложно, предрак протекает практически бессимптомно, обнаруживается дисплазия при осмотре гинекологом. Точный диагноз можно поставить только после проведения морфологических исследований.
Прединвазивный рак шейки матки часто встречается у молодых женщин. При прединвазивном раке отсутствуют признаки роста опухоли в окружающие ткани и разрушения их, но происходят изменения в эпителии. Прединвазивный рак считают одним из звеньев развития инвазивного рака.
Ранний инвазивный рак шейки матки развивается на фоне прединвазивного рака, дисплазии шейки матки. Основными симптомами заболевания являются кровянистые выделения и бели. В результате обследования, до проведения цитологического исследования, нарушения слизистого слоя шейки матки диагностируются как цервицит, эрозия шейки матки, только у 30% женщин возникает подозрение на рак. Во многих случаях изменения на шейке матки не видны.
Рак шейки матки различают по гистологической форме: железистый (развивается из цилиндрического эпителия цервикального канала), плоскоклеточный (развивается из клеток влагалищной части шейки матки, многослойного плоского эпителия).
Развитие предрака и рака шейки матки
Исследователи в области онкологии считают, что развитие патологии начинается под воздействием многих факторов, особое внимание они уделяют генетической предрасположенности. Большое значение в развитии предопухолевых и опухолевых заболеваний играют: возраст, состояние иммунитета, пол, факторы окружающей среды, состояние эндокринной системы, воздействие вредных веществ, канцерогенов, вирусов. Развитию опухоли предшествуют определенные стадии: трансформация клеток и тканей организма в опухолевые; определенная реакция организма на опухолевый процесс; образование опухолевого зачатка и прогресс в развитии заболевания; воздействие факторов, влияющих на рост и метастазирование злокачественной опухоли. При воздействии канцерогенов на клетки организма женщины увеличивается риск перерождения нормальных клеток в атипичные (опухолевые) клетки.
Все больные, у которых диагностировали предрак шейки матки, находятся под пристальным наблюдением врачей. Своевременное выявление предраковых состояний женской половой сферы, их лечение относятся к профилактике рака. Комплекс мер для профилактики рака: профилактический осмотр, активное выявление предраковых состояний, лечение злокачественных опухолей на ранней стадии развития, профилактика возникновения рецидивов рака, метастазирования опухоли.
Появлению и развитию злокачественного заболевания женских половых органов способствуют несколько факторов – это окружающая среда и ее воздействие на организм (действие канцерогенов, повышенная радиация и многие другие факторы), индивидуальные особенности организма (генетическая предрасположенность к развитию опухолей, возраст). В качестве первичной профилактики развития онкологических заболеваний женской половой сферы и состояний, предшествующих опухолевому процессу (предрак), применяют определенный комплекс мер: повышение сопротивляемости организма к воздействию канцерогенов, негативному влиянию окружающей среды, устранение воздействия неблагоприятных факторов.
Предраковые заболевания шейки матки
Изменение эпителиальной поверхности шейки матки без нарушения структуры клетки, ее способности делиться, без сокращения срока продолжительности жизни клетки, считается фоновым состоянием. Заболевания, приводящие к фоновому состоянию: лейкоплакия, эритроплакия шейки матки, полипы шейки матки, папиллома, цервицит, эктропион, папиллярная и фолликулярная эрозии шейки матки и другие. Лечение предраковых заболеваний не уменьшает риск развития злокачественной опухоли, если не была устранена причина развития предрака шейки матки.
Полипы чаще всего исходят из шеечного канала матки. Злокачественность клеток полипов появляется в случае изъязвления, возникновения полипов во время менструации. Лейкоплакия – это утолщение участка, пораженного заболеванием, слоем плоского многослойного эпителия и ороговения поверхностного слоя. Участки поражения, сопровождающиеся изъязвлениями, считаются наиболее опасными и подозрительными на рак. Характер выделений при заболевании может быть сукровичный или гнойный (при инфицировании).
Папиллярные, фолликулярные эрозии могут сочетаться с эктропионом, в этом случае происходит инфицирование слизистой, появляются участки поражения (предраковое состояние слизистой), которые служат почвой для развития рака шейки матки. Поверхность шейки матки покрыта множеством наботовых кист, которые возникают из-за скопления слизи в шеечных железах (вновь образованных).
Такое заболевание, как эритроплакия, изучено плохо, обнаруживается при осмотре гинекологом. Выглядит эритроплакия как истонченный участок внешнего эпителиального слоя шейки матки, представляет собой покрасневшие участки слизистых тканей. Выделения при заболевании - клейкие, желтоватого цвета. Эритроплакия характеризуется атрофией эпителия, относится к дискератозам. Причиной заболевания считают травмы шейки матки, инфекционные болезни половой сферы женщины, сбои в работе эндокринной системы и иммунитета, наследственную предрасположенность.

ВПЧ высокого онкогенного риска
Довольно часто приходится сталкиваться с ситуацией, когда у пациентки выявляется вирус папилломы человека (ВПЧ) высокого онкогенного риска. Как правило, докторами тут же сообщается, что имеется риск развития рака шейки матки. Нередко сразу же назначается довольно агрессивное лечение, проводится биопсия, однако, в целом четко не объясняется, что на самом деле происходит, и каков дальнейший прогноз. И самое неприятное – в большинстве случаев, к сожалению, наши коллеги не следуют четкому алгоритму лечения таких пациенток, который уже достаточно давно существует в мире и является общепринятым в развитых странах.
Итак, если у вас выявлено методом ПЦР наличие вируса папилломы человека (ВПЧ) высокого онкогенного риска – это совершенно не означает, что нужно впадать в панику. В этой находке нет ничего серьезного, это всего лишь повод пройти соответствующее обследование.

О факторах риска развития рака шейки матки
Что надо делать с целью профилактики развития рака шейки матки?
Последние исследования ученых из Кильского университета (Великобритания) показывают, что верхний возрастной предел для регулярного скрининга рака шейки матки должен быть увеличен.
Недостатки обычной цитологии и мазка методом ПЦР:
Мазок методом ПЦР в результате покажет есть вирус папилломы человека или нет. По нему нельзя судить о количестве этого вируса, а это имеет значение.

Такой подход позволяет рассмотреть все полученные при заборе материала клетки и полноценно их оценить. Это существенно увеличивает вероятность точной диагностики состояния клеток шейки матки и позволяет не пропустить их злокачественную трансформацию.
У жидкостной цитологии, как метода ранней диагностики раковых изменений шейки матки, есть еще два важнейших преимущества:
- Напомним, что клетки после забора находятся в специальном растворе, где они могут храниться до полугода. Используя этот раствор можно также провести анализ на наличие вируса папилломы человека количественным методом (Digene-тест). То есть выявить не только наличие этого вируса, но и узнать его количество, а это имеет значение при интерпретации результатов цитологического анализа и влияет на дальнейшую тактику.
- Из полученного раствора с клетками можно сделать еще один важнейший анализ — определение особого белка Р16ink4a. Определение этого белка позволяет прояснить ситуацию при выявлении измененных клеток шейки матки, имеющих косвенные признаки трансформации. Выявление этого белка указывает на то, что клетка имеет серьезные повреждения, и есть высокая вероятность ее злокачественного превращения. Отсутствие этого белка говорит о том, что дефект в клетках не опасен и вероятность злокачественной трансформации минимальна.
Подобный тройной тест позволяет с максимально возможной в настоящий момент точностью провести анализ клеток шейки матки и решить, что делать дальше.
Такой тест важно проводить не только женщинам, у которых уже были выявлены изменения на шейке матки или диагностировано наличие вируса папилломы человека онкогенных типов. Этот тест необходимо выполнять профилактически 1 раз в год, в таком случае вы сможете быть уверены, что не пропустите возможные изменения шейки.
В Европейской онкологической клинике выполнятся такой анализ клеток шейки матки. При этом мы работаем совместно с ведущей в нашей стране лабораторией, специализирующейся на цитологических исследованиях, расположенной в одном из крупнейших онкологических лечебных учреждений нашей страны.

- Отделение анестезиологии и реанимации
- Метастазы рака
- Химиотерапия
- Хоспис для онкологических больных
- Иммунотерапия в центре платной онкологии Медицина 24/7
- КТ-исследования
- МРТ-исследования
Когда родственник заболевает раком, нам страшно. В какой-то мере страшно и за свое здоровье – передается ли рак по наследству? Прежде чем делать поспешные выводы и впадать в панику, давайте разберемся с этим вопросом.
По своей сути, рак – генетическое заболевание, которое возникает вследствие поломки генома клетки. Раз за разом в клетке происходит последовательное накопление мутаций, и она постепенно приобретает свойства злокачественной – малигнизируется.

Генов, которые участвуют в поломке, несколько, и перестают работать они не одновременно.
- Гены, кодирующие системы роста и деления, называются прото-онкогенами. При их поломке клетка начинает бесконечно делиться и расти.
- Есть гены-супрессоры опухолей, отвечающие за систему восприятия сигналов от других клеток и тормозящие рост и деление. Они могут сдерживать рост клетки, а при их поломке этот механизм выключается.
- И, наконец, есть гены репарации ДНК, кодирующие белки, которые чинят ДНК. Их поломка способствуют очень быстрому накоплению мутаций в геноме клетки.
Генетическая предрасположенность к онкологии
Существует два сценария возникновения мутаций, вызывающих онкологические заболевания: ненаследственный и наследственный. Ненаследственные мутации появляются в изначально здоровых клетках. Они возникают под воздействием внешних канцерогенных факторов, например, курения или ультрафиолетового излучения. В основном рак развивается у людей в зрелом возрасте: процесс возникновения и накопления мутаций может занимать не один десяток лет.
Однако, в 5-10% случаев предопределяющую роль играет наследственность. Происходит это в том случае, когда одна из онкогенных мутаций появилась в половой клетке, которой посчастливилось стать человеком. При этом каждая из примерно 40*1012 клеток организма этого человека также будет содержать начальную мутацию. Следовательно, каждой клетке нужно будет накопить меньше мутаций, чтобы стать раковой.
Повышенный риск развития рака передается из поколения в поколение и называется наследственным опухолевым синдромом. Встречается данный синдром довольно часто – примерно у 2-4% населения.
Несмотря на то, что основную массу онкологических заболеваний вызывают случайные мутации, наследственному фактору также необходимо уделять серьезное внимание. Зная об имеющихся унаследованных мутациях, можно предотвратить развитие конкретного заболевания.
Предрасположенность к раку наследуется как Менделевский доминантный признак, иными словами, как обычный ген с различной частотой возникновения. При этом вероятность возникновения в раннем возрасте у наследственных форм выше, чем у спорадических.
Распространенные генетические исследования
Коротко расскажем вам об основных видах генетических исследований, которые показаны людям из группы риска. Все эти исследования можно провести в нашей клинике.
Определение мутации в гене BRCA
В 2013 году благодаря Анджелине Джоли весь мир активно обсуждал наследственный рак молочной железы и яичников, о мутациях в генах BRCA1 и BRCA2 теперь знают даже неспециалисты. Из-за мутаций теряются функции белков, кодируемых этими генами. В результате основной механизм репарации (восстановления) двунитевых разрывов молекулы ДНК нарушается, и возникает состояние геномной нестабильности – высокой частоты мутаций в геноме клеточной линии. Нестабильность генома является центральным фактором канцерогенеза.
Учеными описано более тысячи различных мутаций в этих генах, многие из которых (но не все) связаны с повышенным риском возникновения онкологического заболевания.
У женщин с нарушениями в BRCA1/2 риск заболеть раком молочной железы составляет 45-87%, в то время как средняя вероятность этого заболевания – всего 5,6%. Растет вероятность развития злокачественных опухолей и в других органах: яичниках (с 1 до 35%), поджелудочной, а у мужчин – и в предстательной железе.
Генетическая предрасположенность к наследственному неполипозному колоректальному раку (синдром Линча)
Колоректальный рак – одно из самых распространенных онкологических заболеваний в мире. Около 10% населения имеет генетическую предрасположенность к нему.
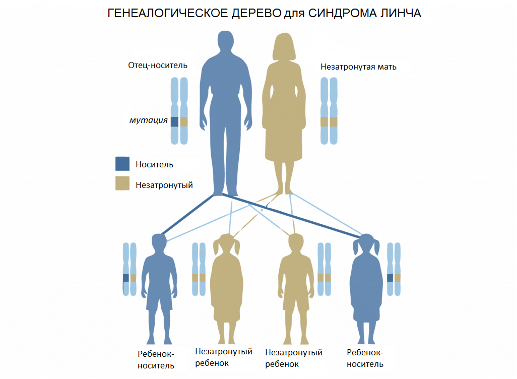
Генетический тест на синдром Линча, также известного как наследственный неполипозный колоректальный рак (НПКР), определяет заболевание с точностью 97%. Синдром Линча – наследственное заболевание, в результате которого злокачественная опухоль поражает стенки толстого кишечника. Считается, что около 5% всех случаев колоректального рака связаны с этим синдромом.
Определение мутации в гене BRaf
При наличии меланомы, опухолей щитовидной или предстательной железы, опухоли яичников или кишечника рекомендуется (а в некоторых случаях обязательно) проведение анализа на BRaf мутацию. Это исследование поможет выбрать необходимую стратегию лечения опухоли.
BRAF – это онкоген, который отвечает за кодировку белка, располагающегося в сигнальном пути Ras-Raf-MEK-MARK. Этот путь, в норме, регулирует деление клеток под контролем фактора роста и различных гормонов. Мутация в онкогене BRaf приводит к избыточному неконтролируемому разрастанию и устойчивости к апоптозу (запрограммированной смерти). Результатом является в несколько раз ускоренное размножение клеток и рост новообразования. По показаниям данного исследования специалист делает заключение о возможности использования ингибиторов BRaf, которые продемонстрировали значительное преимущество по сравнению со стандартной химиотерапией.

Методика проведения анализа
Любой генетический анализ – сложная многоэтапная процедура.
Генетический материал для анализа берут из клеток, как правило, из клеток крови. Но в последнее время лаборатории переходят на неинвазивные методы и иногда выделяют ДНК из слюны. Выделенный материал подвергается секвенции – определению последовательности мономеров при помощи химических анализаторов и реакций. Эта последовательность и является генетическим кодом. Полученный код сравнивают с эталонным и определяют, какие участки относятся к тем или иным генам. На основании их наличия, отсутствия или мутации делают заключение о результатах теста.
Сегодня в лабораториях множество методов генетического анализа, каждый из них хорош в тех или иных ситуациях:
За счет большого количества химических реактивов процедуры генетических исследований достаточно финансово затратные.. Мы стараемся устанавливать оптимальную стоимость всех процедур, поэтому цена на такие исследования у нас начинается от 4 800 рублей.
Группы риска
В группы риска по наследственному раку попадают люди, у которых наблюдается хотя бы один из перечисленных факторов:
- Несколько случаев одного вида рака в семье
(например, рак желудка у деда, отца и сына); - Заболевания в раннем для данного показания возрасте
(например, колоректальный рак у пациента моложе 50 лет); - Единичный случай определенного вида рака
(например, рак яичников, или трижды негативный рак молочной железы); - Рак в каждом из парных органов
(например, рак левой и правой почки); - Больше одного типа рака у родственника
(например, сочетание рака молочной железы и рака яичников); - Рак, нехарактерный для пола пациента
(например, рак молочной железы у мужчины).
Если для человека и его семьи характерен хотя бы один фактор из списка, то следует получить консультацию у врача-генетика. Он определит, есть ли медицинские показания для того, чтобы сдавать генетический тест.
Чтобы обнаружить рак на ранней стадии, носителям наследственного опухолевого синдрома следует проходить тщательный скрининг на онкологические заболевания. В некоторых случаях риск развития рака можно существенно снизить с помощью превентивных операций и лекарственной профилактики.
При проведении теста опухоль анализируется, составляется индивидуальный молекулярный паспорт. В комплексе с анализом крови, в зависимости от требуемого теста, проводится комбинацирование различных анализов на геном и белок. В результате данного теста появляется возможность назначения таргетной терапии, эффективной для каждого типа имеющейся опухоли.
Профилактика
Бытует мнение, что для определения предрасположенности к раку можно сделать простой анализ на наличие онкомаркеров – специфических веществ, которые могут быть продуктами жизнедеятельности опухоли.
Повышение показателя может зависеть от целого ряда причин, совершенно не связанных с онкологическими заболеваниями. В то же время, есть примеры людей с онкологическими заболеваниями, у которых значения онкомаркера оставались в пределах нормы. Специалисты используют онкомаркеры как метод для отслеживания протекания уже обнаруженного заболевания, результаты которого нужно перепроверять.
Для выявления вероятности генетической наследственности в первую очередь, если вы входите в группу риска, нужно обратиться за консультацией к врачу-онкологу. Специалист, исходя из вашего анамнеза, сделает вывод о необходимости проведения тех или иных исследований.
Важно понимать, что решение о проведении какого-либо теста должен принять именно врач. Самолечение в онкологии неприемлемо. Неправильно интерпретированные результаты не только могут вызвать преждевременную панику – вы попросту можете упустить наличие развивающегося онкологического заболевания. Выявление рака на ранней стадии при наличии вовремя поставленного правильного лечения дает шанс на выздоровление.
Стоит ли паниковать?
Рак – неизбежный спутник долгоживущего организма: вероятность накопления соматической клеткой критического числа мутаций прямо пропорциональна времени жизни. То, что рак – генетическое заболевание, не значит, что оно наследственное. Он передается в 2-4% случаев. Если у вашего родственника обнаружили онкологическое заболевание – не впадайте в панику, этим вы навредите и себе, и ему. Обратитесь к врачу-онкологу. Пройдите исследования, которые он вам назначит. Лучше, если это будет специалист, который следит за прогрессом в области диагностики и лечения рака и в курсе всего, что вы сами только что узнали. Следуйте его рекомендациям и не болейте.
Читайте также:





