Ограничения после лейкоза для детей

- Общая информация о лейкозе
- Провоцирующие факторы
- Виды, типы и стадии
- Симптомы
- Анализы при лейкозе
- Терапия заболевания
- Прогноз
- Рекомендации

Лейкоз у детей чаще всего диагностируется в возрасте от 2 до 5 лет
Общая информация о лейкозе
Заболевание характеризуется дефектом кроветворения в костном мозге. Там, где должны созревать защитные белые тельца (лейкоциты), образуются бластные клетки, недозревшие и не способные выполнять свои функции.
Попадая в кровь, такие форменные элементы нарушают нормальное клеточное соотношение, проникают во многие органы и скапливаются там. При попадании в головной мозг недозревшие лейкоциты провоцируют развитие нейролейкоза – поражения мозговых оболочек и нервных структур.
Лейкоз является одной из распространенных причин детской смертности.
Провоцирующие факторы
Причины возникновения патологии изучены не полностью. Предполагается влияние генетических факторов, вирусных инфекций. Бывают случаи наследования онкогенов, которые проявляют активность уже в перинатальном периоде.
По статистике однояйцевые близнецы чаще страдают лейкозом, нежели разнояйцевые. Это подтверждает влияние наследственного фактора как основной причины. Риск развития патологии высок у детей с такими наследственными заболеваниями, как синдром Блума, болезнь Дауна, первичный иммунодефицит, синдром Клайнфельтера и пр.
Зафиксирован высокий процент заболевших среди людей, перенесших облучение из-за ядерных взрывов на ЧАЭС и в Хиросиме.
Лейкемия может возникать на фоне проведенной лучевой или химиотерапии, назначенной для лечения других онкологических заболеваний.
Виды, типы и стадии
Симптомы лейкоза не всегда проявляются остро, анализ крови может быть в норме
Опираясь на морфологию атипичных клеток, выделяют два вида патологии:
Лимфобластный лейкоз - характеризуется бесконтрольным распространением бластных клеток, которые могут быть малыми, большими, полиморфными. В детском возрасте чаще встречается острая форма патологии. Вероятность развития у малышей хронического лимфобластного лейкоза ничтожно мала.
По признаку антигенной специфичности лимфобластный лейкоз подразделяют на три типа:
- Т-клеточный. Составляет до четверти случаев заболевания.
- Нуль-клеточный. Встречается в 70-80%.
- В-клеточный. Самый редкий (до 3%).
В некоторых случаях могут диагностировать лейкоз неуточненного типа, но обычно он встречается у взрослых пациентов.
Нелимфобластный лейкоз - характеризуется поражением миелоидного ростка крови, что является причиной быстрого размножения измененных лейкоцитов. В соответствии с морфологией клеточных элементов, патологию подразделяют на несколько разновидностей:
- М 0 - недифференцированный лейкоз у детей;
- М 1 – малодифференцированный;
- М 2 – высокодифференцированный;
- М 3 – промиелоцитарный;
- М 4 – миеломонобластный;
- М 5 – монобластный;
- М 6 – эритромиелоцитоз;
- М 7 – мегакариоцитарный лейкоз;
- М 8 – эозинофильный.
Нелимфобластный лейкоз диагностируется у детей в 15-25% от общего числа заболевших. Характерен для более старших пациентов, имеющих в анамнезе противоопухолевую терапию, синдром Блума или анемию Фанкони.
Клиническая картина зависит от стадии развития болезни:
- Острая.
- Ремиссия.
- Рецидив.
Это влияет и на клиническую симптоматику, которая может существенно измениться с течением времени.
Симптомы
Первые признаки лейкоза проявляются резко или постепенно, но в большинстве случаев лейкемия у детей сопровождается внезапным повышением температуры, слабостью, кровотечениями, часто повторяющимися инфекционными заболеваниями.
Начинаясь постепенно, лейкоз может сопровождаться следующими симптомами:
- боль в мышцах, суставах, костях;
- упадок сил, усталость;
- потеря аппетита, тошнота;
- снижение веса;
- плохой сон;
- скачки температуры;
- гипергидроз;
- головная боль.
Такие признаки входят в структуру интоксикационного синдрома.
Нередко болезнь сопровождается сыпью на коже, кровоизлияниями во внутренние органы, выделением крови с мочой. Так проявляется геморрагический синдром.
Кроме того, патология может сопровождаться кардиоваскулярным синдромом, который проявляется в учащении пульса, нарушении сердечного ритма, лабильностью артериального давления, вазомоторными реакциями. Отклонения от нормы фиксируются на ЭКГ.
Опасным признаком лейкемии считается иммунодефицитный синдром. На фоне патологического снижения защитных функций организм ребенка не может справляться с постоянными инфекциями, развиваются тяжелые формы воспаления, сепсис.
При внешнем осмотре и физикальном обследовании можно отметить наличие следующих признаков:
- вялость, апатия, быстрая утомляемость;
- одышка;
- бледность кожного покрова и слизистых с кровоподтеками;
- увеличение размеров лимфатических узлов, селезенки, печени.
По мере прогрессирования болезни симптомы становятся более выраженными.
Анализы при лейкозе
Лейкоз крови может проявляться частыми ангинами
В большинстве случаев заподозрить острый лейкоз можно по характерным изменениям общего анализа крови. В этом случае ребенок оперативно направляется на прием к онкогематологу для дальнейшей диагностики - расширенной гемограммы и миелограммы.
Анализ периферической крови при лейкозе показывает следующие отклонения:
- нормоцитарная анемия;
- снижение количества тромбоцитов;
- ретикулоцитопения;
- повышение скорости оседания эритроцитов;
- перекос количества лейкоцитов, свдиг формулы влево;
- бластемия;
- критическое снижение эозинофилов и промежуточных видов белых кровяных клеток.
Если показатели гемограммы в норме, но клинические признаки вызывают подозрение, то онкогематолог назначает комплекс дополнительных исследований: обнаружение специфических маркеров, цитохимию.
Окончательно определиться с диагнозом поможет миелограмма. Для микроскопического исследования добывают пунктат костного мозга, в котором отражается состав миелоидной ткани. Если показатель лейкобластных клеток превышает 30%, то лейкоз подтверждается.
Кроме миелограммы диагностической ценностью обладают цитохимическое исследование, цитогенетический, иммунологический анализы.
При появлении первых признаков осложнений лейкоза, включая поражение структур нервной системы, ребенку назначаются обследование у невролога, рентген головы, офтальмоскопия, пункция спинномозговой жидкости.
Для определения лейкозной инфильтрации внутренних органов проводят УЗИ, МРТ, КТ, радиоизотопное сканирование.
Терапия заболевания
Лечение детей с диагнозом "острый лейкоз" проводится исключительно в стационарных условиях. Ребенка госпитализируют в стерильные блоки онкологического отделения, где создают условия для защиты организма от вирусов и бактерий.
Устранить раковые клетки помогает химиотерапия. Это единственно эффективное лечение, которое дает шансы на выживание. В зависимости от вида и стадии лейкемии, применяются разные схемы химиотерапии, различные дозировки, способы введения и сочетания препаратов.
Питание больного ребенка должно быть полноценным и сбалансированным по составу на протяжении всего лечения и дальнейшей жизни.
Назначить адекватную терапию может только врач после изучения анализов при лейкозе и глубокой диагностики.
Добившись стойкой ремиссии, лечение повторяют каждые 2 месяца с целью профилактики рецидивов.
Для устранения выраженности симптомов параллельно могут проводить переливание донорской крови, введение антибактериальных и кровоостанавливающих средств, очищение крови (плазмаферез).
Прогноз

Лимфобластный лейкоз у детей бывает трех типов
Смертность детей от лейкоза высока. Шансы на выздоровление во многом зависят от оперативности диагностики и начатого лечения. Своевременная терапия лимфоидного и миелобластного лейкоза дают хороший прогноз, у ребенка есть шансы на стойкую ремиссию и даже полное избавление от болезни.
Спрогнозировать течение болезни помогают следующие факторы:
- возрастная категория - лечению легче поддаются дети от 2 до 10 лет;
- пол - у девочек шансы выше;
- стадия болезни;
- вид лейкоза - самыми опасными считаются В и Т-клеточный лейкоз миелобластного типа.
Отсутствие своевременного и адекватного лечения заканчивается летальным исходом. Кроме того, риски значительно повышаются при туберкулезе, пневмонии, инфекционном мононуклеозе, ЦМВ инфекции.
Шансы на выздоровление увеличиваются многократно, если после перенесенной химиотерапии у ребенка наблюдается стойкая ремиссия на протяжении более 6 лет.
Рекомендации
Здоровье ребенка должно быть под строгим контролем родителей. Любые изменения общего состояния - поведения, самочувствия, аппетита - должны выявляться своевременно. При наличии сомнений следует обращаться к педиатру, который выполнит первичную диагностику и направит малыша для дальнейшего обследования к узким специалистам: гематологу, онкологу, неврологу и пр.
Только оперативная госпитализация и безотлагательная терапия могут дать малышу шансы на выздоровление. Прогноз для дальнейшей жизни ребенка можно сделать только после проведения полной и глубокой диагностики, которая включает в себя стернальную пункцию.
Чтобы предотвратить рецидивы заболевания, детям рекомендуется избегать физиотерапевтических процедур, смены климата, инфекционной патологии, стрессовых факторов.
Лейкоз крови – не приговор, если предпринять максимум мер по его лечению и профилактике рецидивов. Современные химиопрепараты в более чем 50% случаев останавливают развитие патологии на срок до 5 лет.
Лейкоз у детей характеризуется раковым разрастанием незрелых патогенов – предшественников лейкоцитов. Патология носит злокачественный характер. Симптомы при лейкозе ярко выражены – боли в суставах, нарушения в работе центральной нервной системы, увеличение лимфатических узлов и другие. Для подтверждения диагноза у ребёнка рекомендуется взять кровь на анализ основных гематогенных показателей и пункцию костного мозга. Лечение проводится с применением новейших методик современной медицины с использованием основных – химиотерапии и лучевой терапии. Пострадавшему требуется находиться в стационаре под наблюдением врача весь курс терапии.
Характеристика заболевания у детей
Лейкемия, или белокровие, у детей представляет собой злокачественное заболевание крови, которое вызывает сбой в формировании клетки. Клетка-зародыш не проходит весь цикл развития и остаётся в стадии бласта. Здоровые лейкоциты в процессе деления замещаются атипичными патогенами. Бластный слой постепенно полностью вытесняет нормальный лейкоцитарный ряд.
Замещение аномальными клетками здоровых называется лейкозом. Опухоль при образовании в определённом участке начинает активно увеличиваться. Болезнь имеет выраженный злокачественный характер. Опухолевый процесс отличается быстрым распространением по организму с кровотоком. Метастазирование тканей происходит быстро, особенно у детей.
Прекратить разрастание раковых клеток поможет воздействие специальных лекарственных препаратов и другие лечебные методики. Самостоятельное прекращение аномального процесса невозможно.
Детский лейкоз отличается агрессивным характером. Метастазы распространяются по крови очень быстро, поражая ткани, и возникают вторичные очаги, патологии. Лечение лейкоза на ранней стадии всегда заканчивается положительно. На более поздних сроках развития также можно вылечить болезнь, но процесс затягивается. Ребёнок легче переносит лечебные процедуры и выполняет клинические рекомендации врача беспрекословно, что значительно повышает шанс на выздоровление.
Дети от 2 до 5 лет страдают лейкозом чаще. Но есть примеры в медицинской практике возникновения болезни у грудных детей до года и у подростков. В основном диагностируется острый лейкоз со стремительно проявляющимися признаками. Педиатрия ищет варианты предотвращения детской заболеваемости раком крови и раннего выявления болезни.
Причины развития болезни у детей
Риск появления болезни в детском возрасте врачи связывают с клеточной мутацией лейкоцитарного ряда. Наряду с этим выделяют следующие причины, провоцирующие развитие патологии:
- Наследственная предрасположенность.
- Этиология воздействия радиационного излучения.
- Присутствие вируса, способного вызвать онкологию.
- Приём специфичных лекарственных препаратов.
- Эндогенное нарушение в хромосомном ряду клеток – синдром Дауна, синдром Ли-Фраумени и другие.
- Лучевая терапия с химиотерапией, назначенные для лечения онкологического заболевания другого органа, могут вызвать лейкоз.
- Отсутствие растительной клетчатки в рационе ребёнка.
- Воздействие токсичных и канцерогенных веществ.
- Проживание в неблагоприятной экологической местности.
Спровоцировать заболевание может любой фактор или совокупность нескольких одновременно.
Классификация болезни
Классификация болезни проходит в зависимости от времени протекания онкологического процесса, клеточного состава опухоли и структурных характеристик.
Согласно скорости развития патологии выделяют два вида – острый лейкоз (развивается до 2 лет) и хронический тип (развитие болезни идет свыше 2 лет). Иногда врачи используют ещё один термин в медицинской практике – врождённая лейкемия.
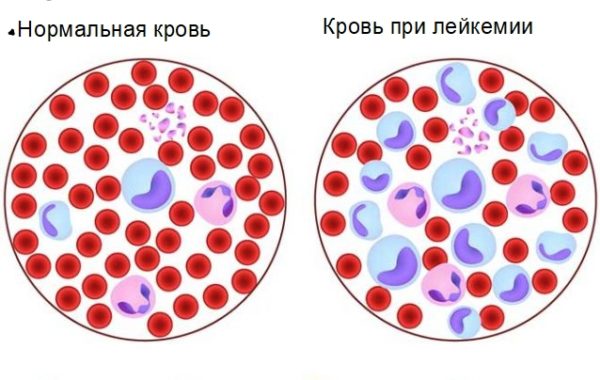
Острая форма лейкемии делится согласно структурной характеристике на лимфобластный и нелимфобластный тип. Лимфобластный рак проявляется стремительным делением аномальных лимфоцитов. Выделяют три типа заболевания:
- С малыми лимфобластами (L1);
- Содержащих крупные полиморфные лимфобласты (L2);
- С крупными полиморфными лимфобластами, способными отделять цитоплазму внутри клеточного тела (L3).
В зависимости от наличия антигенных маркеров есть такие виды – О-клеточный, Т-клеточный и В-клеточный. У детей чаще диагностируют О-клеточный тип лейкоза с клетками типа L1 – до 80% всех случаев.
Нелимфобластный лейкоз отличается клеточным составом нескольких типов. В этой группе выделяют следующие типы:
- Миелобластный малодифференцированный (М1), недифференцированный (М0) и высокодифференцированный (М2) виды.
- Промиелоцитарный тип (М3).
- Миеломонобластный (М4) и монобластный (М5) лейкозы.
- Эритромиелоз (М6).
- Мегакариоцитарный (М7) лейкоз.
- Эозинофильная (М8) форма.
Учёные выделяют ещё две формы лейкоза:
- Лимфоцитарный лейкоз характеризуется активным размножением лимфоцитов.
- Миелоидная форма отличается активным делением гранулоцитов.
Острый бифенотипический лейкоз отличается от остальных наличием маркеров, характерных для лимфоидной и миелоидной формы.

Клиника развития болезни проходит определённые этапы развития:
- Первая стадия считается острой фазой, определяемой выражением признаков заболевания до начала симптомов улучшений после проведения курсов терапии.
- Вторая стадия определяет наличие частичной или полной ремиссии лечения болезни.
- Третий этап – стадия рецидива.
Признаки болезни у детей
Лейкоз развивается в детском организме за короткий промежуток времени. Основной симптом наличия болезни – нарушение гематогенной структуры крови. Проявляется на начальной стадии мутации клеток. Выявить этот признак, к сожалению, удаётся только при проведении лабораторной диагностики.
Симптомы у детей не всегда характеризуют болезнь, часто напоминают другие заболевания:
- Больной становится вялым, быстро устаёт после физической нагрузки.
- Нарушается режим сна или наступает бессонница.
- Снижение либо полное отсутствие аппетита.
- Появляется боль в области костей и суставов.
- Температура тела повышается до термальных показателей.
Возникают признаки интоксикационного или геморрагического синдрома:
- Слизистая с кожными покровами принимают бледный или желтушный цвет.
- В полости рта развиваются инфекционные болезни – гингивит, тонзиллит или стоматит.
- Начинается увеличение лимфатических узлов, печени с селезёнкой и слюнных желёз.
- Возможна нехарактерная сыпь на кожных покровах.
- Возникает капиллярное кровоизлияние в верхние слои дермы.
- Кровяные выделения из носовой полости.

- Кровоизлияния внутренних органов.
- Хроническая анемия крови.
- Первые признаки нарушения ритма сердца.
- Лихорадочное состояние.
- Повышенное потоотделение.
- Потеря веса.
- Приступы тошноты с рвотными позывами.
- Задержки в физическом и умственном развитии.
- Внутренние воспаления.
- Сильные головные боли, сопровождающиеся головокружением.
- Отсутствие чувствительности в мышцах и нервных окончаниях.
Опасно для жизни ребёнка распространение метастазов в ткани головного мозга, что может привести к смерти.
Диагностика заболевания
Распознать сверхранний признак болезни возможно только при проведении расширенного обследования организма ребёнка. Ранние стадии патологии протекают обычно бессимптомно, что усложняет выявление болезни. Диагностировать первые проявления лейкоза приходится педиатру. При первых сомнениях больной направляется к онкологу на подтверждение диагноза.
Диагностика патологии включает лабораторные и инструментальные процедуры:
- Общий анализ крови позволяет обнаружить анемию, тромбоцитопению, лейкоцитоз, отклонения в показателях СОЭ, базофилов с эозинофилами и ретикулоцитопению.
- Пункция и миелограмма костного мозга может определить уровень бластных клеток – наличие лейкоза определяется при показателях, превышающих 30%.
- Уточнённые данные определяют при помощи трепанобиопсии.
- Также рекомендуется делать цитохимические, цитогенетические и иммунологические обследования.
- Ультразвуковое исследование органов брюшной полости и малого таза позволят выявить нарушения в деятельности органов.
- Компьютерная томография позволяет выявить наличие метастазов в организме.
- Рентгенография черепа выявит нарушения в структуре тканей головного мозга.
- Ребёнок направляется на обследование к узким специалистам – неврологу и офтальмологу.
Лечение детского лейкоза
На ранних сроках болезнь излечима, но присваивается инвалидность после лейкоза. Больные находятся в специализированном онкологическом центре. Ребёнку требуются стерильные условия, которые выполняются в специальном лечебном боксе. Протокол лечения требует индивидуального подхода к каждому маленькому пациенту при назначении лекарственных доз. Пока ребёнок лечится, для него подбирается сбалансированный и полноценный рацион питания.
Лечат рак при помощи полихимиотерапии, которая блокирует разрастание опухолевых клеток. Используются лекарственные препараты из группы цитостатиков. Дозировка подбирается согласно проводимому этапу лечения. На первом этапе перед врачами стоит цель привести болезнь к ремиссии. Затем идет этап закрепления ремиссионного периода. После этого рекомендуется провести поддерживающую терапию с профилактическими мерами для предотвращения рецидива. При выявлении осложнений после лечения назначается соответствующая терапия по купированию симптомов.
Дополнительно проводится профилактика лечения – проведение прививочного режима – БЦЖ, от оспы, ввод лейкозных клеток с лимфоцитами, интерферона и другие.
При осложнениях болезни ребёнку проводится трансплантация костного мозга с пересадкой донорских стволовых клеток.
Также назначается курс терапии железодефицитной анемии и других нарушений в структуре крови, антибактериальные препараты для купирования инфицирования организма. Возможно проведение переливания крови и лимфы.
Чтобы предотвратить рецидив, маленький пациент находится под наблюдением врача до конца жизни после лечения.
Прогноз выживаемости
Прогноз жизни у детей зависит от возраста, стадии выявления болезни, физических показателей организма и самочувствия пациента. Неблагоприятный прогноз присутствует:
- У маленьких детей до 2 лет и у школьников после 10 лет;
- Наличие лимфаденопатии с гепатоспленомегалией;
- Лечение проходит с присутствием нейролейкоза;
- Т- и В-клеточный тип заболевания.
Положительный результат после лечения наблюдается у детей в периоде от 2 до 10 лет и при раннем выявлении патологии. У девочек шанс на выздоровление выше.
Если не лечить болезнь, наступает смерть. Поэтому рекомендуется обязательно обращаться к врачу, не тратить время на сомнительные народные методы.
Отсутствие рецидива на протяжении 7 лет говорит о полном выздоровлении ребёнка, но наблюдение снимать нельзя. Профилактика вакцин составляется индивидуально вакцинологом с учётом истории болезни.

Что такое Лейкоз?
Лейкоз (лейкимия в иностранной литературе) - это "рак крови". Кровь производится в той части тела, которая называется костным мозгом. Костный мозг - мягкий, губчатый центр определенных костей.
Существует три основных типа клеток крови:
Белые кровяные клетки (лейкоциты) борются с инфекциями.
Красные кровяные клетки (эритроциты) переносят кислород из воздуха, которым мы дышим.
Тромбоциты помогают остановить кровотечение.
У детей с лейкозом могут быть высокая температура и частые инфекции. У них присутствует меньшее количество эритроцитов для обеспечения обмена кислорода. Дети с лейкемией могут быть бледными и уставшими. У них меньшее количество тромбоцитов, которые помогают у здорового человека остановить кровотечение. Поэтому дети с лейкемией легко образуются синяки и кровоподтеки, а также частые кровотечения.
У кого развивается лейкоз?
Лейкоз является наиболее распространенным раком у детей.
Существуют разные виды лейкозов.
Наиболее распространенным у детей является острый лимфобластный лейкоз (ОЛЛ). Большинство детей с ОЛЛ в возрасте от 2 до 4 лет. На долю ОЛЛ приходится 75-80% всех опухолевых заболеваний кроветворной системы у детей (3-4 случая на 100 тысяч детей в год).
Именно ОЛЛ – самое распространенное онкологическое заболевание у детей.
Острый миелоидный лейкоз (ОМЛ) является вторым наиболее распространенным типом лейкоза у детей. ОМЛ обычно наблюдается у очень маленьких детей и подростков. Другие виды лейкозов редко встречаются у детей.
Причины развития Лейкоза.
Мало что известно о причинах лейкоза у детей. Лейкоз не вызывается едой или питьем. Как и не воздухом, которым мы дышим. Это не вызвано линиями электропередач или сотовыми телефонами. Вы не можете заразиться лейкозом от больного человека. Генетическая наследственность лейкозов не доказана. Это означает, что это не от ваших родителей. Наличие брата или сестры с лейкемией может очень редко увеличить ваш риск лейкоза.
Иммунная система - это часть тела, которая борется с инфекцией. Иммунная система помогает нашему организму бороться с раком. Ученые считают, что изменения в иммунной системе могут увеличить риск развития лейкоза.
Дети, которые получают химиотерапию или облучение для лечения других видов рака, имеют повышенный риск развития лейкоза в дальнейшем.
Дети с определенными генетическими состояниями, такими как синдром Дауна или синдром Ли-Фраумени, первичным иммунодефицитом, подвержены повышенному риску развития лейкоза.
Типы Лейкоза.
3 основных типа лейкемии у детей:
Острый лимфобластный лейкоз (ОЛЛ)
Острый миелоидный лейкоз (ОМЛ)
Хронический миелоидный лейкоз (ХМЛ)
Плюрипотентные стволовые клетки являются первой стадией развития всех клеток крови (лейкоцитов, эритроцитов и тромбоцитов). Эта стволовая клетка проходит стадии развития до созревания в функционирующую клетку. Тип лейкоза определяется тем, на каком этапе стадии развития находится клетка, когда она становится злокачественной.
Стволовые клетки созревают в лимфоидные или миелоидные клетки. Лимфоидные клетки созревают либо в В-лимфоциты, либо в Т-лимфоциты. Если лейкоз входит в число этих клеток, он называется острым лимфобластным лейкозом (ОЛЛ). Если заболевание обнаруживается еще дальше на стадии развития, она может быть далее классифицирована как В-клеточный ОЛЛ или T-клеточный ОЛЛ. Чем зрелее клетка, тем сложнее ее лечить.
Миелоидные клетки развиваются в тромбоциты, эритроциты и специализированные лейкоциты, такие как нейтрофилы и макрофаги. Существует много классификаций ОМЛ. Тип лейкоза также определяется типом клеток крови, на которые воздействуют, и стадией развития.
Симптомы Лейкоза.
Поскольку лейкоз - это рак кроветворной ткани, называемой костным мозгом, начальные симптомы часто связаны с нерегулярной функцией костного мозга. Костный мозг отвечает за выработку большинства клеток крови в организме, включая эритроциты, лейкоциты и тромбоциты.
Когда возникает лейкоз, аномальные клетки (бласты) начинают очень быстро размножаться, вытеснять и конкурировать за питательные вещества и пространство с другими здоровыми клетками. Ниже приведены наиболее распространенные симптомы лейкоза. Тем не менее, каждый ребенок может испытывать симптомы по-разному. Симптомы могут включать в себя:
- Анемия. При анемии ребенок может казаться усталым, бледным и может быстрее, чтобы компенсировать снижение способности переносить кислород. Количество эритроцитов в крови будет ниже нормы.
- Кровотечение и / или кровоподтеки. Когда тромбоциты не могут быть произведены из-за скученности в костном мозге, может возникнуть кровотечение.
- Петехии - это крошечные красные точки, встречающиеся на коже ребенка с небольшим количеством тромбоцитов. Петехии - очень маленькие кровеносные сосуды, которые начали кровоточить.
- Тромбоцитопения - это термин, используемый для описания уменьшения числа тромбоцитов.
- Рецидивирующие инфекции. Хотя у пациентов может быть необычно высокое количество лейкоцитов, эти лейкоциты незрелые и не борются с инфекцией. За короткий промежуток времени у ребенка с лейкозом могут быть повторяющиеся вирусные или бактериальные инфекции. У ребенка с лекозом часто проявляются такие симптомы инфекции, как лихорадка, насморк и кашель.
- Боль в костях и суставах. Боль в костях и суставах является еще одним распространенным симптомом лейкоза.
- Боли в животе. Злокачественные клетки могут накапливаться в почках, печени и селезенке, вызывая увеличение этих органов, сдвавление ими других органов, увеличение размеров живота. Боль в животе может вызвать у ребенка потерю аппетита и потерю веса.
- Увеличение лимфатических узлов. У ребенка также могут быть отеки в лимфатических узлах под руками, в паху, груди или на шее, также по причине накопление в них злокачественных клеток.
- Затрудненное дыхание (одышка). В случае Т-клеточного ОЛЛ лейкозные клетки имеют тенденцию скапливаться вокруг тимуса, маленького органа, расположенног непосредственно за грудиной у детей. Эта масса клеток, сливаясь в конгломерат, может вызвать боль и затруднение дыхания (одышка) при сдавлении воздухопроводящих путей. Хрипы, кашель и / или болезненное дыхание требуют немедленной медицинской помощи.
При остром лейкозе (ОЛЛ или ОМЛ) эти симптомы могут возникать внезапно в течение нескольких дней или недель. При хроническом течение заболевания (ХМЛ) эти симптомы могут развиваться медленно в течение месяцев или лет.
Важно понимать, что симптомы лейкоза могут напоминать другие заболевания крови или проблемы со здоровьем. Это общие симптомы заболевания, но они не включают в себя все возможные симптомы. Дети могут испытывать симптомы по-разному. Всегда консультируйтесь с врачом вашего ребенка для диагностики.
Диагностика Лейкоза.
В дополнение к полному анамнезу и физическому обследованию диагностические процедуры могут включать:
Аспирация костного мозга и / или биопсия. Процедура, которая включает в себя взятие небольшого количества жидкости костного мозга (аспирация) и / или твердой ткани костного мозга (называемой основной биопсией), обычно из костей тазобедренного сустава, для исследования количества, размера и зрелости клеток крови и / или аномальных клеткок.
Полный анализ крови. Измерение размера, количества и зрелости различных клеток крови в определенном объеме крови.
Дополнительные анализы крови. Они могут включать биохимию крови, оценку функций печени и почек, а также генетические исследования.
Компьютерная томография Неинвазивная диагностическая процедура визуализации, которая использует комбинацию рентгеновских лучей и компьютерной технологии для получения горизонтальных или осевых изображений (часто называемых срезами) тела. КТ более подробные, чем обычные рентгеновские снимки. Данное исследование необходимо будет проводить с контрастным усилением.
Магнитно-резонансная томография (МРТ). Диагностическая процедура, которая использует комбинацию больших магнитов, радиочастот и компьютера для получения подробных изображений органов и структур внутри тела.
Рентгенография органов грудной клетки. Диагностический тест, в котором используется рентгеновское излучения для получения изображения.
УЗИ (также называется сонография). Метод диагностической визуализации, использующий высокочастотные звуковые волны и компьютер для создания изображений кровеносных сосудов, тканей и органов. Ультразвук используется для наблюдения за работой внутренних органов и оценки кровотока через различные сосуды. Оценки расположения и размеров лимфатических узлов.
Биопсия лимфатического узла. Образец ткани извлекается из лимфатического узла и исследуется под микроскопом.
Пункция спинного мозга. Специальная полая игла проводится в позвоночный канал в области поясницы. Небольшое количество спинномозговой жидкости собирается и отправляется на тестирование для определения наличия лейкозных клеток, инфекции или других проблем.
Лечение Лейкоза.
Специфическое лечение лейкемии будет определяться врачом вашего ребенка на основании:
Возраста вашего ребенка, общее состояние здоровья
Типа лейкоза и других факторов, таких как хромосомные изменения
Отсутствие противопоказаний к определенным лекарствам, процедурам или методам лечения
Лечение обычно начинается с устранения симптомов, таких как анемия, кровотечение и / или инфекция. Кроме того, лечение может включать (отдельно или в комбинации) следующее:
Интратекальные лекарства / химиотерапия (лекарства вводятся через спинной мозг через иглу, чтобы помочь предотвратить или лечить лейкоз в головном или спинном мозге)
Медикаменты (для предотвращения или лечения повреждений других систем организма, вызванных лечением лейкоза)
Лекарства (от тошноты и побочных эффектов лечения)
Переливание крови (эритроциты, тромбоциты)
Антибиотики (для профилактики или лечения инфекций)
Непрерывное динамическое наблюдение (для определения ответа на лечение, выявления рецидивов заболевания и управления поздними эффектами от лечения)
Каковы различные этапы лечения лейкоза (лейкемии)?
Существуют различные этапы лечения острого лейкоза, в том числе следующие:
Индукция. Комбинация химиотерапии и / или облучения и лекарств, применяемых для остановки процесса образования аномальных клеток в костном мозге. Ремиссия является целью на данном этапе лечения. Ремиссия означает, что лейкозные клетки больше не создаются и больше не могут быть обнаружены, хотя это не обязательно лекарство. Эта фаза может длиться примерно один месяц и может быть повторена, если цель не достигнута.
Консолидация (закрепление ремисии). Продолжение химиотерапии (обычно в течение нескольких месяцев), хотя клетки лейкемии могут быть не видны. Клетки лейкемии могут быть не видны при анализе крови или исследовании костного мозга, но возможно, что клетки все еще присутствуют в организме. Для некоторых детей с лейкозом высокого риска врач может порекомендовать высокодозную химиотерапию с трансплантацией стволовых клеток в это время.
Поддерживающая терапия. Стадия, которая поддерживает костный мозг без лейкемии, продолжая менее интенсивную химиотерапию в течение более длительного периода времени. Эта фаза используется для ВСЕХ, но не для ПОД. Это может длиться от нескольких месяцев до нескольких лет. Регулярные визиты к врачу вашего ребенка необходимы для того, чтобы определить реакцию на лечение, выявить любое рецидивирующее заболевание и устранить любые побочные эффекты лечения.
Бывает так что, несмотря на все перечисленные меры, иногда возникает рецидив ОЛЛ – костномозговой, экстрамедуллярный (то есть вне костного мозга – например, с поражением центральной нервной системы или яичек) или комбинированный.
Рецидив может произойти даже при агрессивной терапии. Рецидив - это когда костный мозг снова начинает создавать аномальные клетки. Рецидив может произойти на любом из этапов лечения или может произойти через месяцы или годы после окончания лечения. В этом случае проводится противорецидивная терапия. Выбор протокола лечения рецидива зависит от сроков его возникновения (ранний или поздний) и от того, является ли рецидив костномозговым или экстрамедуллярным.
Лечение хронического лейкоза может начинаться с приема лекарственного средства для таргетной терапии, которое принимается ежедневно в виде таблеток. Эти препараты, как правило, очень эффективны для контроля лейкемии, но поскольку они не излечивают ее и их необходимо принимать постоянно, врач может порекомендовать пересадку стволовых клеток, если это возможно.
На портале Vikids вы можете:
Читайте также:

