Новообразование в крылонебной ямке
Все больные, находившиеся на лечении в НИИ нейрохирургии им. Н.Н. Бурденко проходили комплексное клиническое обследование: неврологическое, нейроофтальмологическое, отоневрологическое исследования.
Из нейрорентгенологических методов обследования стоит отметить высокую значимость компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ). Больным обязательно проводилась магнитно-резонансная и/или компьютерная томография.
Из 45 пациентов 41 подверглись оперативным вмешательствам с использованием различных доступов. Удаление считалось тотальным, если опухоль по данным протокола операции резецировалась полностью до границ с неизмененными тканями, а при контрольной КТ и МРТ головного мозга с контрастным усилением опухоль не выявлялась. Субтотальным считалось удаление, когда по данным оперирующего хирурга удалена основная масса опухоли, при этом граница опухоли и прилежащих тканей не ясна, возможно, остаются фрагменты опухоли; по данным контрольной КТ или МРТ имеются остатки опухоли, которые составляют не более 25% первоначального объема.
Морфологические исследования биоптатов проводились в отделении патоморфологии по стандартным методикам. Для этого использовались методы электронной микроскопии, а при необходимости – иммуногистохимическое исследование индекса мечения пролиферативного маркера Ki-67.
Радиологическое лечение проводилось 12 пациентам. Из них в 9 случаях применялась фракционная стереотаксическая радиотерапия и в 3 радиохирургия на установке Cyber Knife. Радиохирургия во всех 3 случаях и в одном случае фракционная стереотаксическая радиотерапия применялись в качестве первичного лечения. В остальных 8 случаях фракционная стереотаксическая радиотерапия проводилась после одной или более резекций опухоли.
Полученные результаты исследования и их обсуждение
1. Клиническая картина опухолей V нерва с экстракраниальным распространением
Учитывая прямую связь между топографией опухоли и ее клиническими проявлениями, мы проанализировали имеющуюся неврологическую симптоматику у больных по группам, согласно выработанной схеме (Табл. 1).
В первую группу вошли опухоли, основной компонент которых располагался в экстракраниальном пространстве. Клинические симптомы данной группы представлены в таблице 2.
Таблица 2. Клинические симптомы опухолей I группы.
| подгруппы симптомы | Iа* n - 5 | Iб** n - 5 | Iв*** n - 1 | Iг**** n - 5 | Iд***** n - 3 |
| Головные боли | 1 | 3 | 2 | ||
| Затруднение носового дыхания | 1 | ||||
| Носовое кровотечение | 3 | ||||
| Экзофтальм | 3 | 3 | |||
| Зрительные нарушения | 5 | 5 | |||
| Глазодвигательные нарушения | 2 | 4 | |||
| Снижение корнеального рефлекса | 2 | 1 | |||
| Онемение | 1 | 2 | 1 | 3 | |
| Лицевые боли | 1 | 2 | 3 | ||
| Затруднение открыва- ния рта | 1 | ||||
| Выбухание в височной области | 1 |
* - опухоли, располагающиеся только в орбите
** - гантелевидные опухоли, расположенные в орбите и частично в средней черепной ямке
*** - опухоли, расположенные в подвисочной/ крылонебной ямках
**** - гантелевидные опухоли, расположенные в подвисочной/крылонебной ямках и частично в средней черепной ямке;
***** - опухоли, расположенные в околоносовых пазухах.
В подгруппе Iа (опухоли, располагающиеся только в орбите) чаще всего встречается симптомокомплекс, характерный для объёмного поражения орбиты - нарушение функции зрительного и глазодвигательных нервов, экзофтальм.
Клиническая картина подгруппы Iб (гантелевидные опухоли, расположенные в орбите и частично в средней черепной ямке) схожа с таковой предыдущей подгруппы. Отличием является возможное появления симптоматики со стороны медиальных отделов средней черепной ямки (цефалгия, синдром наружной стенки кавернозного синуса, симптоматическая эпилепсия), так как опухоль через верхнюю глазничную щель распространяется в передние отделы кавернозного синуса и средней черепной ямки.
Клиническая симптоматика подгруппы Iв (опухоли подвисочной и крылонебной ямок) проявляется симптомами поражения подвисочной и крылонебной ямок. Опухоли, располагающиеся в крылонебной ямке, могут проявляться симптомами раздражения крылонебного узла, однако в клинической практике это встречается редко. Опухоли, расположенные в подвисочной ямке, обычно проявляются такими симптомами, как затруднение открывания рта и выбухание опухоли за пределы ямки, в результате чего появляется косметический дефект. Также для подвисочной ямки характерны кондуктивная тугоухость в виде снижения слуха на ипсилатеральной стороне в результате механического сдавления слуховой трубы опухолью; отёчность и боли в области щеки в результате нарушения венозного оттока через крыловидное венозное сплетение; болевой синдром из-за поражения ушного парасимпатического узла. Опухоли, растущие в этой анатомической области, также могут протекать и бессимптомно.
Клиническая картина подгруппы Iг (гантелевидные опухоли, расположенные в подвисочной/крылонебной ямках и частично в средней черепной ямке) складывается из симптомов объёмного образования подвисочной/крылонебной ямок и возможных клинических проявлений со стороны средней черепной ямки.
Для подгруппы Iд (опухоли, расположенные только в околоносовых пазухах) характерна клиническая картина со стороны соответствующих пазух. Чаще всего, это такие симптомы как затруднение носового дыхания, носовое кровотечение, нарушение обоняния, головные боли. Также могут появиться слизистое отделяемое из полости носа, деформация переносицы, а при распространении опухоли в задние ячейки решетчатого лабиринта, кости которого участвуют в формировании стенок канала зрительного нерва, возможно снижение зрения.
Во вторую группу вошли опухоли, основной компонент которых располагался в средней черепной ямке. Клинические симптомы данной группы представлены в таблице 3.
Таблица 3. Клинические симптомы опухолей II группы.
| подгруппы симптомы | IIб* n - 5 | IIг** n - 12 |
| Головные боли | 3 | 4 |
| Тошнота, рвота | 1 | |
| Экзофтальм | 2 | |
| Зрительные нарушения | 1 | 2 |
| Глазодвигательные нарушения | 4 | 6 |
| Снижение корнеального рефлекса | 3 | 2 |
| Онемение | 3 | 5 |
| Лицевые боли | 3 | |
| Гипотрофия височной мышцы | 2 | |
| Снижение слуха | 4 | |
| Экссудативный отит | 1 | |
| Симптоматическая эпи- лепсия | 2 | |
| Гемипарез | 1 | |
| Моторная афазия | 1 |
* - гантелевидные опухоли, расположенные в СЧЯ и частично в орбите;
** - гантелевидные опухоли, расположенные в СЧЯ и частично в
Для подгруппы IIб (гантелевидные опухоли, располагающиеся в средней черепной ямке и частично в орбите) характерна симптоматика со стороны средней черепной ямки - общемозговые проявления в виде головных болей, редко - тошноты, рвоты. Чаще всего отмечаются эмоционально-личностные, вегетативные нарушения, проявления симптоматической эпилепсии, а при интракраниальном компоненте опухоли больших размеров возможно развитие полушарной симптоматики в виде контрлатерального гемисиндрома, речевых нарушений при поражении доминантного полушария. Также для этой подгруппы характерна симптоматика объёмного поражения глазницы.
Клиническая картина в подгруппе IIг складывается из клинических симптомов со стороны средней черепной ямки и клиники объёмного образования подвисочной/крыловидной ямок.
Клиническая картина IV группы характеризуется наиболее полиморфной симптоматикой, так как опухоли, принадлежащие к этой группе, поражают все отделы V нерва – корешок, узел и ветви и соотвественно располагаются в задней, средней черепных ямках и в экстракраниальном пространстве (Табл 4).
Таблица 4. Клинические симптомы опухолей IV группы.
КРЫЛОНЁБНАЯ ЯМКА [fossa pterygopalatina (PNA, JNA, BNA)] — парное анатомическое углубление лицевого скелета, расположенное между бугром верхней челюсти и крыловидным отростком клиновидной кости.
Содержание
- 1 Анатомия
- 2 Рентгеноанатомия
- 3 Повреждения
- 4 Заболевания
- 5 Опухоли
Анатомия


К. я. имеет неправильную форму, ограничена спереди бугром верхней челюсти, сзади — крыловидным отростком и частично большим крылом клиновидной кости, изнутри — наружной поверхностью перпендикулярной пластинки небной кости. Снаружи К. я. сообщается с подвисочной ямкой через крыловерхнечелюстную щель (fissura pterygomaxillaris). Вверху К. я. сообщается спереди с глазницей через нижнюю глазничную щель (fissura orbitalis inf.), внутри — с носовой полостью через клиновидно-небное отверстие (foramen sphenopalatinum), кзади — с полостью черепа через круглое отверстие (foramen rotundum). Книзу К. я. переходит в узкий большой небный канал (canalis palatinus major), открывающийся большим и малыми небными отверстиями в полость рта (рис. 1—2). Средние размеры К. я. в переднезаднем направлении — 6,2 мм, в поперечном — 9,1 мм, в высоту — 18,6 мм.
В детском возрасте К. я. представляет собой небольшое щелевидное образование, к-рое с трех лет увеличивается.
В заполненной клетчаткой К. я. проходит вторая ветвь тройничного нерва — верхнечелюстной нерв (n. maxillaris) с отходящими от него скуловым (п. zygomaticus), крылонебными (nn. pterygopalatina нервами и задними верхними альвеолярными нервами (nn. alveolares sup. post.), которые проходят через альвеолярные отверстия бугра верхней челюсти. Кроме этого, в К. я. залегает крылонебный узел (ganglion pterygopalatinum).
Через К. я. проходят ветви верхнечелюстной артерии: подглазничная артерия (a. infraorbitalis); нисходящая небная артерия (a. palatina descendens); клиновидно-небная артерия (a. sphenopalatina). В К. я. и прилегающей к ней подвисочной ямке частично располагается крыловидное венозное сплетение (plexus venosus pterygoideus).

К. я. проецируется на поверхности лица сбоку в виде равностороннего треугольника, верхняя сторона к-рого проходит по линии, соединяющей козелок уха с наружным краем глазницы по скуловой дуге, а передняя и задняя — под углом 60° от передней и задней точек верхней стороны книзу (рис. 3).
Рентгеноанатомия

Рентгеновское изображение К. я. получается на снимке черепа в боковой проекции. При этом происходит суммационное наложение обеих К. я. друг на друга (рис. 4), что затрудняет оценку состояния исследуемой К. я., расположенной при рентгенографии ближе к кассете. Для получения раздельного ее изображения голову исследуемого из бокового положения слегка поворачивают лицом в сторону кассеты в пределах 10°. Изолированное изображение исследуемой К. я. получают также на томограммах.

В сложном изображении черепа она выделяется как клиновидный участок просветления (рис. 5) протяженностью в вертикальном направлении около 2 см. Этот участок начинается как остроугольное просветление с уровня альвеолярного отростка верхней челюсти и, расширяясь кверху, переходит в область верхушки глазницы. Здесь поперечный размер его около 9 мм, а расходящиеся границы К. я. образуют угол в 9 — 15°. Сверху К. я. отграничена основанием черепа в виде дугообразных линий, образуемых большими крыльями клиновидной кости.
Повреждения
При повреждении верхней челюсти или основания черепа, при проведении туберальной анестезии и удалении больших коренных (восьмых) зубов верхней челюсти возможны разрывы и травмы сосудов и нервов, расположенных в К. я. Возникающие при этом гематомы долго не рассасываются; описаны также случаи аневризмы сосудов. Огнестрельные ранения костей лицевого скелета, сопровождающиеся нарушением соотношения костей, образующих К. я., также приводят к повреждению сосудов и нервных окончаний. После осколочных ранений в К. я. иногда остаются инородные тела (металлические осколки, осколки костей, зубов и др.), которые могут вызывать длительно текущие воспалительные процессы. Лечение повреждений К. я. сводится к лечению повреждений верхней челюсти и других костей, образующих, ее стенки. Удаляют инородные тела и осколки чаще всего через вскрытую верхнечелюстную (гайморову) пазуху с резекцией задней ее стенки или через наружную рану.
Заболевания
Острые гнойные процессы К. я. могут возникать в результате распространения воспалительного процесса со стороны височной области, подвисочной ямки и глазницы или развиваются после повреждений. Особо опасны флегмоны К. я., которые могут быстро распространяться в глазницу, верхнечелюстную пазуху или в полость черепа. Лечение оперативное: разрезы производят со стороны преддверия полости рта при полусомкнутых челюстях в задневерхнем отделе по верхней переходной складке слизистой оболочки, затем осторожно проникают вглубь тупым путем (сомкнутыми ножницами, зондом Кохера и т. п.). В разрез вводят резиновый дренаж или резиновую полоску (турунду), которые фиксируют лигатурой к краю раны. Рану часто орошают антисептиками или антибиотиками.
При некоторых заболеваниях (невралгии, невриты и др.) для воздействия на сосуды и нервы К. я. проводят блокады или вводят в нее лекарства.
Опухоли
Опухоли могут развиваться непосредственно из надкостницы основания крыловидного отростка и других тканей или прорастать в нее из соседних областей при раке верхней челюсти, опухолях носовой полости, реже глазницы. Так наз. зачелюстные опухоли Лангенбека быстро растут и распространяются по отверстиям и щелям из К. я. в глазницу, носовую полость, в полость черепа или, разрушая стенки верхней челюсти, проникают в верхнечелюстную пазуху. Инфильтративное распространение злокачественной опухоли верхней челюсти приводит к разрушению вначале передней, а затем задней стенки К. я.
Оценка состояния К. я. приобретает особое значение при злокачественных опухолях верхней челюсти. При нормальном ее состоянии на рентгенограммах и томограммах возможно радикальное оперативное удаление новообразования, нарушение же целости стенок исследуемой ямки указывает на невозможность радикальной операции. В этих случаях проводится облучение и химиотерапия.
Прогноз зависит от вида опухоли и проведенного лечения.
Библиогр. Алиякпаров М. Т. К методике рентгенографии подвисочной области, Вестн, рентгенол, и радиол., № 3, с. 74, 1973; Вернадский Ю. И. Pi Заславский Н. И. Очерки гнойной челюстно-лицевой хирургии, Ташкент, 1978; Цыбулькин А. Г. и Гринберг Л. М. Рентгеноанатомия крылонёбной ямки и ее возможное значение в клинике нервных болезней, в кн.: Актуальн. пробл. стоматоневрол., под ред. В. Ю. Курляндского и др., с. 121, М., 1974.
А. И. Рыбаков; С. А. Свиридов (рент.).
Гистологическая структура злокачественных опухолей верхней челюсти разнообразна. По Международной гистологической классификации № 19 ВОЗ они делятся на эпителиальные (раки) и соединительнотканные (саркомы).
Среди множества морфологических разновидностей злокачественных опухолей верхней челюсти преобладают эпителиальные опухоли. Рак верхней челюсти, как правило, является вторичным поражением верхнечелюстной кости опухолью, рост которой начинается из эпителиального покрова слизистой оболочки верхнечелюстной пазухи, решетчатого лабиринта, полости носа, альвеолярного отростка или твердого неба. При двух последних локализациях речь, по-существу, идет о раке слизистой оболочки полости рта соответствующей распространенности. Значительно р?же опухоль распространяется на верхнечелюстную кость с кожных покровов (1,6%).
Первичное поражение верхней челюсти раковыми опухолями возможно за счет одонтогенных эмбриональных комплексов (островки Маляссе).
Поражение верхней челюсти метастазами злокачественных опухолей из других органов наблюдается редко. Среди злокачественных опухолей верхней челюсти эпителиального происхождения, составляющих от 83 до 90%, преобладают плоскоклеточные ороговевающие и неороговевающие раки, остальные морфологические разновидности этой группы новообразований достаточно редки.
Злокачественные опухоли верхней челюсти соединительнотканного происхождения развиваются из костной, хрящевой тканей, надкостницы, костного мозга. Среди них преобладают хонд- ро- и остеосаркомы.
К редко-встречающимся злокачественным новообразованиям верхней челюсти относятся лимфо-, ретикулосаркомы, плазмоцитома, эстезионейробластома.
Согласно сборнику инструкций по вопросам организации онкологической помощи злокачественные опухоли верхней челюсти рассматриваются по стадиям развития процесса. Классификация TNM для этой локализации разрабатывается.
небольшая опухоль, ограниченная слизистой оболочкой одной нз стенок гайморовой пазухи без деструкции кости и регионарных метастазов.
а) опухоль поражает одну или две стенки гайморовой пазухи, вызывая очаговую деструкцию их костной структуры, но не выходит за пределы пазухи. Регионарных метастазов нет;
б) опухоль той же или меньшей распространенности, но с одиночным смещаемым регионарным метастазом на стороне поражения.
а) опухоль распространяется на смежные анатомические области: глазницу, полость носа, решетчатый лабиринт, твердое небо, альвеолярный отросток верхней челюсти с разрушением костной структуры. Регионарных метастазов нет;
б) опухоль той же или меньшей распространенности, но с множественными регионарными метастазами на стороне поражения или двусторонними.
а) опухоль прорастает кожу лица, или вторую верхнюю челюсть, или носоглотку, или крылонебную ямку, или основание черепа. Регионарных метастазов нет;
б) опухоль любой распространенности с несмещаемыми регионарными или отдаленными метастазами. Клинические проявления злокачественных новообразований верхней челюсти многообразны, но не патогномоничны и зависят от исходной локализации опухоли, распространенности, формы и направления преимущественного роста, морфологической структуры.
Так как эпителиальные злокачественные опухоли исходят из слизистой оболочки верхнечелюстного синуса, то в 1—2 стадиях они, как правило, являются случайной находкой (например, при гайротомиях), ибо опухоли такой распространенности недоступны для визуального наблюдения, симптомы могут напоминать обычный гайморит, либо вовсе отсутствовать. Это объясняет преимущественное выявление злокачественных опухолей верхней челюсти в III—IV стадиях. У значительной части больных первыми симптомами являются боли различного характера в области верхней челюсти, иррадирующие в голову. Нередко заболевание проявляется патологическими изменениями со стороны носовой полости: односторонним затруднением или полным отсутствием носового дыхания, серозно-гнойными или кровянистыми выделениями. Более редкими первыми симптомами злокачественных опухолей верхней челюсти являются одностороннее обильное слезотечение, отек век или мягких тканей лица соответствующей стороны, нарушение кожной чувствительности. Некоторые больные как первый признак заболеваний отмечают уже видимую простым глазом опухоль в области верхней челюсти.
Для полной характеристики клинических проявлений злокачественных опухолей верхней челюсти, точной топической диагностики в 1933 году шведский онколог Онгрен (Ohngren) предложил условное деление челюсти на секторы. Оно осуществляется путем проведения воображаемой наклонной плоскости, начинающейся от внутреннего угла орбиты и идущей к углу нижней челюсти. Получаются два сектора или сегмента: верхнезадний и нижнепередний. Вторая плоскость проходит сагиттально через центр гайморовой пазухи и делит каждый из предыдущих сегментов на латеральную и медиальную части. Таким образом, возникают два латеральных и два медиальных сегмента: —
Клинические наблюдения подтверждают целесообразность и практическую значимость схемы Онгрена, поскольку она позволяет достаточно точно определить локализацию опухоли, ибо поражение каждого сегмента характеризуется определенными клиническими проявлениями. Правильная оценка симптомов заболевания позволяет своевременно заподозрить злокачественную опухоль и предпринять необходимые меры. Опасность, таящаяся в отсрочке лечебных мероприятий при злокачественных опухолях верхней челюсти, столь велика, что следует считать оправданным во всех неясных и подозрительных случаях прибегать к всестороннему обследованию больного.
Новообразования верхнезадненаружного сегмента. Основное направление роста опухолей этой локализации — крылонебная ямка и глазница. Новообразования этой группы вызывают ранний экзофтальм. При этом глазное яблоко смещается кнутри, появляется диплопия. Затруднение лимфо— и венозного оттока, связанное с прорастанием тканей опухолью, приводит к отеку век, сужению глазной щели на стороне опухолевого поражения. При дальнейшем росте опухоли нарастает асимметрия лица.
При прорастании опухоли в крылонебную и подвисочную ямки происходит сдавление расположенных здесь венозных сплетений, что затрудняет отток венозной крови и в конечном счете приводит к лимфостазу в ретробульбарной клетчатке, скуловой области и нижнем веке. Это проявляется в виде хемоза в сочетании с экзофтальмом.
По мере распространения в сторону бугра верхней челюсти опухоли этого сегмента вызывают ограничение открывания рта за счет контрактуры внутренней крыловидной мышцы под влиянием опухолевой инфильтрации ее волокон и, отчасти, давления на венечный отросток ветви нижней челюсти. Опухоли верхнезадненаружного сегмента раньше других локализаций могут сопровождаться появлением болей или парестезией в области иннервации 2-й ветви тройничного нерва соответствующей стороны. Боли могут иррадиировать в премоляры и моляры верхней челюсти. При прорастании евстахиевой трубы возникают боли в области уха.
Таким образом, глубокое расположение злокачественных опухолей данного сегмента под прикрытием таких анатомичес- ких образований, как скуловая кость, бугор верхней челюсти, ветвь нижней челюсти с окружающими ее мышцами, приводит к длительному бессимптомному течению заболевания. Только после разрушения верхней или задней (подвисочной) стенок верхнечелюстной пазухи и начала распада опухоли выявляются симптомы, характерные для злокачественного роста.
Новообразования нижнепередненаружного сегмента. Имеют тенденцию к распространению в область височно-нижнечелюстного сустава (ВНЧС), подвисочной ямки, полость рта, щеки. Среди первых симптомов опухолей этой локализации следует отметить боль с иррадиацией в ухо, что обусловлено вовлечением в процесс II и III ветвей тройничного нерва. В более позднем периоде вследствие поражения внутренней крыловидной, жевательной мышц возникает контрактура. При тенденции к распространению внутрь поражаются боковая стенка глотки, небная миндалина. При росте кнаружи появляется асимметрия лица. Прорастание наружной сонной артерии или ее ветвей может привести к обильным повторяющимся кровотечениям, одно из которых может закончиться летальным исходом.
Злокачественные опухоли данного сегмента длительно себя не проявляют, только после разрушения стенок гайморовой пазухи обнаруживаются первые симптомы злокачественного роста, но они являются поздними.
Новообразования верхнезадневнутреннего сегмента. Опухоли этого сегмента имеют тенденцию к распространению в сторону клеток решетчатого лабиринта и глазницы (частота поражения последней составляет 20—25%). Опухоли данной локализации также диагностируются поздно, т.к. располагаются в труднодоступной для исследования области. Инфилыруя ткани глазницы, опухоль смещает глазное яблоко кпереди и латерально, ограничивая его подвижность. Уже в ранних стадиях заболевания больные отмечают появление слезотечения на стороне поражения. Позже в области внутреннего угла глаза появляется припухлость и гиперемия вследствие вторично развивающегося дакриоцистита и прорастания опухоли в слезный мешок и слезные пути. На этой стадии острота зрения обычно не изменяется.
При распространении опухоли в сторону носовой полости появляются односторонние сначала слизистые, затем слизистогнойные или сукровичные выделения из соответствующего носового хода, затруднение дыхания. Иногда выделения из носа приобретают зловонный запах. При риноскопии можно увидеть кровоточащие, покрытые гнойным налетом, опухолевые массы, напоминающие грануляции, расположенные в верхнем отделе носовой полости. Иногда из анамнеза удается выяснить, что первым проявлением болезни было извращение или исчезновение обоняния, что связано с поражением рецепторного аппарата обонятельного нерва. Присоединяются головные боли.
Если опухоль переходит на решетчатый лабиринт, то возможно развитие экзофтальма разной степени с атрофией зрительного нерва и понижением остроты зрения. Часто больных беспокоят боли в зоне иннервации П-й ветви тройничного нерва. Может возникнуть нарушение кожной чувствительности в области щеки.
Если опухоль имеет тенденцию к распространению в область носоглотки, то оттуда она часто прорастает в тело основной кости. Для этой стадии характерны боли с иррадиацией в висок. Дальнейшее развитие опухолевого процесса может привести к прорастанию в полость черепа с появлением признаков поражения ряда черепных нервов (II, III, IV, V, VI). Появляются диплопия, снижение остроты зрения, невралгические боли в надбровной области, отсутствует рефлекс роговицы.
Новообразования нижнепередневнутреннего сегмента. Характерно распространение новообразования в полость носа соответствующей стороны, а также на переднюю стенку гайморовой пазухи и альвеолярный отросток верхней челюсти. Опухоли этой локализации диагностируются сравнительно рано. Постепенно разрушая альвеол'ярный отросток, твердое небо, переднюю стенку гайморовой пазухи опухоль прорастает слизистую оболочку. Деструкция кости ведет к постепенному расшатыванию и выпадению часто интактных зубов. Вовлечение в опухолевый процесс нервных окончаний альвеолярных отростков приводит к возникновению постепенно нарастающих болей в зубах и челюсти. Разрушение кровеносных сосудов вызывает кровоточивость десен. Альвеолярный отросток деформируется, становится утолщенным, как бы раздутым. Из лунок выпавших или удаленных зубов выбухает опухолевая ткань, обильно кровоточащая и напоминающая грануляционную. При распространении: опухолевого процесса на переднюю стенку гайморовой пазухи происходит сглаживание носогубной складки, появляется прогрессирующая асимметрия лица.
При прорастании в носовую полость возникает затруднение или полное отсутствие (одностороннее) носового дыхания, появляются кровянистые или с примесью гноя выделения с неприятным запахом, но обоняние при этом не нарушается.
Злокачественная опухоль представляет собой разрастание раковых клеток в тканях полости носа, а также его пазух. По мере прогрессирования заболевания поражаются лобные, гайморовы и клиновидная придаточные пазухи, решетчатый лабиринт.
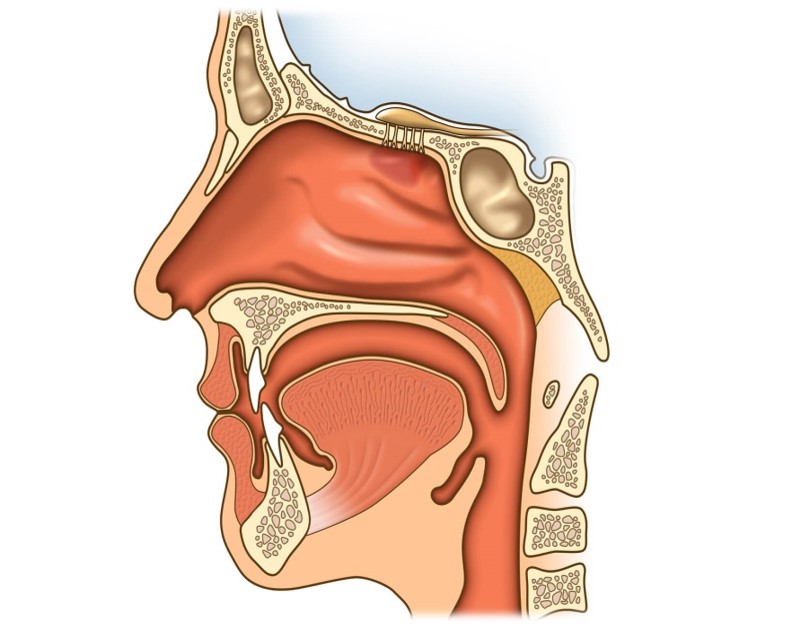
Строение носа и его пазух
Анатомическое строение носа состоит из полости и околоносовых пазух. Носовая полость ограничена пятью границами:
- задняя граница – хоана;
- передняя граница – плоскость, отделяющая нос от преддверия;
- верхняя стенка – свод, отделенный дырчатой пластиной, костью и телом клиновидной кости;
- нижняя стенка – дно;
- наружная стенка – медиальная сторона гайморовых пазух.
Неотделимая часть носа – его пазухи:
- верхнечелюстные (гайморовы) – парный воздухоносный орган, локализующийся на теле верхнечелюстной кости;
- клиновидная (основная, сфеноидальная) – расположена в теле клиновидной кости в точке перехода передней черепной ямки в переднюю;
- решетчатый лабиринт (ячейки решетчатой кости) – парный орган, локализующийся в центре между глазниц сбоку от небной, слезной, лобной клиновидной, верхнечелюстных костей;
- лобные – парный орган, расположенный сзади от надбровных дуг на лобной кости.
В основном опухоль развивается в верхнечелюстных пазухах, постепенно охватывая решетчатый лабиринт и всю полость носа. Намного реже очаг поражения диагностируется в лобных и клиновидной пазухах.
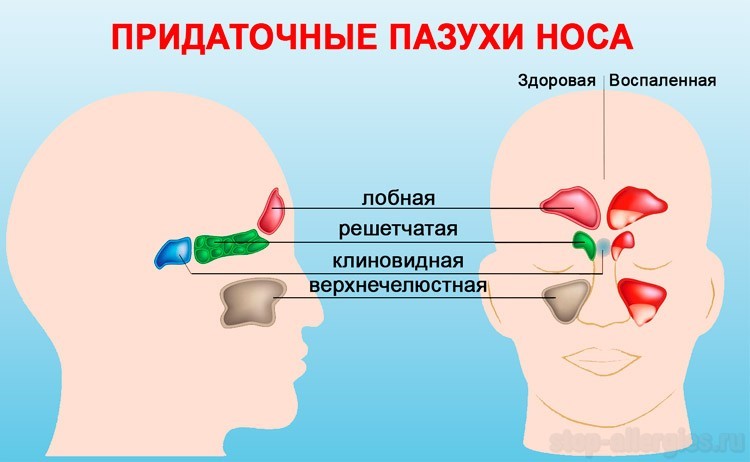
Классификация
В зависимости от локализации патологического процесса онкологические процессы делятся на несколько групп:
| Поражение эпителиального слоя | Плоскоклеточный рак |
| Веррукозный рак | |
| Спиноцеллюлярный рак | |
| Аденокистозный рак | |
| Мукоэпидермоидный рак | |
| Слизистая аденокарцинома | |
| Аденокарцинома | |
| Переходно-клеточный рак | |
| Недифференцированный рак | |
| Другое | |
| Поражение мягких тканей | Фибросаркома |
| Злокачественная фиброксантома | |
| Рабдомиосаркома | |
| Злокачественная гемангиоперицитома | |
| Нейрогенная саркома | |
| Другое | |
| Поражение костно-хрящевой ткани | Остеома |
| Хондрома | |
| Остеогенная саркома | |
| Хондросаркома | |
| Другое | |
| Поражение кроветворной и лимфоидной ткани | Экстранодальная β – клеточная лимфома маргинальной зоны MALT – типа |
| Болезнь Ходжкина | |
| Диффузная β – клеточная лимфома | |
| Анапластическая крупноклеточная лимфома, периферическая Т- клеточная лимфома | |
| Смешанные опухоли | Злокачественная меланома |
| Тератома | |
| Эстезионейробластома | |
| Злокачественная меланома | |
| Другое | |
| Вторичные опухоли | |
| Неклассифицируемые опухоли |

Причины возникновения
Онкологические процессы развиваются на фоне хронической гиперпластичности. Исходя из практики, рак носа и его пазух становится следствием осложнений:
- кисты радикулярного или фолликулярного типа;
- гнойного железисто-фиброзного полипозного риносинусита;
- гнойного полипозного риносинусита, осложнения которого вызваны дисплазийным и метаплазийным разрастанием эпителия;
- гиперпластического гайморита с дисплазией;
- хронического фронтита;
- пигментного невуса;
- перфорации перегородки носа;
- лейкоплакии.
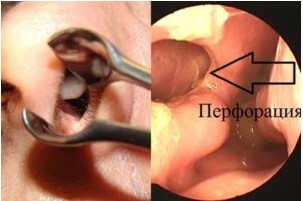
На развитие злокачественной опухоли влияют такие диагнозы, как плоскоклеточная папиллома, гемангиома, фиброматоз, остеобластокластома, плеоморфная аденома малой слюнной железы.
Рак носа диагностируется в любом возрасте, но большее распространение болезни зафиксировано в пожилом возрасте после 60 лет. Злокачественная опухоль среди всех онкологических патологий занимает 35 место. В группу риска входят:
- пациенты, которые удаляли полипы в носу или прижигали их;
- люди, работающие на вредном производстве. Вдыхание канцерогенов и химикатов сказывается на состоянии слизистой оболочки;
- неблагоприятная экология и другие факторы внешней среды.
Симптомы
На первых стадиях развития рак носа развивается бессимптомно. Врачи неправильно диагностируют опухоль, принимая ее за хроническое воспаление.
Первые признаки опухоли носа и придаточных пазух:
- выделения. Сначала больной замечает заложенность одного носового прохода, нарушается дыхание с одной стороны, что объясняется прорастанием опухоли в полость. Через время опухает лицо, смещаются глазные яблоки, и усиливается выработка слизи. При поражении гайморовых пазух секрет слизисто-гнойный с примесью крови;
- болевой синдром. Поначалу возникает головная боль. При опухоли решетчатого лабиринта голова болит уже в начале развития болезни. Боль в носу появляется уже на поздней стадии рака. Она распространяется на виски, глаза и уши, поэтому больной порой не может определить точную локализацию очага. При раке гайморовых пазух усиливается зубная боль.
Неврологические признаки рака носа и его пазух, например, онемение щек и верхней губы, нарастают уже на поздних стадиях, когда опухоль разрастается и выходит в крылонебную ямку.
Специфические признаки
На поздних стадиях развития онкологии появляются характерные клинические особенности, по которым распознают локализацию опухоли.
Так, рак гайморовых пазух вызывает смещение глазных яблок вперед, припухлость щек, снижение остроты зрения. При поражении заднебоковой и задней стенки опухает височная ямка, развивается экзофтальм. Полная непроходимость носовых ходов указывает на рак медиальной стенки. Опухоль решетчатого лабиринта распознаются по слезотечению, деформации внутреннего уголка глаза, изменению формы нижнего века.
Уже на поздних стадиях развитиях появляется носовое кровотечение, выпячивание глазных яблок усугубляется, деформируется твердое небо, увеличиваются заглоточные, шейные и околоушные лимфатические узлы.
Клинические особенности некоторых видов опухоли носа
Эстезионейробластома формируется из клеток нейроэпителия. Опухоль располагается в верхней части носового хода, постепенно охватывая пазухи, мозг, основание черепа и орбиту. На снимках выглядит в качестве мягкотканого полипа, который дает метастазы в средостение, шейные лимфатические узлы, кости, легкие, плевру . Этот вид рака носа встречается у пожилых людей, мужчин среднего возраста и детей. Заболевание прогрессирует тремя путями – обостряется ринологическая симптоматика при поражении решетчатого лабиринта, гайморовых пазух, глазницы, обостряется носоглоточная симптоматика при распространении опухоли в носоглотку, хоану или решетчатый лабиринт или обостряется неврологическая симптоматика при прорастании раковых клеток в основание черепа.
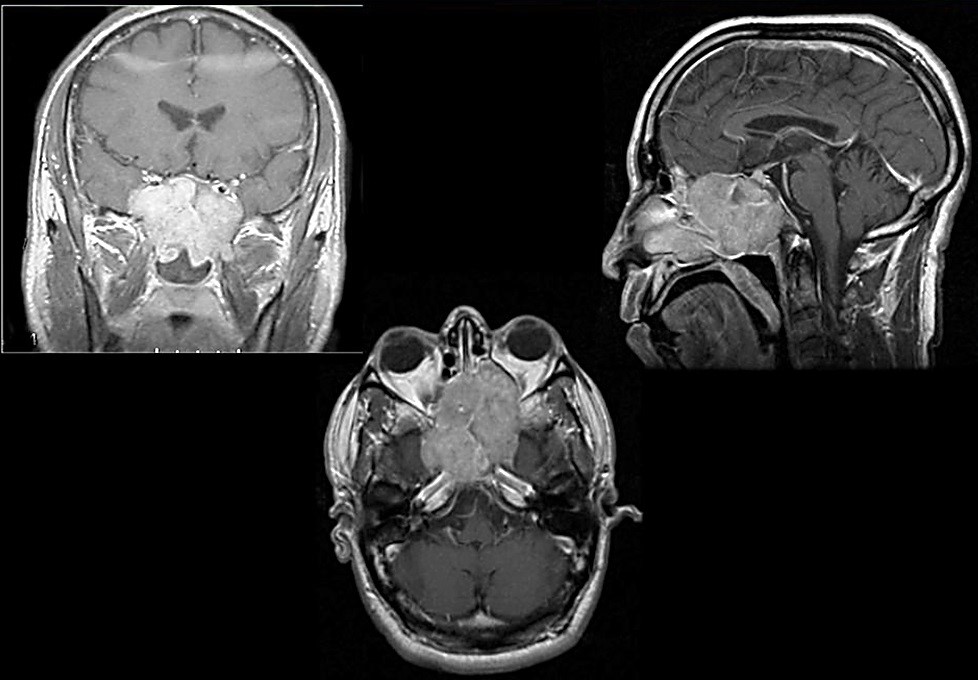
Диагностика
На первичном осмотре врач проводит внешний осмотр, пальпирует ткани. Специалист отмечает асимметрию лицевых черт из-за опухоли мягких тканей. При риноскопии выявляется сужение просвета полости носа и/или носоглотки, а орофарингоскопия устанавливает спазм жевательных мышц, из-за которого рот открывается не полностью. Если при пальпации лимфатических узлов на шее с обеих сторон чувствуются уплотнения, то это указывает на метастазы.
После консультации доктор выдает направление на анализы. Проводится цитологическое исследование лимфатических узлов и гайморовых пазух. Назначается гистологическое исследование – биопсия лимфатических узлов и тканей носовой полости.
Следующий этап – инструментальное обследование:
- КТ/МРТ пазух носа, верхней челюсти, основания челюсти и глаз. Томография указывает точную локализацию очага опухоли, его распространения на окружающие ткани. Если на снимках есть области затемнения, назначается более детальное обследование;
- фиброларингоскопия для углубленного осмотра носоглотки;
- УЗИ органов брюшной полости и шеи для поиска метастазов;
- рентгенография грудной клетки для поиска отдаленных метастазов;
- фибробронхоскопия для поиска метастазов в средостении;
- ФГДС для поиска метастазов в желудочно-кишечном тракте;
- ангиография для поиска метастазов в магистральных сосудах;
- КТ/МРТ, ПЭТ органов грудной клетки и брюшной полости для поиска метастазов;
- пункция гайморовых пазух, носовой полости для определения клеточного состава опухоли и ее структуры.
После уточнения диагноза врач устанавливает стадию развития болезни:
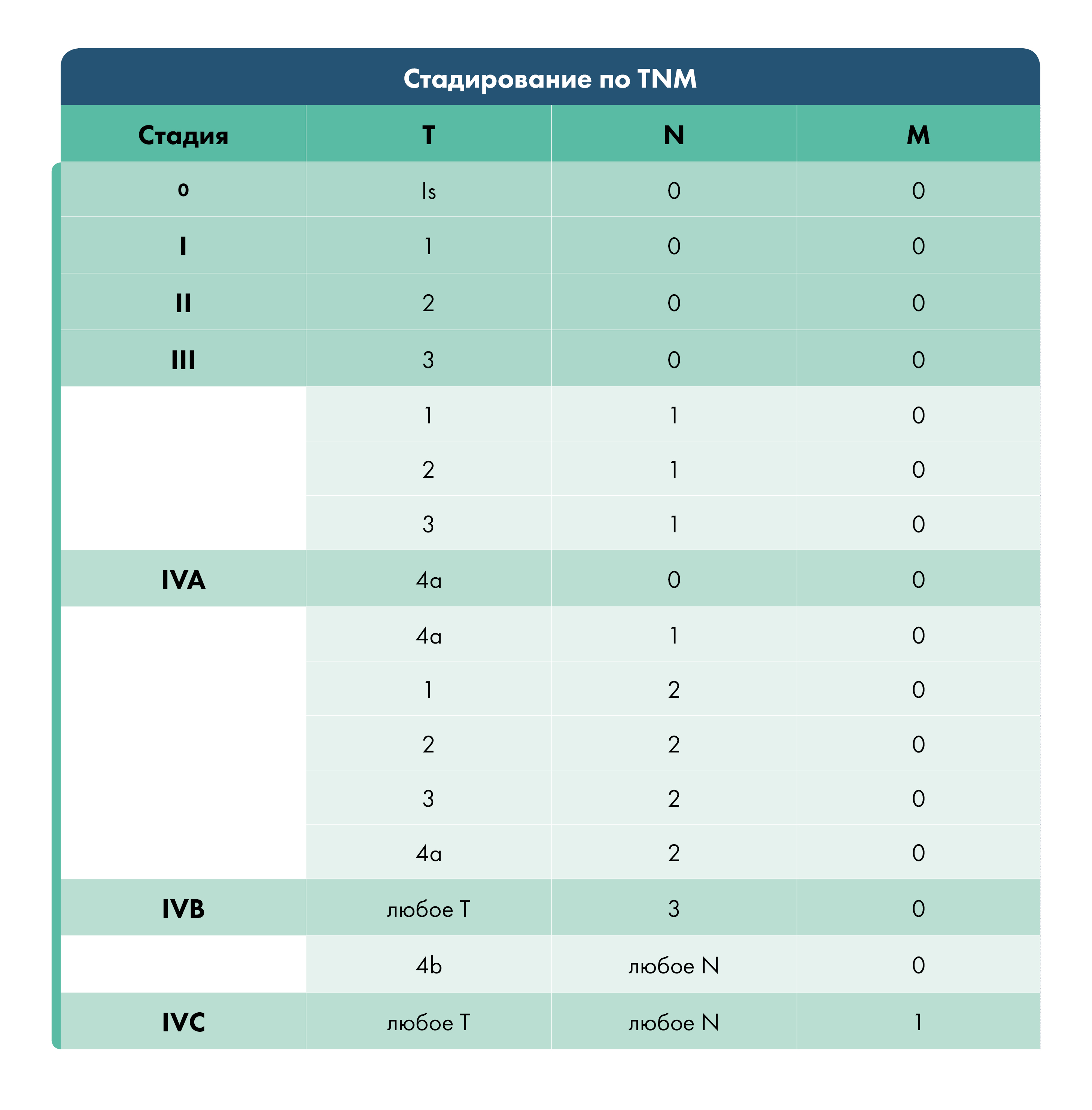
Лечение
Тактика лечения определяется врачом, исходя из клинических особенностей и стадии развития болезни.
Большинство опухолей лечатся хирургическим путем. Осуществляется открытая или эндоназальная операция. Так, например, злокачественная опухоль слизистой оболочки и пазух носа оперируется через наружный доступ. Врач обнажает анатомические структуры полости, верхней челюсти, решетчатой пазухи и глазницы. Операции предшествует лучевое облучение, суммарная очаговая доза которого не превышает 50 гр.
Операции в зависимости от степени тяжести:
| 1 стадия | Опухоль удаляется вручную через доступ в полости носа. Если очаг небольшой, то возможно удаление методом криодеструкции |
| 2 стадия | Проводится открытая операция. Наружная стенка и носовые раковины иссекаются, резецируются клетки решетчатой пазухи и отделы верхней челюсти при наличии раковых клеток в верхнечелюстной пазухе |
| 3 и 4 стадия | Верхняя челюсть резецируется. Если поражена глазница, то она полностью иссекается. Остаются только костные стенки |
При метастазировании удаляют первичный очаг, а также иссекается шейная клетчатка. Операция Крайля проводится редко при массовом поражении шейных лимфатических узлов.
Больные низкодифференцированными видами рака подвергаются лучевому облучению, а также химиотерапии. Кроме того, препараты назначаются по следующим показаниям:
- верифицированные опухоли по результатам гистологии и цитологии;
- отдаленные метастазы;
- метастазы в регионарных лимфатических узлах;
- рецидив;
- ненарушенная функциональность сердечно-сосудистой системы, почек, печени и органов дыхания;
- показатели крови удовлетворительны – количество тромбоцитов более 100000, гранулоцитов – более 200, а гемоглобин и гематокрит в порядке нормы;
- личный отказ пациента от операции;
- коррекция неоперабельной опухоли в операбельную.
Назначаются платины, метотрексат, блеомицин, фторурацил, доксорубицин.
Таргетная терапия назначается при лечении плоскоклеточного рака головы и шеи с метастазами после курса химиотерапии, местно-распространенного плоскоклеточного рака головы и шеи вкупе с облучением. Также таргетные препараты используются при неэффективности химиотерапии при лечении рецидивирующего плоскоклеточного рака.
Профилактика
Для предотвращения злокачественных опухолей носа и его пазух важно своевременно лечить воспаление носовых структур, не допускать развитие гиперпластических процессов и сразу удалять полипы.
В дальнейшем после пройденного курса лечения больные наблюдаются у онколога. Первые два года следует проходить осмотр ежемесячно, следующие пять лет – раз в полгода. При повышенном риске рецидива плановые обследования назначаются индивидуально.
Список литературы по теме:

Авторская публикация:
Захарова Ю.И.
Ординатор отделения опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова

Под научной редакцией:
Раджабова З.А.
Заведующий отделением опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова,
врач-онколог, научный сотрудник, кандидат медицинских наук, доцент
Читайте также:

