Неопухолевый аналог лимфомы это
В теле человека имеются не только кровеносные, но и так называемые "белые" сосуды. Известны они были довольно давно, а в середине 18 столетия знания о лимфатической системе стали более обширными. К сожалению, нередко встречаются лимфопролиферативные заболевания, а возникнуть они могут в любом органе.
Лимфатическая система
Она выполняет в функционировании человека довольно важную роль: благодаря лимфатической системе происходит транспортировка полезных веществ, удаляется лишняя межтканевая жидкость. Еще одна немаловажная способность – это обеспечение иммунитета. Жидкость, которая выполняет данные задания, называется лимфой. Она имеет прозрачный цвет, в составе преобладают лимфоциты. Самой небольшой структурной единицей системы являются капилляры. Они переходят в сосуды, которые бывают как внутриорганными, так и внеорганными. Их строение включает и клапаны, что предотвращают обратный ток жидкости. Самые большие лимфатические сосуды имеют название коллекторы. Именно в них накапливается жидкость от внутренних органов и других больших частей тела. Еще одна составляющая, которую имеет лимфатическая система (фото расположено внизу), – узлы. Это круглые образования, которые имеют разный диаметр (от полумиллиметра до 5 сантиметров). Расположены они группами на пути сосудов. Основная функция – фильтрация лимфы. Именно здесь она очищается от вредных микроорганизмов.
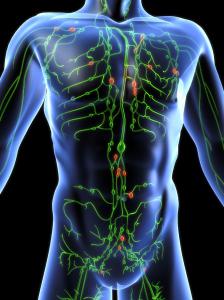
Лимфатические органы
Частью лимфатической системы человека являются также и следующие органы: миндалины, вилочковая железа (тимус), селезенка, костный мозг. Лимфоциты, которые формируются в тимусе, имеют название Т-клетки. Их особенностью является непрерывная циркуляция между лимфой и кровью. Частицы, которые образовываются в костном мозге, называются В-клетками. Оба типа после созревания разносятся по организму. В-клетки остаются в лимфоидных органах. На этом их миграция прекращается. В брюшной полости размещается еще один крупный орган, который является неотъемлемой частью лимфатической системы, – это селезенка. Состоит она из двух частей, одна из них (белая пульпа) генерирует антитела.
Лимфопролиферативное заболевание. Что это такое
Возможные причины возникновения
Среди причин, способных вызвать лимфоприлиферативные заболевания, выделяют определенную группу вирусов. Также не последнюю роль играет и фактор наследственности. Заболевания кожи, которые длятся значительное время (например, псориаз) могут спровоцировать рост злокачественных новообразований. Ну и, конечно, существенно влияет на данный процесс излучение. Радиация, некоторые аллергены, токсические вещества активизируют процесс разрастания клеток.
Лимфомы. Диагностика
Одна из разновидностей злокачественных новообразований лимфатической системы – это лимфома. Симптомы на начальных стадиях могут быть не сильно выражены.
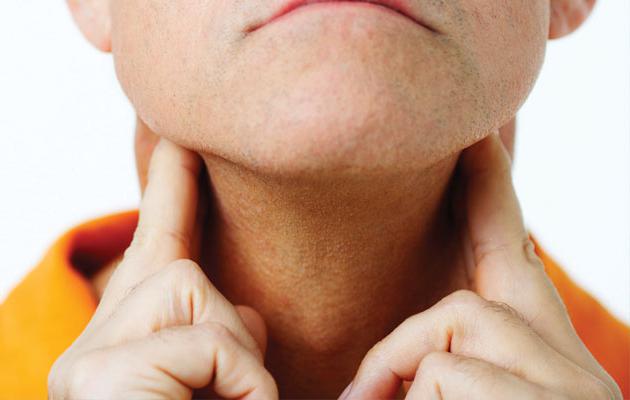
Наблюдается увеличение лимфатических узлов, которые не являются болезненными. Еще один яркий признак – усталость, причем в довольно большой степени. Пациент может жаловаться на повышенную потливость в ночное время, значительную и резкую потерю массы тела. Возможен также и зуд, красные пятна. Температура тела иногда повышается, особенно по вечерам. Насторожить такие симптомы должны тогда, если они не исчезают спустя несколько недель. Для эффективного лечения очень важно определить тип лимфомы. При диагностике учитывают место расположения, внешний вид опухоли, вид белка, что находится на ее поверхности. Специалист назначает полное медицинское исследование, анализ крови на раковые клетки, проводится диагностика внутренних органов. Для большей информативности необходима биопсия. Под микроскопом пораженные клетки имеют специфический вид.
Лечение лимфомы
Методы лечения данного заболевания следующие. Для уничтожения новообразования используют химиотерапию или радиотерапию (с помощью рентгеновских лучей). Используется комбинация препаратов, они распространяются в организме и могут уничтожить также и те клетки, которые не удалось диагностировать. После проведения химиотерапии поражается и костный мозг, поэтому может понадобиться его пересадка. Осуществляют ее как из материала донора, так и непосредственно из собственного костного мозга пациента (предварительно его извлекают до начала процедур). Лимфопролиферативные заболевания поддаются и биологической терапии, но она носит преимущественно экспериментальный характер. Базируется на применении веществ, что синтезируются из клеток пациента. Для достижения хорошего результата необходимо тщательно следовать указаниям лечащего врача, вовремя принимать препараты, уделить должное внимание питанию.

Лейкоз. Клиническая картина
Заболевание характеризуется изменением кроветворных клеток, при котором происходит замещение здоровых элементов костного мозга на пораженные. В крови значительно повышается уровень лимфоцитов. В зависимости от того, какие клетки были перерождены, выделяют болезнь лимфолейкоз (изменения лимфоцитов), миелолейкоз (поражены миелоциты). Определить вид болезни можно под микроскопом и по анализу белка. Лимфопролиферативное заболевание (что это такое, было описано выше) имеет в данном случае две формы протекания: хроническую и острую. Последняя проходит довольно тяжело. В этом случае необходимо незамедлительное лечение, так как клетки незрелые и не способны выполнять свои функции. Хроническая форма может длиться немало лет.
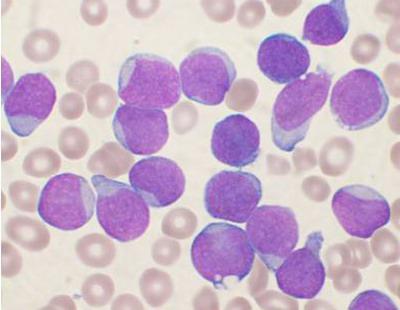
Хронические лимфопролиферативные заболевания
У людей старшего возраста нередко диагностируют хронический лимфолейкоз. Болезнь протекает довольно медленно, и только на поздних стадиях наблюдаются нарушения в процессе образования крови. К симптомам можно отнести увеличение лимфоузлов и селезенки, частые инфекционные заболевания, потерю веса, потливость. Нередко такие лимфопролиферативные заболевания обнаруживают случайно.
Добавить в "Мою ленту"
Здоровая лимфатическая система – надёжное свидетельство нормального функционирования большинства систем организма пациента. Но у современных жителей больших городов с лимфосистемой всё, к сожалению, далеко не так безоблачно.
Статистически рак лимфосистемы не самый распространённый вид онкопатологий, но число пациентов, попадающих в группу риска, год от года только растёт. Поэтому сегодня мы с вами поговорим о том:
Разновидности рака лимфоузлов
Рак лимфатической системы провоцирует вырождение лимфоцитов: вместо выполнения защитной функции иммунитета клетки-бойцы наносят повреждения тканям и свободно распространяют по лимфатическим протокам метастазы.

Главная угроза – именно в активном распространении раковых клеток по органам и системам. По тому, выходит ли раковый процесс за пределы лимфосистемы или ограничивается ею, онкопатологии лимфосистемы подразделяют на две группы:
- лимфома Ходжкина (остаётся в пределах лимфосистемы);
- неходжскинские лимфомы (около 30 разновидностей рака, которые развиваются в лимфоузлах, но поражают не только их).
- разрастание и уплотнение узлов без изменения цвета кожных покровов, рост лимфоузлов грудной клетки → дискомфорт, одышка, затруднённое дыхание;
- нарушение венозного оттока → увеличение шейных вен, отёки лица и груди, головные боли, шумы и тяжесть в голове на фоне артериальной гипертензии;
- увеличение лимфоузлов вокруг аорты;
- поражение тканей лёгких и суставов → боли;
- ночные боли и спазмы в области поясницы.

- фолликулярные лимфомы,
- волосатоклеточный лейкоз
- лимфоцитарная лейкемия,
- макроглобулинемия Вальденстрема,
- множественные миеломы, плазмоцитомы и нек. др.
Причиной МКЛ считается генная мутация, а единственное радикальное лечение – трансплантация гемопоэтических (кроветворных) стволовых клеток костного мозга.
Лимфобластная лимфома (ЛБЛ) – разновидность Т-клеточного (реже B- и NK-клеточного) рака лимфосистемы, при котором лимфоциты перестают созревать и выполнять свои функции. Вместо этого запускается механизм хаотичной пролиферации, дефективные клетки-клоны накапливаются и формируют опухоль.
Причиной развития данного заболевания является накопление генетических ошибок, которое приводит к нарушению механизма клеточного роста, отбора и уничтожения.
Лимфома Бёркитта – одна из разновидностей B-клеточных лимфом с высоким уровнем злокачественности и тенденцией к распространению за пределы лимфосистемы и поражения внутренних органов, ЦНС и костного мозга. Чаще поражает челюстные лимфоузлы, но может затрагивать желудок, поджелудочную железу, женские и мужские половые железы, оболочки и вещество головного мозга, другие органы и ткани.
Развитие этой формы рака лимфосистемы провоцируют низкий уровень иммунитета, вирусная инфекция Эпштейна-Барр, радиация и контакт с канцерогенными веществами.

Самое опасное в динамике рака лимфосистемы в том, что ранние симптомы редко обращают на себя внимание пациента и даже врача. Развитие опухоли часто начинается с лимфаденита или лимфаденопатии, но без лечения приводит к образованию опухоли, метастазирующей как в соседние, так и в отдалённые части организма.
Во многих случаях развитие рака лимфосистемы провоцирует бактериальная или вирусная инфекция, пролеченная неправильно или перенесённая без лечения. Скрытые хронические воспаления – серьёзный фактор риска, а значит, оценка состояния и поддержание здоровья лимфосистемы должны стать нормой жизни современного человека.
Чтобы не доводить дело до онколога, заболевания лимфосистемы, в том числе раковые, необходимо грамотно профилактировать: проводить разгрузки и очищение лимфосистемы. Лучше всего – под контролем врача-терапевта или лимфолога.
Обучение бесплатное: пройти его можно уже сегодня. Перейдите на сайт, чтобы зарегистрироваться и получить доступ к обучающей платформе.
Симптомы заболеваний лимфосистемы: не упустить рак
Большинство раковых заболеваний лимфосистемы является возраст-ассоциированным. Однако в последние десятилетия наблюдается тенденция к увеличению процента заболевших среди пациентов молодого и даже детского возраста.
Ранние симптомы рака лимфосистемы неспецифичны, и основой диагностики заболеваний лимфопролиферативной природы были и остаются морфологическое и иммуногистохимическое исследования биопсийного материала.

Но залог успешного лечения любой патологии – ранее обнаружение (чем, к сожалению, статистика ведения больных раком лимфосистемы похвастаться не может).
В каких случаях врачу общей практики и самому пациенту стоит заподозрить неладное? Прежде всего, определимся с группами риска. Подверженность раку лимфосистемы выше при следующих критериях.
- Возраст старше 50 лет.
- Принадлежность к европеоидной расе.
- Нарушения работы иммунной системы.
- Мужской пол.
- У женщин – поздние и/или тяжёлые роды.
- Лимфатические онкопатологии в семейном анамнезе.
- Другие онкопатологии среди близких родственников.
- Установленная генетическая предрасположенность.
- Воздействие радиации и канцерогенов.
Первые неспецифические симптомы рака в лимфоузлах таковы:
- увеличение лимфоузлов (как правило, без болезненных ощущений),
- ощущение давления органов и сдавливания кровяной сосудистой системы,
- расширение вен, рост новых кровеносных сосудов,
- усиление отёчности лица, шеи, рук, грудного отдела,
- одышка, затруднённое дыхание и глотание.
Причина увеличения – в бесконтрольном росте опухолевых клеток. Пытаясь справиться с ним, организм, как может, увеличивает приток крови к месту опухоли; этим вызван рост кровеносных сосудов, который для взрослого организма не является нормальным.
Частая мишень для рака лимфосистемы – шейные и подчелюстные лимфоузлы. Причина – в частых респираторных заболеваниях, глазных и ЛОР-инфекциях, а также запущенных стоматологических проблемах.
Рот и горло являются зоной обширного контакта с агрессивной внешней средой через слизистые оболочки. При известной неаккуратности пациента это повышает нагрузку на лимфосистему, провоцирует длительно увеличенное состояние лимфоузлов и может катализировать онкопроцесс.
Когда это происходит и опухоль формируется в области лица или шеи, по мере роста она начинает давить на дыхательные пути и пищевод, а кроме того ухудшает циркуляцию жидкость, провоцируя её накопление в тканях (пастозность, отёки).

Также практически при всех формах рака лимфосистемы на начальных стадиях наблюдается повышение температуры в вечерние и ночные часы без очевидной пациенту причины, быстрая утомляемость, частая слабость, усиленное потоотделение, снижение массы тела и аппетита, реже – кожный зуд.
Дополнительные симптомы, которые могут косвенно указывать на раннее развитие рака лимфосистемы:
- помутнение сознания (дезориентация, галлюцинации, психомоторная гиперактивность и др.),
- сонливость при регулярном высыпании суточной нормы 7-8 часов,
- частые головокружения,
- хроническая внутренняя отечность носа, носовые кровотечения,
- голубоватый оттенок кожи лица или купероз.
Рак лимфосистемы никак не может быть диагностирован пациентом самостоятельно. Скорее всего, его сразу не диагностирует и врач-терапевт. Но внимание к первичным симптомам, умение наблюдать и делать выводы на основе динамики клинической картины позволяет грамотному специалисту вовремя заподозрить проблему и назначить обследование, а пациенту – задать лечащему врачу правильные вопросы.
Когда следует их задавать?
- Когда противовирусная терапия или антибиотикотерапия не дала улучшений при увеличении лимфоузлов → значит, возможно, увеличение вызвано не инфекцией, а раком.
- Когда увеличиваются не только соседние лимфоузлы, но и отдалённые от первично увеличенных → значит, проблема распространяется.
- Когда увеличению лимфоузла не предшествовали инфекционные заболевания → возможно, процесс не был спровоцирован появлением патогенов.
- Когда при пальпации края увеличенных лимфоузлов неровные или увеличенный лимфоузел становится заметным глазу выступающим бугорком без изменения цвета кожного покрова → это очень тревожный симптом, который редко бывает единственным и означает одно: немедленно к врачу!
Если лимфоузлы беспокоят, ни в коем случае не нужно греть их, охлаждать, мять или проводить иные манипуляции: это опасно. Обращение к терапевту обязательно, если вы не хотите, чтобы лимфаденит перешёл в злокачественный процесс.
После того, как доктор помог вам устранить причину увеличения лимфоузлов, для полной уверенности вы можете провести грамотную, мягкую детоксикацию организма, тем самым разрузив лимфосистему, облегчив её работу. Это не будет лишним и здоровым пациентам – в целях общей иммунопрофилактики.

Профилактика раковых заболеваний лимфосистемы
Увеличенные лимфоузлы – далеко не всегда признак рака. Но в 100% случаев – повод обратить внимание на состояние лимфосистемы и выяснить причину лимфаденита (лимфаденопатии). То, что было симптомом воспаления, может стать причиной рака лимфосистемы, поэтому разговор о ранних методах диагностики и регулярных мерах профилактики – более чем резонный.
Онкологические процессы часто длительное время протекают бессимптомно. Выживаемость на I и II стадии рака лимфосистемы составляет 80%, но на более поздних стадиях прогнозы в 99,9% случаев неблагоприятны, так как атипичные клетки присутствуют уже во многих (если не во всех) лимфоузлах пациента.
Онкологические процессы часто длительное время протекают бессимптомно. Выживаемость на I и II стадии рака лимфосистемы составляет 80%, но на более поздних стадиях прогнозы в 99,9% случаев неблагоприятны, так как атипичные клетки присутствуют уже во многих (если не во всех) лимфоузлах пациента.
Если онкологический процесс уже присутствует, профилактикой заниматься поздно. Поэтому мы будем говорить о профилактике у здоровых людей, которые могут находиться в группе риска, и у тех пациентов, кто хочет усилить естественную защиту организма путём общих и направленных онкопротекторных мероприятий. Что необходимо сделать?
Но начать следует с главного. Профилактика проводится исходя из индивидуальных особенностей состояния здоровья каждого пациента. Профилактика по лимфосистеме противопоказана:
- беременным женщинам,
- пациентам с обострением хронических заболеваний,
- пациентам с острым респираторным или вирусным заболеванием,
- пациентам, которые перенесли операцию менее 6 месяцев назад..
Список показаний к очищению лимфосистемы значительно шире и включает признаки, которые, на первый взгляд, едва ли имеют отношение к току лимфы в организме. Однако имеют. Это:
- индекс массы тела выше 27,
- отёчность и целлюлит,
- белый/серый/жёлтый налёт на языке по утрам,
- нарушение подвижности суставов,
- системные кожные проблемы (прыщи, сыпи, акне),
- проблемы с пищеварительным трактом и мочеполовой системой,
- недавняя антибиотикотерапия,
- гиподинамия, лень, прокрастинация,
- отсутствие аппетита по утрам и регулярные ночные атаки на холодильник.
Поддержка нормального функционирования лимфосистемы – основа профилактики раковых заболеваний лимфоузлов. Полезно проводить детоксикации 3 раза в год: весной, осенью и в зимний период после новогодних праздников. Биоритмически наш организм также предрасположен к сезонным разгрузкам именно в эти периоды.
Основа подготовки к очищению – восстановление водного баланса, нормализация питьевого режима. Следует убедиться, что вы выпиваете каждый день жидкость в объёме
3% от массы вашего тела. При этом не менее 2-х литров должно приходиться на чистую воду, а не чай-кофе и другие напитки.
Организм человека не любит рывки. Любое резкое воздействие вызывает перегрузки и провоцирует проблемы: будь то физическая нагрузка, нагрузка лекарственными препаратами, нагрузка тяжёлой пищей, нагрузка агрессивными методами активации лимфотока…
Лучшее, что можно сделать для здоровья лимфосистемы в целях профилактики раковых поражений лимфоузлов, – выработать образ жизни, при котором риски возникновения онкологических процессов минимальны.

Раковые клетки возникают в организме каждого человека, однако в норме иммунитет с ними справляется. Чтобы так происходило и дальше, следует придерживаться элементарных правил.
- Соблюдать личную гигиену, исключив тем самым лишнюю нагрузку на лимфосистему: невымытые руки, нечищенные зубы, нерегулярные водные процедуры способствуют накоплению ядов, которые могли бы в принципе не попасть в наш организм.
- Поддерживать себя в хорошей физической форме, соблюдая водный баланс – для нормального обмена веществ и вывода токсинов из организма.
- Избегать употребления продуктов, которые содержат канцерогены, вызывают аллергическую реакцию или реакции скрытой иммунной гиперчувствительности.
Следует принять за норму две вещи.
Но совсем не норма – это застои лимфы, которые приводят к чрезмерному накоплению токсинов и иммуногенного мусора, а впоследствии – развитию раковых заболеваний лимфосистемы.
Если вы обнаружили у себя 3 и более совпадения со списком показаний выше, вы уже столкнулись с проблемой перегрузки лимфосистемы, и она остро нуждается в вашем внимании. Занимайтесь собой. Следите за состоянием вашего здоровья и не болейте!
KILL: центробластно-центроцитарная; WF: фолликулярная преимущественно из маленьких клеток, из больших клеток и смешанная из маленьких и больших клеток.
Неопухолевыми аналогами опухолевых клеток при этой лимфоме являются клетки реактивных центров лимфоидных фолликулов: клетки с расщепленными (центроциты) и нерасщепленными (центробласты) ядрами. Первые небольшие, несколько крупнее малого лимфоцита, с мелкогранулярным хроматином, мелкими, плохо различимыми ядрышками и тонким ободком светлой цитоплазмы. Благодаря глубокой расщелине (выемке) ядра центроциты выглядят в гистологических препаратах угловатыми, вытянутыми.
Существует точка зрения, что диффузный рост является прогностически неблагоприятным фактором. Предлагают оценивать характер роста при фолликулярной лимфоме исходя из следующих критериев: если количество опухолевых фолликулов превышает 75 % от площади лимфатического узла, рост считать фолликулярным, при 25—75 % фолликулярным и диффузным; если фолликулы занимают менее 25 % от площади лимфатического узла, рост следует оценивать как преимущественно диффузный.
При диагностике фолликулярных лимфом учитывают клеточный состав опухолевых инфильтратов. Принято деление на лимфомы из преимущественно маленьких клеток (I цитологический тип), на смешанные — из маленьких и больших клеток (II цитологический тип) и из больших клеток (III цитологический тип). Это деление основывается на количественной оценке центробластов в опухолевых фолликулах в 10—20 полях зрения при большом увеличении микроскопа (х400).

При цитологическом типе I количество центробластов не должно превышать пяти в поле зрения, при II типе составляет от 6 до 15 центробластов и при III типе количество центробластов в поле зрения превышает 15. Клиническая целесообразность такого деления сомнительна, так как только фолликулярная лимфома с III типом клеточного состава прогностически неблагоприятна.
В фолликулярных лимфомах нередки очаги фиброза. Фолликулярная лимфома может иметь диффузный характер роста. Это наблюдается при различном клеточном составе. Наиболее часто встречается диффузная лимфома из маленьких клеток с расщепленными ядрами (центроцитарная). Высказываются сомнения в возможности существования в качестве самостоятельного варианта диффузной лимфомы смешанно-клеточного состава (из центроцитов и центробластов).
Не исключено, что диффузный рост — это результат опухолевой прогрессии фолликулярной лимфомы. Возможно, биопсии лимфатических узлов в других анатомических областях выявят фолликулярную форму роста.
Точка зрения о менее благоприятном течении диффузных лимфом из центрофолликулярных клеток нашла отражение в классификации WF, в которой они отнесены к опухолям промежуточной степени злокачественности.

Иммунофенотип фолликулярной лимфомы: CD5-, CD10+, CD19+, CD20+, CD22+, CD43-, CD79a+, BCL-2+, BCL-6+-, sIg (IgM+/-), ФДК CD21+ и CD23+ в виде четко организованной сети.
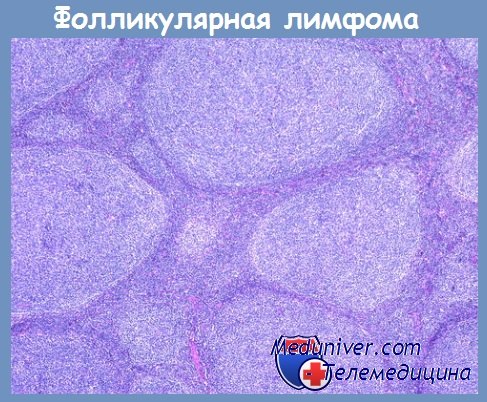
При фолликулярной лимфоме I цитологического типа центробласты могут составлять до 20 % от всей опухолевой клеточной популяции, при II цитологическом типе — до 50 %, при III цитологическом типе — более 50 % опухолевых клеток.
Дифференциальную диагностику проводят с другими вариантами мелкоклеточных В-клеточных лимфом и фолликулярной гиперплазией. При фолликулярной гиперплазии отмечаются лимфоидные элементы разной степени зрелости с наличием молодых форм, митозы в отдельных клетках; присутствуют макрофаги с признаками фагоцитоза, в том числе в фолликулоподобных структурах.
Неходжкинские лимфомы (НХЛ) - собирательный термин для разнородной группы лимфопролиферативных злокачественных новообразований с различными моделями поведения и реакцией на лечение. Перед началом лечения неходжкинские лимфомы необходимо правильно диагностировать, и только затем приступать к терапии. На лечение, направленное на лимфому Ходжкина, НХЛ не реагируют.
НХЛ, как правило, начинаются в лимфоидных тканях и могут распространиться на другие органы. Однако по сравнению с болезнью Ходжкина, НХЛ гораздо менее предсказуемы и имеют гораздо большую склонность к распространению в экстранодальные области тела. Прогноз зависит от гистологического типа, стадии и системы лечения.
Большинство НХЛ имеют В-клеточное происхождение. Соответственно, последующее описание лимфомы относится к В-клеточной НХЛ, хотя классификации этих новообразований могут включать все лимфопролиферативные заболевания. Кроме того, В-клеточная лимфома неуточненная может возникать у пациентов, ранее здоровых, и не возникает у пациентов с ВИЧ или другими иммунными условиями. НХЛ могут быть разделены на 2 общих прогностических группы: лимфомы обычные и агрессивные лимфомы.
Обычные лимфомы имеют относительно хороший прогноз, с медианной выживаемостью около 10 лет, но на поздних стадиях они, как правило, неизлечимы. На начальных стадиях (стадии I и II) пассивные НХЛ можно эффективно лечить с применением лишь одной лучевой терапии. Большинство безболезненных типов лимфом называются узловыми (или фолликулярными).
Агрессивный тип НХЛ имеет более короткую историю развития, однако и он излечим при помощи комбинирования химиотерапии и лучевой терапии.
Особое внимание необходимо при мультиагентной химиотерапии (использование нескольких препаратов). При возникновении неходжкинских лимфом часто наблюдаются сопутствующие заболевания, например, синдром лизиса, компрессии спинного мозга, обструкция мочеточника, лимфоматозный менингит и синдром верхней полой вены. По сравнению с другими злокачественными заболеваниями, неходжкинские лимфомы довольно часто характеризуются подобными сопутствующими болезнями.
В целом средняя выживаемость пациента при неходжкинской В-клеточной лимфоме составляет порядка 5 лет (60% больных), еще у 30% (с агрессивными подвидами лимфом) в течение 2 лет после лечения происходит рецидив. Риск рецидива есть как у пациентов с вялотекущей формой заболевания, так и с агрессивной. Основная масса рецидивов фиксируется на поздних стадиях заболевания или уже после периода ремиссии. Однако лечение может быть проведено повторно, пока гистологически опухоль остается низкосортной (не агрессивной). Агрессивные лимфомы чаще наблюдается у пациентов, инфицированных ВИЧ, и лечение этих больных требует особого внимания.
Классификация В-клеточных лимфом
В-клеточные опухоли, как правило, имитируют этапы нормальной дифференцировки В-клеток, а также сходство с нормальными клетками, поэтому они трудны в диагностике.
ВОЗ (Всемирная организация здравоохранения) в 2008 году в очередной раз пересмотрела классификацию В-клеточных злокачественных новообразований и условно разделила их на два типа: предшественники В-клеточных опухолей и зрелые В-клеточные опухоли. К незрелым опухолям относятся, например, лимфобластный лейкоз или лимфома с повторяющимися генетическими аномалиями. Многие виды заболеваний этой категории являются различными проявлениями одного и того же новообразования, например, хронический лимфолейкоз и В-клеточная лимфобластная лимфома - это различные проявления, как лимфобластная обычная лимфома и Т-клеточный острый лимфобластный лейкоз. Для больных пациентов деление на подобные категории достаточно сложно для понимания, поэтому врачи пользуются четкими формулировками диагнозов, понятных для больных.
- мелкоклеточная лимфоцитарная лимфома/хроническая лимфоцитарная лейкемия;
- В-клеточный лейкоз пролимфоцитарный;
- лимфома зоны селезенки;
- волосато-клеточный лейкоз;
- лимфоплазматические лимфомы;
- клеточные плазменные опухоли;
- лимфомы слизистой лимфоидной ткани;
- узловая лимфома;
- фолликулярная лимфома;
- первичная кожная фолликулярная клеточная лимфома;
- диффузная большая В-клеточная лимфома;
- первичная лимфома центральной нервной системы;
- вирус Эпштейна-Барр (ВЭБ);
- лимфоматоидный гранулематоз;
- первичная В-клеточная лимфома средотстения;
- внутрисосудистая крупноклеточная В-клеточная лимфома;
- анапластическая лимфома киназы (ALK);
- большая B-клеточная лимфома, вызываемая вирусом герпеса человека 8 (HHV-8);
- лимфома Беркитта;
- В-клеточные лимфомы неклассифицируемые, с особенностями, свойственными другим типам неходжкинских В-клеточных лимфом.
В-клеточные лимфомы являются причиной смерти около 5% населения США ежегодно. В других странах процент ниже, поскольку ниже и численность населения, однако в среднем показатель в процентном соотношении именно таков. Прогноз для НХЛ изменяется сообразно гистологии, стадии заболевания, ответа на терапию и других факторов, обусловленных Международным прогностическим индексом (IPI). Для подсчета IPI для пациента присваивается один балл за каждый из факторов оценивания, а именно:
- возраст старше 60 лет;
- общее состояние;
- уровень лактатдегидрогеназы (при более, чем 1 единице);
- III или IV стадия болезни;
- пораженность других органов.
Симптомы В-клеточной лимфомы
Увеличение лимфатических узлов является наиболее распространенным проявлением лимфомы любого типа, в том числе и В-клеточной. Прочие симптомы обычно такие:
- лихорадка;
- ночная потливость;
- потеря веса;
- усталость, повышенная утомляемость;
- зуд кожи (при кожных формах лимфом).
Кроме того, пациент может страдать от увеличения веса, изменений в состоянии нервной системы, увеличения печени и селезенки, отеков, болевых симптомов, одышки, боли в горле и многих других, отличающихся в зависимости от типа опухоли, симптомов.
- одышка, боль в груди;
- вздутие живота;
- боли в костях;
- снижение чувствительности отдельных конечностей или участков тела.
Диагностика и лечение
Прежде всего, необходима тщательная оценка всех неврологических симптомов, поскольку при агрессивных видах опухолей может активно нарушаться функция ЦНС. Частые сопутствующие заболевания: диабет, сердечная недостаточность, возможное наличие трансплантированных органов или раннее лечение другой формы рака. Большое значение имеет наследственная история раковых заболеваний, а также наличие родственников, которые могут послужить донорами для трансплантации костного мозга.
Большинство лимфом не имеют семейной модели развития, однако рак молочной железы, яичников, саркомы в семье могут быть факторами наследования генов-супрессоров опухолей. Первичная диагностика – это прежде всего медицинский осмотр. На первичном осмотре у пациента может быть выявлена высокая температура, тахикардия, угнетенность дыхания, анемия, сопровождающаяся бледностью кожи, кровоподтеки. Обследование также должно включать пальпацию всех лимфатических узлов, а также оценку состояния печени и селезенки. Фарингальные симптомы, увеличенная щитовидная железа часто свидетельствует о плеврите. Кроме того, подозрение на лимфому может быть подтверждено увеличением живота, яичек (у мужчин).
Осложнения при неходжкинских лимфомах:
- лимфоматозный менингит;
- синдром верхней полой вены;
- двусторонняя непроходимость мочеточника;
- подострая кишечная непроходимость;
- парапарез средней компрессии нервных корешков;
- компрессия спинного мозга;
- патологические переломы длинных костей.
Медикаментозная терапия для разных этапов В-клеточной лимфомы
Начальный этап и II этап зрелой В-клеточной НХЛ
- использование дозы радиации в количестве 2500-4000 сГр;
- химиотерапия (монотерапия хлорамбуцилом, доксорубицином);
- в редких случаях дополнительно лучевая терапия.
Начальный этап и II этап агрессивной В-клеточной НХЛ
- лучевая терапия при дозе 3500-5000 сГр;
- химиотерапия (препараты циклофосфамид, винкристин, преднизолон, блеомицин).
Неагрессивные неходжкинские лимфомы на этапах II / III / IV
- введение алкилирующих агентов или пуриновых нуклеозидов;
- комбинация химиотерапии и облучения;
- трансплантация периферических стволовых клеток;
- использование моноклональных антител, в том числе Ритуксимаба.
По материалам:
Ajeet Gajra, MD; Neerja Vajpayee, MD;
Francisco Talavera, PharmD, PhD;
Emmanuel C Besa, MD.
Macmillan Cancer Support
Cancer Research UK
Читайте также:

