Неоплазия низкой степени злокачественности
На основе гистологического заключения. Злокачественность опухоли напрямую влияет на исход болезни: чем выше степень, тем агрессивнее рак, и тем хуже прогноз для выздоровления.
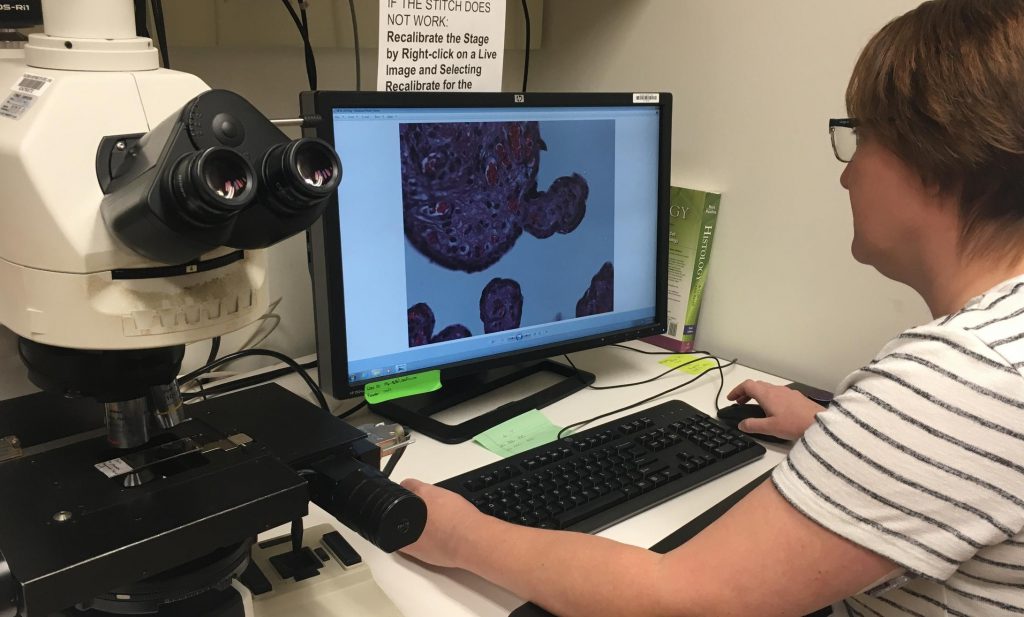
Врач-гистолог оценит степень злокачественности
Злокачественность опухоли
Морфологическое исследование удаленных раковых тканей, как обязательный этап диагностики, помогает определить злокачественность опухоли. В организме человека триллионы клеточных структур, основой которых являются около 100 различных типов клеток: каждая из них может переродиться в раковую. При этом результат перерождения-трансформации может быть морфологически очень близок к исходно нормальной клетке. Или настолько сильно отличаться, что, кажется, и сравнивать не с чем.
Злокачественность опухоли – это степень клеточных изменений, указывающая на агрессивность Карциномы: чем выше цифра после буквы G, тем сильнее отличается злокачественное новообразование от исходной ткани в месте возникновения рака.
Степени злокачественности
Гистологический диагноз – это морфологический вариант опухоли и степень злокачественности. Выделяют 3 степени:
- Высокая степень дифференцировки опухолевой ткани (G1) – клетки первичного очага отличаются от нормальных клеточных структур удаленного органа или ткани, но морфологически похожи: у врача-гистолога нет никаких сомнений в том, что основой злокачественного перерождения стали клетки именно из этого органа или ткани;
- Средняя степень дифференцировки (G2) – схожие черты исходной ткани сохраняются, но различий больше: гистологически опухоль сильно отличается от нормы, но отошла еще не так далеко;
- Низкая степень (G3) – раковые клетки имеют крайне мало сходства с органом или тканью в первичном очаге: гистолог сразу понимает, что это чужеродный и агрессивный зверь.
Необходимо обращать внимание на цифровое значение критерия G в диагнозе: низкодифференцированные опухоли всегда прогностически хуже, при G1 шансы на выздоровление значительно выше.
Значимость клеточных изменений опухоли
Важно понимать: злокачественность опухоли – это одно из значений диагноза, необходимое для реального понимания силы Карциномы. Это вовсе не означает, что при G3 нет никаких шансов для выживания, а при G1 можно радостно подбрасывать чепчики – типа, мы уже почти победили врага.
Высокодифференцированные опухоли – это:
- Сравнительно медленная скорость прогрессирования;
- Низкий риск быстрого и раннего метастазирования;
- Высокая чувствительность к лекарственной терапии;
- Высокие шансы на длительную ремиссию.
Низкодифференцированные раки – это:
- Быстрый рост первичного опухолевого очага;
- Ранние метастазы в лимфоузлы и отдаленные органы;
- Отсутствие положительного ответа на химиотерапию;
- Низкие шансы на выживаемость.
Казалось бы, все просто: G1 – это благоприятно, G3 – это плохо. Но в жизни все значительно сложнее, потому что на прогноз при онкологии влияют масса факторов. Злокачественность опухоли – это важный элемент диагностики, на который надо обращать внимание: низкая степень дифференцировки раковых клеток указывает на то, что враг силен, зол, беспринципен и агрессивен. Война будет изнурительно-длительной, не каждая битва будет успешной, после каждого боя будет казаться, что Карцинома становится сильнее, но, тем не менее, шансы на победу есть всегда.
Неоплазии кишечника – это группа доброкачественных или злокачественных новообразований, которые могут располагаться в разных отделах толстой кишки. Чаще всего развиваются они развиваются из слизистой оболочки кишечника, но источником роста может стать и другая ткань.
- Причины неоплазии кишечника
- Доброкачественные опухоли кишечника
- Злокачественные образования кишечника
- Симптоматика
- Стадии опухолевого процесса
- Диагностика
- Лечение
- Прогностические данные
- Профилактика неоплазий кишечника
Доброкачественные новообразования довольно распространены. По некоторым данным частота их встречаемости достигает 40% у людей старше 50 лет. Как правило, они никак не беспокоят человека. Главная их опасность заключается в злокачественном перерождении и возникновении рака, поэтому необходима их своевременная диагностика и удаление.
Злокачественные опухоли занимают третье место в структуре онкопатологии и представляет серьезную проблему для экономически развитых стран. Заболевания могут приводить к инвалидизации и гибели больного, а результаты лечения не всегда удовлетворительны.
Причины неоплазии кишечника
На данный момент принято считать, что неоплазии кишечника – это полиэтиологичное заболевание. К их развитию может привести несколько причин:
- Особенности питания: переедание, употребление в пищу большого количества мяса, пряных, маринованных, копченых и соленых блюд, злоупотребление алкоголем, недостаток в рационе пищевых волокон, растительной клетчатки и витаминов.
- Воспалительные заболевания кишечника – неспецифический язвенный колит, болезнь Крона.
- Наследственная предрасположенность – описано несколько синдромов, при которых развиваются множественные новообразования кишечника, которые склонны к малигнизации.
- Возраст. Чем старше человек, тем выше вероятность развития у него неоплазии.
Доброкачественные опухоли кишечника
Полипы. Это относительно доброкачественные новообразования, произрастающие из слизистой оболочки кишечника. Выглядят как шаровидные, грибовидные или ветвистые разрастания. Некоторые полипы располагаются на тонкой ножке, другие – на широком основании. Главной опасностью данных новообразований является их возможная малигнизация (злокачественное перерождение), поэтому их рекомендуют своевременно удалять.
Липома кишечника. Это очень редкое новообразование, встречается в 0,035-0,4% случаев всех доброкачественных новообразований кишки. Обычно липома представлена единичным новообразованием, но могут быть варианты мультифокального поражения.
Диагностика данных новообразований на дооперационном этапе является сложной задачей. Как правило, ее обнаруживают при морфологическом исследовании материала, удаленного во время операции по поводу других заболеваний кишечника.
Морфологически липома представлена хорошо дифференцированной жировой тканью с фиброзной стромой. Обычно поверхность гладкая и покрыта неизмененной слизистой оболочкой. При больших размерах опухоли на слизистой могут быть эрозии и язвы (их связывают с ишемическими поражениями и травматизацией каловыми массами).
Гемангиомы кишечника. Строго говоря, гемангиома не является опухолевым образованием. По сути это результат изменений кровеносных сосудов (мальформация). Условно ее можно разделить на две категории:
- Капиллярная, представленная сетью кровеносных сосудов наименьшего калибра – капилляров, выстланных гиперплазированным эпителием.
- Кавернозная – образована более крупными кровеносными сосудами, которые располагаются между соединительнотканной стромой.
Основным симптомом гемангиомы является кровотечение. При крупных новообразованиях возможна обтурация просвета кишки с развитием кишечной непроходимости.
Злокачественные образования кишечника
Злокачественные новообразования кишечника делят на опухоли эпителиального и неэпителиального происхождения. Эпителиальные опухоли развиваются из эпителия слизистой оболочки кишки (колоректальный рак). Чаще всего, это аденокарциномы, плоскоклеточный рак, реже встречается мелкоклеточный, перстневидноклеточный, медуллярный и недифференцированный рак. Раку всегда предшествуют доброкачественные неоплазии или хронические воспалительные процессы – полипы, болезнь крона, неспецифический язвенный колит.
Из неэпителиальных опухолей встречаются лейомиосаркома, ангиосаркома и саркома Капоши.
По характеру роста злокачественного новообразования выделяют:
- Экзофитные опухоли – растут в просвет кишки.
- Диффузно-инфильтративные опухоли – распространяются внутри стенки кишки.
- Аннулярные новообразования – охватывают стенку кишки по ее окружности.
Симптоматика
Симптомы новообразования зависит от его вида, размера и локализации. Мелкие новообразования, не превышающие 2-3 см, никак себя не проявляют клинически. И только при их увеличении появляются признаки:
- Боль в животе неясной локализации.
- Кишечная непроходимость. Она может развиваться на фоне обтурации или инвагинации кишечной стенки из-за нарушения ее перистальтики.
- Полипы, гамангиомы и рак кишечника могут кровоточить. При профузных кровотечениях из заднего прохода будет выделяться алая кровь или мелена. При незначительной кровоточивости могут быть прожилки крови в кале, при скрытых кровотечениях развиваются железодефицитные анемии.
- Выделение слизи из заднего прохода – ворсинчатые полипы, рак.
- Диспепсические расстройства: запоры, диареи, вздутие живота.
- Чувство инородного тела в прямой кишке.
Стадии опухолевого процесса
При диагностике злокачественной неоплазии кишечника большое значение имеет стадия распространения опухоли. От этого зависит прогноз течения заболевания и схема его лечения. Здесь выделяют следующие стадии:
Рак in situ – злокачественные клетки обнаруживаются только в слизистой оболочке кишки.
1 стадия – опухоль прорастает подслизистый слой.
2 стадия – опухоль распространяется на мышечный слой кишечной стенки.
3 стадия – опухоль прорастает всю толщину кишечной стенки, может распространяться на висцеральную брюшину и жировую клетчатку. Обнаруживаются метастазы в регионарных лимфатических узлах.
4 стадия – опухоль любых размеров с отдаленными метастазами (печень, легкие, головной мозг).
Диагностика
Для обнаружения неоплазии кишечника применяются следующие методы диагностики:
- Эндоскопическое обследование кишки – тотальная колоноскопия (осмотр всей поверхности толстой кишки) и ее сокращенный вариант – ректоскопия и ректосигмоскопия – осмотр прямой и сигмовидной кишки. Этот метод позволяет визуализировать новообразования на ранних стадиях, еще до развития симптомов, провести их удаление, а если это невозможно, выполнить биопсию. В настоящее время колоноскопия является золотым стандартом диагностики неоплазий толстой кишки.
- Анализ кала на скрытую кровь. Этот метод применяется для обнаружения полипов и опухолей, которые имеют изъязвленную поверхность и кровоточат. Как правило, речь идет о достаточно крупных новообразованиях. Это обследование проводят в рамках скрининга колоректального рака. При положительном результате показана дальнейшая колоноскопия.
- Ирригоскопия – рентгенологическое исследование толстой кишки. В первую очередь позволяет обнаружить экзофитные новообразования и опухоли, деформирующие просвет кишки и кишечную стенку.
При обнаружении злокачественной неоплазии кишечника проводится дополнительное обследование для определения стадии заболевания. Сюда входят УЗИ, КТ, МРТ, ряд лабораторных анализов.
Лечение
Новообразования кишечника подлежат удалению, независимо от того, злокачественное оно или доброкачественное.
При небольших размерах неоплазии ее удаляют во время колоноскопии, и полученный материал отправляют на морфологическое исследование. При злокачественных опухолях кишечника проводят обширные операции, направленные на радикальное удаление опухоли. Это может быть резекция фрагмента кишки или удаление кишки (колэктомия). В ряде случаев требуется наложение колостомы – выведение надопухолевого отдела кишки на переднюю брюшную стенку.
При распространенных опухолях лечение дополняют химиотерапией, а для проксимальных отделов кишечника и лучевой терапией.
Прогностические данные
Прогноз будет определяться видом неоплазии кишечника. Например, липомы и ангиосаркомы не склонны к малигнизации, но удалять их нужно, чтобы предотвратить развитие осложнений – кишечной непроходимости и кровотечений. С полипами ситуация иная. Рекомендуют проводить полипэктомию, поскольку есть риск злокачественного перерождения. Наибольший риск малигнизации наблюдается в следующих случаях:
- Ворсинчатые полипы.
- Полипы более 1 см.
- Полипы на широком основании.
- Множественный полипоз.
Прогноз при раке кишечника определяется стадией заболевания. При начальных этапах прогноз благоприятный, есть вероятность полного выздоровления, 5-летняя выживаемость достигает 90%. На второй стадии – 50-70%, на третьей – 50%, и при метастатической форме рака пятилетний рубеж переживают только 10% больных.
Профилактика неоплазий кишечника
Снизить риски развития неоплазии кишечника помогут следующие рекомендации:
- Нормализация питания. Необходимо употреблять в пищу достаточное количество витаминов, клетчатки и пищевых волокон. Не переедайте, ограничьте употребление канцерогенных продуктов: копчености, маринады, легкоусвояемые углеводы, жирные сорта мяса, жареные блюда, пряности, алкоголь.
- Соблюдайте режим физической активности.
- Не допускайте возникновения хронических запоров и диарей, своевременно лечите заболевания ЖКТ.
Учитывая то, что рак кишечника развивается из полипов, необходимо их своевременное удаление. С этой целью всем людям старше 50 лет рекомендуют проводить колоноскопию хотя бы раз в десятилетие. Эта процедура позволит осмотреть слизистую кишки и одновременно удалить обнаруженные новообразования.
Карцинома мочевого пузыря – что это такое и сколько проживёт человек? Карцинома является разновидностью рака мочевого пузыря. У мужчин рак злокачественная опухоль возникает чаще, чем у женщин. Преимущественно карцинома встречается в возрасте от 40 до 60 лет. Для лечения больных карциномой созданы все условия в Юсуповской больнице:
- Палаты любого типа и степени комфортности;
- Диагностическая аппаратура ведущих фирм США и западноевропейских стран;
- Высокая квалификация врачей;
- Профессионализм и внимательное отношение персонала к пожеланиям пациентов;
- Диетическое питание, которое по качеству не отличается от домашней кухни.
Пациенты Юсуповской больницы имеют возможность проходить сложные диагностические и лечебные процедуры в клиниках-партнёрах и на кафедрах медицинских институтов. Благодаря программам исследований, которые проводятся на базе Юсуповской больницы, пациенты могут получать лекарственные препараты, которые отсутствуют в других онкологических клиниках.
Прогноз пятилетней выживаемости улучшается при ранней диагностике заболевания. К неблагоприятным факторам прогноза инвазивных карцином относят множественность поражения, размеры опухоли более трёх сантиметров, наличие фоновых изменений в виде карциномы ин ситу мочевого пузыря, что повышает риск развития рецидива. Урогенитальный рак мочевого пузыря характеризуется инфильтративным ростом уже на стадии выявления заболевания. В таком случае прогноз особенно неблагоприятный.

Причины
Карцинома мочевого пузыря возникает под воздействием следующих повреждающих факторов:
- Канцерогенов (никотина, бензола или анилиновых красителей);
- Отягощённой наследственностью;
- Онкогенными вирусами.
У женщин происходит инфицирование мочевого пузыря вследствие короткой уретры, вследствие чего развивается урогенитальная карцинома мочевого пузыря.
Стадии и виды
Различают 4 стадии карциномы мочевого пузыря. О нулевой стадии онкологи говорят в том случае, когда в мочевом пузыре обнаруживаются раковые клетки, которые не фиксировались в слизистой оболочке органа. На первой стадии опухоль проникает в глубину слоёв стенки органа, но не затрагивает мышечный слой. При второй стадии новообразование поражает мышечный слой, но не прорастает в него. Третья стадия заболевания характеризуется прорастанием стенки мочевого пузыря. На четвёртой стадии карциномы опухоль прорастает все слои стенки мочевого пузыря, распространяется в окружающую орган жировую клетчатку, метастазирует в лимфатические узлы и внутренние органы.
Различают 3 степени карциномы мочевого пузыря:
- Уротелиальная карцинома мочевого пузыря g1 (прогноз оптимистичный) характеризируется тем, что клетки опухоли почти ничем не отличаются от здоровых. клеток, и именно поэтому она является уротелиальной карциномой мочевого пузыря. Опухоль низкой степени злокачественности. Она обладает небольшим уровнем роста и не имеет тенденции к распространению;
- Инвазивная уротелиальная карцинома мочевого пузыря g2 – клетки опухоли отличаются от здоровых, опухоль быстро растёт и распространяется по организму;
- Уротелиальная карцинома мочевого пузыря g3 является наиболее опасным видом злокачественной опухоли, быстро прогрессирует и даёт метастазы.
Папиллярная уротелиальная карцинома мочевого пузыря образуется из доброкачественных опухолей с высоким потенциалом малигнизации. Плоскоклеточная метаплазия часто встречается в карциномах высокой степени анаплазии. При веретеноклеточном варианте онкологи нередко выявляют регионарные и отдаленные метастазы. В случае превалирования лимфоэпителиомоподобного варианта прогноз относительно благоприятен. Такие варианты уротелиальной карциномы, как микропапиллярная, саркомоподобная, с железистой дифференцировкой, имеют худший прогноз.
Переходно-клеточная карцинома – наиболее часто встречающийся вид рака мочевого пузыря. Опухоль развивается из клеток переходного эпителия. Агрессивным клиническим течением отличаются мелкоклеточная, перстневидноклеточная, плоскоклеточная карциномы. Инвазивная уротелиальная карцинома мочевого пузыря буквально прорастает стенку органа.
Оценку степени распространённости опухоли онкологи Юсуповской больницы проводят в соответствии с классификацией по системе TNM. Чаще всего предварительную клиническую стадию устанавливают по данным цистоскопии, ультразвукового и гистологического исследования биопсийного материала.
При неинвазивных поражениях слизистой мочевого пузыря базальный слой уротелия сохраняет ровный чёткий контур. Под ним находится непрерывная базальная мембрана. В участках инвазии контур утрачивается. В области последней отмечаются явления фиброза и воспалительная инфильтрация.
- Микропапиллярный;
- Микрокистозный;
- Гнёздный.
Уротелиальная карцинома мочевого пузыря принципиально отличается от прогрессирующих поверхностных карцином по своим молекулярно-патогенетическим механизмам развития.
Симптомы и диагностика
Длительное время карцинома мочевого пузыря протекает бессимптомно. Типичными признаками рака мочевого пузыря являются появление крови в моче и боль при мочеиспускании. Если опухоль препятствует прохождению мочи из почек в мочевой пузырь, развивается дисфункция почек. Она выражается болью в поясничной области. Если новообразование блокирует уретру, процесс мочеиспускания становится весьма затруднительным.
Гематурия (появление крови в моче) бывает первой жалобой у 90% пациентов. Гематурия характеризуется наличием эритроцитов в моче. Микрогематурию обнаруживают только при проведении микроскопического исследования. Макрогематурию можно увидеть, поскольку моча приобретает красный или ржавый цвет.
Учащённое, болезненное мочеиспускание, затруднённое начало, неприятные ощущения после мочеиспускания встречаются у 25% пациентов. Отёк наружных половых органов, ног возникает при сдавливании вен лимфатических сосудов. Боль в тазу и животе наблюдается при запущенной опухоли.
Симптомы карциномы мочевого пузыря неспецифичные и встречаются при других болезнях мочевыводящих путей. Только опытный специалист определит настоящую причину присутствия крови в моче и назначит адекватное лечение. Юсуповская больница оснащена современной аппаратурой для проведения качественной диагностики. Чем раньше обнаружена болезнь, тем эффективнее будет лечение карциномы мочевого пузыря и тем лучше прогноз.
При подозрении на карциному мочевого пузыря онкологи проводят комплексное обследование пациента с помощью следующих методов:
- Цитологического исследования мочи;
- Компьютерной томографии брюшной полости;
- Ультразвукового исследования.
Для оценки распространения заболевания проводят дополнительные диагностические процедуры: остеосцинтиграфию, рентгенологическое исследование органов грудной клетки. В Юсуповской больнице существует возможность проведения всех диагностических исследований для достоверного выявления патологии мочевого пузыря с помощью новейшей аппаратуры с высокой разрешающей способностью.
Лечение
Онкологи Юсуповской больницы проводят комплексное лечение карциномы мочевого пузыря. Оно включает хирургические, медикаментозные и лучевые методы. Лечебную тактику определяют на заседании Экспертного Совета с участием профессоров и врачей высшей категории. Основным оперативным вмешательством является трансуретральная резекция мочевого пузыря. Его выполняют на ранней стадии заболевания. В последующем проводят иммунотерапию или лучевое лечение.
Если опухоль прорастает в большую часть стенки мочевого пузыря, хирурги выполняют радикальную цистэктомию (удаление мочевого пузыря) с последующей пластикой (формированием искусственного мочевого пузыря из толстой или тонкой кишки). Пластическая операция позволяет восстановить мочеиспускание естественным путем. Лучевое и химиотерапевтическое лечение используют дополнительно к оперативному вмешательству для предотвращения возврата заболевания.
Внутрипузырная химиотерапия снижает риск возникновения местных рецидивов. Химиотерапевты назначают пациентам цитостатические препараты до и после оперативного вмешательства, что увеличивает безрецидивный период и является наиболее эффективным методом лечения распространённой карциномы мочевого пузыря. Стандартный индукционный курс БЦЖ состоит из 6 еженедельных инстилляций. У 40-60 % больных возникает необходимость в проведении повторного курса
Лучевая терапия помогает уменьшить размеры опухоли. Это облегчает оперативное вмешательство. Облучение опухоли выполняют при кровотечении. Радиотерапия заметно снижает боль при метастазах в костях.
По окончании лечения пациенты находятся под наблюдением онколога Юсуповской больницы. Это позволяет своевременного выявить возможный рецидив заболевания. После осмотра пациента онколог назначает общий анализ и цитологическое исследование мочи, анализ крови. При наличии показаний выполняет цистоскопию и применяет рентгенологические методы диагностики.
Профилактика
Профилактика рака мочевого пузыря включает:
- Устранение профессиональных вредностей;
- Защиту от промышленных канцерогенов (ношение защитной одежды, исключение непосредственного контакта с химикатами);
- Радикальное лечение всех доброкачественных папиллом мочевого пузыря;
- Адекватная терапия цистита;
- Отказ от курения;
- Употребление достаточного количества жидкости;
Получить ответы на вопросы, касающиеся диагностики и лечения карциномы мочевого пузыря, уточнить стоимость операции вы можете по телефону. Контакт центр Юсуповской больницы работает круглосуточно 7 дней в неделю.
Онкология – самое распространенное заболевание современности. Ему подвержены и взрослые, и дети, а потому все силы медиков брошены на изобретение методов, способных распознать заболевание на ранних стадиях, когда его успешное лечение еще возможно.
Одним из распространенных недугов являются новообразования мужской половой системы. Им предшествует неоплазия – состояние, при котором клетки подвергаются генетическим изменениям, провоцирующим их неправильный рост. Такой патологический процесс является предвестником развития опухоли в предстательной железе мужчины.
- Как распознать заболевание
- Что такое ПИН
- Виды простатической интраэпителиальной неоплазии
- Причины развития неоплазии
- Диагностика ПИН
- Лечение неоплазии
Как распознать заболевание
Сегодня существуют множество методик, позволяющих выявить патологии мужской половой системы на ранних этапах их образования. Такие способы носят название скрининговых, то есть проводимых для профилактики той или иной болезни. Благодаря им специалисты получают возможность не только обнаружить недуг, но и уточнить стадию его развития. Для диагностики онкологических процессов простаты применяют такие исследования:
- анализ крови на ПСА (простатспецифический антиген, выделяемый клетками опухоли);
- трансректальное звуковое исследование предстательного органа;
- биопсия клеток новообразования;
- пальцевый ректальный осмотр.
Для того чтобы своевременно обнаружить недуг, каждый мужчина старше сорока лет должен регулярно проходить профилактический осмотру у уролога. Если врач обнаружит увеличение размеров простаты, пациенту будут назначены дополнительные обследования и анализы.
Что такое ПИН
В урологии существует такое понятие как простатическая интраэпителиальная неоплазия (ПИН). Многие пациенты ошибочно считают, что это установленный диагноз. По факту, ПИН – это заключение, полученное в результате диагностики микропрепаратов, содержащихся в тканях предстательной железы.
Установленная простатическая неоплазия означает, что клетки эпителия простаты и самого органа (железистые) не соответствуют здоровым параметрам, имеют аномальную структуру, но в то же время не соответствуют показателям, отличающим злокачественные клетки. Говоря простым языком, в органе обнаружена опухоль (неоплазия), но она не является раковой.
В то же время с точностью утверждать, что обнаруженное новообразование не станет злокачественным, нельзя. Согласно статистическим данным, перерождение такого новообразования в злокачественное случается более чем в 85% случаев.
Поэтому специалисты относят простатическую интраэпителиальную неоплазию к тяжелым и серьезным диагнозам, требующим обязательного и длительного лечения.
В урологии принято объединять такие диагнозы как ПИН и онкология предстательной железы, хотя по факту это две различных патологии. Такой подход объясняется тем, что неоплазия рано или поздно обязательно перерастет в раковую опухоль. Но до того момента, пока это не случилось, у пациента есть все шансы избавиться от тяжелого недуга и стать здоровым.
Поэтому откладывать с лечением не стоит: по статистике, в 40% случаев гистологическое исследование клеток опухоли удаленной простаты пациентов с диагнозом ПИН после операции показывало злокачественное новообразование.
Виды простатической интраэпителиальной неоплазии
Диагноз ПИН всегда включает определение степени данного недуга. До начала XXI века в медицине разделяли две степени патологии – первую (низкую) и вторую (высокую). При интраэпителиальной неоплазии низкой степени изменения в клетках железы и эпителия выражены незначительно. Поэтому точно утверждать, что опухоль является предвестником рака, нельзя. Такое состояние может быть вызвано следующими патологиями:
Низкая степень ПИН — это пограничное состояние, и какой характер оно приобретет в дальнейшем, спрогнозировать очень тяжело. Вероятность перерождения в рак составляет не более 50%.
При второй, высокой степени ПИН наблюдается больше признаков, свидетельствующих о перерождении клеток предстательного органа в злокачественные.
Данная классификация сегодня практически не используется. Современные специалисты разделяют не степени, а виды интраэпителиальной неоплазии, основываясь на протекающих в клетках органа процессах. Так, онкологическая урология выделяет:
- атипическую гиперплазию;
- непосредственно ПИН;
- клеточную атипию (раковую опухоль).
При гиперплазии атипического характера изменения в клетках простаты соответствуют проявлениям интраэпителиальной неоплазии низкой степени. Как показывают исследования, вероятность перерождения таких клеток в раковые довольно мала и составляет не более 20% случаев.
Второй вид патологии, сама ПИН, сегодня соответствует второй степени патологии. В этом случае шансы, что новообразование приобретет злокачественный характер, очень велики. Случаев, когда ПИН не становилась раковой, зафиксировано менее 15%, и объясняется это тем, что между диагностикой и удалением новообразования прошло очень мало времени (несколько дней).
Более чем в 85% случаев у пациентов, диагноз которых звучал как ПИН, после операции гистология опухоли показывала такое заключение как рак простаты.
Третья классификация – клеточная атипия, не рассматривается онкоурологами как классификация неоплазии. Это уже окончательный диагноз, подтверждающий наличие у пациента раковой опухоли. Терапия и прогноз на выздоровление зависят от множества факторов, характеризующих здоровье пациента.
Согласно данным ВОЗ, разделение ПИН на степени не способно отразить истинных характеристик состояния новообразования. Поэтому результаты диагностики включают такие понятия как рак или предраковое состояние с высоким риском перерождения.
Причины развития неоплазии
Точные причины, почему здоровые клетки подвергаются генетическим изменениям и начинают разрастаться, доподлинно не известны. Но медики выделяют ряд факторов, способных спровоцировать такие процессы в организме.
Основными из них являются:
- наследственность;
- хронические воспалительные процессы в простате;
- дефицит микроэлементов;
- инфекции половых путей.
Так, у мужчин, чьи кровные родственники страдали онкологией половой системы, риск развития рака простаты в несколько раз выше. Также к основным причинам развития неоплазии относят длительные воспаления, протекающие в предстательном органе представителей сильного пола.
Они могут быть вызваны хроническим простатитом или инфекционными болезнями, которым не уделяется должное внимание, или чье лечение не было проведено своевременно.
Такие микроэлементы как цинк, селен, магний, витамины В и Е незаменимы для мужского здоровья. Их недостаток приводит к нарушению процессов метаболизма в клетках, что становится причиной генетических изменений в них и появления аномальных изменений.
Медики выделяют группы пациентов, у которых при отсутствии вышеописанных факторов также существует высокий риск развития злокачественных новообразований половой системы.
Данное заболевание чаще встречается у представителей сильного пола старше 60 лет, у молодых мужчин, долгие годы работающих на вредном производстве и подвергающихся радиационному излучению. Низкий иммунитет тоже провоцирует развитие онкологии.
Зафиксировано, что пациенты, проживающие в районах с недостатком солнечного света, чаще страдают простатической интраэпителиальной неоплазией, чем те, кто живет в жарком климате. Неправильное питание, а именно переизбыток животной пищи в рационе также относят к факторам риска развития ПИН.
Диагностика ПИН
Одним из популярных и эффективных методов ранней диагностики является анализ крови на ПСА. Простатспецифический антиген входит в группу онкомаркеров, свидетельствующих о развитии злокачественных новообразований в половой системе, а именно — в предстательной железе.
ПСА относится к косвенным признакам наличия ПИН, поскольку при данной патологии он увеличивается незначительно. Но присутствие повышенного онкомаркера послужит поводом для прохождения других, более информативных обследований.
Если данные ТРУЗИ недостаточно информативны или требуют подтверждения, больному предложат пройти современные методы обследования – компьютерную или магнитно-резонансную томографию. Такая диагностика предоставит снимки органа с разных сторон, в нескольких срезах и под всем углами.
Дополнить данные визуальных диагностик поможет биопсия тканей предстательной железы. Забор биоматериала выполняют под местной анестезией, а потом изучают клетки под микроскопом на предмет аномального строения.
Прямым показанием к выполнению биопсии может стать повышенный уровень ПСА в крови или быстрое увеличение показателей в динамике. Обычно такое явление характерно для аденомы предстательной железы (доброкачественной гиперплазии), у которой также есть высокий риск со временем перерасти в раковую опухоль.
Лечение неоплазии
На сегодняшний день нет точной методики лечения. Терапия зависит от множества факторов: вида патологии, наличия других заболеваний половой системы, присутствия хронических болезней других внутренних органов, общего состояния здоровья пациента, его возраста. Но существует алгоритм, которого придерживаются урологи при обнаружении данного заболевания.
В первую очередь, больной ставится на диспансерный учет у уролога. Он включает регулярное посещение врача, ректальные осмотры и сдачу необходимых анализов не реже, чем раз в месяц. Такое наблюдение позволит контролировать динамику патологии и предпринять необходимые меры в случае ухудшения здоровья пациента. Визуальные обследования (обычно ТРУЗИ) проводятся каждые полгода, при необходимости – чаще. Биопсия тканей предстательной железы должна проводиться не реже, чем раз в год.
ВАЖНО. Если наблюдается отрицательная динамика (опухоль растет, анализы показывают увеличение уровня ПСА и т. д.), частота обследований может быть увеличена.
Самым распространенным способом лечения ПИН сегодня остаются лучевая и гормональная терапия.
Последний вид лечения показывает высокие результаты, потому что злокачественные клетки имеют высокую чувствительность к изменению гормонального фона: если синтез данных веществ стабилизируется, клетки перестают перерождаться и возвращаются к здоровым параметрам. Терапия направлена на повышение уровня тестостерона в крови и уменьшение его воздействия на аномальные клетки простаты.
На сегодняшний день лечение гормонами – это предпочтительная терапия неоплазии. К сожалению, избавиться от нее полностью удается лишь малой части пациентов, но замедлить процесс ее развития возможно, а вместе с тем и продлить полноценную жизнь пациенту.

Занимается диагностикой и лечением таких заболеваний кожи, как псориаз, акне (угри), розацеа, себорея, экзема, дерматит (аллергический, атопический, контактный, нейродермит), лишаи различного типа.
Читайте также:

