Муцинозная карцинома толстой кишки что это такое
Особенности диагностики и лечения больных муцинозным раком толстой кишки
Муцинозный рак является редкой формой колоректального рака (КРР), на долю которого приходится около 10-15% всех случаев КРР. По своим клиническим и патоморфологическим характеристикам муцинозный рак отличается от аденокарциномы. В течение длительного времени данный гистологический вариант ассоциировался с более неблагоприятным ответом на терапию по сравнению с аденокарциномой. Несмотря на то, что до сих пор вопрос о прогнозе больных муцинозной формой КРР остается спорным, заболевание продолжает считаться прогностически неблагоприятным и мало изученным. Как бы то ни было, за последние несколько лет был проведен ряд исследований, касающихся изучения эпидемиологии и клиники данной патологии, которые позволили пролить свет на терапию больных муцинозной формой КРР. В статье, опубликованной недавно в журнале the Nature Reviews Clinical Oncology, представлена информация о последних достижениях, которые были сделаны в лечении данной патологии. Представлена информация о прогностической значимости локализации муцинозного рака в ободочной или прямой кишке, особенности ответа больных с данным заболеванием на химиотерапию, лучевую терапию и сочетанное химиолучевое лечение. Помимо этого описано, как отличается ответ на терапию больных муцинозным раком и больных аденокарциномой; представлена информация о роли поддерживающей терапии, значимости ранней диагностики муцинозной формы КРР, особенности ее метастазирования.
Муцинозный рак чаще всего встречается при локализации опухоли в ободочной, чем в прямой кишке (15% и 9% соответственно). Данный гистологический вариант КРР чаще встречается у женщин, чем у мужчин, и преимущественно локализуется в проксимальном отделе ободочной кишки. Этиология заболевания до конца остается неизвестной. По данным наблюдательных исследований заболевание реже диагностируется у лиц азиатского происхождения и чаще у населения Европы, Северной Америки и Австралии. Более того, заболевание чаще выявляют у пациентов, имеющих в анамнезе воспалительное заболевание кишечника, такие как болезнь Крона или язвенный колит, а также у больных, у которых была проведена лучевая терапия на органы брюшной полости и малого таза.
Муцинозный рак характеризуется повышенной секрецией слизи, занимающей не менее 50% объема злокачественной клетки. Правильная диагностика заболевания во многом определяется профессионализмом патоморфолога. Заболевание является низкодифференцированной формой КРР (3 степень дифференцировки). Тем не менее, определение степени дифференцировки является весьма субъективным. Насколько такие патоморфологические характеристики, как особенности роста, границы опухоли, локализация слизи и процент опухолевых клеток со слизью, влияют на исход заболевания, остается в настоящее время неизвестным. Более того, наличие перстневидных клеток среди опухолевых клеток больных муцинозной формой КРР является признаком неблагоприятного прогноза заболевания, но клиническую значимость этого фактора еще необходимо более детально изучить.
У больных муцинозным раком были описаны различные варианты аберраций. По сравнению с аденокарциномой при муцинозном раке чаще встречается микросателлитная нестабильность. Даже если при муцинозном раке имеется микросателлитная стабильность, в отличие от аденокарциномы при этом заболевании значительно снижены аберрации, связанные с изменением числа копий генов. При этом заболевании чаще встречаются BRAF мутации, что обуславливает инфильтративный характер роста опухоли. Помимо этого, у больных муцинозным раком часто встречаются мутации генов KRAS и PIK3CA. При этом заболевании часто имеется повышенная экспрессия гена MUC-2, который кодирует синтез муцина-2, белка, находящегося на поверхности кишечного эпителия и других органов, содержащих мукозную мембрану. Как бы то ни было, экспрессия данного гена не является признаком, типичным только для муцинозного рака. Повышенная экспрессия MUC-2 способствует образованию мукозного слоя, стимулирующего рост и развитие опухоли. Основные особенности муцинозного рака представлены на рисунке 1.
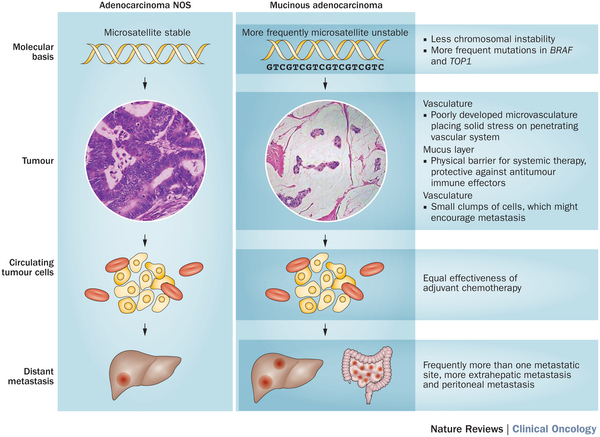
Рисунок 1. Отличительные особенности муцинозного рака от аденокарциномы.
При данной форме заболевания имеются определенные особенности, которые позволяют объяснить резистентность муцинозного рака к системной терапии при метастатическом процессе. К их числу относятся микросателлитная нестабильность, особенности строения самой опухолевой клетки и множественные очаги метастазирования. Роль опухолевого микроокружения (включая изменение состава мукозного слоя и васкуляризация опухоли) остается пока только гипотетической.
Большая роль в диагностике муцинозного рака на дооперационном этапе отводится магнитно-резонансной томографии (МРТ), особенно если она проводится параллельно с выполнением гистологического исследования. Существует ряд механизмов, позволяющих объяснить относительную резистентность муцинозного рака к химиотерапии и лучевой терапии по сравнению с аденокарциномой. Подобная резистентность может быть обусловлена сочетанием разной молекулярной сигнатуры и особенностями строения муцин-содержащих опухолей, отличных от аденокарциномы, что приводит в конечном итоге к повышенной васкуляризации и росту опухоли.
Несмотря на относительно неблагоприятный прогноз, определенные успехи в терапии данных больных были достигнуты в связи с улучшением стандартов хирургического вмешательства и выполнения тотальной мезоректальной эксцизии. Подобная тактика позволяет выполнить операцию без разрыва опухоли и попадания ее содержимого в брюшную полость. В связи с этим постановка диагноза на дооперационном этапе имеет большое значение для хирургов, так как позволяет им не только выработать адекватную тактику во время операции, но и предугадать возможные осложнения в послеоперационном периоде.
Дальнейшие достижения в лечении данной патологии связывают с адъювантной и неоадъювантной терапией, при проведении которой необходимо принимать во внимание как особенности строения, так и особенности молекулярного профиля этих опухолей.
При диагностике заболевания на распространенной стадии процесса прогноз больных муцинозным КРР значительно хуже по сравнению с прогнозом больных метастатической аденокарциномой. В связи с этим стандартом терапии данных больных остается мультимодальный подход, благодаря которому возможно объединение усилий разных специалистов. Неудивительно, что те особенности данного заболевания, которые необходимо учитывать, были выделены отдельно для каждого специалиста этой мультидисциплинарной команды.
- Оценку ответа муцинозного рака прямой кишки на химиолучевую терапию не всегда удается выполнить при помощи МРТ.
- При достижении полного патоморфологического ответа после проведения предоперационной терапии МРТ может быть единственным методом, позволяющим определить гистологию опухоли.
- В связи с высокой частотой метастазирования опухоли проводится активное наблюдение больных.
- На предоперационном этапе диагноз поставить сложно.
- Проведение предоперационной терапии затрудняет последующую патоморфологическую оценку эффекта.
- Определение степени дифференцировки является субъективным.
- У больных муцинозным раком прямой кишки постановка диагноза затруднена после проведения предоперационной химиолучевой терапии.
- Опухоли имеют большой размер, в связи с чем есть риск их частичного удаления.
- Неполное удаление является неблагоприятным фактором прогноза больных муцинозным раком прямой кишки.
- У больных муцинозным раком прямой кишки после проведения предоперационной химиолучевой терапии остается высоким риск наличия опухолевых клеток в краях опухоли.
- Высокий риск метастазирования по брюшине и разрыва опухоли во время операции.
- Диагностика муцинозного рака является неблагоприятным прогностическим фактором у пациентов, имеющих потенциально резектабельные метастазы в печени.
- Больные муцинозным раком прямой кишки хуже отвечают на проведение химиолучевой терапии, в отличие от больных аденокарциномой.
- Больные муцинозным раком прямой кишки выигрывают от проведения короткого курса лучевой терапии.
- Больные муцинозным раком прямой кишки хуже отвечают на проведение индукционной терапии, в отличие от больных аденокарциномой.
- Выигрыш больных муцинозным раком ободочной кишки III стадии от проведения адъювантной терапии соответствует таковому у больных с аденокарциномой.
Такой недуг, как аденокарцинома толстой кишки, – это самое часто встречаемое злокачественное новообразование, локализующееся в данном органе. Проведение диагностики представляет некоторую затрудненность, так как патология протекает нетипично и бессимптомно. Вследствие позднего обнаружения аденокарциномы повышается уровень смертности у заболевших пациентов. Поэтому важно выявить недуг на первом этапе развития.

- Аденокарцинома – что из себя представляет?
- Причины
- Классификация
- Виды
- Стадии
- Симптоматика
- Диагностические действия
- Терапевтические действия
- Операция
- Химиотерапия
- Лучевая
- Прогноз
Аденокарцинома – что из себя представляет?
Из всех раковых патологий аденокарцинома образовывает 80%, к тому же разрушаются как раз стенки толстой кишки. Среди злокачественных заболеваний данный вид стоит на 3 месте у мужского населения, на 4 – у женского. Превосходят ее лишь новообразования пищеварительного тракта, легких, груди. Патологии зачастую подвергаются пациенты после 50 лет.
Отсутствие симптоматики и не характерность клинического течения недуга на ранних стадиях появления становятся причиной позднего ее обнаружения, малого процента выживаемости.
Причины
Медиками было установлено, что появление рака, принадлежащего колоректальной группе, изредка обусловлено генетической мутацией. Главные причины формирования аденокарциномы имеют внешний, наследственный характер.
Провоцирующими факторами могут быть:
- озлокачествления доброкачественных опухолей;
- малоподвижность, сидячая работа;
- болезни толстого кишечника (полипоз, геморрой, трещины ануса, свищи);
- воспаления хронической формы (энтероколит);
- постоянные стрессы, переживания;
- болезнь Крона;
- трудоспособность на вредных предприятиях;
- излишняя масса тела;
- вирус папилломы;
- частые запоры;
- употребление определенных медикаментов;
- неправильное питание;
- курение, алкоголь;
- анальный секс;
- кишечная непроходимость.

Озлокачествление аденокарциномы может быть обусловлено разными факторами, нарушением кровоснабжения, моторной дисфункцией клеток кишечника.
Классификация
Опухолевое произрастание меняет форму железистых клеток. Малой опасностью располагают такие клетки, что от нормальных почти не отличаются. Разграничить их по стадии возможно цитологическим изучением биопсийного материала. Насколько интенсивнее проявлены характерные признаки, тем наименьшей степенью различия становятся клетки опухоли.
Типовая классификация делится на:
- 1 тип – высокодифференцированная аденокарцинома толстой кишки – микроскопическое исследование отмечает расширенные ядра клеток, функциональных нарушений не имеется. И если на этой стадии начать лечение, результат будет положительный. Особенно благоприятна терапия пожилых пациентов, можно достичь долгой ремиссии. А вот у молодого населения прогноз неважный, на протяжении года способны появиться рецидивы.
- 2 тип – умеренно дифференцированная аденокарцинома толстой кишки – может быть большого размера, происходит чрезмерное разрастание клеток, симптомами становится разрывание стенки кишечника, ее полная непроходимость, кровотечение. Состояние усугубляется перитонитом, свищами. Большая вероятность перехода в следующий, самую опасный, вид. Но после оперативного вмешательства и дальнейшей терапии можно прожить еще не менее 5 лет.
- 3 тип – низкодифференцированная аденокарцинома толстой кишки – нарост классифицируется полиморфизмом, моментально растет, переходит на рядом находящиеся органы, повреждает лимфоузлы. У нее нет очерченных границ. Обладает скоростью высокой темноклеточная аденокарцинома. Операция желательна на раннем развитии, здесь гарантировать продолжительность ремиссии трудно.
Так или иначе, какая бы опухоль ни была, на позднем этапе терапия безрезультативна.
Соответственно, с типом аденокарциномы толстого кишечника недуг разделяется на:
- Муцинозную аденокарциному – складывается из эпителиальных клеток, наличия слизи, не имеет точных границ, метастазы образуются в находящихся рядом лимфоузлах. Форма не восприимчива к лучевому воздействию, из-за чего происходят рецидивы.
- Перстневидноклеточную – характеризуется наибольшей злокачественностью с метастазированием аденокарциномы толстой кишки. Отмечается значительней в печени и лимфоузлах. Патология возникает у молодых, сосредотачивается в толстом кишечнике.
- Тубулярную – образование с размытыми границами, напоминает трубчатую структуру с формой цилиндра, кубика. Диаметром может быть маленьким, постепенно увеличивается, возможны кровотечения. Обнаруживается у половины заболевших людей.
- Плоскоклеточную аденокарциному – характеризуется наивысшей степенью злокачественности, часто располагается в прямой кишке. Переходит в простату, влагалище либо мочеточники. Итогом лечения становятся постоянные рецидивы, наименьшая степень выживаемости.

Диагностика поможет определить разновидность опухоли, опираясь на это, специалист решит последующие лечебные действия.
Для установления степени тяжести железистого рака аденокарцинома имеет международную характеристику.
Классификация по стадиям следующая:
- Нулевая – новообразование маленькое, не растет, нет метастазов.
- Первая-вторая – 2-5 см, а то и большего диаметра, однако метастазов не имеет.
- Третью можно поделить на:
- 3А – распространяется в ближайшие органы, существуют метастазы в лимфатических узлах;
- 3В – обладает большими размерами с метастазами в рядом находящихся органах.
- Четвертая – устанавливается при дальних метастазах, хоть и размер образования незначительный.
Раковая болезнь тяжело поддается терапии, прогноз во многих случаях – неблагоприятный.
Симптоматика
Злокачественная опухоль в толстом кишечнике способна длительный период никак не выражать себя. Предшествуют аденокарциноме толстой кишки различные воспаления, вследствие чего начальные признаки больной принимает как усугубление существующего недуга.
Вн начале развития рака, если быть внимательным к своему здоровью, можно заметить некие проявления, которые по одиночке не свидетельствуют о заболевании.
Симптомы аденокарциномы толстой кишки:
- снижение или потеря аппетита;
- расстройство стула (понос, запор);
- распирание, вздутие живота;
- увеличенное газообразование, метеоризм;
- ноющие систематические боли в брюшной полости;
- при опорожнении имеется кровь, слизь;
- уменьшение веса;
- тошнота;
- слабость, недомогание;
- повышение температуры тела.
По мере увеличения опухоли данная симптоматика будет проявляться ярче. Например, увеличивается боль в животе, возникает изжога, тошнота, рвота. Температурные показатели достигают 38°С, это обусловлено воспалением, раковой интоксикацией. Помимо непостоянной дефекации, человек страдает от ложных позывов к испражнению, все время кажется, что хочется в туалет.
Когда раковые клетки поступают в печень, поджелудочную железу, желчный пузырь, кожа и склеры начинают желтеть. Осложненная степень аденокарциномы толстой кишки вызывает расширение печени, асцит.
Диагностические действия
Для установления аденокарциномы используют полный комплекс диагностических мероприятий. Первым делом проводится сбор анамнеза, врач выслушивает человека, его жалобы, затем производит осмотр и пальпационное исследование.
Диагностика аденокарциномы подразумевает следующие действия:
- анализ крови, мочи;
- сдача кала;
- рентгенографию – разрешает распознать нарушение рельефа в слизистой, повышение моторики, увеличение стенок над патологическим выпиранием;
- КТ, МРТ – устанавливает строение, размещение опухоли, степень поражения близких органов;
- биопсия – забор тканей биоптата с целью цитологического исследования;
- УЗИ (чрескожное, эндоректальное) – определяет место расположения новообразования, отдаленные метастазы;
- колоноскопия – самый действенный способ, разрешает обследовать все отделы кишечника.
После выявления опухоли специалист, опираясь на этап, прописывает соответствующее лечение.
Терапевтические действия
Зачастую применяется комбинированное лечение аденокарциномы толстой кишки, однако главным способом все же остается операция.
Убирается не только пораженный участок, но и метастазированные ткани. Подготовка к манипуляции состоит в следующем:
- за 4-5 дней потребуется бесшлаковая диета;
- употребление слабительных препаратов;
- применение очистительных клизм;
- в определенных ситуациях проводят промывание тракта при помощи Лаважа, Фортранса.
Чтобы недоброкачественные клетки аденокарциномы не разнеслись с потоком крови, в момент операции не касаются опасных тканей. Передавив венозные сосуды, пораженный участок кишки вырезают. Такое вмешательство разрешает предупредить осложнения аденокарциномы (воспаление, кровотечение, боль).
Лечение химией аденокарциномы осуществляется как дополнительный метод. Используются такие лекарства: Ралтитрексид, Капецитабин, Лейковорин. Эти медикаменты иногда применяются в сочетании.

Процедуру часто выполняют наряду с операцией. Если произвести химиотерапию до удаления аденокарциномы, это разрешит не допустить распространения опасных клеток, после способствует предупреждению рецидива.
Радиационное излучение снижает площадь увеличения аденокарциномы, прекращает метастазы. Данный способ применяется крайне редко, поскольку при подвижности толстая кишка все время изменяет свое расположение. Облучение делается до и после вмешательства.
Манипуляцию производят также при новообразованиях низкодифференцированных, то есть, больших ее размерах, где операцию выполнять бессмысленно. Ведь удаление не во всех случаях осуществляется, так как размер, толщина прорастания способны этого не допустить.
Прогноз
При комплексном подходе, умеренно-дифференцированной аденокарциноме толстой кишки прогноз будет не менее 40%. Итог зависит от своевременного терапевтического действия. У пожилых заболевших с низкодифференцированной формой – 50%. После удаления имеется вероятность рецидива, а также повторного появления рака. Положительным прогнозом обладает высокодифференцированный вид, почти 50% больных справились с болезнью.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!

Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
Карцинома толстой кишки — это злокачественная опухоль, которая развивается из эпителиальных клеток слизистой оболочки толстого кишечника. На ее долю приходится около 95% всех случаев рака данной локализации.
- Классификация и симптомы
- Стадии карциномы толстой кишки
- Симптомы
- Метастазирование карциномы толстой кишки
- Диагностика новообразований толстой кишки
- Скрининг рака толстой кишки
- Лечение карциномы толстой кишки
- Прогноз и выживаемость при карциноме толстой кишки
- Профилактика карциномы толстой кишки
Причиной развития карциномы толстой кишки является злокачественная трансформация клеток ее эпителия, в результате чего они начинают бесконтрольно размножаться. Что служит причиной такой трансформации до конца неизвестно, и на этот вопрос предстоит ответить в будущем. Пока можно только говорить о факторах риска, увеличивающих вероятность развития злокачественных новообразований толстой кишки. К ним относят:
- Аденоматозные полипы. Карциномы практически никогда не развиваются на здоровом эпителии. Им всегда предшествуют доброкачественные гиперплазии ткани, коими и являются полипы. Следует отметить, что не каждый полип превратится в рак. Здесь также есть группы риска. Наиболее склонны к малигнизации аденоматозные полипы размером более 1 см, располагающиеся на широком основании. Другие виды полипов тоже способны к злокачественной трансформации, но случается это реже.
- Гастрономические особенности. Одним из основных факторов способствующих развитию колоректального рака является нерациональное питание, а именно переедание, употребление большого количества жиров животного происхождения, жареных, соленых, острых, копченых и маринованных блюд.
- Возраст старше 50 лет. Рак толстой кишки редко диагностируется у людей младше 40, но при увеличении возраста, количество больных возрастает.
- Наследственная предрасположенность. Около 5% карцином толстой кишки имеет семейный характер и развивается на фоне наследственных заболеваний — наследственного неполипозного рака толстой кишки или семейного аденоматозного полипоза.
- Наличие хронических заболеваний толстого кишечника — болезнь Крона или неспецифический язвенный колит.
- Первичные и вторичные иммунодефициты.
Таким образом, в группу риска входят следующие категории лиц:
- Люди старше 50 лет.
- Люди с хроническими заболеваниями толстого кишечника — полипы, неспецифический язвенный колит, болезнь Крона.
- Люди, не придерживающиеся принципов здорового питания.
- Люди, злоупотребляющие алкоголем.
Классификация и симптомы
С точки зрения гистологического строения, выделяют следующие виды карцином толстой кишки:
- Тубулярная аденокарцинома. Она образована специфическими трубчатыми структурами. Характеризуется небольшими размерами и нечеткостью контуров и границ.
- Муцинозная аденокарцинома. Ее характерным признаком является продуцирование большого количества слизи. Она может занимать более половины объема злокачественной клетки, что хорошо видно во время морфологического исследования. Этот вид карциномы относится к низкодифференцированным формам рака, поэтому он отличается агрессивным течением и неблагоприятным прогнозом.
- Перстневидноклеточная аденокарцинома. Этот вид рака также имеет высокую степень злокачественности. На ранних стадиях диагностируется редко, поскольку не имеет выраженных проявлений даже при обследовании с помощью колоноскопии. Выявляется в 1-2% случаев всех карцином толстой кишки.
Стадии карциномы толстой кишки
1 стадия — опухоль не выходит за пределы слизистой оболочки толстой кишки.
2 стадия — карцинома прорастает стенку кишки по всей толщине.
3 стадия — опухоль выходит за пределы кишечной стенки в брюшную полость или полость малого таза, либо имеются метастазы в регионарные лимфатические узлы.
4 стадия — опухоль распространяется по серозной оболочке брюшной полости (канцероматоз брюшины), либо дает метастазы во внутренние органы.
Симптомы
Симптомы рака толстой кишки начинают проявляться, когда опухоль достигает значительных размеров. Сначала это неспецифические проявления:
- Повышенная утомляемость.
- Похудение.
- Нарушение аппетита.
- Явления диспепсии — вздутие живота, запоры, диареи.
По мере роста опухоли присоединяются более специфичные симптомы. Например, при изъязвлении стенок слизистых покровов характерны скрытые кровотечения. Они не определяются визуально, но их можно обнаружить с помощью проведения специального теста — анализ кала на скрытую кровь. Этот тест используется в некоторых странах для скрининга колоректального рака. Косвенным признаком скрытого кровотечения является развитие хронической анемии.
- Новообразования больших размеров могут осложняться распадом опухоли с развитием внутрикишечных кровотечений, основным признаком которых является кровь в кале.
- При локализации опухоли в верхних и средних отделах кишечника возникает мелена — полужидкий кашицеобразный черный стул, его еще называют дегтеобразным стулом. Он возникает из-за ферментации крови в толстом кишечнике.
- При распаде опухолей прямой кишки возникает выделение крови из заднего прохода или обнаруживаются примеси алой крови в кале.
- На фоне кровопотери развивается анемия — падение уровня гемоглобина, головокружение, слабость, бледность кожи.
Кишечная непроходимость развивается из-за обтурации просвета кишки опухолью. Симптоматика будет определяться местом расположения новообразования. Правый отдел толстого кишечника имеет широкий просвет, поэтому непроходимость развивается редко и в основном на терминальных стадиях. Левый отдел толстой кишки имеет более узкий просвет, а кишечное содержимое в нем более плотное. Поэтому возникновение кишечной непроходимости в этом случае является частым признаком. При этом пациенты отмечают отсутствие стула, схваткообразные боли в животе, вздутие живота, резкое ухудшение состояние.
В ряде случаев непроходимость имеет компенсированный характер. Периодически развиваются запоры, которые через некоторое время сменяются зловонными поносами, которые связаны с тем, что кишечная микрофлора запускает процессы гниения и брожения, разжижающие плотные каловые массы. Рано или поздно частичная кишечная непроходимость становится полной и требует лечения в условиях стационара.
Метастазирование карциномы толстой кишки
Карцинома толстого кишечника может давать метастазы несколькими способами:
- Лимфогенный. С помощью лимфы злокачественные клетки сначала достигают регионарных лимфатических узлов, а потом разносятся более отдаленные группы, в частности могут поражаться надключичные лимфоузлы.
- Гематогенный путь. Он реализуется посредством тока крови. Как известно, раковые опухоли имеют обильную сосудистую сеть, причем внутренней выстилкой сосудов являются сами раковые клетки, они отрываются и мигрируют с током крови по всему организму. При колоректальном раке чаще всего поражается печень и легкие, при низкодифференцированных опухолях могут быть метастазы в костный мозг.
- Контактный путь. При прорастании рака за пределы стенки кишки, злокачественные клетки могут имплантироваться в соседние органы и ткани: печень, брюшину, параректальную клетчатку и др.
Диагностика новообразований толстой кишки
Для обнаружения рака толстой кишки проводится колоноскопия — осмотр всей поверхности толстой кишки посредством гибкой фиброскопической трубки. С ее помощью можно визуализировать новообразование, уточнить его размеры и взять биопсию. Для обнаружения опухоли терминальных отделов кишечника допустимо проводить ректороманоскопию или ректосигмоскопию — осмотр прямой и сигмовидной кишки. После постановки диагноза все равно необходима колоноскопия, поскольку есть вероятность нахождения синхронных злокачественных опухолей в других отделах кишечника. Если колоноскопия на дооперационном этапе невозможна, ее проводят после операции.
Материал, полученный с помощью биопсии, отправляется в лабораторию для морфологического и молекулярно-генетического исследования. Только после получения результата проводится планирование лечения.
Для уточнения стадии распространения заболевания, проводят дополнительные методы исследования, которые позволят более точно определить размеры опухоли, ее взаимоотношение с другими органами, а также выявить метастазы в лимфатические узлы и внутренние органы:
- КТ.
- МРТ.
- Рентген грудной клетки.
- УЗИ органов брюшной полости.
Для поиска микрометастазов и метастазов в костный мозг используется ПЭТ-КТ, в основе которых лежит применение радиоактивных препаратов, которые в повышенных количествах накапливаются злокачественными клетками и хорошо визуализируются на снимках.

Из лабораторных методов исследования применяют:
- Общий анализ крови — при колоректальном раке часто развиваются анемии.
- Анализ кала на скрытую кровь — позволяет заподозрить наличие скрытого кровотечения, источником которого часто является колоректальный рак.
- Определение онкомаркеров. Наиболее специфичен для КРР раково-эмбриональный антиген.
Скрининг рака толстой кишки
Скрининг рака толстой кишки направлен на обнаружение опухоли у лиц из группы риска, которые не предъявляют жалоб и считают себя здоровыми. Разные страны, в зависимости от своих финансовых возможностей, предлагают следующие программы:
- Анализ кала на скрытую кровь. Это метод позволяет заподозрить наличие кровоточащих опухолей с изъязвленной поверхностью. Недостатком метода является относительно низкая чувствительность и специфичность. Во-первых, методика работает только в отношении кровоточащих опухолей. Другие новообразования, с неповрежденной поверхностью, которая обычно бывает на ранних стадиях, таким методом не обнаруживаются. Вторым моментом является то, что тест может дать положительный результат при наличии других заболеваний ЖКТ, сопроводающихся скрытыми кровотечениями и незначительной кровоточивостью. Сюда относят доброкачественные полипы, воспалительные заболевания толстой кишки, язвы желудка и 12-перстной кишки и даже пародонтит, при котором развивается повышенная кровоточивость десен. Если у пациента обнаруживается положительный тест на скрытую кровь, его направляют на дальнейшее обследование.
- Колоноскопия. Тотальная колоноскопия является золотым стандартом раннего обнаружения рака толстой кишки и, что самое главное, предраковых заболеваний. Как мы знаем, в подавляющем количестве случаев колоректальный рак развивается из имеющихся полипов. Если их своевременно удалить, заболевание удастся предотвратить. Малигнизация полипов происходит в течение многих лет, поэтому колоноскопию рекомендуют делать хотя бы 1 раз в 3 года, начиная с 50-летнего возраста.
Лечение карциномы толстой кишки
Оптимальным методом лечения рака толстой кишки является его радикальное хирургическое удаление. Радикальность операции должна подтверждаться срочным гистологическим исследованием на предмет наличия злокачественных клеток в краях отсечения. Если опухоль проросла в соседние органы, производят их резекцию единым блоком. Одномоментно производят удаление регионарных лимфатических узлов.
Если опухоль находится в нерезектабельном состоянии, проводят паллиативные вмешательства, направленные на проедотвращение развития кишечной непроходимости. С этой целью накладывают обходные анастомозы, производят стентирование опухоли или накладывают колостому — приводящий отдел кишки выводят на переднюю брюшную стенку. После этого пациента переводят на химиотерапевтическое лечение.
Химиотерапия при раке толстой кишки применяется в рамках комбинированного лечения, а также используется как самостоятельный метод лечения при нерезектабельных опухолях и/или при наличии отдаленных метастазов. При комбинированном лечении, ХТ может использоваться в адъювантных и неоадъювантных режимах.
Адъювантная ХТ показана в следующих случаях:
- Распространение опухоли за пределы кишечной стенки.
- Наличие регионарных метастазов.
- Наличие злокачественных клеток в краях отсечения опухоли.
- Низкодифференцированные формы рака.
Неоадъювантная химиотерапия может применяться при некоторых нерезектабельных формах рака для перевода их в операбельное состояние. Примером может служить применение химиолучевой терапии при местно-распространенном раке прямой кишки.
Таргетная терапия воздействует на молекулярные мишени, которые отвечают за ключевые процессы жизнедеятельности злокачественных клеток. Для рака толстой кишки такими мишенями является эпидермальный фактор роста EGFR и сосудистый фактор роста.
Контакт лиганда с EGFR запускает химические процессы, отвечающие за рост и размножение. Если блокировать этот рецептор, передача сигнала станет невозможной и процесс размножения опухолевых клеток прекратится. Существует много препаратов, блокирующих EGFR. При колоректальном раке используется два — цетуксимаб и панитумумаб. Их назначение улучшает ответ опухоли на терапию цитостатиками и пролонгирует время до прогрессирования патологии.
Однако данное лечение не подходит пациентам с наличием мутации в генах KRAS, поскольку в этом случае синтезируется белок, являющийся промежуточным звеном в передаче молекулярного сигнала от EGFR к ядру клетки, поэтому блокада этого рецептора не имеет смысла, она неэффективна.
Еще одной мишенью для действия таргетной терапии является сосудистый фактор роста. Как известно, злокачественные опухоли обильно кровоснабжаются за счет активного роста кровеносных сосудов. Стимулирует этот процесс сосудистый фактор роста. Если блокировать его действие, опухоль лишится полноценного кровоснабжения и потеряет способность к гематогенному метастазированию. Препаратом, оказывающим такой эффект, является бевацизумаб.
Лучевая терапия при колоректальном раке имеет ограниченное применение и используется только в рамках химиолучевой терапии рака прямой кишки. В качестве паллиативного лечения она может применяться при наличии отдаленных метастазов.
Прогноз и выживаемость при карциноме толстой кишки
Прогноз при раке толстой кишки зависит от стадии заболевания, гистологического типа опухоли и возможности проведения радикального лечения. Наилучшие показатели пятилетней выживаемости у рака 1-2 стадии, у них она составляет 95 и 70% соответственно. При проведении радикального лечения 3 стадии, 5-летняя выживаемость достигает 50%, при невозможности его проведения пятилетний рубеж переживают только 10% больных.
Профилактика карциномы толстой кишки
Рак толстой кишки можно предотвратить. Снижают риск развития КРР следующие мероприятия:
- Сбалансированное питание с достаточным количеством в рационе пищевых волокон и клетчатки. Ими богаты овощи, фрукты, зерновые каши.
- Снижение употребления канцерогенных продуктов — животные жиры, жареные, копченые, маринованные блюда, фаст фуд и т. д.
- Достаточное употребление жидкости.
- Достаточная физическая активность.
Помимо этого, необходимо своевременное лечение заболеваний кишечника, в том числе удаление полипов.
Читайте также:

