Можно ли рожать с кистой надпочечника
Киста надпочечника – редкое заболевание, которое характеризуется образованием в надпочечнике полой структуры одно- или многокамерного типа, заполненной жидкостью. Оно протекает бессимптомно – о том, что в надпочечнике появилось образование, человек обычно узнает в ходе ультразвукового исследования. Зачастую кисты закладываются еще в период эмбрионального развития. Крупные образования обычно удаляют хирургическим путем, за небольшими будет достаточно просто наблюдать.
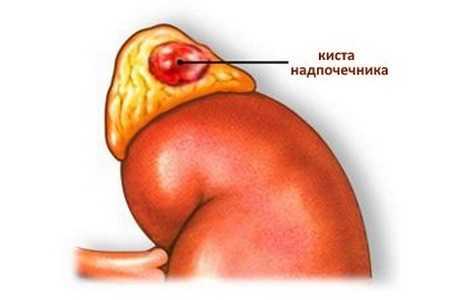
Особенности патологии
Надпочечники – это эндокринные железы, которые располагаются над полюсами почек и отвечают за продуцирование целого набора гормонов. Также они обеспечивают нормальную приспосабливаемость организма к стрессам и регулируют метаболизм. Киста, которая образуется в данных органах, представляет собой гормонально не активное доброкачественное образование. Клинические проявления асимптоматичны, поэтому образование обнаруживают на УЗИ (человека беспокоит какое-либо заболевание брюшной полости, он отправляется на УЗИ, где врач диагностирует опухоль надпочечника).
Киста надпочечника имеет четкие контуры, овальную или круглую форму. Стенки эхогенные, не толстые, содержимое образования ахэногенное, их внутренняя поверхность в норме гладкая. Почему симптомы проявляются крайне редко? Дело в том, что киста надпочечников не влияет на продуцирование гормонов и, соответственно, гормональный фон не изменяет. Поэтому в течение длительного периода человек чувствует себя так же, как раньше, и поводов для беспокойства у него не возникает.
Кистозные образования надпочечников бывают разных размеров, имеют те или иные морфологические признаки. Они очень крупные? В таком случае клинические проявления могут быть довольно сильно выраженными.
В зависимости от морфологических признаков, доброкачественные опухоли делятся на:
- Эпителиальные – они выстилаются цилиндрической тканью, эпителием либо клетками почки.
- Эндотелиальной – появляется в результате эктазии сосудов лимфы и крови.
- Паразитарной – ее образование вызывают гельминты эхинококка.
- Пвсевдокистой – псевдокиста является последствием кровоизлияния либо опухоли железы.
Кистозные образования обычно одиночные и локализуются с одной стороны (это может быть киста правого или левого надпочечника). Множественные и двусторонние поражения тоже встречаются, но мало.
Чаще всего кистообразные образования одиночные
Симптомы
Как мы уже выяснили, при наличии кистозных опухолей надпочечников выраженных симптомов почти никогда нет. Исключение составляют случаи, когда образование имеет значительные размеры. При крупных кистах пациенты могут жаловаться на:
- Тянущие боли, неприятные ощущения в пояснице.
- Может бывать чувство сдавленности в брюшине.
- Повышенное артериальное давление.
- Болевые ощущения в месте локализации кисты (болит бок).
Эти проявления возникают в результате нарушения работы почек, передавливания почечной артерии. Боль обычно ноющая, то появляется, то проходит.
Диагностика
Труднее всего диагностировать крупные кистозные опухоли – главная сложность состоит в определении их принадлежности к определенному органу. Иногда только в ходе вскрытия умершего врачи выясняют, что на поверхности одного надпочечника была локализована киста или, например, при удалении псевдокисты поджелудочной железы хирург обнаруживает эпителиальную кисту на одном из надпочечников. Тип стенок при этом может быть любым (фиброзный, гладкий).
В рамках диагностического обследования врач исключает наличие других патологий:
- Липосаркомы.
- Околонадпочечниковой аневризмы.
- Забрюшинной тератомы.
- Злокачественных почечных опухолей.
- Метастаз.
Если возникли трудности с определением места локализации кисты, врач направляет пациента на МРТ. Дополнительно может потребоваться исследование гормонального фона.
Лечение
Обнаружена киста на надпочечнике – что теперь делать? Вырезать ее есть смысл только крупные опухоли – если диаметр образования не превышает 4 см, достаточно будет следить за ее развитием. Но если образование начнет активно увеличиваться, возможно развитие гнойного воспаления или разрыва пузыря. Удаленный пузырь может в будущем появляться снова, поэтому удаление производится только в том случае, если других вариантов не остается.
Если диаметер опухоли не превышает 4 см, ее не обязательно вырезать
Практикуются ли в лечении кистозных опухолей надпочечников консервативные способы? На сегодняшний день не практикуются. Самыми успешными считаются такие методы как:
- Цистэктомия – удаление хирургическим путем кистозного образования вместе с оболочкой.
- Парциальная адреналэктомия – в данном случае киста удаляется, но здоровые ткани сохраняются.
Анализ структуры опухоли делается непосредственно в процессе удаления – его результаты позволяют адекватно завершить операцию.
К гормонально-неактивным доброкачественным кистам, которые имеют небольшие размеры, используется лапароскопический доступ. Применение эндоскопических методик позволяет сокращать срок реабилитации к минимуму.
Заключение
Кистозные образования в надпочечниках встречаются нечасто и обычно никак не дают о себе знать. Главным способом диагностики является УЗИ, но для определения принадлежности образования к тому или иному органу врач может направить пациента на МРТ. Удалять кисту есть смысл только в том случае, если она имеет крупные размеры, злокачественный характер или активно растет. В остальных случаях за ней будет достаточно просто наблюдать.
Оставьте комментарий 3,995
Организм и тело женщин меняются во время беременности. В том числе происходят изменения и в функционировании надпочечников. Большинство из этих изменений спровоцированы деятельностью гормонов. Это специфические биологически активные вещества, которые даже в небольшом количестве могут существенно повлиять на деятельность других систем органов. Как же изменяются их показатели?
Как влияет на гормоны беременность?
Повышается выработка аденокортикотропного гормона (АКТГ) в гипофизе, который усиливает кожную пигментацию. Производство АКТГ возрастает, поскольку организм женщины переживает беременность как стрессовое состояние. Вследствие этого производительность минералокортикоидов и глюкокортикоидов в надпочечниках тоже увеличивается. По влиянию на физиологические системы в организме кортикостероиды (гормоны, которые воспроизводят надпочечники) можно распределить на три группы, в зависимости от того, где осуществляется их синтез.
Как уже говорилось ранее, они делятся на три группы:
- К первой группе относятся те, которые синтезируются в клубочковой зоне. Это минералокортикоиды, они способствуют регуляции водно-солевого обмена в организме, ведь они задерживают соли и жидкость, при этом подавляя иммунитет. Это весьма кстати при беременности, ведь благодаря этому свойству плод не отторгается от организма матери. Они отвечают и за проявления других эффектов во время беременности: волосы становятся более тонкими, повышается пигментации кожи. Эти гормоны надпочечника способствуют усилению роста волос по всему телу и истончению кожи, что приводит к появлению растяжек. Их недостаточность приводит к заболеванию Аддисона.
- Вторая группа — гормоны, которые синтезируются в почковой зоне. Это глюкокортикоиды, которые увеличивают уровень глюкозы в крови, отвечают за регенерацию клеток печени. При их действии возрастает расщепление жировой ткани. Глюкокортикоиды повышают давление в артериях и стимулируют выработку кровяных телец в костном мозге, что помогает восполнить кровь быстрее в случае ее потери, ослабляют производство коллагена и процесс фагоцитоза.
- К третьей группе относятся половые гормоны, которые создаются в сетчатой зоне. В надпочечниках мужские половые гормоны перерабатываются в женские с помощью специального фермента. Иногда бывают генетические отклонения, которые обусловлены недостаточной выработкой этого фермента. Вследствие этого мужских гормонов вырабатывается больше, что несет опасность для плода — повышается вероятность его отторжения.
Вернуться к оглавлению
Как узнать о гормональных отклонениях?
Обнаружить отклонения возможно и до того, как наступит беременность, если сдать анализ крови. Чрезвычайно важно узнать, в норме ли гормональный фон женщины, ведь это даст возможность получить информацию о потенциальных угрозах для плода и беременности. Таблица 1 продемонстрирует показатели экскреции в моче 17-КС и 17-ОКС вне и во время беременности и после родов.
Вернуться к оглавлению
Беременности при гипокортицизме
Гипокортицизм — почечная недостаточность, при которой уменьшается выработка гормональных веществ (кортизол, альдостерон) корковым шаром надпочечников. У нее бывает острая и хроническая форма. Хроническая, в свою очередь, распределяется на первичную (та, которая обусловлена болезнью Аддисона или истощением коры надпочечников, их атрофией) и вторичную (та, которая связана с недостаточностью синтезирования АКТГ в гипофизе).
Это заболевание характеризуется повышением производительности меламорфного гормона. Диагноз устанавливают на основе гормонального анализа крови или рентгена. В последнем случае у 25% пациентов можно наблюдать, что есть в наличии обызвествления над верхними полюсами почек с крапчатой структурой. Иногда при этом делают биопсию почек, чтобы выработать четкую стратегию лечения.
Болезнь может быть вызвана деструктивными изменениями, которые возникли в результате воспалительных процессов (пиелонефрит), трансплантации органа, влияния неспецифических факторов или же, что отмечается чаще всего, жизнедеятельности бактерий, например, туберкулезных палочек. Почечная недостаточность может возникнуть у тех, кто долго принимали стероидные гормоны, особенно после того, как была проведена двусторонняя адренолэктомия.
При беременности надпочечниковая недостаточность опасна для ребенка, особенно острая форма. Ведь это замедляет рост плода и повышает риск возникновения его смерти внутри утробы. Нужно найти источник болезни и начать лечение препаратами. Если срок беременности выше 32−34 недель, то вызывают преждевременные роды. Но если жизни матери заболевание не угрожает, то беременность можно продлить.
Гиперкортицизм и беременность
Это заболевание связано с избыточным функционированием коры надпочечников. Эти сбои могут быть обусловлены наличием кортикостером при синдроме Иценко-Кушинга. Это патологические изменения в организме, которые проявляются в первичной форме болезни специфическими опухолями, которые воспроизводят гормоны. Вторичная форма синдрома Иценко-Кушинга проявляется гиперфункцией гипофиза вследствие возникновения его аденомы. То есть повышено производство гормона АКТГ.
При беременности это может негативно повлиять как на здоровье ребенка, так и матери. Ведь, помимо осложнения протекания болезни, существует опасность родить детей с почечной недостаточностью. Развивается стремительно тяжелая форма гестоза. Возникает внутриутробная дистрофия и асфиксия плода (недостаточность кислорода), существует опасность мертворождения и самопроизвольного аборта.
Лечение при выявлении опухоли состоит в том, что, несмотря на срок беременности, просто необходимо прервать ее и удалить опухоль. Рекомендуют врачи сделать это в срок до 12 недель. Но если беременность сохранили и в II триместре, то медикаментозное лечение продолжают до наступления рождения ребенка. В третьем триместре врачи рекомендуют ускорить роды искусственным путем и удалить опухоль из организма матери. Но родоразрешение до наступления срока следует начать только по показаниям доктора-эндокринолога, акушера-гинеколога.
Беременность при дисфункции коры надпочечников
Надпочечная кора вырабатывает минералокортикоиды и половые гормоны, такие как андрогены, эстрогены, гестагены. Во время беременности функциональная активность коры надпочечников возрастает. Это связано с повышением концентрации эстрогенов, наличием плаценты, а также особенностями обмена веществ в печени с участием кортизола (его активность при нормальной беременности снижена). Плацента поддается проникновению кортикостероидов с легкостью. Причем это не зависит от их происхождения — от матери или, собственно, от плода.
Причины заболевания могут быть разнообразными. Это бывают дефекты синтезирования кортикостероидов, которые генетически обусловлены, наличие онкологических новообразований, изменения в центральных структурах регуляции коры надпочечников (гипофизе), нарушения в работе иммунной системы, а также некоторые из хронических инфекционных заболеваний. Курс лечения назначают после детальной диагностики, в зависимости от состояния поражения здоровья матери и ребенка.
Феохромоцитома и процесс беременности
Феохромоцитома — это вид опухоли, которая воспроизводит катехоламин. Обычно она создается в мозговом шаре надпочечников либо в хромаффинной ткани нервных сплетений. Катехоламин обуславливает симптоматику болезни, такую как пароксизмальную тахикардию, лейкоцитоз, глюкозория и гипергликемия, либо приступы поднятия кровяного давления и температуры тела. Во время криза отмечается бледность цвета кожи, тревожность с характерной одышкой, головная боль и позывы ко рвоте. Это связано с тем, что нарушено синтезирование гормонов надпочечников: адреналина и норадреналина.
Для диагностики во время протекания беременности применяют МРТ, КТ, рентген брюшной полости, УЗИ, анализ мочи (обычно применяют для измерения гормонального содержания на катехоламин после приступа криза). Но беременность при наличии феохромоцитоза встречается редко, к тому же она строго противопоказана, так как несет большую опасность для здоровья матери. Поэтому врачи проводят прерывание беременности после удаления опухоли.
Беременность и первичный альдостеронизм
Альдостеронизм или сидром Конна довольно редко встречается у женщин, которые в положении. В связи с этим фактом в медицине нет целостного представления о том, как взаимодействует болезнь и беременность. Синдром Конна — болезнь, возникшая вследствие образования гормонально активной опухоли — аденомы. Симптомы обусловлены возрастанием синтеза альдостерона — минералокортикоида, который регулирует обмен кальция и натрия в организме.
То есть, это биологически активное вещество изменяет проницаемость мембран клеток: задерживает натрий, в то время как соли калия активно выводятся из организма. Из-за этого нарушается функция сокращения сердечной мышцы — возникает гипертония. Иногда случаются мозговые излияния или даже появление тромбов. Лечение зависит от причины болезни. При гиперплазии необходимы гипотензивные лекарства в комплексе с диуретиками, которые сохраняют калий. При опухоли нужно хирургическое вмешательство
Гиперплазия надпочечников и беременность
Гиперплазия коры надпочечников в большинстве случаев имеет генетическую природу. Но в некоторых случаях причиной становится прием некоторых лекарств, токсикоз беременной или низкая концентрация гидрокортизона в плазме крови. Это заболевание проявляется в усиленном росте половых органов, мускулатуры, низком росте, угревой сыпи на лице, низком тембре голоса. При этом страдает репродуктивная функция.
Чаще всего болезнь можно встретить среди представительниц женского пола. Диагностика возможна на протяжении первого года, но иногда удается обнаружить гиперплазию коры надпочечников в зрелом возрасте. Для лечения назначают курс терапии медикаментозными препаратами, которые содержат гидрокортизон, дексаметазон, кортизон ацетата. Для детей, у которых есть видимые нарушения в процессе обмена солей, назначают прием минералокортикостероидов.
В основном лечение проводят в подростковом периоде, назначая курс, при котором вводят необходимый половой гормон, чтобы возобновить репродуктивную функцию человека. Но в некоторых случаях рекомендуется и вмешательство хирургическим путем, чтобы скорректировать форму половых органов. Применение того или иного способа лечения зависит от индивидуальных особенностей протекания болезни у пациента.
![]()
я писала пост про первый скрининг - по рискам все было отлично, то есть везде стояло "низкий риск", направили меня на второй скрининг (в нашей стране делают 2 скрининга всем). через неделю пришли результаты - риск по обоим плодам синдрома Дауна 1:47. расстроилась, но особо не парилась, потому что знаю, что при двойне этот анализ не особо показателен. но меня все равно направили к генетику. сегодня сходила на консультацию - предложили прокол плодных пузырей с забором крови из пупочных вен. Читать далее →
![]()
Читаю я тут вчера книгу про неразвивающуюся беременность (Доброхотова, Джобава, Озерова), и в разделе про эндокринные аспекты НБ натыкаюсь на одно очень интересное предложение. Суть раздела в том, что среди эндокринных причин НБ заметное место занимает гипер. Читать далее →
![]()
Решила записать все для себя, выхватывая инфу из разных источников, чтобы не забыть и всегда было "под носом". Содержание: СПКЯ. Симптомы. Причины. Анализы. Варианты лечения. Метформин при СПКЯ Диета при приеме метформина при СПКЯ Как инсулинрезистентность провоцирует СПКЯ и почему образуются кисты на яичниках Витамины и народные методы лечения при СПКЯ Синдром поликистозных яичников (СПКЯ, известный также как синдром Штейна-Левенталя) - полиэндокринный синдром, сопровождающийся нарушениями функции яичников (отсутствием или нерегулярностью овуляции, повышенной секрецией андрогенов и эстрогенов), поджелудочной железы (гиперсекреция инсулина). Читать далее →
![]()
Ты ещё без труда влезаешь в узенькие джинсы, ещё не столкнулась с утренней тошнотой, пигментными пятнами, растяжками на животе. Но у тебя уже есть тест с двумя красными полосочками - главное доказательство твоей принадлежности к счастливому сословию беременных женщин. Твоё сокровище ещё совсем крохотное. Только самая чувствительная аппаратура может зафиксировать его присутствие в твоей утробе. Но это не мешает тебе придумывать ему имя, разговаривать с ним и останавливаться у магазинов с детскими одёжками, чтобы присмотреть что-то для ещё не рождённого. Читать далее →
![]()
Результаты анализов крови Это попытка расшифровать результаты некоторых анализов крови, которые делаются в современных лабораториях. Читать далее →
![]()
Гормон Когда сдавать Диагностическая ценность За что отвечает, эффекты Где вырабатывается Эстроген (эстрадиол) Фолликулярная фаза* (на 3-8 день МЦ) Овуляция* (на 13-15 день МЦ, лучше определять по приросту базальной температуры или данным УЗИ-мониторинга) Лютеиновая фаза (на 20-22 день МЦ, как дополнительное исследование) При недостатке эстрогенов невозможен рост эндометрия (толщина должна быть не менее 8 мм), из-за меньшей толщины эндометрия невозможна имплантация эмбриона. При избытке эстрадиола возможен слишком интенсивный рост эндометрия, что приводит к его гиперплазии и повышенному риску опухолевых заболеваний. Читать далее →
![]()
Доброе утро! Надеюсь получить какой-нибудь совет по своей ситуации. Вообщем, пошла я к Г со своими анализами, в которых наблюдаются отклонения по: 1) коагулограмме - повышен АЧТВ- 41,9 при норме до 36, и Протромбин по Квику - 134,8 при норме до 130; 2) повышены гормоны - 17-ОН прогестерон и кортизол. Насчет коагулограммы, Г посмотрела и сказала, что в принципе показатели не столь критичны, чтобы отправлять к гематологу, и вообще, эти показатели больше значимы в тех случаях мол, когда были неудачные. Читать далее →
![]()
Невынашивание беременности - самопроизвольное ее прерывание в сроке от зачатия до 37 недель, считая с первого дня последней менструации. В настоящее время различают следующие ведущие причины привычной потери беременности: генетические, эндокринные, иммунологические, инфекционные, тромбофилические, патология матки. Читать далее →
![]()
Вот мы и в больничке! С диагнозом СЗРП. Не дотягиваем по весу до своих 34 недель! На дневной стационар не получилось договориться. Из лечения-капельницы актовегина, уколы витамина В и дексаметазон. Вот про последний прочитала и что-то испугалась: При длительной терапии при беременности не исключена возможность нарушений роста плода. В случае применения в конце беременности существует опасность возникновения атрофии коры надпочечников у плода, что может потребовать проведения заместительной терапии у новорожденного. Читать далее →
![]()
Гормоны ЛГ (лютеинизирующий гормон) - на 3-5 день цикла. Стимулирует созревание фолликула, секрецию эстрогенов, овуляцию, образование желтого тела. ФСГ (фолликулстимулирующий гормон) - на 3-5 день цикла. ФСГ оказывает трофическое воздействие на яичник, стимулирует рост, развитие и созревание фолликула. Пролактин - на 3-5 день цикла. Оказывает трофическое действие на желтое тело, превращает его из нефункционирующего в функционирующее. Таким образом стимулируется секреция прогестерона. Стимулирует лактацию и подавляет секрецию ФСГ; по этой причине фолликул не развивается.если пролактин высокий,то врачи выписывают бромокриптин или достинекс. Читать далее →
![]()
Причиной неразвивающейся беременности, особенно в ранние сроки, в значительной степени служат гормональные нарушения, среди, которых выделяют недостаточность лютеиновой фазы. Еще 10-20 лет назад о недостаточности лютеиновой фазы судили по неполноценной секреторной трансформации эндометрия, а также по содержанию прогестерона. Однако в дальнейшем в целом ряде исследований было показано, что диагностика недостаточности лютеиновой фазы по содержанию прогестерона не лучше, чем по морфологической оценке эндометрия. Развитие недостаточности лютеиновой фазы предполагает несколько путей или факторов, вовлекаемых в патологический процесс: снижение содержания гонадотропинрилизинг гормона, снижение. Читать далее →
![]()
Девочки, всем привет! У кого был высокий прогестерон в небеременные циклы! В интернете есть информация о проблемах с надпочечниками или с почками. У меня прогестерон в норме в небеременные циклы в районе 20, при беременности на 5 акушерской неделе был 44. В этом цикле сдала на 8 дпо- результат 60,8 при референсных значениях в лютеиновую фазу до 56. Беременность исключена, хгч меньше 1,2. Было ли у кого такое? С чем было связано? Обнаружили ли какие-либо проблемы? Читать далее →
![]()
![]()
Девулечки, прочитала где-то, что при повышенном 17-ОН прогестерон чувствуешь О. Так это или нет, не знаю, но стало интересно. Поэтому создала опрос, прошу галочек.))))) Заранее спасибо. Справка про 17-ОН Прогестерон: 17-ОН-прогестерон 17-ОН-прогестерон вырабатывается надпочечниками и является одним из регуляторов половой функции и менструального цикла, влияет на способность к зачатию и вынашиванию ребенка. При нормальных условиях уровень его в крови незначителен, и в женском организме подвержен значительным колебаниям в связи с менструальным циклом и беременностью. В первую фазу цикла 17-ОН-прогестерон в. Читать далее →
![]()
Долго я собиралась что-нибудь написать, и все никак. сделаю небольшой отчет о прошедшем периоде: Завтра будет 18 недель😊 время летит ооочень быстро. Самочувствие хорошее. Единственные симптомы моей беременности с самого ее начала- это то, что после обед. Читать далее →
![]()
Полезно есть апельсин при беременности и грудном вскармливании, а все из-за его состава, в котором присутствует: витамин А - положительно влияет на остроту зрения, улучшает регенерацию клеток, борется со свободными радикалами, оказывает мощное антиоксидантное д. Читать далее →
![]()
![]()
Статья очень большая и подробная. Решила сохранить к себе в дневничок, чтобы освежать знания. Что это такое? С 1990 года СПКЯ рассматривается, как наличие олигоменореи или аменореи в комбинации с клинической или лабораторно-химической гиперандрогенемией, а такж. Читать далее →
![]()
Вспомнила, что рассказывала мне моя Гинеколог до Беременности. У меня сразу был низкий 17ОН. Это значит что мои яичники не вырабатывают (или плохо вырабатывают этот гармон) и мои надпочечники компенсируют эти пробелы. Она назначила мне Дексаметазон. Дабы яичники начинали потихоньку работать должным образом и сказала… что когда я забеременею то недостаток 17-ОН маме начнет компенсировать сам плод. Соответственно если плодом будет девочка… то она вырастет как и я с чрезмерно-развитыми надпочечниками и ленивыми яичниками… При том у ребенка (тут уже. Читать далее →
![]()
1. ФСГ (фолликулостимулирующий гормон) Анализ сдается на 3-8-й или 19-21-й дни менструального цикла женщины, для мужчины - в любой день. Строго натощак. У женщин ФСГ стимулирует рост фолликулов в яичниках и образование эстрогена. Он способствует росту эндометрия в матке. Достижение критического уровня ФСГ в середине цикла приводит к овуляции. У мужчин ФСГ является основным стимулятором роста семявыносящих канальцев. ФСГ увеличивает концентрацию тестостерона в крови, обеспечивая тем самым созревание сперматозоидов. Бывает, что гормон работает во всю силу, но не находится точки. Читать далее →
С наступлением беременности возникают изменения в надпочечниках. Их делят на физиологические и патологические. Отклонения зависят от того, в каком слое органа произошел сбой. Три слоя коры надпочечников вырабатывают разные группы гормонов: минералокортикоиды, глюкокортикоиды и андрогены. При беременности перемены возникают со всеми тремя видами биоактивных веществ.

Воздействие беременности на выработку гормонов
Эндокринная система реагирует на зачатие и развитие эмбриона одной из первых. В гипофизе увеличивается синтез АКТГ, а под его влиянием в секреции гормонов надпочечниковых происходят изменения. Повышается выработка минералокортикоидов и глюкокортикоидов. Так как вынашивания плода — это своего рода стресс, то секреция кортизола увеличивается. В то время как выработка женских половых веществ увеличивается, синтез андрогенов снижается.
Какие анализы проводят беременным?
Будущая мама сдает кровь на гормоны надпочечников. Важно знать, находится ли их концентрация в нормативных пределах. Анализ покажет состояние гормонального фона женщины, эндокринолог выявит возможные отклонения. Исследуют уровень АКТГ, кортизола в плазме Экскрецию с уриной 17-КС и 17-ОКС проводят по назначению доктора в разные сроки вынашивания плода и после родов. С 12 по 15 неделю выполняют андрогенный тест. Он включает:
- ДГЭА;
- ГСПГ;
- FAI;
- 17-ОП.
Нарушения, их причины и симптомы
Клубочковая зона секретирует минералокортикоиды. Их дисбаланс нарушает водно-солевой обмен, недостаточность вызывает болезнь Аддисона. При беременности они подавляют иммунитет, удерживают натрий и воду. Глюкокортикоиды отвечают за сахарный обмен, участвуют в восстановлении печени. Их синтезируют клетки почковой зоны. Избыток этой группы приводит к гипертензии и нарушению выработки клеток крови и соединительнотканных волокон. За синтез половых веществ отвечает сетчатый слой.
Преобладание мужских гормонов у беременных ведет к аборту и выкидышу.
Это опухоль, синтезирующая адреналин и норадреналин. Она расположена в мозговом слое органа. Патология несет опасность здоровью женщины и эмбриону. Беременность протекает неблагоприятно, возникают осложнения. Врачи делают прерывание беременности. Симптомы опухоли:
- пароксизмальная тахикардия;
- повышение сахара в крови;
- головная боль;
- рвота;
- приступы повышенного давления параллельно с лихорадкой;
- тревожность.
Болезнь проявляется недостаточностью надпочечников. Снижена продукция кортизола и альдостерона. Повышен синтез меланоформного вещества. При беременности может возникать из-за истощения коры надпочечников или при дефиците секреции в гипофизе АКТГ. К гипокортицизму приводит поражение почечной ткани при пиелонефрите, туберкулезе, приеме стероидов. Плод может погибнуть внутриутробно. У больной присутствуют такие симптомы:
- слабость;
- бессонница;
- боли в животе;
- снижение давления;
- похудение.
Эндокринный орган секретирует биоактивные вещества — минералокортикоиды и половые гормоны. У беременных активность коркового слоя возрастает. На его функцию влияет плацента и повышенное содержание эстрогенов. Причины нарушения при беременности разнообразны:
- генетическая патология;
- опухолевые образования надпочечников;
- заболевания гипофиза;
- инфекционные болезни.
Склонность к заболеванию передается по наследству. Патология возникает при снижении уровня гидрокортизона. Причины — прием лекарств, токсикоз первого триместра. Характерные симптомы: усиленный рост скелетных мышц, появление акне, низкий голос. Возникают изменения со стороны половых органов, происходит увеличение их концентрации. Репродуктивная способность падает. Если болезнь не диагностировали на первом году жизни, это делают накануне или во время беременности.
У беременных альдостеронизм опасен кровоизлияниями в мозг и образованием тромбов.
В ослабленном организме гормоны эндокринного органа приводят к патологическим изменениям. Гиперкортицизм возникает как результат гиперфункции желез. При беременности это опасно для матери и плода. У ребенка возникает тяжелая форма почечной недостаточности. Есть угроза аборта и мертворождения. Опухоли любого отдела надпочечников несут опасность все 9 месяцев.
Чем опасна надпочечниковая патология?
Дисбаланс в работе надпочечников нарушает нормальную концентрацию биоактивных веществ в организме. Отклонения концентрации гормонов нарушают физиологическое вынашивание плода женщиной. Возникает риск прерывания беременности или аборта на ранних сроках. В последние месяцы вынашивания случается мертворождение, преждевременные роды малыша с тяжелыми аномалиями развития и заболеваниями.
Особенности лечения
Курс лечения проводят эндокринолог и акушер совместно. Терапию определяет заболевание, состояние беременной и плода. При альдостеронизме назначают гипотензивные и мочегонные средства. Острая надпочечниковая недостаточность — показание к проведению преждевременных родов. При гиперкортицизме беременность прерывают в первые месяцы. Если удается выносить плод до второго триместра, назначают симптоматическую терапию. Искусственно вызывают преждевременные роды.
Читайте также:

