Можно ли находиться на солнце больным лимфогранулематозом

При онкологии загорать можно, врачи не запрещают находиться на пляжах и принимать солнечные ванны даже при отсутствии ремиссии по злокачественному процессу. Достаточно лишь соблюдать рекомендации специалистов: избегать длительного пребывания под ультрафиолетовыми лучами, исключить солнечные ванны в период с 11-00 до 17-00, подобрать солнцезащитные средства с высоким уровнем фильтра.
Понадобится предварительная консультация с лечащим врачом, потому что при меланоме (рак кожи) и онкозаболевании молочных желез загорать, менять климат и наслаждаться морским воздухом категорически запрещено.
Можно ли загорать при онкологии
Загорать при онкологии можно, но делать это нужно грамотно и в строгом соответствии с рекомендациями специалистов:
С чем связаны такие ограничения? Дело в том, что под воздействием ультрафиолетовых лучей в клетках кожи активно вырабатывается не только меланин (пигмент), но и большое количество витамина Д. Именно это провоцирует мутационные процессы на клеточном уровне, но при абсолютном здоровье иммунная система человека с этим успешно справляется – они разрушаются и выводятся из организма.
При уже имеющихся злокачественных изменениях иммунитет значительно снижен, что повышает вероятность образования новых очагов онкологии, активного роста и размножения уже имеющихся измененных клеток. А это прямой путь к формированию и распространению метастаз.
А здесь подробнее о таблетках для загара.
Если имеется злокачественное поражение молочной железы, то загорать под естественными солнечными лучами и посещать солярий категорически запрещено. Ультрафиолет крайне агрессивно действует на ткани молочных желез, поэтому результатом становятся:
- ожоги эпидермиса;
- мутация клеток мягких тканей органа;
- нарушение уровня гормонов.
Последний пункт в списке особенно важен, потому что во время загара нарушается соотношение эстрогенов и прогестеронов в количественном значении. А подобные проблемы, даже при отсутствии уже озлокачественных клеток, провоцируют патологические процессы.
Можно ли загорать после онкологии и когда начинать
После онкологии, когда уже пройдено лечение и наступила стадия ремиссии, загорать врачи разрешают. Но делать это нужно с соблюдением следующих правил:
Планировать отдых в солнечных странах можно не сразу после выписки из больницы, а только после полного восстановления и получения разрешения от своего лечащего врача.
Дело в том, что в первые несколько недель организм онкологического больного настолько ослаблен, что иммунная система просто не сможет защититься от агрессивных ультрафиолетовых лучей. Результатом станут и сильные ожоги, и ухудшение состояния, самое главное – в такой ситуации значительно повышается риск развития рецидива (повторного диагностирования злокачественного процесса).
Можно ли онкобольным отдыхать на море
Онкобольным вполне можно отдыхать и на море, но только в том случае, если их состояние на данный момент не представляет угрозы жизни. Вообще, врачи утверждают, что рак – заболевание, прогнозы по которому давать невозможно, потому что все зависит от настроя больного, его восприятия ситуации.
Например, известны такие случаи:
- диагностирование неоперабельного рака – поездка на море – неожиданная ремиссия;
- подтверждение ремиссии онкологического заболевания – отдых на морском побережье – активное прогрессирование патологии.
Утверждать с уверенностью, что солнечные лучи на морском побережье негативно влияют на состояние клеток организма и приводят к разрастанию, распространению злокачественного процесса, категорически нельзя. Но такая вероятность есть, поэтому нужно:
- пользоваться косметическими средствами с высокими солнцезащитными фильтрами;
- посещать пляжи только рано утром и вечером;
- больше находиться в тени;
- пользоваться солнцезащитными очками, широкополыми шляпами, легкой одеждой с длинными рукавами.
Причем указанные правила стоит соблюдать даже в пасмурную погоду, так как ультрафиолетовые лучи благополучно преодолевают тучи и облака, воздействуя на кожу человека и весь организм в целом не менее агрессивно.
Стоит знать и еще одну особенность: крайне желательно после купания в соленой морской воде сначала принимать душ и только после этого пользоваться солнцезащитными средствами (кремами, муссами и так далее). Дерматологи предупреждают, что контакт такого косметического средства и морской воды может вызвать сильнейшую аллергию, а это очередной удар по иммунитету, ослабевать при онкологическом заболевании крайне нежелательно.
После химиотерапии ехать на море врачи не разрешают:
Но если пациент постоянно проживает в жарком регионе (юг) и нормально переносит высокие температуры воздуха, то поездка на море даже после химиотерапии может быть ему полезна. Единственное, о чем предупреждают врачи: принимать солнечные ванны все равно нельзя, лучше ограничиться прогулками в тени, отдыхом в кафе с открытыми террасами и наслаждением шумом прибоя.
- Общее описание
- Симптомы
- Причины возникновения
- Осложнения
- Профилактика
- Лечение в официальной медицине
- Полезные продукты
- Народная медицина
- Опасные и вредные продукты
Это патология, которую относят к злокачественным лимфомам. Этиология данной болезни пока неизвестна. Заболевание составляет около 1% от общего количества онкологических патологий.
Лимфогранулематоз был впервые описан доктором из Англии Томасом Ходжкиным в начале 19 века. Болезнью Ходжкина могут болеть только люди, причем преимущественно европеидной расы. При этом существуют два пика заболевания: в 20 – 30 лет и в 50 – 60 лет, мужчины в 2 раза больше чем женщины подвержены развитию лимфогранулематоза.
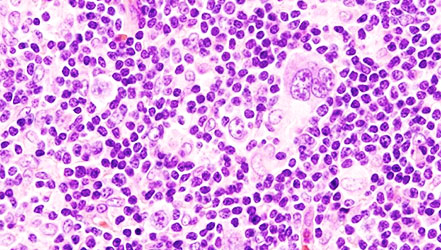
Характерным признаком данной патологии считается появление крупных по размеру клеток Березовского-Штернберга в лимфатических узлах или в новообразованиях, которые можно обнаружить под микроскопом.
Специфическим признаком заболевания считается лимфаденопатия – увеличение лимфоузлов, при этом лимфатические узлы достаточно плотные на ощупь, подвижные и на ощупь безболезненные. В области подмышек и в паху увеличенные лимфоузлы можно обнаружить визуально.
При поражении лимфатической ткани в области грудной клетки, увеличенные лимфоузлы сдавливают бронхи и легкие, вследствие чего пациента с болезнью Ходжкина беспокоит изнурительный кашель и затрудненное дыхание.
К общим признакам лимфогранулематоза относят:
- 1 повышенная потливость, особенно ночью;
- 2 стремительная потеря веса;
- 3 быстрая утомляемость;
- 4 повышенная температура дольше 7 дней;
- 5 кожный зуд;
- 6 болевые ощущения в костной ткани;
- 7 отеки конечностей;
- 8 боли в области живота;
- 9 расстройство желудка;
- 10 упадок сил;
- 11 сухой кашель и одышка;
- 12 потеря аппетита.
Причина развития болезни Ходжкина все еще не определена. Однако существует версия, что лимфогранулематоз имеет инфекционную природу, болезнь может вызвать вирус Эпштейна-Барр.
Факторы, которые могут спровоцировать развитие болезни Ходжкина:
- наследственная предрасположенность;
- контакт с некоторыми химическими веществами;
- аутоиммунные заболевания;
- врожденный или приобретенный иммунодефицит.
Если опухоль поражает забрюшинные лимфоузлы, то возможно возникновение абдоминальных болей.
При лимфогранулематозе желудочно-кишечного тракта развивается изъязвление слизистой, что приводит к кишечным кровотечениям вплоть до перитонита. Если опухолевый процесс затрагивает легкие, то болезнь протекает по типу пневмонии, а при поражении плевры возможен экссудативный плеврит.
Лимфогранулематоз костей протекает с поражением костей таза, позвоночника, ребер, в редких случаях трубчатых костей. В случае некорректной терапии у больного начинается деструкция тел позвонков и вертебралгия. Лимфогранулематоз спинного мозга в течение недели может осложниться поперечным параличом. При поражении костного мозга, возможны осложнения в виде анемии и тромбоцитопении.
Профилактика болезни Ходжкина заключается в:
- 1 сведении к минимуму воздействия на организм человека таких мутагенов, как УФ излучение, радиация, токсические химические вещества;
- 2 закаливании организма;
- 3 ограничении физиотерапевтических процедур людям преклонного возраста;
- 4 санации очагов инфекции;
- 5 укреплении иммунитета;
- 6 отказе от курения;
- 7 соблюдении режима отдыха и сна.
Пациенты с лимфогранулематозом в стадии ремиссии должны регулярно проходить обследование у онколога и гематолога. Рецидив патологии могут спровоцировать чрезмерные физические нагрузки и беременность.
В современной медицине используют следующие методы терапии болезни Ходжкина:
- лучевая терапия показана при начальных стадиях лимфогранулематоза. При помощи специальных аппаратов облучают пораженные лимфатические узлы или органы. Таким способом лечения можно добиться до 90% длительных ремиссий;
- химиотерапия предусматривает комбинирование цитостатических средств с преднизонолом. Лечение проводят курсами, количество циклов зависит от тяжести заболевания и состояния пациента;
- хирургическое вмешательство предполагает удаление пораженных лимфоузлов, в некоторых случаях назначают пересадку костного мозга. Это эффективно только при І-ІІ стадиях заболевания;
- симптоматическая терапия включает переливание крови, переливание эритроцитарной массы, тромбоцитарной массы, прием противогрибковых и антибактериальных препаратов, а также дезинтоксикационную терапию.
При своевременной диагностике и правильно назначенном лечении можно добиться стойкой ремиссии у 50% больных, при этом выживаемость составляет до 90%.
Полезные продукты при лимфогранулематозе
В процессе комплексной терапии лучевая и химиотерапия оказывают токсическое воздействие на организм пациента, поэтому питание должно быть сбалансированным. Рацион больного лимфогранулематозом должен включать следующие продукты:
- 1 нежирные молочные продукты;
- 2 морепродукты и нежирную рыбу;
- 3 мясо кролика;
- 4 каши из гречки, бобовых и пшеничной крупы;
- 5 телячью печень;
- 6 квашенную капусту;
- 7 соленую сельдь;
- 8 пророщенные семена пшеницы;
- 9 сезонные фрукты и ягоды, а зимой чай из плодов шиповника;
- 10 зеленый чай;
- 11 чеснок;
- 12 свежеотжатые соки;
- 13 супы на овощном бульоне;
- 14 овощи желтого и оранжевого цвета.
- свежий гриб чага натереть на мелкой терке и залить теплой кипяченой водой в соотношении 1:5, настаивать два дня, отфильтровать и принимать 1 ст. 2 раза в день. Полученный настой хранить в прохладном месте;
- пить некрепкий настой из цветов календулы в течение дня в качестве чая;
- рассасывать в течение нескольких минут 1 ст.л. подсолнечного масла, но не глотать. Масло во рту сначала станет густым, затем снова жидким, только после этого его можно выплюнуть;
- отстоянный сок свеклы красной показан при всех онкологических патологиях. Сок рекомендуется заедать квашенной капустой или ржаным хлебом;
- к 500 г меда добавить 500 г сока алое и смешать с 30 г мумие. Полученную смесь настаивать 3 дня. Принимать 10 дней по 1 ч.л. перед едой;
- в сезон есть как можно больше крыжовника, а в холодное время употреблять крыжовниковое варенье;
- салат из свежей травы медуницы;
- принимать настойку из барвинка малого дважды в день по 5-6 капель перед едой. Для этого 50 листьев или стеблей растения залить 0,5 л водки, настаивать 5 дней время от времени встряхивая.
Для того, чтобы помочь организму минимизировать побочные явления агрессивной терапии, больным лимфогранулематозом следует исключить следующие продукты:
- фаст-фуд и сладкую газировку;
- магазинные полуфабрикаты;
- красное мясо;
- алкогольные напитки;
- копченые продукты;
- рыбные и мясные консервы;
- магазинные десерты с консервантами;
- уксус и маринованные овощи;
- крепкие мясные бульоны;
- кока-колу и крепкий кофе;
- специи и острые соусы.
Запрещено использование любых материалов без нашего предварительного письменного согласия.
Администрация не несет ответственности за попытку применения любого рецепта, совета или диеты, а также не гарантирует, что указанная информация поможет и не навредит лично Вам. Будьте благоразумны и всегда консультируйтесь с соответствующим врачом!
Добавить в закладки
Удалить из закладок
Войдите, чтобы добавить в закладки
Читать все комментарии
– Меланома является причиной более 70% смертей от злокачественных новообразований кожи, – рассказал Александр Казьмин. – Каждый час в мире от этого заболевания погибает один человек.
Меланома – одна из разновидностей кожных злокачественных новообразований, которая развивается из пигментных клеток – меланоцитов. Это заболевание не является исключительно кожным, меланома может поражать глаза, ногти, слизистую ротовой полости и пищеварительного тракта.
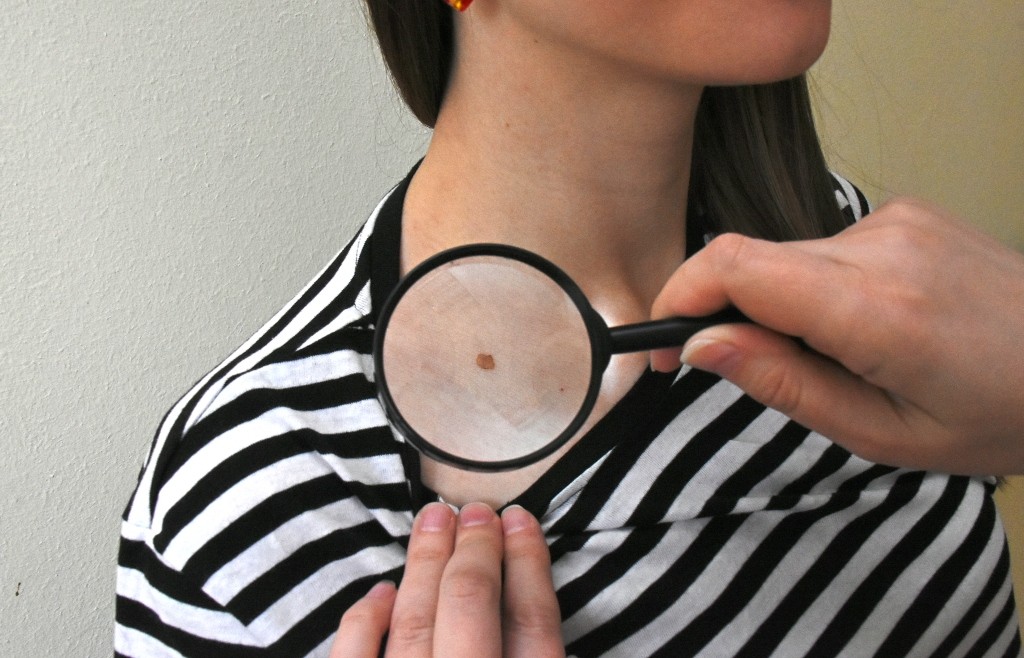
К сожалению, меланома очень часто маскируется под новые родимые пятна или образуется на уже существовавших родинках. А значит, до поры до времени она не вызывает беспокойства у людей. И создаёт значительные трудности для врачей в плане её максимально ранней диагностики.
Опасность этой опухоли в том, что она быстро распространяется (метастазирует) в лимфатические узлы. А вскоре по лимфатическим и кровеносным сосудам практически во все органы — кости, головной мозг, печень, лёгкие. А метастазы далеко не всегда можно удалить оперативным путём. И не всегда оказывается действенной лекарственная терапия.
В первую очередь это воздействие ультрафиолетового облучения (чрезмерное пребывание на солнце, а также увлечение солярием). Высокий риск, как считают врачи, влечёт термическая и химическая травматизация существующих родимых пятен. Стоит помнить, что к развитию меланомы больше всего предрасположены светловолосые и рыжие люди со светлым типом кожи.
Каких родинок стоит опасаться?
Доброкачественные родимые пятна обычно характеризуются симметричной формой, плавными ровными очертаниями, равномерной пигментацией, придающей образованию окраску от жёлтой до коричневой (и даже иногда чёрной), плоской поверхностью, находящейся на одном уровне с поверхностью кожи или незначительно равномерно над ней возвышающейся. Доброкачественные родинки не увеличиваются в размерах или растут крайне медленно.
Большинство жителей нашей страны испытывают дефицит витамина D3, в результате чего наша кожа не готова воспринимать ультрафиолет. Но парадокс в том, что именно витамин D3 необходим организму для предотвращения рака кожи. Наиболее опасны путешествия в тёплые страны зимой, когда наш организм особенно испытывает авитаминоз, а кожа – недостаток витамина D3. В первый же день на отдыхе не спешите загорать, постепенно вводите солнце в свой рацион. Кожа должна накопить определенное количество витамина D3 и привыкнуть к ультрафиолету. Не стоит пренебрегать и уже известным правилом: следует загорать до 10 часов утра и вечером после 17.00.
Что касается солнцезащитных кремов, то, как поясняет онкодерматолог Александр Казьмин, эти средства эффективны от ожогов, которые часто и провоцируют возникновение рака кожи. Однако тот же самый крем в качестве защиты от меланомы кожи, возникающей из родинки или родимого пятна, малоэффективен.
Нам стоит воспользоваться опытом австралийцев, где уже больше 30 лет пропагандируется формула "Футболка! Крем! Шляпа!", то есть, чтобы защитить свою кожу от онкологических заболеваний, надо надеть шляпу, футболку и нанести на кожу крем. Сейчас к этой формуле добавили нахождение в тени и солнцезащитные очки. И помните - родинки на открытых участках кожи (плечах, шее), а также на голове во время дачных работ или на пляже лучше закрывать. Вариантов одежды и аксессуаров для этого сейчас множество.
Если раньше онкология молочных желез считалась заболеванием зрелых женщин (чаще эта патология выявлялась у пациенток после 45 лет), то сейчас у этого заболевания, по сути, возрастных ограничений нет.
По словам онколога-маммолога Воронежского областного онкологического клинического диспансера, кандидата медицинских наук Андрея МАЛАНЧУКА, сейчас среди его пациенток есть и 25 – 27-летние девушки. Причём в этом возрасте повышается риск более тяжёлого и непредсказуемого течения болезни. Агрессивный ход течения заболевания у молодых пациенток обусловлен тем, что обмен веществ у них происходит быстрее и клетки, как здоровые, так и злокачественные, делятся быстрее.
Малое количество родов. По мнению врачей, риск снижается, если женщина рожала как минимум 3 раза. А вот нерожавшие женщины и те, кто рожали один-два раза, могут оказаться в группе риска.
Спровоцировать злокачественное образование могут также первые поздние роды. По словам Андрея Маланчука, природой запрограммировано рождение женщиной первенца до 30 лет. Если же первая беременность приходится на более зрелый возраст (35 лет и позже), то резкий гормональный всплеск может вызвать опухоль в молочной железе.
Аборты. Искусственное прерывание беременности тоже является серьёзным фактором риска. В результате абортов нарушается гормональный фон, что может вызвать образование раковых клеток.
Вредные привычки. Курение, употребление алкогольных напитков – факторы, провоцирующие рак. По данным учёных, этанол особенно негативно влияет на молочную железу. Вне зависимости от количества алкоголя его употребление может привести к серьёзным последствиям, вплоть до онкологии груди. При употреблении алкоголя (и даже безалкогольного пива) увеличивается количество женских гормонов – эстрогенов и прогестинов. В избыточном количестве эти гормоны провоцируют развитие раковых клеток или активизируют деление уже имеющихся.
Генетика. Если у мамы или бабушки обнаружили в своё время рак груди, это уже повод контролировать своё здоровье и, как советует Андрей Валентинович, регулярно посещать гинеколога. Именно этот специалист должен провести первоначальную диагностику молочной железы.
Если прослеживается генетическая предрасположенность к раку молочных желёз, желательно пройти консультацию медицинского генетика и выполнить исследование на наличие мутаций BRCA-1, BRCA-2, CHEK 2. Пока это исследование не входит в перечень медицинских услуг, оплачиваемых ФОМС, и проводится за счёт пациента.
– При наличии мутаций в этих генах женщинам рекомендуется проходить обследование у гинеколога минимум два раза в год, – говорит Андрей Валентинович.
С каждым годом в Воронежской области и в России в целом растёт заболеваемость меланомой. В 2016 году онкологи нашего региона выявили 182 новых случая меланомы, а в 2017-м такой диагноз поставили уже 237 пациентам. 52 человека, страдавших меланомой, в прошлом году скончались.
Между тем эти цифры не должны пугать, поскольку они в большей степени, по словам воронежских онкологов, демонстрируют высокий уровень диагностики, поэтому и выявлять рак стали чаще. Вторичным фактором по-прежнему остаётся образ жизни самих людей. Это стрессы, работа на вредном производстве, вредные привычки (в числе этих вредных привычек – и сеансы в соляриях, и чрезмерное пребывание на солнце).
Роль солнца в нашей жизни
Солнце играет в нашей жизни две роли – позитивную и негативную.
Позитивная роль солнца:
- источник тепла
- антидепрессивное действие
- профилактика рахита (минерализация костей за счет синтеза витамина D)
Полноценный синтез витамина D происходит только под воздействием солнечных лучей. Прием витаминов не обеспечивает должного уровня витамина D в организме. Витамин D важен для психического и физического здоровья человека.
Негативная роль солнца:
- солнечные ожоги
- преждевременное старение
- злокачественные новообразования кожи
- фотоаллергические реакции (связаны с попаданием солнечных лучей на кожу, возможны при взаимодействии солнечных лучей и нанесенных на кожу средств)
- фототоксические реакции (связаны с приемом медикаментов определенных групп)

Типы ультрафиолетовых лучей
Ультрафиолет составляет всего около 10% световой энергии. Он подразделяется на два типа:
- ультрафиолет типа А – 9,5%
- ультрафиолет типа В – 0,5%
Лучи типа А проникают в глубокие слои кожи, а лучи типа В блокируются роговыми слоями кожи и остаются на поверхности.
Оба вида ультрафиолетовых лучей не безвредны, но ультрафиолет типа В наиболее опасен: именно он вызывает рак кожи.
Очень важно помнить и понимать, что
Вред ультрафиолетового излучения
Ультрафиолет типа В повреждает поверхностные слои кожи, вызывает мутации в ДНК, а в дальнейшем может привести к раку кожи.
Ультрафиолетовое излучение типа А повреждает более глубокие слои кожи. Это частично провоцирует канцерогенез (но в меньшей степени, чем ультрафиолет типа В). Происходит окисление коллагена, окисление эластических волокон, и, как следствие, это может усилить дальнейшее воздействие ультрафиолета типа В.
- солнечный ожог
- солнечный загар
- канцерогенез
- фотостарение
- солнечный загар
- канцерогенез
- развитие фоточувствительности (появление более яркой реакции на солнце)
- потенциирование эффекта лучей типа В (усиление их влияния)
Принято выделять 3 типа повреждений, вызванных солнечным излучением и долгим нахождением на солнце:
- функциональные: солнечный эластоз, васкулярные изменения (сосудистые сеточки)
- соматические: актинический кератоз (доброкачественное новообразование кожи), базально-клеточная эпителиома, спиноцеллюлярная карцинома, меланома
- смерть клетки: атрофия эпидермиса, депигментация
Первые, функциональные, больше относятся к косметологическим проблемам.
- изменения тургора, эластичности, рисунка кожи: атрофия кожи, появление морщин
- сосудистые изменения
- нарушения пигментации: эфелиды (веснушки), лентиго, дисхромии
- новообразования: актинический кератоз, кератома, базалиома, плоскоклеточный рак кожи, меланома и другие
Риски возникновения меланомы
Опухоль, которую наиболее часто боятся люди – меланома.
- 1% всех злокачественных опухолей
- 8-10% всех видов опухолей кожи
- 80% всех летальных исходов, связанных с заболеваниями кожи
- число случаев меланом в мире удваивается каждые 10 лет
Среди факторов риска возникновения меланомы выделяют внутренние факторы (связаны с самим человеком, особенностями его физиологии и генетики) и внешние факторы.

- длительная и интенсивная экспозиция (длительное пребывание на солнце без фотозащиты)
- солнечные ожоги в детстве (до 10 лет)
- фототип: возрастание риска при светлом фототипе, уменьшение – при темном; риски возникновения меланомы выше у людей с первыми тремя (светлыми) фототипами кожи
- наследственная предрасположеннос
- культура загара, которая возникла в обществе в последние десятилетия
- уменьшение озонового слоя на 2% каждые 20 лет (уменьшение озонового слоя на 1% приводит к росту количества лучей типа В, достигающих поверхности Земли на 2%)
- возрастание солнечной активности
Естественная фотопротекция и фототипы
Важно знать о естественной фотозащите кожи, т.е. о способностях организма противостоять солнечному излучению и его последствиям самостоятельно.
К естественной фотопротекции человека относятся:
- секреция меланина
- фототип кожи
- механизмы ауторепарации (обновления)
- утолщение рогового слоя эпидермиса (огрубление кожи при длительном нахождении на солнце)
Фототипы кожи в зависимости от светлоты и риска подверженности ее раку кожи подразделяются на кельтский, европейский, среднеевропейский, средиземноморский, индонезийский, африканский.
Риски возникновения меланомы выше у пациентов с тремя первыми фототипами, т.е. у светлокожих людей.
Чувствительность к ультрафиолетовым лучам и рекомендуемая защита в зависимости от фототипа кожи:
- кельтский – очень высокая; SPF 50
- европейский – очень высокая; SPF 50, 30 или 20 в умеренных широтах
- среднеевропейский – высокая; SPF 30
- средиземноморский – средняя; SPF 15-20
- индонезийский – слабая; SPF 15 периодически
- африканский – минимальная; SPF 15 периодически
Фотопротекция: солнцезащитные средства
Существует ряд требований, предъявляемых к идеальному солнцезащитному средству с точки зрения врачей-дерматологов:
- безопасность: нетоксичное, не вызывающее фотосенсибилизацию (усиление реакции от солнца), гипоаллергенное
- косметическая приемлемость (комфортное нанесение)
- активность: фотостабильность и термостабильность
- устойчивость к воздействию воды (водорезистентность) и песка: не менее 70
- эффективность против возникновения эритемы и хронических солнечных повреждений (UVA/UVB/IR)
- способность абсорбировать весь спектр UV радиации
- обладание незначительной пенетрацией в кожу (проникновением вглубь кожи)
- отсутствие вкуса, запаха, цвета (отдушки могут усиливать фотоаллергические реакции)

Солнцезащитные фильтры бывают химические и минеральные. Химические фильтры поглощают излучение, а минеральные отражают и абсорбируют лучи (в особенности UVB).
И у тех, и других средств есть свои плюсы и минусы.
Если нужна сильная фотозащита в условиях высокогорья, или пациент принимает лекарственные препараты, исключающие воздействие солнечного света, то при пребывании на солнце необходимо выбрать минеральный фильтр. Во всех остальных случаях химические фильтры достаточно эффективны.
Солнцезащитный фактор
Рассмотрим на примере, что означает указанный на упаковке солнцезащитного средства SPF-фактор. Допустим, указано 60. Это означает, что доза облучения, необходимая для получения эритемы (покраснения) необходима в 60 раз больше, чем без солнцезащитного крема.
Но это не значит, что использование фильтра SPF 60 разрешат в 60 раз более длительное нахождение на солнце!
На упаковке качественных солнцезащитных кремов есть два показателя – SPF и PPD. PPD – показатель, который отражает степень защиты от ультрафиолета типа А. Он тоже должен быть достаточно высоким. Например, 28 – это хороший вариант.
Соотношение солнцезащитного фактора SPF и PPD должно быть менее трех.
Временно или постоянно?
Что лучше – постоянное применение солнцезащитного средства с небольшим SPF или эпизодическое использование средства с высоким SPF-фактором защиты?
Ответ однозначен: регулярное применение средств с SPF 15.
Постоянное применение средства с невысоким SPF-фактором защищает кожу эффективнее, чем эпизодическое использование средства с большим SPF.

Принципы защиты от солнца и рекомендации дерматологов
Основные принципы защиты от солнца состоят в том, чтобы:
- избегать пребывания на солнце в полдень, особенно летом
- носить соответствующую одежду и головные уборы
- применять солнцезащитные средства
- не позволять детям до 3-х лет загорать, детям старше нужно использовать солнцезащитные фильтры с максимальным индексом защиты, не забывать о головном уборе, соответствующей одежде и солнцезащитных очках
- использовать солнцезащитные средства только высокого качества с указанными на этикетках факторами SPF и PPD (защита от ультрафиолета типов А и В) через небольшие промежутки времени, особенно после купания
- в случае солнечных ожогов, многократно повторяющихся солнечных ожогов или при обнаружении подозрительных образований на коже необходима консультация дерматолога или онколога
- не забывать, что вы не защищены от солнца, если вы специально не загораете: любая деятельность на открытом воздухе (спорт, прогулки и т.д.) способствуют поглощению вами солнечного излучения
- быть осторожным в пасмурную погоду: облака не препятствуют проникновению ультрафиолета В, а также не забывать, что солнечные лучи отражаются от воды, песка
- стараться избегать солнца во время беременности, чтобы не возникла хлоазма (пигментация, возникающая во время беременности), использовать в этих случаях солнцезащитные средства с максимально высокими степенями защиты
- особенно тщательно защищаться от солнца во время пребывания в тропических широтах
- не прекращать использование солнцезащитных средства после появления естественного загара
- не забывать о том, что некоторые медикаменты способствуют повышению чувствительности к солнечным лучам и могут усиливать фотоповреждение (химиопрепараты, антибиотики пенициллинового ряда, ряд наружных препаратов для лечения дерматологических заболеваний, некачественные солнцезащитные кремы и т.д.)
Читайте также:

