Можно ли делать блокаду позвоночника при онкологии
Обезболивающая терапия при онкологических заболеваниях — один из ведущих методов паллиативной помощи. При правильном обезболивании на любых стадиях развития рака пациент получает реальную возможность сохранять приемлемое качество жизни. Но как должны назначаться обезболивающие препараты, чтобы не произошло необратимого разрушения личности наркотическими средствами, и какие альтернативы опиоидам предлагает современная медицина? Обо всем этом в нашей статье.
Боль как неизменный спутник рака
Боль при онкологии чаще возникает на поздних стадиях заболевания, вначале доставляя пациенту существенный дискомфорт, а впоследствии делая жизнь невыносимой. Около 87% раковых больных испытывают боли той или иной степени выраженности и нуждаются в постоянном обезболивании.
Онкологические боли могут быть вызваны:
- самой опухолью с поражением внутренних органов, мягких тканей, костей;
- осложнениями опухолевого процесса (некрозы, воспаления, тромбозы, инфицирование органов и тканей);
- астенизацией (запоры, трофические язвы, пролежни);
- паранеопластическим синдромом (миопатия, нейропатия и артропатия);
- противоопухолевой терапией (осложнение после хирургических операций, химиотерапии и лучевой терапии).
Онкологическая боль также может быть острой и хронической. Возникновение острой боли нередко свидетельствует о возникновении рецидива или распространении опухолевого процесса. Она, как правило, имеет ярко выраженное начало и требует короткого по времени лечения препаратами, дающими быстрый эффект. Хроническая боль при онкологии обычно необратима, имеет тенденцию к усилению и поэтому требует длительной терапии.
По интенсивности боль при раке может быть слабой, умеренной и сильной.
Онкологические боли также могут подразделяться на ноцицептивные и невропатические. Ноцицептивная боль вызывается повреждением тканей, мышц и костей. Невропатическая боль обусловлена поражением или раздражением центральной и/или периферической нервной системы.
Невропатические боли возникают спонтанно, без видимых причин и усиливаются при психоэмоциональных переживаниях. Во время сна они, как правило, ослабевают, тогда как ноцицептивная боль не изменяет своего характера.
Медицина позволяет достаточно эффективно управлять большинством видов боли. Одним из лучших способов контроля боли является современный комплексный подход, сочетающий медикаментозные и немедикаментозные методы обезболивания при раке. Роль обезболивания в терапии онкологических заболеваний является исключительно важной, поскольку боль у раковых больных не является защитным механизмом и не носит временного характера, причиняя человеку постоянные страдания. Обезболивающие препараты и методики применяют для того, чтобы предотвратить негативное воздействие боли на пациента и по возможности сохранить его социальную активность, создать приближенные к комфортным условия существования.
Всемирная организация здравоохранения (ВОЗ) разработала трехступенчатую схему обезболивания онкологических больных, в основе которой лежит принцип последовательности применения препаратов в зависимости от интенсивности боли. Очень важным является немедленное начало фармакотерапии при первых признаках появления боли, чтобы предупредить ее трансформацию в хроническую. Переход со ступени на ступень необходимо производить только в тех случаях, когда лекарственный препарат неэффективен даже в своей максимальной дозировке.
Внутримышечные инъекции наркотических анальгетиков очень болезненны и не обеспечивают равномерного всасывания препарата, поэтому этого способа следует избегать.
Для достижения максимального эффекта следует вместе с анальгезирующими средствами использовать и адъювантные, такие как кортикостероиды, нейролептики и антиконвульсанты. Они усиливают эффект обезболивания в том случае, если боль вызвана поражениями нервов и нейропатией. При этом доза обезболивающих может быть существенно уменьшена.
В оценке болевого синдрома врач также должен ориентироваться на следующие показатели состояния пациента:
- особенности роста опухоли и их связь с болевым синдромом;
- функционирование органов, влияющих на активность человека и качество его жизни;
- психическое состояние — тревожность, настроение, болевой порог, коммуникабельность;
- социальные факторы.
Кроме того, врач обязательно должен собрать анамнез и провести физикальное обследование, включающее:
- этиологию боли (рост опухоли, обострение сопутствующих заболеваний, осложнения в результате лечения);
- локализацию очагов боли и их количество;
- время появления боли и ее характер;
- иррадиацию;
- методы лечения боли в анамнезе;
- наличие депрессии и психологических расстройств.
При назначении обезболивания врачами иногда допускаются ошибки в выборе схемы, причина которых кроется в неправильном установлении источника боли и ее интенсивности. В некоторых случаях это происходит по вине пациента, который не хочет или не может правильно описать свои болевые ощущения. Среди типичных ошибок можно выделить:
- назначение опиоидных анальгетиков в тех случаях, когда можно обойтись менее сильными препаратами;
- неоправданное увеличение дозы;
- неправильный режим приема обезболивающих средств.
При грамотно выбранной схеме обезболивания не происходит разрушения личности пациента, при этом его общее состояние значительно улучшается.
Общее обезболивание (аналгезия) — это состояние, характеризующееся временным выключением болевой чувствительности всего организма, вызванное воздействием наркотических веществ на центральную нервную систему. Больной находится в сознании, но поверхностная болевая чувствительность отсутствует. Общее обезболивание устраняет осознанное восприятие боли, но не обеспечивает блокады ноцицептивных импульсов. Для общего обезболивания в онкологии применяются в основном фармакологические препараты, принимаемые перорально или путем инъекций.
Местное (регионарное) обезболивание основывается на блокировании болевой чувствительности на определенном участке тела пациента. Применяется для лечения болевых синдромов и в комплексной терапии травматического шока. Один из видов регионарной анестезии — блокада нервов местными анестетиками , при которой препарат вводится в область крупных нервных стволов и сплетений. При этом устраняется болевая чувствительность в области блокируемого нерва. Основные препараты — ксикаин, дикаин, новокаин, лидокаин.
Спинальное обезболивание — один из видов местной анестезии, при котором раствор препарата вводят в позвоночный канал. Анестетик действует на нервные корешки, в результате чего происходит анестезия части тела, находящейся ниже места прокола. В том случае, если относительная плотность введенного раствора меньше плотности спинномозговой жидкости, то возможно обезболивание и выше места пункции. Вводить препарат рекомендуется до позвонка Т12, поскольку в противном случае может произойти нарушение дыхания и деятельности сосудодвигательного центра. Точным показателем попадания обезболивающего препарата в позвоночный канал является вытекание жидкости из иглы шприца.
Эпидуральные методики — вид местного обезболивания, при котором анестезирующие средства вводятся в эпидуральное — узкое пространство, находящееся снаружи позвоночного канала. Обезболивание обуславливается блокадой спинномозговых корешков, спинальных нервов и непосредственным воздействием обезболивающих средств. При этом не оказывается воздействия ни на головной, ни на спинной мозг. Обезболивание захватывает большую зону, поскольку препарат опускается и поднимается по эпидуральному пространству на весьма значительное расстояние. Такой вид обезболивания может проводиться однократно через иглу шприца или многократно через установленный катетер. При подобном методе с использованием морфина требуется доза во много раз меньше дозы, применяемой при общем обезболивании.
Нейролизис . В тех случаях, когда больному показана постоянная блокада, проводится процедура нейролизиса нервов, основанная на денатурации белков. При помощи этилового спирта или фенола разрушаются тонкие чувствительные нервные волокна и другие виды нервов. Эндоскопический нейролизис показан при хроническом болевом синдроме. В результате процедуры возможно повреждение окружающих тканей и сосудов, поэтому он назначается только тем больным, у которых исчерпаны все другие возможности обезболивания и с предполагаемым сроком жизни не более полугода.
Введение препаратов в миофасциальные триггерные пункты . Триггерными пунктами называют небольшие уплотнения в мышечных тканях, возникающие в результате различных заболеваний. Боль возникает в мышцах и фасциях (тканевой оболочке) сухожилий и мышц. Для обезболивания применяют медикаментозные блокады с применением прокаина, лидокаина и гормональных средств (гидрокортизон, дексаметазон).
Вегетативные блокады являются одним из эффективных местных методов обезболивания при онкологии. Как правило, они используются при купировании ноцицептивной боли и могут применяться для любого отдела вегетативной нервной системы. Для проведения блокад используются лидокаин (эффект 2–3 часа), ропивакаин (до 2 часов), бупивакаин (6–8 часов). Вегетативные медикаментозные блокады также могут быть однократными или курсовыми в зависимости от тяжести болевого синдрома.
Нейрохирургические подходы применяются в качестве метода местного обезболивания при онкологии в том случае, когда паллиативные средства не справляются с болью. Обычно такое вмешательство применяется для разрушения путей, по которым болевые ощущения передаются от пораженного органа к головному мозгу. Этот метод назначается довольно редко, поскольку может вызвать серьезные осложнения, выражающиеся в нарушении двигательной активности или чувствительности определенных участков тела.
Анальгезия, контролируемая пациентом . По сути, к анальгезии такого типа можно отнести любой метод обезболивания, при котором больной сам контролирует потребление анальгетиков. Самая распространенная ее форма — это применение в домашних условиях ненаркотических препаратов типа парацетамола, ибупрофена и других. Возможность самостоятельно принимать решение об увеличении количества препарата или его замене в случае отсутствия результата дает пациенту ощущение владения ситуацией и снижает тревогу. В стационарных условиях под контролируемой анальгезией понимают установку инфузионного насоса, который подает больному дозу внутривенного или эпидурального обезболивающего каждый раз, когда тот нажимает кнопку. Количество подач лекарства в сутки ограничено электроникой, особенно это важно для обезболивания при помощи опиатов.
Обезболивание при онкологии — одна из важнейших проблем здравоохранения во всем мире. Эффективная борьба с болью является первоочередной задачей, сформулированной ВОЗ, наряду с первичной профилактикой, ранним выявлением и лечением заболевания. Назначение вида противоболевой терапии проводится только лечащим врачом, самостоятельный выбор препаратов и их дозировки недопустим.
Боль является неотъемлемым симптомом онкологических заболеваний. На заключительных стадиях болезни из терпимой она постепенно превращается в сильную, мучительную и постоянную. Хронический болевой синдром отягощает жизнь онкологического больного, угнетает не только физическое, но и психическое состояние.
Тема обезболивания при онкологии крайне актуальна для больных и их родственников. Современная медицина владеет широким арсеналом препаратов и методов для борьбы с болью при раковых опухолях. Более чем в 90% случаев болевой синдром удается купировать или уменьшить его интенсивность. Рассмотрим подробнее, как выстроена правильная схема обезболивания и на чем основаны передовые методы облегчения состояния онкологических больных.
Онкология и боль
Боль — это один из первых симптомов, который указывает на прогрессирование злокачественного процесса в организме. Если на ранней стадии рака на болевые ощущения жалуются не более трети пациентов, то по мере развития заболевания о них говорят практически всегда. Боль может вызывать не только сама опухоль, но и воспалительные реакции, приводящие к спазмам гладкой мускулатуры, поражения суставов, невралгия и раны после хирургического вмешательства.
К сведению
Как правило, боль при раке появляется на III и IV стадиях. Однако иногда ее может и не быть даже при критических состояниях больного — это определяется типом и локализацией опухоли. Известны факты, когда рак желудка IV стадии протекал бессимптомно. Может не вызывать боли опухоль молочной железы — неприятные ощущения в таких случаях появляются только когда метастазы охватывают костную ткань.
Болевой синдром можно классифицировать по разным признакам. Так, по степени интенсивности боли могут быть слабые, средние и сильные; по субъективной оценке — колющие, пульсирующие, сверлящие, жгучие; по продолжительности — острые и хронические. Отдельно остановимся на классификации боли по происхождению:
- Висцеральные — боли в области брюшной полости без четкой локализации, длительные, ноющие. Например, болезненные ощущения в области спины при раке почек.
- Соматические — боли в связках, суставах, костях, сухожилиях: тупые, плохо локализуемые. Для них характерно постепенное наращивание интенсивности. Появляются на поздних стадиях рака, когда метастазы образуются в костной ткани и вызывают поражение сосудов.
- Невропатические — боли, вызванные нарушениями в нервной системе. Например, давлением опухоли на нервные окончания или их повреждением. Такой тип ощущений вызывает также лучевая терапия или проведенная хирургическая операция.
- Психогенные — боли без физических поражений, связанные со страхом, депрессией, самовнушением пациента. Появляются в результате сильных эмоциональных переживаний и не поддаются лечению обезболивающими средствами.
На заметку
Боль — это защитная реакция организма и главный сигнал тревоги. Она придумана природой, чтобы указать человеку на проблему, заставить его задуматься и побудить к действию. Однако хроническая боль при онкологии лишена этих функций. Она вызывает у больного уныние, чувство безысходности, депрессию (вплоть до психических расстройств), препятствует нормальному функционированию организма, лишает возможности чувствовать себя полноценным членом общества. Боль отнимает силы, необходимые в борьбе с раковой опухолью. Прогрессивная медицина рассматривает такую боль как патологический процесс, который требует отдельной терапии. Обезболивание при раке — это не разовая процедура, а целая программа лечения, призванная сохранить социальную активность пациента, не допустить ухудшения его состояния и угнетения психики.
Итак, подбор эффективной терапии для устранения боли — сложная задача, которая требует поэтапного подхода. Прежде всего врачу необходим анамнез: причина боли (если она установлена), давность, локализация, интенсивность, изменение характера боли в связи со сменой времени суток и в зависимости от интенсивности физической нагрузки, тип анальгетиков, которые уже применялись, и их эффективность во время приема. Если пациент жалуется на сильную боль, в первую очередь необходимо исключить состояния, требующие неотложной помощи, например инфекции или патологическое поражение мозговых оболочек метастазами. Для этого назначают ультразвуковое исследование, магнитно-резонансную томографию, компьютерную томографию и другие исследования по усмотрению врача. Если неотложное состояние исключено, выбор метода обезболивания будет зависеть от выраженности боли и ранее применяемых анальгетиков.
Точное следование правильной схеме приема способно значительно отсрочить потребность в сильнодействующих препаратах. Случается, что пациенты принимают все анальгетики подряд, подбирая то, что поможет им лучше и быстрее. Это также является ошибкой, поскольку важно выяснить причину боли. Например, спазмы в брюшной полости снимают лекарствами, которые при костных болях окажутся неэффективными. Не говоря уже о том, что боли вообще могут быть связаны с онкологией только косвенно или вовсе не иметь к ней никакого отношения.
В рекомендациях экспертов ВОЗ выделено три ступени фармакотерапии, которые обеспечивают рациональное лечение болевого синдрома у онкологических больных. В соответствии со ступенью подбирают и препараты:
- при слабой боли — неопиоидные анальгетики;
- при усилении — легкие опиоидные препараты;
- при сильной боли — наркотическое обезболивание и адъювантная терапия.
Рассмотрим каждый этап более подробно.
Первая ступень. Начинают лечение болевого синдрома с ненаркотических анальгетиков и нестероидных противовоспалительных средств (НПВС). К ним относятся парацетамол, ибупрофен, аспирин, мелоксикам и другие. При боли в мышцах и суставах — диклофенак, этодолак и прочие. Все эти вещества воздействуют на периферические болевые рецепторы. В первые дни препараты могут вызывать общую усталость и сонливость, что проходит самостоятельно или корректируется изменением дозировки. Если прием таблеток не дает нужного результата, переходят к инъекциям.
Одним из основных факторов при выборе метода обезболивания при онкологии является не только эффективность действия, но и удобство для больного, влияние на качество его жизни. Раньше практически всегда использовались инвазивные методы — инъекции. Современные методы обезболивания разнообразны и максимально комфортны для пациентов.
Обезболивающие пластыри. Это способ трансдермального введения препарата. Пластырь содержит четыре слоя: защитная полиэфирная пленка, резервуар с действующим веществом (например, с фентанилом), мембрана, корректирующая интенсивность выделения, и липкий слой. Пластырь можно наклеить в любом месте. Фентанил высвобождается постепенно на протяжении трех суток. Действие наступает уже через 12 часов, после удаления концентрация лекарственного вещества в крови медленно снижается. Дозировка может быть разная, ее подбирают индивидуально. Пластырь назначают, как правило, в самом начале третьей ступени обезболивания при онкологии.
Эпидуральная анестезия. Лекарство вводят в эпидуральное пространство, расположенное между твердой мозговой оболочкой и стенками полости черепа или позвоночного канала. Препараты аналогичны спинальной анестезии. Эпидуральная анестезия используется, чтобы снять боль при раке, когда появились вторичные изменения в костях, а оральный и парентеральный методы введения уже не приносят результатов.
Нейролизис через ЖКТ при помощи эндосонографии. Нейролизис (невролиз) — это процесс разрушения ноцицептивного (болевого) нервного пути. Введение анальгетика происходит трансгастрально — через желудочно-кишечный тракт, точность обеспечивает эндоскопический ультразвуковой контроль. Такие методы местного обезболивания применяются, к примеру, при раке поджелудочной железы с эффективностью до 90%. Обезболивающий эффект способен сохраняться более месяца, в то время как наркотические анальгетики классическим способом пришлось бы вводить постоянно.
Введение препаратов в миофасциальные триггерные пункты. Миофасциальный болевой синдром выражается спазмами мышц и появлениями в напряженных мышцах болезненных уплотнений. Они называются триггерными точками и вызывают боль при нажатии. Инъекции в триггерную зону снимают боль и улучшают подвижность участка тела.
Вегетативные блокады. Блокировка нерва предусматривает введение препарата в точку проекции нерва, который связан с пораженным органом и вызывает боль. Например, блокада при раке поджелудочной железы ликвидирует боль на несколько месяцев. В зависимости от вида анестетика, процедуру проводят раз в год, раз в полгода или каждую неделю. Еще один плюс — минимальное количество негативных последствий.
Нейрохирургические вмешательства. В ходе процедуры нейрохирург перерезает корешки спинномозговых или черепных нервов, по которым проходят нервные волокна. Таким образом, мозг лишается возможности получать болевые сигналы. Разрезание корешков не приводит к утрате двигательной способности, однако может затруднить ее.
Анальгезия, контролируемая пациентом (PCA). Этот вид обезболивания основан на простом правиле: пациент получает анальгетики тогда, когда он этого хочет. В основе схемы лежит индивидуальное восприятие боли и необходимость приема анальгетиков. В европейских странах РСА принята в качестве стандарта постоперационного обезболивания. Метод прост и относительно безопасен. Однако пациентам необходимо проходить тщательный инструктаж.
Выбор конкретного метода обезболивания при раке зависит от многих факторов — вот почему так важны индивидуальный подход и тщательное обследование пациента, позволяющие врачу оценить эффективность метода, его целесообразность и возможные риски. Медики прочно утвердились в мысли, что болевой синдром необходимо лечить независимо от прогнозов по основному заболеванию. Устранение боли позволит предотвратить ее разрушительное действие на физическое, моральное и психическое состояние пациента, а также сохранить его социальную значимость.
* Лицензия ЛО-77-01-017198 от 14 декабря 2018 года выдана Департаментом здравоохранения города Москвы.

Заранее готовиться к блокаде позвоночника не нужно. Если Вы ждёте ребёнка, то обязательно скажите об этом врачу. Оденьтесь в свободную и комфортную одежду, а драгоценности оставьте дома. Перед процедурой Вас могут попросить переодеться в больничный халат.
Что такое блокада позвоночника?
Блокада позвоночника часто проводится с помощью флюороскопа или томографа для того, чтобы точнее определить место введения лекарства.
Когда проводится блокада нерва?
Блокада нерва может быть показана людям, которые страдают от острой или хронической боли. Как правило, источником такой боли является позвоночник. Блокада также применяется при боли в шее, ягодице, ноге или руке. Введение лекарственного вещества даёт нерву время на заживление, уменьшает воспаление и облегчает боль. Кроме того, блокада нерва предоставляет врачу дополнительную диагностическую информацию. Данная процедура позволяет врачу определить, является ли целевой нерв источником боли пациента, или же причина кроется в чём-то другом.
Как подготовиться к блокаде позвоночника?
Как правило, блокада позвоночника не требует каких-то особых приготовлений. Перед процедурой Вас могут попросить переодеться в больничный халат и посетить туалет.
Затем Вас положат на живот, на спину или на бок. Это даст врачу самый лёгкий доступ к месту инъекции. Медсестра поможет Вам устроиться поудобнее.
Как выглядит оборудование, используемое при блокаде позвоночника?
Врач введёт маленькую иглу под Вашу кожу и затем направит её к месту инъекции. Во время блокады позвоночника может использоваться небольшое количество контрастного вещества. Сама инъекция осуществляется с помощью шприца. Врач вскроет ампулу с лекарством и наполнит шприц. Тип лекарства зависит от индивидуальных потребностей пациента.
Если в Вашем случае блокада позвоночника подразумевает использование флюороскопа или томографа, то вокруг кушетки будет размещено дополнительное оборудование. И флюороскопия, и компьютерная томография абсолютно безболезненны.
Оборудование, которое, как правило, необходимо для блокады позвоночника, включает рентгенографический стол, одну или две рентгеновские трубки и монитор, размещённый в кабинете врача. Флюороскопия, которая преобразует рентгеновские снимки в фильм, используется для того, чтобы направлять врача во время процедуры. Фильм записывается с помощью рентгеновского аппарата и датчика, подвешенного над столом, на котором лежит пациент.
КТ-сканер — это обычно большая, похожая на коробку машина с отверстием или неглубоким тоннелем в центре. Вас уложат на узкий диагностический стол, который въедет в тоннель. Внутри аппарата расположены рентгеновская трубка и рентгеновские датчики. Рабочая станция, которая обрабатывает визуальную информацию, располагается в отдельной комнате, где технический специалист управляет сканером и следит за ходом процедуры. Как правило, аппаратная снабжена громкоговорителем или микрофоном для поддержания связи с пациентом.
Как работает блокада позвоночника?
Во время блокады врач введёт обезболивающее или противовоспалительное вещество как можно ближе к повреждённому нерву. Лекарство заблокирует болевые рецепторы в проблемном нерве. КТ или флюорография могут помочь врачу выбрать оптимальное место для инъекции. Визуализирующие тесты сами по себе совершенно безболезненны.
Как правило, инъекция начинает действовать сразу же. Облегчение боли наступает очень быстро. Тем не менее, блокада позвоночника — это временная мера. Эффект от инъекции длится 1-2 недели. Некоторые пациенты делают несколько блокад для достижения долгосрочного эффекта. Другим блокады и вовсе не помогают. Если Вам не удалось достичь желаемого результата с помощью блокады позвоночника, то попробуйте другие методы лечения.
Какие ощущения Вы можете испытать во время процедуры?
Вероятно, Вы почувствуете укол при введении иглы под кожу. После постановки инъекции Ваш дискомфорт должен уменьшиться. Иногда для того, чтобы добраться до нерва, вызывающего проблемы, врач вынужден ввести иглу довольно глубоко. Это может быть сопряжено со временным дискомфортом, но постарайтесь не дёргаться, чтобы врач мог спокойно довести иглу до нужного места.
Если место инъекции расположено близко к большому нерву (например, седалищному) или пучку нервов, то врач попросит Вас говорить, если Вы вдруг почувствуете резкую боль. Приступ боли означает, что игла подобралась слишком близко к большому нерву, и её необходимо переместить. Такое происходит крайне редко, поэтому не нужно беспокоиться.
Сразу после инъекции Вы, скорее всего, почувствуете значительное облегчение. Эффект от блокады позвоночника, как правило, длится 1-2 недели, но в некоторых случаях может быть постоянным или длится не более 12 часов. В ряде случаев эффекта может не быть совсем.
Инъекцию обычно выполняют врач-невролог или анестезиолог. Этот же врач будет следить за Вашим состоянием после блокады позвоночника. Все снимки, которые выполняются во время процедуры, интерпретируются в процессе.
Каковы плюсы и минусы блокады позвоночника?
Плюсы блокады позвоночника включают:
- временное облегчение болевого синдрома;
- временное снижения воспаления в той области позвоночника, которая вызывает боль;
- с помощью блокады позвоночника врач может идентифицировать источник боли;
- возможность на короткое время улучшить качество жизни.
Минусы и риски блокады позвоночника включают:
Женщины, которые подозревают у себя беременность, обязательно должны сказать об этом своему врачу или техническому специалисту. Многие исследовательские тесты не рекомендуется проводить во время беременности, чтобы радиация не навредила ребёнку. Если рентгенография необходима, то Вам нужно соблюсти все меры предосторожности, чтобы минимизировать риск.
Отдельно стоит сказать о том, что сейчас в Клиниках России при блокаде позвоночника используют гормональные препараты. Часто пациент об этом не ставится в известность. Введение гормонов может иметь серьезные осложнения для пациентов, например, развитие сахарного диабета, катаракты.
Если Вы лечитесь в нашей Клинике и собираетесь сделать блокаду с гормонами, то Вам необходимо поставить в известность лечащего врача, так как после введения гормонов получение эффекта от лечения по нашей методике значительно затрудняется (гормоны ухудшают репаративные процессы.
Каковы ограничения блокады позвоночника?
Как правило, обезболивающие и противовоспалительные эффекты, достигнутые при помощи лечебной инъекции, со временем пропадают, и боль возвращается в том же объёме. Тем не менее, не стоит забывать, что реакция каждого человека индивидуальна. Часто блокирующие инъекции ставятся курсом и затем прекращаются. Длительность курса зависит от результата. Одни пациенты чувствуют облегчения после курса блокад, другим же инъекции не помогают вовсе, даже несмотря на то, что препарат вводится в правильное место. Если блокада позвоночника Вам не помогла, то врач, скорее всего, порекомендует другие виды лечения. Количество инъекций зависит от Вашей истории болезни. Процедуру можно повторять от 3 до 6 раз в течение 12 месяцев. Если Вы страдаете от других проблем со здоровьем, например, от диабета, то это означает, что инъекций лучше избежать.
Мы считаем проведение блокад позвоночника с гормональными препаратами при остеохондрозе позвоночника не целесообразными, так как они никак не влияют на заболевание и могут привести пациента к тяжелым осложнениям. В ряде случаев кинезиотейпирование, гирудотерапия и безнагрузочное вытяжение позвоночника дают гораздо более выраженный противоболевой эффект, не приводят к осложнениям и лечат остеохондроз, воздействуя на разные звенья его патогенеза. Наиболее эффективно при остеохондрозе и его осложнениях (грыжи диска, протрузии, спондилезе, спондилоартрозе) комплексное не медикаментозное лечение позвоночника.
- Показания
- Виды блокад
- Медикаменты для блокад
- Противопоказания
- Возможные осложнения
- Отзывы
- Видео по теме
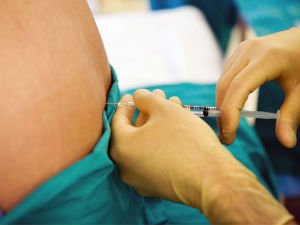
Блокада позвоночника – распространенная методика, которая применяется в хирургической и терапевтической практике для устранения спинной боли. Такие проявления, как сильные, ноющие и тянущие боли в спине говорят о наличие заболеваний в позвоночнике.
Это могут быть как дегенеративные патологии позвоночного столба, так и приобретенные болезни, связанные с малоподвижным образом жизни и вредными привычками. Делают блокаду позвоночника путем инъекции. В определенные точки на теле проводят уколы специальных препаратов, действие которых нацелено на анестезирующий эффект. После процедуры должен появиться незамедлительный результат.
Показания
После похода к врачу, пациенту могут назначить один из видов процедуры. Сама по себе процедура не приносит вреда организму, но и особую пользу не приносит. Это связано с тем, что с помощью медикамента купируется лишь болевой синдром. При этом средство никак не влияет на развитие и характер патологии.
Блокаду позвоночника проводят в следующих случаях:
- Дегенеративные заболевания костной ткани. Остеохондроз считается наиболее распространенной болезнью, которая характеризуется потерей эластичности межпозвоночных дисков, вследствие нарушенного обмена веществ.
- Протрузия межпозвоночных дисков. Болезнь проявляется выпячиванием стенок диска без разрыва фиброзного кольца. Патология может появиться в любом отделе позвоночника: шейном, грудном и поясничном.
- Грыжа межпозвоночного диска. В отличие от протрузии, грыжи характеризуются разрывом фиброзного кольца и смещением студенистого ядра. Возникает патология из-за больших нагрузок на позвонки или механических повреждений.
- Торакалгия. При сдавливании или механическом раздражении межреберных нервов у больного наблюдаются периодические болезненные ощущения.
- Миозит. При воспалительных процессах в скелетных мышцах начинают формироваться небольшие узловатые уплотнения, появление которых сопровождается ноющей и тянущей болью.
- Спондилоартроз одного из отделов позвоночника. Патология может проявляться как в шейном, так и в поясничном отделе, поэтому блокаду делают в месте поражения. Дегенеративное заболевание поражает в первую очередь суставы.
Конечным последствием блокады является устранение болевых ощущений, отечности и воспаления. Вместе с тем у пациента несколько суток могут наблюдаться осложнения. Это связано с местом укола и компонентами препарата.
Виды блокад
Больного начинает интересовать, что такое блокада позвоночника и как часто ее можно проводить. Чтобы это понять, необходимо узнать о видах блокады и их различии. В большинстве случаев проводят паравертебральные блокады, которые проводятся непосредственно возле позвоночника.
Выделяют следующие виды паравертебральных блокад:
- Тканевая – выбирается определенный участок, где происходит воспаление или дегенерация, и врач выполняет укол в мягкие ткани, которые окружают сегмент.
- Рецепторная – возле пораженного участка присутствуют конкретные рецепторы, отвечающие за болевые импульсы. Специалист проводит инъекцию именно в эти точки на теле пациента.
- Проводниковые – введение препарата осуществляется в нервные корешки, которые отвечают за проводимость болевых ощущений.
- Ганглионарные – нервные узлы представляют собой мишень при ганглионарных блокадах.
Помимо данных разновидностей, в терапевтической практике выделяют различные виды процедур, в зависимости от места укола. Это могут быть как разные отделы позвоночника, так и мышечная ткань определенных органов.
Медикаменты для блокад
Все медикаменты для блокады позвоночника делятся на несколько подвидов. Если брать во внимание количество компонентов в составе препарата, то выделяют следующие медикаменты:
- однокомпонентные – препараты, в состав которых входит одно действующее вещество;
- двухкомпонентные – лекарственные средства, которые совмещают в себе несколько веществ;
- поликомпонентные – медикаменты, в составе которых совмещено три и больше действующих вещества.
Наиболее распространенные препараты, которые применяются во всех блокадах позвоночника. Взаимодействуя с нервными окончаниями, они обеспечивают проведение болевых импульсов по нервным окончаниям, за счет чего эффективно убирают болевой синдром и высокую чувствительность к механическим раздражениям. Основными представителями местных анестетиков являются следующие препараты.
Самой распространенной считается новокаиновая блокада, которая действует на протяжении двух часов. Первый результат наблюдается уже на вторую минуту после введения вещества. Существуют разные формы выпуска лекарственного средства, поэтому в зависимости от степени тяжести и патологии врач определяет концентрацию новокаина и количество миллилитров. Одного укола хватает, чтобы предотвратить сильный приступ боли и остановить болевой импульс.
После Новокаина принято применять Лидокаин. Анестетик результативно справляется с болью в пояснице и межпозвоночной грыже, не причиняя вреда организму. Длительное действие препарата позволяет больному спокойно передвигаться и воздействовать на участок различными способами. Первый эффект наступает так же быстро, как и от новокаина.
От сильной боли в спине наиболее эффективно справляется данное действующее вещество. Особенность препарата заключается в медленном начале действия, но продолжительном терапевтическом эффекте. Стоит с осторожностью колоть людям с сердечно-сосудистыми патологиями, так как средство обладает небольшим токсическим действием. Абсолютно все дозировки и количество растворов определяются врачом перед процедурой.
Кортикостероиды – сильные противовоспалительные вещества, которые помогают убрать неприятные симптомы на длительное время. Они воздействуют непосредственно на очаг воспаления и убирают все сопутствующие симптомы: болезненность, отечность и воспалительные процессы. Также они действуют как антигистаминные препараты за счет своих фармакологических свойств.
Для усиления терапевтического эффекта специалист может использовать местные анестетики вместе с кортикостероидами, так как последние результативно справляются с патологиями суставов, позвонков и хрящей. Основными кортикостероидами, которые используют в медицине для блокады при болях в спине, являются:
- Гидрокортизон ацетат. Из-за своей нерастворимости в воде, вещество производят в виде суспензии. Перед применением его необходимо тщательно перемешать с местным анестетиком. Вводиться вещество при неврологических болезнях позвоночного столба.
- Дексаметазон. Препарат применяется при небольших болях, в случаях воспаления суставов и мягких тканей спины. Относительно быстрое действие и непродолжительный эффект делает препарат неактуальным при хронических патологиях спины, которые сопровождаются сильными болями.
- Дипроспан. Средство относится к кортикостероидам для системного применения, которые показаны при ревматических болезнях и аллергических состояниях. Чаще всего препарат вводится внутримышечного для купирования мышечных болей и суставов.
- Кеналог. Кортикостероид пролонгированного действия, за счет фармакологической особенности вещества. Рекомендуется при сильных и ноющих болях позвоночника, межпозвоночных грыжах и ревматизмах. Длительность эффекта от укола составляет более 10 дней.
Противопоказания
Есть противопоказания, при которых делать позвоночную блокаду нельзя. К ним относятся:
- Повышенное кровотечение из-за болезней, патологий или других причин. Поэтому если у вас, например, гемофилия или тромбоцитопения, то придется отказаться от блокады.
- Если в месте, куда будет выполняться укол, находится инфекционное поражение кожи. Также нельзя делать блокаду при общих инфекционных заболеваниях, есть огромный риск распространения патологических микроорганизмов.
- Нельзя делать блокаду, если человек находится в тяжелом состоянии, без сознания.
- Блокада противопоказана при повышенной чувствительности к медикаментам, что будут вводиться в организм пациента.
- Противопоказание к использованию кортикостероидов.
- Проблемы и заболевания сердца. Отдельно стоит выделить аритмии, поскольку медикаменты имеют влияние на сердечный ритм.
- Нельзя проводить блокаду при миастении, артериальной гипотонии.
- Противопоказано выполнять процедуру детям, беременным и кормящим грудью.
- Нарушение психики пациента.
- Серьезные заболевания печени.
- Блокада невозможна при эпилептических припадках в анамнезе.
Возможные осложнения
Независимо от того, какая именно блокада проводилась, в любой момент могут возникнуть осложнения. Но если вы обратились к высококвалифицированному врачу, блокада проводилась только в стерильных условиях, а сами вы хорошо подготовились к процедуре, то это все может заметно уменьшить риск возникновения нежелательных последствий.
Бывают такие осложнения, как возникновение постоянных кровотечений, попадание инфекции в место, где был сделан прокол. Иногда инфекция может попадать даже в оболочки спинного мозга. Могут быть серьезно повреждены связки, мышцы и другие мягкие ткани при неаккуратных уколах. Возможно появление аллергии, особых осложнений, которые возникают из-за использования местных анестетиков, осложнений из-за использования кортикостероидов.
Подводя итоги, можно сказать, что блокада позвоночника является быстрым и эффективным способом избавить человека от болей, которые напрямую связаны с патологиями позвоночного столба. Но нельзя несерьезно подходить к вопросу проведения блокады, потому что даже малейшие нарушения или неосторожные движения могут привести к серьезным, тяжелым последствиям, а иногда и к летальному исходу.
Читайте также:

