Может перерасти в рак
Вирус папилломы человека (ВПЧ) представлен несколькими сотнями штаммов. Большая часть из них провоцирует появление на теле доброкачественных наростов, являющихся косметическим дефектом. Однако существуют и более опасные новообразования, которые при определенных условиях могут перерасти в рак. Самостоятельно понять, какая папиллома или кондилома имеет высокий уровень онкогенности, невозможно. Поэтому чаще рак диагностируют уже на 1-2 стадии его развития. Но при наличии определенных знаний можно вовремя заметить первые признаки трансформации обычного нароста в онкологию и избавиться от него без вреда здоровью. Узнаем, при каких условиях происходят неблагоприятные изменения в структуре папиллом, как выглядит злокачественное новообразование и что делать при его обнаружении.
Онкогенные штаммы ВПЧ и способы заражения ими
Все типы папилломавируса разделяются на три категории:
- средней опасности (низкоонкогенные),
- опасные (высокоонкогенные).
К первой группе относятся все штаммы, которые вызывают образование доброкачественных папиллом. Они ни при каких условиях не превратятся в онкологию. Максимум, что может случиться, – острый воспалительный процесс при их травмировании.
Папилломы, вызванные штаммами среднего онкогенного риска, могут на протяжении всего времени существования оставаться доброкачественными. Но под воздействием некоторых негативных факторов с вероятностью в 40-60% способны превратиться в рак.
Высокоонкогенные типы ВПЧ особо опасны. Практически в 78% случаев наросты трансформируются в онкологию. Если штамм спровоцировал появление генитальных папиллом, то риск получить рак возрастает до 96%.
К среднеопасной категории вируса относятся следующие типы: 31, 33, 35, 51, 52, 58. К самым опасным – 16, 18, 36 и 45. Все остальные штаммы не несут человеку никакой угрозы.
Важно!Обнаружение опасных видов ВПЧ – это не приговор. При своевременном лечении и соблюдении правил профилактики папиллома может никогда не перерасти в рак.
Многие считают, что подхватить вирус с высокой или средней онкогенностью можно лишь половым путем. Но это не так.
ВПЧ проникает в организм не только в момент интимной близости с больным партнером. Подхватить его можно:
- бытовым путем – при использовании чужих личных вещей, в частности, мочалки, мыла, полотенца,

- контактным способом – при прикосновении к инфицированной поверхности (пол, поручни в общественном транспорте, мебель, кафель, ванна).
Также вирус наследуют от матери при родах (ребенок, проходя по родовым путям, заражается от женщины).
Этими же способами передаются и неонкогенные штаммы. Но все равно основным источником заражения остается инфицированный половой партнер.
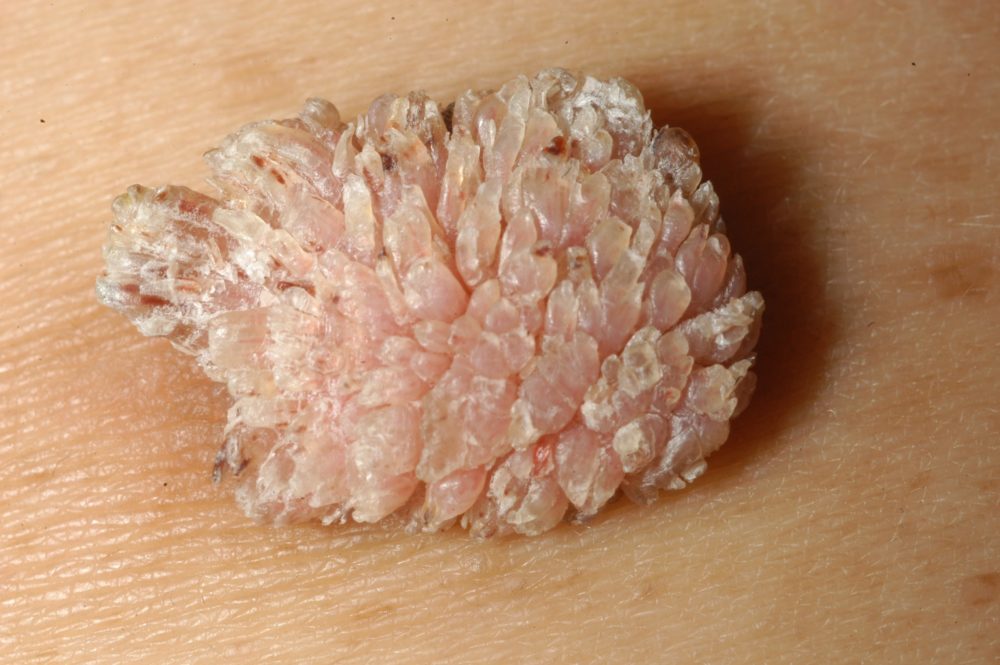
Признаки перерождения папилломы в рак
- темным цветом, преимущественно бордовым, черным, фиолетовым (как на фото),
- гладкой поверхностью,
- следами запекшейся крови,
- трещинами дермы вблизи,
- кровоточивостью без травмирования.
Также человека должны насторожить другие симптомы:
- сильный зуд рядом с папилломой,
- воспаление кожи,
- боль при пальпации пораженного участка эпидермиса или эпителия.
Заметить неблагоприятные изменения в состоянии папилломы можно, если она расположена на руке, шее, животе или другом видимом месте. В том случае, когда в раковую опухоль стали превращаться генитальные наросты (на стенках влагалища или шейке матки), то отличить начало онкологического процесса от воспаления сможет только гинеколог при осмотре. Обратиться к врачу данной специальности нужно тогда, когда женщина ощущает сильную боль во время полового акта или замечает кровянистые, иногда с примесью гноя, выделения.
Нередко онкогенные штаммы ВПЧ провоцируют образование наростов внутри протоков молочных желез. Обнаружить и распознать их самостоятельно невозможно. Сделать это сможет только маммолог или онколог. Симптоматика рака груди проявляется лишь на второй или третьей стадии, когда злокачественное образование разрастается, пускает метастазы и начинает сигнализировать о себе сильной болью. Дискомфорт ощущается при пальпации молочных желез, в момент кормления ребенка грудью или при совершении гигиенических процедур.
Еще одним местом локализации злокачественной папилломы является трахея, гланды или носовая полость. Формирование ракового нароста в носоглотке сопровождается следующими симптомами:
- жжение слизистых оболочек,
- сильный зуд в носу или горле,
- кровянистые выделения с примесью слизи,
- затрудненность дыхания,
- боль при выдохе или чихании,
- дискомфорт при глотании пищи.
Поставить правильный диагноз и назначить необходимое лечение в этом случае сможет отоларинголог.
Если папиллома на протяжении нескольких месяцев или лет не доставляла своему владельцу проблем и внезапно начала перерождаться, то причиной этому может быть:
- резкие перепады гормонального фона (встречается преимущественно у беременных и подростков),
- прием сильнодействующих препаратов,
- интоксикация организма,
- длительное пребывание под солнцем,
- воздействие радиации,
- нервные срывы,
- резкое снижение иммунитета,
- повреждение нароста (даже самое незначительное).
Важно! В медицине есть еще три вида онкологических процессов – меланома, диспластический (предраковое состояние) и плоскоклеточный рак. Они не имеют ничего общего с ВПЧ.
Как развивается злокачественная папиллома
Знание того, как проходит перерождение доброкачественного нароста в злокачественное, позволит вовремя выявить раковую опухоль и обратиться в медицинское учреждение.
Врачи выделяют три стадии трансформации онкологической папилломы:
- Инициация,
- Промоция,
- Прогрессия.
На первой стадии происходят незаметные перемены в структуре ДНК инфицированных клеток. Обнаружить процесс инициации можно только после биопсии (взятия тканей папилломы на анализ).
На второй стадии начинается активное размножение мутированных клеток. Внешне заметно, как нарост быстро увеличивается в размерах.
Прогрессия характеризуется изменением внешнего вида образования. Меняется его цвет, структура, поверхность становится гладкой. Это не завершающий этап формирования раковой опухоли, а финальная стадия ее озлокачествления. Без своевременного реагирования нарост станет полноценным онкологическим образованием, пустит метастазы и излечить его будет крайне тяжело.
Ускорить процесс развития рака может один или несколько неблагоприятных факторов:
- самолечение,
- повреждение нароста,
- употребление большого количества канцерогенных продуктов,
- наличие вредных привычек,
- постоянное пребывание в стрессовых ситуациях,
- ослабление защитных функций организма,
- наличие тяжелых хронических патологий.
Методы диагностирования онкозаболевания
Если врач подозревает начало онкологии, то первое, что он назначает пациенту, – сдачу биоматериала на выявление ВПЧ. Это необходимая процедура, так как не все наросты на теле или слизистых являются последствием активности папилломавируса. Некоторые из них могут быть простыми родинками, невусами или базалиомой (раком невирусного характера).
Для первого анализа больному достаточно сдать кровь или мазок со слизистых оболочек. Если в ходе него подтвердилось, что у человека есть ВПЧ, то тогда он направляется на следующую лабораторную диагностику.
Вторичное обследование проводится одним из нескольких методов:
- гистология (анализ тканей, взятых с раковой папилломы),
- ПЦР,
- РАР-тест (по Папаниколау),
- жидкостный анализ NovaPrep.
Каждый и представленных способов диагностики онкологической опухоли обладает своими особенностями и точностью результатов, поэтому выбирать тот или иной метод выявления рака должен исключительно доктор.
Перед тем, как проверить кровь на ВПЧ, пациент должен:
- не есть с вечера и не пить алкоголь,
- приостановить прием лекарственных препаратов на 14 часов до посещения лаборатории,
- за сутки до анализа не есть жирную и слишком сладкую пищу,
- перед сдачей крови исключить физические нагрузки и стрессовые ситуации.
Перед взятием соскоба больному запрещено:
- наносить на место локализации злокачественной папилломы косметику, в том числе и парфюмерию,
- вступать в интимную близость (если ткани берутся с поверхности половых органов),
- принимать сильнодействующие препараты или гормональные средства.
При подозрении на озлокачествление генитальной папилломы, расположенной на стенках влагалища или шейке матки, забор тканей нароста осуществляется радио-петлей или электродом-парусом (конизация).
В современных клиниках используется радио-петля, так как после ее применения не появляется кровотечение. Электрод-парус оставляет после манипуляции ранку, которая долго заживает, что не совсем благоприятно при раковой опухоли. Обе процедуры проводятся под местной анестезией, поэтому перед посещением лаборатории нужно воздержаться от приема пищи. Последнее употребление еды должно быть не ранее 12 часов.
Важно! В ответах на анализ указывают следующие результаты: положительный (злокачественность папилломы подтверждена), отрицательный (выявлена доброкачественность нароста) и неясный (определить вид образования не удалось). В последнем случае пациент должен пройти обследование еще раз.
После взятия тканей с папилломы женщина может ощущать тянущую боль в нижней части живота и замечать мажущие выделения из влагалища. Это последствия соскоба со злокачественного образования. Чтобы организм быстрее восстановился после процедуры, пациентке рекомендовано соблюдать следующие правила:
- Нельзя ходить в баню, сауну и принимать слишком горячую ванну. Лучше всего пользоваться душем,

- Надо отказаться от физических нагрузок и тяжелой работы,
- Недопустимо вступать в интимную близость,
- Препараты, которые разжижают кровь, надо принимать только при крайней необходимости.
Все эти советы нужно соблюдать в течение 1 месяца после взятия соскоба на анализ. Пренебрежение ими приводит к неприятным последствиям.
Удаление злокачественной папилломы
При хирургическом вмешательстве раковая папиллома отсекается при помощи скальпеля. Вместе с ней врач вырезает и прилегающие мягкие ткани. Это необходимо для предотвращения рецидива. Также удаление здорового эпителия или эпидермиса снижает риск появления метастаз и повышает шансы на полное выздоровление.
В современных медицинских центрах вырезание злокачественного нароста осуществляется не только простым металлическим скальпелем. Иногда для этой процедуры применяется радиочастотный нож (не путать с радио-петлей), ультразвук, лазерный луч. Эти методы позволяют избежать большой кровопотери и удалить папиллому без серьезных повреждений тканей. 
Многие знают, что в некоторых случаях борьба с раковой опухолью проводится без хирургического вмешательства. Речь идет о химиотерапии и радиационном облучении. Все эти способы актуальны только тогда, когда онкология не вызвана вирусным заболеванием (ВПЧ). При озлокачествленной папилломе единственным выходом является ее полное удаление.
После операции больному предстоит пройти долгий реабилитационный период. Его цель – укрепить здоровье человека, предотвратить возобновление активности папилломавируса и ускорить регенерацию тканей.
Схема восстановления подбирается для каждого пациента индивидуально, в зависимости от того, где локализовалась онкология, какого размера была опухоль и как прошла операция. Также учитывается общее состояние организма и наличие других факторов личного характера.
Однако существуют и общие рекомендации, одинаковые для всех пациентов, у которых была удалена злокачественная папиллома:
- надо перейти на правильное питание,
- следует исключить физические нагрузки, пребывание под солнечными лучами и вблизи источников радиации,
- нужно начать прием витаминных и минеральных комплексов.
В среднем период реабилитации длится от 1 месяца до 60 дней. В течение всего этого времени человек обязан регулярно посещать врача и сдавать анализы.
Может ли миома матки перерасти в рак? Хоть и доброкачественная, но – ведь это тоже опухоль? Наверняка, есть факторы риска и предрасполагающие причины для злокачественного перерождения.

Исподволь и зачастую незаметно-бессимптомно
Миома матки и рак
Хоть и очень редко, но вполне реально. Миома матки, переходящая в рак, относится к сравнительно редким ситуациям (не более 1% от всех выявленных доброкачественных маточных новообразований). В большинстве случаев этот неблагоприятный вариант развития событий возникает у женщин после 60 лет. В глубокой постменопаузе возможны следующие основные виды изменений в миоматозном узле:
- Гиалиноз (белковая дистрофия в тканях) – 65%;
- Миксоматоз (доброкачественная фиброзная дегенерация) – 15%;
- Кальциноз (отложение кальция в узле) – 10%;
- Сохранение исходной гладкомышечной структуры – 9%.
К редким вариантам структурных изменений в миоме относится злокачественное перерождение: по статистике около 0,7%. И такая вероятность нарастает с возрастом – у женщин после 60-ти в 10 раз чаще, чем у 40-летних. Типичный вариант озлокачествления – формирование в миоматозном узле очага лейомиосаркомы.
Факторы риска
Для большинства видов онкологии имеются причины. К факторам риска по переходу миомы матки в рак относятся:
- Наследственная предрасположенность (наличие в семье у кровных родственниц случаев рака матки);
- Гормональный дисбаланс с длительным воздействием на матку гиперэстрогении;
- Особенности менструальной функции (маточные кровотечения при месячных, нерегулярный цикл, первая менструация в 10-12 лет с приходом менопаузы в 55 лет и старше);
- Отказ от деторождения с частыми абортами;
- Бесплодие с неоднократным безуспешным проведением ЭКО;
- Особенности пищевого поведения (высококалорийное питание, много сладостей и хлебобулочных изделий) и малоподвижный образ жизни;
- Ожирение;
- Сахарный диабет;
- Артериальная гипертония;
- Эндокринные расстройства (щитовидная железа, надпочечники).
Все эти факторы создают условия для формирования лейомиомы матки: они же провоцируют злокачественное перерождение в гладкомышечных тканях миоматозного узла.
Миома матки и рак: какие могут быть симптомы?
Перерождение миомы матки в рак может пройти незамеченным. На начальных этапах бессимптомно: на фоне длительного наблюдения за миоматозными узлами, которые годами не меняются (не уменьшаются, и не увеличиваются), женщина привыкает, что все хорошо, и проблем не будет. Раньше посещала врача-гинеколога ежегодно, но после прекращения менструаций хорошо, если 1 раз в 3 года.
Ничего не беспокоит, так зачем ходить. Уже лет десять, как без динамики. Вот и забыла про эту миому.
К возможным симптомам ухудшения состояния со стороны лейомиомы матки относятся:
- Периодически возникающие тянущие ощущения в нижних отделах живота;
- Чувство тяжести внизу или ощущение давления на промежность;
- Неожиданно появившиеся кровянистые выделения из влагалища (скудные, мажущие).
Лечебно-диагностическая тактика
После оценки жалоб, факторов риска и проведения стандартного врачебного осмотра с обязательным взятием мазков на онкоцитологию, врач-гинеколог направит на ультразвуковое исследование. Специалист УЗИ обратит внимание на следующие особенности:
- Толщина эндометрия (M–эхо в постменопаузе не должно превышать 6 мм);
- Размер матки;
- Структура миоматозных узлов;
- Состояние яичников.
При наличии подозрения на онкологию потребуется продолжить обследование (аспират из полости матки, гистероскопия с биопсией тканей). При подтверждении перерождения лейомиомы в рак врач-гинеколог направит на хирургическое лечение с последующим наблюдением у онколога.
Да, миома матки может перерасти в лейомиосаркому. В группе риска женщины с наследственной предрасположенностью, выраженным ожирением, многоузловой лейомиомой больших размеров и гиперплазией эндометрия, возникшей в период перед наступлением менопаузы.
Что такое миома и почему она появляется
Миома матки — это доброкачественная опухоль. По некоторым данным, она имеется к 50 годам у 40% женщин. Замечено, что миома — опухоль наследственная. И если такая же опухоль была у вашей мамы и бабушки, то, вероятно, и у вас тоже рано или поздно обнаружится.
При этом миома диагностируется только после менархе (первой менструации). Это гормонозависимая опухоль. Появиться она может только у женщин, у которых есть менструальный цикл, или, что бывает редко, при приеме заместительной гормональной терапии (ЗГТ) при менопаузе.
Нередко миомы находят случайно, во время УЗИ, у совсем молодых девушек — 20-25 лет.
Может ли миома перерасти в рак и опасна ли она
К сожалению, миома хоть и доброкачественная опухоль, но имеет свойство расти, пока у женщины либо вырабатываются свои гормоны, либо она принимает их в искусственном виде. У кого-то опухоль увеличивается медленно, а у кого-то быстро. Чтобы следить за размером миомы, нужно либо посещать гинеколога, либо делать УЗИ.
Последнее, естественно, информативнее, так как можно будет не только до миллиметра точно узнать размер миомы, но и то, где именно она находится, какова ее структура, и имеются ли признаки перерождения миомы в рак.
Да-да, иногда миоматозный узел превращается в онкологию. Насколько часто это происходит — не знают даже врачи. Однако абсолютно точно известно, что почти всегда лейомиосаркома матки (раковая опухоль) образуется сама по себе, не возникает из доброкачественной опухоли. Так что, процент перерождения миомы в рак не высокий. Более того, то самое злокачественное новообразование, с которым можно перепутать миому, довольно редкое и обычно возникает в возрасте 48-54 лет, то есть перед самым началом менопаузы или уже после ее наступления.
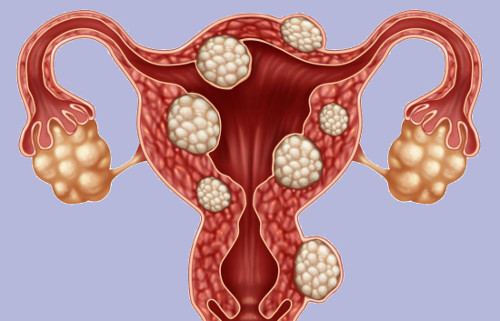
На рисунке изображены множественные узлы миомы матки. Не путать с яичниками по бокам.
Симптомы перерождения миомы в рак и лейомиосаркома
Одно из основных отличий любой раковой опухоли от доброкачественной — это ее быстрый рост. Если миома увеличивается примерно на 3 см в год и более — врач может заподозрить онкологический процесс.
Каковы симптомы растущей миомы?
- Рост живота (бывают гигантские миомы до 1,5 кг, и у женщины, действительно, на глазах увеличивается живот — наверняка вы слышали истории, когда путали беременность и миому, пока УЗИ еще не было). Если миома находится на передней стенке матки и растет не внутрь матки, а в направлении из нее (интрамурального типа), то нередко ее даже самой прощупать можно и заметить увеличение.
- Обильные менструации и межменструальные кровотечения. Очень часто крупные миомы (размером более 5-6 см) приводят к нарушению сократимости мышечного слоя матки, патологическим изменениям эндометрия. Все это провоцирует нарушение менструального цикла и кровотечения.
- Боли внизу живота во время критических дней и вне их, сильные, схваткообразные. Особенно яркие болевые ощущения возникают при некрозе миомы.
УЗИ-признаки лейомиосаркомы (обязательно делают еще допплер-исследование — то есть смотрят кровоток в миоме):
- большой размер;
- неоднородная структура, из-за чего ее иногда путают с опухолью яичника;
- кистозные включения;
- сильная васкуляризация (большое количество сосудов внутри опухоли — это то, отчего она быстро растет);
- высокая скорость кровотока в опухоли;
- рост миомы во время менопаузы при условии того, что женщина не принимает ЗГТ (доброкачественная миома при климаксе не растет, наоборот, уменьшается).
Дорогие женщины, все признаки, описанные выше, совсем необязательно означают рак. Убедиться в этом можно, прочитав мою историю далее.
При обследовании в онкологическом диспансере по поводу миомы, назначают много разных анализов и УЗИ. И обязательно УЗИ печени и флюорографию. А всё потому, что лейомиосаркома, которую иногда путают с обычной миомой по началу, быстро метастазирует в печень и лёгкие.
Личная история отличия миомы от рака
Я обнаружила у себя миому случайно, в 24 года, когда делала УЗИ по другому поводу — болели яичники. Моя миома была размером около 1 см и, по словам врача, не представляла никакой опасности. Однако порекомендовала все-таки хотя бы раз в год посещать гинеколога или делать УЗИ, посмотреть, как быстро она будет расти, ну или не расти.
Я же следующее УЗИ сделала только через 4 года. И за эти 4 года моя миома выросла уже до 3 см. Такой рост врачи называют умеренным. Но моего специалиста УЗ-диагностики что-то удивило, судя по лицу.
Мой гинеколог, увидев это заключение, тотчас направила меня в онкологический диспансер для консультации с тамошним гинекологом. Она восприняла меня тоже очень серьезно. Особенно, когда узнала, кто мне делал УЗИ. Она этого специалиста, оказывается, лично знала и доверяла ее мнению.
Лейомиосаркома — очень хитрая опухоль. Мой онкогинеколог рассказала, что часто ее не отличишь от обычной миомы. Буквально недавно у нее была пациентка, направленная сюда из-за быстрого роста миомы. Она была довольно молода, 35 лет. Но оперироваться в онкологическом диспансере не захотела, решила удалить опухоль в местном отделении гинекологии. И она оказалась не миомой, а саркомой.
Проблема в том, что точно сказать — миома это или саркома, можно только по результатам гистологии, то есть опухоль должны исследовать под микроскопом специалисты. Для этого ее нужно удалить. Но какой объем операции выполнить? Конечно, если врачи подозревают саркому, то предложат удаление всей матки и, возможно, даже яичников, если это женщина в менопаузе. А если женщина молодая, бездетная или планирует в будущем беременность, да и опухоль больше на миому похожа — ей предложат миомэктомию — удаление исключительно миомы. Но если при срочной гистологии удаленной опухоли, которую делают в онкологических диспансерах, обнаружится, что опухоль злокачественная — удалят всю матку.
Мне же пока сделали экспертное УЗИ, на котором присутствовало сразу три врача. Явных признаков злокачественности не нашли и предложили приходить к ним на УЗИ каждые 3 месяца. За эти 3 месяца ожидания я чуть не поседела, консультировалась здесь, в интернете, на онкологическом форуме. А через 3 месяца оказалось, что миома моя подросла на 2-3 миллиметра, в общем, быстрого роста, характерного для онкологии, не было.
История болезни. Лейомиосаркома.
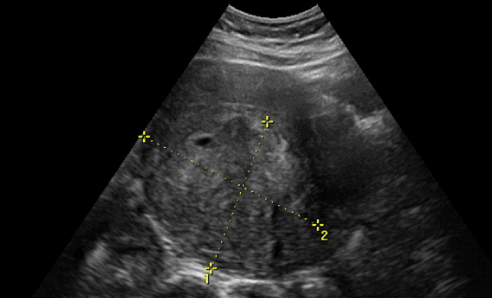
Это лейомиосаркома. Фото УЗИ. Только пытаться сравнивать изображение со своего УЗИ с этим не стоит. Отличить одну опухоль от другой может не каждый даже врач.
Это фото лейомиосаркомы на УЗИ. Его и историю пациентки я нашла на зарубежном сайте. Ей 37 лет. В течение 6 месяцев у нее случались сильные маточные кровотечения. При поступлении в больницу врачи обнаружили при осмотре крупную опухоль в брюшной полости, размером, сравнимым 18-недельной беременностью. То есть размер матки приближался уже к пупку.
Была проведена операция и обнаружена множественная миома. А лейомиосаркомой оказался самый большой узел (10 см). Остальные узлы без атипии.
И куда же без Елены Малышевой. Доступно про миому.

Наш организм состоит из огромного числа клеток. Каждая клетка выполняет свою функцию. Но иногда клетки мутируют, что приводит к их неконтролируемому делению.
Мутация – это когда в ядре клетки происходят изменения: оно становится больше и в нем меняется генетический код. Этот код дает клеткам команду непрерывно делиться. Клетки делятся и очень быстро растут.
Организм воспринимает это как угрозу и старается быстро уничтожить такие клетки. Но иммунная система не всегда успевает с этим справиться. Так образуется рак.
Рак – это злокачественная опухоль, состоящая из мутировавших клеток человеческого организма. Врачи делят опухоли на два типа:
злокачественные опухоли опасны для человека и могут привести к летальному исходу. Они быстро растут и способны образовывать метастазы – возникновение опухоли в других органах и тканях организма. Это происходит благодаря передвижению мутировавших клеток с током крови по сосудам. На ранних стадиях возможно хирургическое вмешательство. Чаще используют химиотерапию;
доброкачественные опухоли не меняются в размерах и не имеют метастаз. Удаляются хирургическим путем. Не требуют химиотерапии. Часто доброкачественные опухоли становятся злокачественными. Особенно это происходит тогда, когда рак был обнаружен на поздних стадиях.
Раздел медицины, изучающий опухоли, механизмы их возникновения и лечение, называется онкологией.
Причины возникновения раковых опухолей
Опухоли возникают из-за действия канцерогенов на организм. Канцерогены – это вещества, вызывающие рак или помогающие опухоли расти.
Источником появления раковых опухолей также становятся следующие условия:
Вредные привычки, такие как алкоголь, курение. Табачный дым содержит канцерогенные вещества, влияющие на размножение и рост клеток. Однако курение вызывает не только рак легких. Оно связано как минимум с 15 видами рака. Алкоголь не стоит в стороне. Этанол относится к первой группе канцерогенов, что повышает риск развития опухолей;
Неправильное питание является одной из главных причин развития рака. Многие продукты способствуют развитию опухолей. К таким относятся жареная, солёная, копчёная пища, овощи и фрукты, выращенные с помощью химических удобрений и пестицидов – всего этого нужно стараться избегать;
Возраст. Учёные и врачи выявили, что раковые опухоли чаще всего появляются у людей после 50 лет. Это связывают с тем, что с возрастом ухудшается механизм защиты и устранения мутировавших клеток;
Повышенный уровень радиации способен вызвать сбои в генах клеток и активировать их рост;
Ультрафиолетовые лучи способны оказывать разрушающее действие на клетки кожи, вызывая рак. Солнечный свет содержит это излучение, поэтому опасно загорать больше 1,5–3 часов. В активное время солнца с 12 до 16 часов загорать опасней всего. Не злоупотребляйте походами в солярий, так как его лампы вырабатывают ультрафиолетовые лучи;
ВИЧ способствует накоплению вирусов и бактерий в организме человека, а также снижает иммунитет. Это является благоприятной средой для появления опухолей;
Существуют вирусы, приводящие к развитию опухолей. Их называют онковирусы. Это вирусы гепатита В и С, вирус папилломы человека, некоторые вирусы герпеса.
Плохая экология. Выхлопные газы машин и дым заводов являются одними из самых агрессивных канцерогенов.
Стадии рака
Врачи выделяют четыре стадии раковых заболеваний:
0 стадия – не является опасной. Образуется доброкачественное скопление клеток, которое не мешает работе органа или ткани. Может не перерасти в рак;
1-я стадия – доброкачественное образование становится злокачественным. Но эта опухоль не распространяется по организму. Человек не испытывает дискомфорта;
2-я стадия – злокачественная опухоль увеличивается в размерах, начинает прорастать в ткань органа. Здесь появляются первые признаки боли, повышение температуры;
3-я стадия – опухоль начинает распространяться в близлежащие органы и ткани;
4-я стадия – передвижение метастаз с кровью в отдаленные органы. Сама опухоль ускоренно растет. Сильно падает самочувствие и здоровье человека.
Как диагностируют рак
Важно распознать опухоль на ранних стадиях, чтобы устранить ее без риска и негативных последствий. Но сделать это проблематично, потому что на ранних стадиях у человека не ухудшается самочувствие.
Для постановки точного диагноза врач назначает полное обследование пациента. При незначительных отклонениях анализов крови или биохимических анализов от нормы, врач уже начинает подозревать болезнь.
Когда опухоль выявлена, необходимо определить ее стадию и размер. Для этого применяют следующие методы:
бронхоскопия, колоноскопия, ФГДС.
Как лечат рак
Самый распространенный метод лечения – хирургическое вмешательство. Оно эффективно на первых стадиях, когда опухоль не дала метастазы.
Если оперировать нельзя, тогда применяют химиотерапию. Химиотерапия – это введение в организм человека химических веществ, которые действуют на мутировавшие клетки, заставляя их не делиться. При этом эти препараты могут затрагивать и здоровые клетки.
Еще один способ лечения – облучение. Оно меньше задевает здоровые клетки, точно сконцентрировавшись на раковых.
Иммунотерапия – укрепление иммунной системы больного человека. После этого иммунные клетки начинают атаковать раковые, уничтожая их.
Профилактика рака
Каждому человеку необходимо знать, что такое рак, как он образуется и как его предотвратить. Для профилактики рака можно сделать следующее:
откажитесь от вредных привычек;
следите за пищевым рационом;
проходите профилактическое обследование в больнице;
не злоупотребляйте пребыванием на солнце;
своевременно лечите заболевания, так как некоторые из них являются предшественниками рака.
Читайте также:

