Может ли мазок показать рак яичников
Рак яичников часто протекает бессимптомно и выявляется на поздних стадиях, когда опухоль распространяется на соседние анатомические структуры и другие органы. Диссеминированный (распространённый) процесс нельзя устранить радикально, он часто не поддаётся консервативной терапии и имеет неблагоприятный прогноз. Поэтому ранняя диагностика и лечение рака яичников является приоритетным направлением в современной онкогинекологии.
похожее по теме
Рак яичников у женщин
С чего начинается диагностика рака яичников
Чтобы провести правильный комплекс мероприятий по выявлению новообразований в женских половых органах, следует обратиться к врачу. Именно ежегодное посещение гинеколога считается лучшей профилактикой рака яичников. Только доктор, проведя беседу и осмотр, сможет назначить необходимые для каждой конкретной женщины обследования.
Собрав жалобы и анамнез, врач относит пациентку к определённой группе риска. После тщательного гинекологического осмотра в зеркалах с забором стандартных мазков специалист даст направления на дополнительные исследования. Оценив все их результаты в комплексе, доктор сможет выставить предварительный диагноз. Для подтверждения злокачественной природы новообразования обязательно проводится морфологический анализ 1 .
Лабораторная диагностика при раке яичников
Диагностика рака яичников у женщин включает в себя стандартные лабораторные тесты (общий анализ мочи, общий анализ крови, биохимия, коагулограмма). Они не будут являться специфичными для данной патологии. Однако, с их помощью врач сможет оценить общее состояние пациентки и наличие сопутствующих заболеваний, что особенно важно при планировании дальнейшего лечения (операция, химиотерапия).
- рак молочной железы;
- кровные родственники с аналогичными генными мутациями или злокачественными опухолями репродуктивной системы;
- отягощённая общая онкологическая наследственность (трое и более кровных родственников умерли от злокачественной патологии).
При наличии определённых мутаций, развитие рака яичников случается на 11-49% чаще, чем в общей популяции 2 . Поэтому при выявлении генетических изменений, женщина определяется в группу риска и подлежит взятию на учёт. Она каждые 6 месяцев посещает гинеколога и проходит комплексное обследование.
В комбинации с другими диагностическими методами обязательно проверяется уровень онкомаркеров в крови. В зависимости от гистологического типа опухоли будут иметь значение следующие анализы:
- СА-125 (является основным маркером при раке яичников);
- РЭА (раковый эмбриональный антиген);
- СА19-9 (характерен для муцинозной карциномы);
- НЕ-4 (кислый гликопротеин);
- АФП (альфа-фетопротеин);
- ингибин В;
- ХГЧ (человеческий хорионический гонадотропин).
Три последних показателя часто повышаются при росте неэпителиальных овариальных образований. В последние годы учёные доказали роль более 30 специфических онкологических маркеров в ранней диагностике злокачественных опухолей яичников, которые также могут быть определены при изучении венозной крови пациентки (мезотелин, остеопонтин, TPAcyk и другие).
При первичной диагностике определение онкомаркеров всегда проводится в комплексе с другими исследованиями и не является строго специфичным методом. Важное значение этот тест приобретает для оценки результативности проводимого лечения и выявления рецидивов 3 .
Функциональная диагностика при раке яичников
Инструментальные методы диагностики рака яичников включают в себя:
- УЗИ органов репродуктивной системы;
- КТ органов малого таза;
- МРТ;
- лапароскопию.
При наличии признаков метастазирования могут быть назначены дополнительные исследования (КТ лёгких, сонография органов брюшной полости, маммография, колоноскопия и т. д.). Материал для гистологического исследования может быть взят во время диагностической лапароскопии или получен после удаления новообразования.
Методы лечения раннего рака яичников
Ранним раком яичников можно считать только первую стадию процесса. При второй стадии уже имеется распространение злокачественных клеток на органы и ткани малого таза. Радикально прооперировать пациентку удаётся только при условии, что капсула яичника не повреждена, и опухоль локализуется внутри органа. Помимо хирургического вмешательства, в лечении раннего рака яичников могут быть использованы консервативные методики. Часто улучшить результат позволяет послеоперационный курс химиотерапии.
В остальных случаях выбор лечебной тактики будет зависеть от многих факторов (один очаг или несколько, гистологический тип образования, возраст пациентки, наличие симптомов сопутствующей патологии и т. д.). При 2 стадии преимущественно назначается комплексное лечение, включающее в себя химиотерапию, таргетные препараты, операцию и облучение.
При наличии метастазов в лимфоузлах и отдалённых органах показана консервативная специфическая и симптоматическая терапия. Также по показаниям проводят циторедуктивные вмешательства (максимальное удаление имеющихся очагов).
Рак яичников занимает седьмое место среди всех онкозаболеваний и третье место среди злокачественных опухолей в гинекологии. Он поражает представительниц слабого пола в период предменопаузы и климакса, но встречается и у женщин до 40 лет. Ранняя диагностика рака яичников – ключевая задача предупредительных онкологических осмотров. Своевременное выявление дает возможность начать лечение на начальных стадиях и увеличивает шансы на эффективность терапии.
Описание заболевания. Происхождение
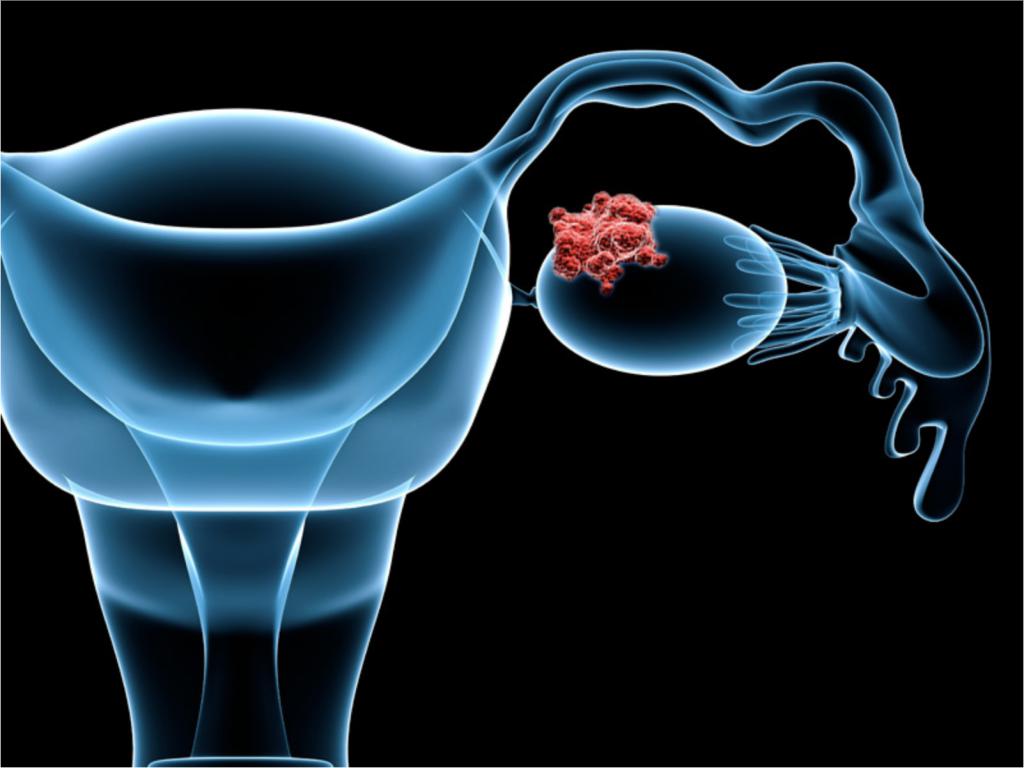
Карцинома парных половых желез женщины – опухоль, состоящая из малигнизированных (злокачественных) клеток, поражающая яичники. Рак может быть первичным (основной источник его находится в тканях яичника) и метастатическим (первичный очаг располагается в любой другой части тела). К первичным причисляют следующие:
- Карцинома – злокачественная опухоль, формирующаяся из клеток кожи, слизистых.
- Дисгерминома – рак, развивающийся из первичных клеток гонад. Новообразование является одним из самых распространенных и составляет около 20 % от всех злокачественных опухолей яичников.
- Тератома происходит из зародышевого листка.
- Хорионкарцинома – одна из самых страшных форм рака яичников, является видоизменением эпителия хориона.
- Строма яичников – опухоль неэпителиального происхождения.
Метастатический рак парных половых желез – злокачественная опухоль яичника, появившаяся вследствие кроверодного, лимфогенного, имплантационного перемещения малигниризованных клеток из иного органа.
Чаще всего яичник поражается при раке толстой кишки, шейки матки, молочной железы. Метастазы достигают больших размеров – до 20 см - и быстро распространяются по брюшине. Вторичная опухоль яичников встречается у женщин 45-60 лет.
Несмотря на достижения в диагностике рака яичников у женщин, примерно 75 % заболеваний обнаруживаются на поздних этапах. Причина тому - длительное бессимптомное течение патологии.
Классификация
Злокачественные опухоли яичников систематизируют по месту возникновения, стадиям и распространенности.
Выделяют 4 степени разрастания опухоли:
- I (T1) – отличается односторонним поражением яичников. Смертность при данной стадии составляет около 9 %. Но обнаружение рака на этом этапе является большой редкостью.
- II (T2) – характеризуется распространением опухоли на оба яичника и органы малого таза.
- III (T3/N1) – поражение половых желез с метастазированием в лимфоузлы или по брюшине.
- IV (M1) – образование вторичных очагов в других органах. Выживаемость при такой стадии 17 %. Основной причиной летального исхода является скопление жидкости в брюшной полости, истощение метастазированных органов.
При диагностике рака яичников на начальных этапах снижается риск метастазирования опухоли и возникновения серьезных осложнений, ведущих в большинстве случаев к летальному исходу.
Причины развития онкологии
Факторы, влияющие на возникновение овариальных злокачественных опухолей пока не изучены досконально, имеются лишь предположения.
Основная гипотеза заключается в том, что рак яичников формируется при длительной выработке организмом эстрогена. Такое утверждение основано на наблюдениях за женщинами, применявшими гормональную контрацепцию более 5 лет. Основное фармакологическое свойство препаратов – подавление выработки гонадотропных гормонов, которые увеличивают риск перемещения опухоли в эстрогенчувствительные ткани.
Генетические исследования в комплексе с поздней и ранней диагностикой рака яичников у женщин показывают, что на развитие заболевания влияет наследственный фактор. В связи с этим ближайшим родственникам онкобольных настоятельно рекомендовано проходить профилактическое обследование.
Также выделяют и другие причины, влияющие на возникновение злокачественных клеток в яичниках:
- Полипы тела и шейки матки.
- Дисфункция яичников.
- Нарушение работы щитовидной железы и надпочечников.
- Избыточное разрастание эндометрия.
- Частые односторонние и двусторонние оофориты.
- Бесплодие.
- Часто возникающее одновременное воспаление яичников и фаллопиевых труб (аднексит или сальпингоофорит).
- Доброкачественные, гормонально зависимые новообразования из гладкомышечной ткани матки (миомы).
- Опухолевидные образования из соединительной ткани матки (фибромиомы).
- Киста яичников.
- Ранний пубертатный период и начало половой жизни.
- Неоднократные аборты вызывают гормональные нарушения и сбои в работе яичников.
Также на дисфункцию парных половых желез женщины и возникновению в них злокачественных клеток могут повлиять избыточный вес, вредные привычки.
Клинические признаки
Ранняя диагностика рака яичников помогает начать своевременное лечение, исход которого в большинстве случаев благоприятный. Поэтому так важно обращать внимание на малейшие изменения в организме и внутреннем самочувствии. Симптомы рака яичников изменчивы. Они нарастают по мере распространения опухоли:
- Общее недомогание.
- Бессилие.
- Быстрая утомляемость.
- Продолжительное устойчивое повышение температуры.
- Снижение аппетита.
- Метеоризм.
- Запоры.
- Дизурические проявления.
Методы диагностики рака яичников
Распознание опухоли на ранних стадиях позволяет начать своевременную терапию и продлить ремиссию. В зависимости от классификации и клиники рака яичников, диагностика и лечение осуществляются разными способами. Методы и средства оценки болезни применяются комплексные. Они включают осмотр, анамнез, лабораторные, гинекологические исследования при помощи различных приборов и аппаратов.
В зависимости от клиники, диагностика рака яичников будет иметь некоторые отличия. Но для оценки общей картины в профилактических и лечебных целях применяют схожий комплекс исследований:
- Осмотр гинеколога.
- Трансвагинальное ультразвуковое сканирование.
- Аксиальная компьютерная томография.
- Радиологический метод исследования тазовой полости.
- Диагностическая лапароскопия.
- Специфические лабораторные анализы.
Данный комплекс обследований является стандартным набором для выявления опухоли яичников.
Лабораторные исследования
Анализы в онкологии назначаются параллельно клинико-инструментальному обследованию. Они позволяют трактовать данные биопсии и обладают важной прогностической значимостью. Наибольшей ценностью обладают гистологические и цитологические исследования:
- Гистология биоптата половых органов женщины – изучение под микроскопом образцов ткани, забранных из репродуктивных органов с целью определения ее характера. Материалом для анализа является соскоб эндометрия, выстилающего матку. Тестирование бывает плановым и срочным. Экстренная гистология делается в течение получаса и обычно проводится в ходе операции.
- Цитология соскоба шейки матки, или мазок по Папаниколау, делается для обнаружения раковых состояний органа, из которого брался мазок. Материалом для исследования служит биоптат с экто- и эндоцервикса. Анализ позволяет оценить размеры, внешние границы, число и характер клеток.
- Анализ аспиратов из полости матки проводят с целью выявления заболеваний тела матки. Материал для исследования – отпечатки с внутриматочной спирали или аспирация содержимого органа катетером.
Также диагностика рака яичников осуществляется путем исследования онкомаркеров крови или мочи. Опухолево-ассоциированные маркеры – это белки, рибоцимы, продукты распада опухоли, вырабатываемые здоровыми тканями на проникновение онкологических клеток:
- СА-125 – тест, определяющий количественное содержание маркеров рака яичников.
- Раково-эмбриональный антиген – выявление количества тканевого маркера рака в крови.
- Антиген плоскоклеточного рака (SCC) – определение белка плоскоклеточной карциномы.
- Онкобелок Е7 – маркер устанавливает вероятность формирований рака шейки матки у женщин с папилломавирусом типа 16 и 18.
- Онкомаркер СА 72-4 – тест на определение содержания гликопротеина, вырабатываемого малигниризованными клетками железистой ткани.
- НЕ4 – протеин, выделяемый клетками репродуктивной системы.
Клинические и биохимические анализы менее специфичны, но без них не будет полной картины болезни.
Инструментальные способы
Диагностика рака яичников у женщин проводится с помощью различной аппаратуры. Одно из первых обследований – ультразвуковое. Оно позволяет оценить объемы, формы, структуру, степень распространения новообразований.
Чаще всего используют диагностику рака яичников по УЗИ. Ультразвуковое сканирование может проводиться трансвагинально или трансабдоминально. Последний метод предполагает расположение трансдюсера на поверхности живота. Такая манипуляция, как правило, предшествует трансвагинальной. При таком способе трансдюсер вводится во влагалище, что позволяет более детально изучить половые органы женщины. УЗИ можно проводить в любом возрасте, а при гинекологических заболеваниях в любой фазе менструального цикла.
МРТ органов малого таза – неинвазивный способ исследования посредством фиксирования радиоволн, излучаемых атомами водорода под влиянием магнитного поля.
КТ органов малого таза – исследование органов тазовой полости при помощи томографа. Метод диагностики может осуществляться с применением рентген-контрастных препаратов или без них. Способ позволяет выявить опухоль при бессимптомном течении рака.
Лапароскопия яичников – малоинвазивный метод, позволяющий дать зрительную оценку органов малого таза и при необходимости сделать забор биоматериала для гистологических и цитологических исследований.
Дифференциальная диагностика – в чем суть?
В настоящее время не существует многоцелевого высокоинформативного неинвазивного способа ранней диф. диагностики рака яичников. Клиницисты используют совокупный подход, вмещающий целый комплекс исследовательских процедур.
Одним из ключевых факторов запущенности опухолевого поражения яичников является его позднее обнаружение из-за сложности диагностики на начальных стадиях. При первичном обращении врач часто ставит другие диагнозы: кистома яичников, воспаление придатков, фибромиома матки. До хирургического вмешательства отличить кистому от злокачественной опухоли сложно, особенно если она подвижная и односторонняя. Но есть ряд признаков, при наличии которых изначально поставленный диагноз подвергается сомнению:
- Интенсивный рост новообразования.
- Бугристость консистенции.
- Опухоль практически неподвижна.
- Сниженные показатели СОЭ при явном воспалительном процессе.
- Пробы на Манту и Коха отрицательные.
- Наличие гипопротеинемии.
- Снижение уровня альбуминов.
- Гиперпродукция эстрагенов.
- Повышенное содержание в крови кетостероидов, серотонина.
Если отличить злокачественную опухоль от иного новообразования не удается, прибегают к чревосечению.
Дифференциальная диагностика рака яичника позволяет отличить заболевание от какого-либо другого на ранних стадиях. Выявление опухоли на начальных этапах способствует своевременному принятию правильных мер по борьбе с ней.
Диагностирование рака на ранних стадиях
Исходя из статистических данных первая и вторая стадия рака яичников выявляется лишь у 37,3 % больных. Несмотря на определенные достижения, смертность от онкологии парных половых желез составляет около 40 %.
Диагностика рака яичников на ранней стадии практически не осуществляется из-за отсутствия признаков, точно описывающих патологию, специфичности методов исследования, а также биологических свойств опухоли. Для выявления бессимптомной онкологии применяют скрининговые тесты и обследования:
- Гинекологический осмотр с визуальной оценкой репродуктивных органов женщины.
- Определение ономаркера СА-125
- Мазок по Папаниколау.
- Анализ на ВПЧ.
- Трансвагинальное УЗИ.
Не всегда скрининг помогает распознать рак. В ряде случаев тесты на онкомаркеры дают ложноположительный результат. Назначают дополнительное обследование. Методы диагностики не входит в перечень бесплатных по ОМС и обычно довольно дорогостоящее.
На ранних стадиях заболевания также высока вероятность ложноотрицательных результатов. Между тем опухоль никуда не исчезает, а наоборот, метастазирует на другие органы. Начинает проявляться симптоматика, которая часто указывает на тяжелую стадию патологии.
Особенности диагностики онкологии в постменопаузе

По статистике, 80 % злокачественных опухолей формируется у женщин старше 50 лет. В большинстве случаев карциномы имеют кистозное строение. В отличие от диагностики рака яичников, для обследования кисты достаточно доплерометрического исследования при условии, что показатели в крови СА-125 в пределах нормы. При длительном наблюдении пациенток в последней фазе климактерического периода выяснилось, что в 53 % случаев образовавшаяся киста рассасывается самопроизвольно.
Существует ряд клинических признаков, которые помогают выявить опухоль на ранних стадиях, но в большинстве своем они остаются без внимания. И все же первичная диагностика рака яичников у женщин в постменопаузе основывается на наличии именно таких симптомов.
Одним из проявлений являются кровянистые выделения. Возникновение менструации обусловлено функцией яичников, репродуктивные свойства которых в менопаузу угасает. В постклимактерический период кровотечение из влагалища – серьезный повод обращения к гинекологу. Также ненормальными считаются кровянистые выделения между регулами в период начального этапа угасания воспроизводительной функции.
Во время климакса яичники прекращают выделение эстрогенных гормонов. Увеличенные показатели стероидных женских гормонов после последней самостоятельной менструации могут свидетельствовать о наличие в организме малигнизированных клеток.
В менопаузу назначается в обязательном порядке ежегодная маммография. Статистика показывает, что метастазирование яичников довольно часто имеет основной очаг в молочных железах. У женщин старше 50 лет при обследовании груди необходимо акцентировать внимание на возникшие новообразования в ней, так как они могут быть ранней стадией рака.
Рекомендации: Не рекомендуется проводить скрининг на рак яичников для асимптоматичных женщин. Целесообразно проверить придатки матки при гинекологическом обследовании по другим поводам.
Рак яичников стоит на пятом месте среди причин смерти женщин в Соединенных Штатах и на первом как причина гинекологических раковых заболеваний. В 1989 году было зарегистрировано 20 тысяч новых случаев поражения раком яичников и 12000 смертей от него. Подсчитано, что одной из каждых 70—100 американских женщин предназначено умереть от рака яичников. Средняя пятилетняя выживаемость составляет 30—35%, если болезнь зашла далеко, то процент выживания падает до 4. Симптомы обычно не проявляются до тех пор, пока опухоль не начинает давить или проникать в прилежащие структуры, пока не разовьется асцит или не станут видны метастазы. Как результат к моменту диагноза уже у двух третей женщин обнаруживается болезнь на далеко зашедшей стадии развития (стадия III или IV). Карцинома яичников — наиболее часто встречающееся поражение у женщин старше 60 лет. Другие важные факторы риска включают овуляторную активность (первые роды, поздние первые роды, поздняя менопауза), а также рак яичников в анамнезе.
Потенциально возможными методами скрининга рака яичников являются пальпирование обеими руками таза, -мазок Папаниколау (Пап), цитологический анализ содержимого брюшной полости, опухолевые маркеры и ультразвуковое обследование. Что касается пальпирования таза, которое позволяет выявить целый ряд гинекологических заболеваний, то о его чувствительности и специфичности относительно рака яичников ничего неизвестно, однако можно утверждать, что небольшие опухоли яичников на ранней стадии часто при пальпировании не дискриминируются в силу того, что анатомически они располагаются глубоко от поверхности, отсюда рак яичников, обнаруженный пальпированием, обычно находится в прогрессирующей стадии и шансы на выживание оказываются невелики. К тому же обследование таза может дать ложно-положительные результаты, когда пальпируются доброкачественные массы придатков (например, функциональные кисты).
Мазок Папаниколау иногда может обнаружить злокачественные клетки яичников, однако его не считают надежным способом скрининга для определения карциномы яичниников. В исследованиях было показано, что мазок Пап имеет чувствительность только 40% при определении рака яичников, а некоторые авторы приводят еще более низкие показатели (10—30%). Еще один тест, который потенциально может быть использован для выявления рака,— цитологический анализ содержимого брюшной полости, полученного при пункции Дугласа,— также считается неподходящим для рутинного скрининга. Процедура малоприменима в качестве первичной меры, она сложна в техническом отношении, неудобна для пациента и имеет малую чувствительность в обнаружении заболевания на ранней стадии. В одной работе было показано, что только 36% пациентов, у которых рак яичников находился на стадии 1, имели положительный цитологический результат при выполнении пункции Дугласа до диагностической лапаротомии. Это исследование обнаружило также плохое прогностическое значение теста: только 5,4% женщин, у которых результаты цитологического анализа были положительными, действительно впоследствии были поражены раком яичников.
Раковые маркеры тоже обнаруживают более высокий титр при анализе крови у женщин с раком яичников. В качестве таких маркеров можно назвать канцероэмбриональный антиген, антиген кистоаденоматозного рака яичников, опухолевый антиген СА-125. Титр СА-125 у женщин с раком яичников III и IV стадии находят увеличенным у 82% женщин, он бывает увеличенным также и на более ранней стадии, но реже. Измерения, выполненные до диагностической лапаротомии, показали, что титр СА-125 оказался увеличенным у половины женщин, имевших опухоль I стадии; предоперативное увеличение наблюдается чаще у женщин с немуциновыми опухолями. Однако в целом эти случаи нерепрезентативны для асимптоматичных женщин в общей массе населения. Неизвестно, возрастает ли титр маркеров достаточно рано в процессе развития рака яичников, чтобы служить надежно чувствительным средством обнаружения. Недавно выполненное исследование показало, что увеличенный титр СА-125 (больше 30 единиц на мл) наличествовал в 24% проб крови, взятых у женщин за 5 и более лет до диагноза рака яичников. В то же время необходимо продолжить исследования для получения более надежных данных по чувствительности этих и других раковых маркеров с целью распознавания на ранней стадии рака яичников у асимптоматичных женщин.
Раковые маркеры имеют недостаточную специфичность. Сообщают, что титр СА-125 увеличен у 1% здоровых женщин, у 6—40% женщин с доброкачественными образованиями (например, фиброидные образования в матке, воспаление эндометрия, псевдокисты поджелудочной железы, легочная гематома) и у 29% женщин с негинекологическими раковыми заболеваниями (например, поджелудочная железа, желудок, прямая кишка, грудная железа). Возможно, можно улучшить специфичность измерения с помощью СА-125 за счет селективного скрининга женщин после менопаузы, за счет изменения в технике наборов, за счет сочетания использования СА-125 и ультразвукового обследования. Необходимы однако долгосрочные работы, чтобы иметь достоверные данные о том, какие результаты могут дать такие подходы при использовании в качестве скрининговых тестов. В качестве скринингового теста для выявления рака яичников использовали также ультразвуковое изображение, поскольку оно позволяет точно определить размер яичника, выявить опухоли размером до 1 см, а также отличать плотное образование от кисты. Однако исследования показали, что ультразвуковое обследование дает недостаточный эффект в определении рака яичников и генерирует целый ряд ложно-положительных результатов, которые влекут за собой диагностическую лапа-ротомию или лапароскопию. В одной работе ультразвуковой скрининг 805 женщин, относившихся к группе повышенного риска, побудил выполнить 39 лапаротомии, которые показали 1 рак яичников, 2 близкие к злокачественным опухоли, 1 рак слепой кишки и пять цистоаденом. В одной более обширной работе ультразвуковому обследованию были подвергнуты 5678 асимптоматичных женщин-добровольцев старше 45 лет, у которых в анамнезе был рак груди или гинекологический рак. В течение 2 лет было выполнено 6920 ультразвуковых снимков, по которым было определено 2 случая рака яичников I стадии. В одной недавно выполненной работе из того же центра опубликованы предварительные данные, согласно которым из 14356 ультразвуковых обследований, проведенных в течение 3 лет на 5489 асимптоматичных женщинах старше 45 лет, в пяти случаях был обнаружен рак яичников. Хотя показатели чувствительности и специфичности этого теста отличны (100% и 94,6% соответственно), прогностический эффект в массе асимптоматичных женщин оказывается очень низким — 2,6%. По этим и другим данным было подсчитано, что ультразвуковой скрининг 100 тысяч женщин старше 45 лет позволил бы обнаружить 40 случаев рака яичников — но это за счет 5398 ложно-положительных результатов и 160 осложнений в результате диагностической лапаротомии.
Точность ультразвука можно улучшить за счет сочетания его с другими скрининговыми тестами, такими, как использование маркера СА-125. Такой подход оказался полезным, когда речь идет о дискриминации между злокачественными и доброкачественными образованиями в придатках перед выполнением операции, однако необходимы дальнейшие исследования для определения чувствительности, специфичности и прогностической ценности выполнения этих тестов в комбинации со скринингом асимптоматичных женщин. В одном прогностическом исследовании был проведен скрининг 1010 асимптоматичных женщин в возрасте старше 45 лет после менопаузы. Тест включал в себя осмотр таза в сочетании с раковыми маркерами СА-125. При получении отклоняющегося от нормы результата дополнительно проводилось обследование ультразвуком. Хотя при этом удалось обнаружить один рак яичников (у этой женщины результаты всех трех тестов скрининга были положительными), исследование показало также плохую прогностическую перспективу каждого из трех тестов. У 28 из 31 женщины с увеличенным титром СА-125 никаких патологий обнаружено не было. В половине из 28 обследований таза, обнаруживших отклонения, речь шла о фиброидах и доброкачественных кистах. Насчитывалось 13 ультразвуковых снимков с отклонениями от нормы. 12 из этих женщин были выполнены лапаратомии которые дали 6 положительных кист в яичниках, две бахромчатые кисты, у двух женщин хирургия не дала никаких результатов, у одной женщины были спайки, и у одной рак яичников.
Определение рака яичников на ранних стадиях
25% случаев рака яичников диагностируется на ранних стадиях. Ранняя диагностика повышает вероятность успешного лечения этой опухоли. В случае ранней диагностики 90% больных живут более 5 лет.
Пути раннего выявления рака яичников. При регулярном обследовании области таза врач может определить размер, форму и консистенцию яичников и матки. Однако даже очень опытный врач может не распознать маленькую опухоль.
С помощью мазка из влагалища возможна ранняя диагностика рака шейки матки, однако этот метод не позволяет выявить большинство случаев рака яичников на ранней стадии. Лишь в поздних стадиях такая методика может распознать рак яичников.
Если появились симптомы, обращайтесь к врачу: Симптомы раннего рака яичников неопределенны. Они могут заключаться в увеличении размеров живота за счет наличия опухоли или скопления жидкости, необычных кровотечениях из влагалища, чувстве давления в области таза, боли в спине или животе. Большинство из указанных симптомов могут быть связаны с другими, менее серьезными заболеваниями.
Если предполагается, что появившиеся симптомы являются результатов рака яичников, то к этому моменту опухоль уже вышла за пределы органа. Кроме того, некоторые виды рака яичников быстро распространяются на близлежащие органы. При появлении у Вас симптомов рака яичников срочно обратитесь к врачу.
Скрининг рака яичников. Данный метод используется для выявления заболевания у людей, не имеющих никаких симптомов. У женщин с высоким риском развития эпителиального рака яичников, например, при наличии случаев рака яичников в семье, нужно проводить скрининг с помощью УЗИ влагалища. Однако этот метод не позволяет отличить доброкачественную опухоль от злокачественной.
С помощью анализа крови на белок СА-125 (ОС-125) можно заподозрить рак яичников. Однако при этом могут наблюдаться повышенные уровни белка при неопухолевых заболеваниях яичников и низкие при раке. При наличии повышенного уровня белка СА-125 необходимо провести дополнительное обследование, например, рентгенологическое исследование или изучение жидкости брюшной полости.
Врач может определить форму, размеры и консистенцию матки и яичников в ходе влагалищного обследования. Это обследование способно выявить на ранних стадиях некоторые злокачественные опухоли половой системы. Однако даже самому опытному специалисту рак яичников в большинстве случаев сложно или невозможно определить.
Но, влагалищное исследование помогает выявить другие опухоли или гинекологические заболевания. А поэтому каждая женщина должна обсудить необходимость проведения данного обследования со своим врачом.
Для ранней диагностики рака шейки матки эффективен мазок на онкоцитологию (по Папаниколау), однако бесполезен в случае рака яичников. Обнаружить злокачественную опухоль яичников этот тест позволяет лишь в редких случаях, да и то уже на распространенной стадии.
Предварительные данные показали, что скрининг среди женщин со средним риском не снижает количество смертей от рака яичников. Поэтому УЗИ влагалища и изучение уровня СА-125 не рекомендуется применять у женщин без известных серьезных факторов риска.
Для выявления заболеваний, подобных раку, при отсутствии у людей каких-либо симптомов используются обследование и скрининговые тесты.
Самым лучшим примером этому, вероятно, является маммография, которая нередко может выявить на ранних стадиях, задолго до врача, рак молочной железы.
Пока что безуспешно было проведено множество исследований в попытках разработать скрининг-тесты на рак яичников. С этой целью на данный момент используются чаще всего два теста. Определение в крови маркера CA-125 и трансвагинальная сонография (УЗИ), часто проводится женщинам из группы высокого риска развития эпителиального рака яичников, например, при некоторых наследственных генетических синдромах или при отягощенном семейном анамнезе.
При трансвагинальной сонографии небольшой ультразвуковой датчик вводится во влагалище. Он помогает выявить образование в яичнике, но не способен отличить доброкачественную опухоль от злокачественной.
Маркер CA-125 - это белок, содержание которого в крови повышается при раке яичников. Основная трудность заключается в том, что повышение уровня CA-125 в крови также могут вызывать и другие заболевания нераковой природы. Кроме этого, содержание CA-125 в крови остается в норме у некоторых женщин с раком яичников. Многие врачи назначают повторный анализ при обнаружении отклонений содержания CA-125 (чтобы убедиться в правильности результатов). Врач может также назначить проведение трансвагинального УЗИ.
Данные методы в исследованиях с участием женщин из группы среднего риска развития рака яичников уменьшить количество летальных случаев от опухоли не помогли. Именно поэтому женщинам при отсутствии четких факторов риска назначать анализ крови на CA-125 и трансвагинальную сонографию не рекомендуется. Ценность данных тестов точно неизвестна, даже если они назначаются женщинам из группы высокого риска. Дальнейшее совершенствование методов ранней диагностики, можно надеяться, приведет к уменьшению количества смертей от рака яичников.
Для выявления стромальных и герминогенных опухолей тесты отсутствуют.
Некоторые герминогенные опухоли выделяют в кровь белковые маркеры, такие как альфа-фетопротеин (АФП) и человеческий хорионический гонадотропин (ЧХГ). Данные маркеры крови можно использовать для оценки эффективности лечения и рецидива рака после применения операции и химиотерапии по поводу опухоли.
Консультация со специалистом
Вам необходимо проконсультироваться с врачом, который специализируется на лечении рака яичников, если результаты влагалищного обследования или других тестов позволяют заподозрить данную опухоль.
Акушер-гинеколог, специализирующийся на лечении новообразований женской половой системы, называется онкогинеколог. Пациенткам с раком яичников, как доказано, помогает дольше прожить помощь онкогинеколога. Каждая женщина с подозрением на рак яичников должна получить консультацию данного специалиста перед проведением операции.
Не существует методов скрининга в отношении герминативных и стромальных опухолей яичников. Некоторые герминативные опухоли выделяют в кровь белковые маркеры (человеческий хорионический гонадотропин и альфа- фетопротеин). После лечения таких опухолей с помощью операции или химиотерапии определение уровня указанных белковых маркеров может помочь в диагностике рецидива заболевания.
Читайте также:

