Может ли кт показать кисту головного мозга которой нет
Краткое описание процедуры
Время проведения: 10-35 минут
Необходимость применения контрастирующего вещества: по назначению врача
Необходимость подготовки к исследованию: нет
Наличие противопоказаний: да
Ограничения: имеются
Время подготовки заключения: до 1 часа
Дети: старше 14 лет
Кистой головного мозга называется объемное образование доброкачественного характера, представляющее собой заполненную жидкостью шарообразную полость. Заболевание может возникать по причинам перенесенных воспалительных процессов, пороков внутриутробного развития, нарушения кровообращения мозга, травм, дистрофических и дегенеративных изменений в головном мозге.
Симптоматики кисты головного мозга
Основными симптомами патологии является наличие у пациента:
чувства пульсации, давления либо распирания в голове;
двоения в глазах, прочих расстройств зрения;
потери сознания, головокружений, нарушений равновесия;
постоянного или преходящего частичного паралича в конечностях;
Какие бывают виды кист мозга?
В зависимости от типа ткани мозга, в которых локализуется объемное образование, кисты подразделяются на церебральные, т.е. расположенную в тканях мозга, и арахноидальные, которые находятся в его оболочках.
Первый тип кист возникает на месте гибели клеток мозга, другими словами, жидкость замещает утраченный объем мозга. Основными причинами образования таких кист являются травмы, инсульты, черепные операции, воспалительные заболевания и пр.
Причинами возникновения арахноидальных образований являются кровоизлияния, воспаления мозговых оболочек и пр.
Если классифицировать данные новообразования по зоне локализации, то можно выделить кисты:
Роль КТ в диагностике кист мозга
Компьютерная томография является современным и информативным диагностическим методом выявления кист мозга различного характера. Метод позволяет предоставить однозначные данные о наличии, величине, форме и месте локализации кистозного образования.

Часто кисты не имеют специфических проявлений и их возникновение соответствует общей клинической картине многих объемных образований мозга. Для проведения дифференциальной диагностики данных новообразований с абсцессами, метастатическими либо первичными мозговыми опухолями, гематомами, расположенными внутри мозга или его оболочках выполняется компьютерная томография головного мозга с рентгеноконтрастным усилением. Благодаря введению препарата на основе йода можно судить о характере образования – ткани опухолей накапливают контрастное вещество, в то время как ткани кисты остаются инертными в отношении контрастного препарата.
Отметим, что киста мозга КТ-методом часто определяется неоднозначно. Основным методом диагностики таких новообразований является МРТ, которая дает максимально полную характеристику параметрам этого заболевания. КТ может проводиться как уточняющий вид диагностики либо при наличии у пациента противопоказаний к магнитно-резонансному сканированию.
Голова — предмет сложный



Врожденные и приобретенные
Киста головного мозга — образование весьма неординарное. Существует множество видов, которые различаются между собой в первую очередь по происхождению: врожденные и приобретенные. Отдельная категория — опухолевые кисты: они подлежат онкологическому лечению. Однако чаще встречаются именно врожденные арахноидальные, которые появляются при воздействии внешних факторов (к примеру, воспалительного процесса) на плод еще во время беременности.

Вообще, арахноидальная киста — это полость внутри головного мозга, заполненная цереброспинальной жидкостью. Никакого отношения к опухолям мозга это явление не имеет. В подавляющем большинстве врожденные кисты себя не проявляют, жить не мешают и обнаруживаются, как правило, случайно при КТ или МРТ головного мозга. Это даже трудно назвать патологией, скорее, вариант развития. Если киста не давит на мозговую ткань и не нарушает отток жидкости из головного мозга, за ней нужно только наблюдать, никакого лечения здесь не требуется. Достаточно раз в несколько лет выполнять контрольное МРТ или КТ.
— В моей практике бывали случаи, когда арахноидальная киста занимала до половины полушария головного мозга, — рассказывает доктор Станкевич. — При этом человек дожил до 30 — 40 лет, даже не зная об этом. Это совершенно здоровые, полноценные люди.
Но бывает, что такая киста по какой‑либо причине начинает увеличиваться в размерах. В зависимости от того, на какую часть мозга она воздействует, у пациента могут начаться проблемы с двигательной активностью, речью… Тогда показано оперативное лечение. Кстати, если арахноидальная киста небольших размеров была обнаружена у ребенка, то со временем она может исчезнуть — замениться мозговой тканью.
Врожденная арахноидальная киста — настолько распространенное явление, что ее даже трудно назвать патологией. Это, скорее, вариант развития.
Спорное наследство
Когда у пациента обнаруживается какая‑либо патология головного мозга, будь то опухоль, эпилепсия или болезнь Паркинсона, нельзя исключать, что это заболевание не заложено в генотипе. Но если говорить о кистах, то большинство исследований показывает, что они появляются из‑за внешних факторов, а не передаются по наследству. У взрослого человека кисты могут возникать после черепно‑мозговых травм, внутричерепных кровоизлияний, инфаркта мозга или инфекций.
Так какие же симптомы могут указывать на то, что у вас есть киста? В первую очередь это головная боль распирающего, пульсирующего характера. И если принять горизонтальное положение, она может усиливаться. Это потому, что повышается внутричерепное давление: киста давит на мозг, блокирует отток спинномозговой жидкости. Кроме того, могут наблюдаться нарушения зрения, слуха, тошнота, судорожные приступы вплоть до потери сознания. Есть нечто подобное? Необходимо показаться неврологу и офтальмологу. Дело в том, что один из признаков повышения внутричерепного давления — застой диска зрительных нервов, что и увидит врач‑офтальмолог при осмотре.
Если в РНПЦ неврологии и нейрохирургии на головном мозге проводят более 2 тысяч операций в год, то связанных с кистами головного мозга среди них — не больше пяти.
Шунт? Эндоскоп?
Основные методы диагностики кист — это КТ или МРТ головного мозга. И если врач понимает, что именно киста стала причиной проблем со здоровьем, лечение предполагается одно — операция, в результате которой устраняется давление на головной мозг. Раньше при таких патологиях выполняли трепанацию черепа, что, конечно, довольно травматично для пациента. Сейчас проводят эндоскопические операции: через небольшое отверстие нейрохирург вводит эндоскоп и соединяет кисту либо с желудочком мозга, либо с цистернами — полостями, где циркулирует ликвор. Таким образом жидкость из кисты начинает уходить, давление на мозг прекращается, клинические симптомы исчезают. Еще один способ избавления от кисты — установка специальных шунтов. Это система, отводящая жидкость через специальный клапан в вены шеи, плевральную или брюшную полость. Как только давление повышается, клапан срабатывает. Причем человек может вести абсолютно нормальный, активный образ жизни без каких‑либо ограничений.
Вот и получается, что в большинстве случаев кисту не трогают вовсе, редко назначают операцию по ее удалению. Если изредка беспокоят головные боли, а других симптомов нет, врач может посоветовать принимать обезболивающие, а также препараты, которые уменьшают секрецию спинномозговой жидкости.
Обследование головного мозга с помощью компьютерной и магнитно-резонансной томографии позволяет получить обширный перечень информации о строении, аномалиях, патологических состояниях (отек, сотрясение, энцефалопатия, полипы). Сочетание методов визуализирует опухоли, метастазы, изменения окружающих тканей.
Нативное КТ головного мозга показывает твердые структуры – кости, скопления крови, плотные новообразования. Для изучения сосудистой сети, отслеживания распространения патологического участка проводится контрастирование – внутривенное введение йодсодержащего препарата (ультравист, омнипак, гадовист).
На практике чаще компьютерная томография назначается по следующим показаниям:
- Инсульт – внутримозговое кровоизлияние;
- Диагностика опухолей;
- Обнаружение воспалительных процессов – энцефалит, менингит;
- Безуспешное консервативное лечение неврологических расстройств у пациента;
- Поиск аномалий (врожденных, приобретенных);
- Беспричинные боли головы.
Современная онкология использует сочетание КТ головного мозга и ПЭТ/КТ. Последний метод показывает физико-химические характеристики ткани после введения радиоизотопного средства. Накопление изотопа в патологическом очаге указывает на тип образования, локализацию, область распространения. При ПЭТ сотрясение, энцефалопатия головного мозга не визуализируется, если отсутствуют кровоизлияния, отек.
Полипы гайморовых пазух на КТ-изображениях
Доброкачественные разрастания слизистой оболочки не представляют опасности для здоровья, если не имеют крупных размеров. Опасность полипов – закрытие просвета гайморовой пазухи с увеличением внутричерепного давления. Состояние опасно инсультом. Динамическая компьютерная томография проводится после первичного выявления полипа гайморовой пазухи для оценки характера роста. Отсутствие изменений не требует лечения. Если при повторном КТ-обследовании отмечается увеличение размеров, требуется консультация хирурга для решения вопроса об оперативном удалении образования.
Назначает, когда делать КТ шеи и головы, врач лучевой диагностики. Специалист обладает правом окончательного решения, даже если лечащий доктор имеет другое мнение.
Полипы локализуются не только в околоносовых пазухах, но и полости носа. Разрастания соединительной ткани обнаруживает компьютерная и магнитно-резонансная томография.
Компьютерная томография кист мозга
Причина образования кистозных полостей головного мозга неизвестна. Часто кисты обнаруживаются у новорожденных и никак не проявляются на протяжении жизни. 
Единичная киста головного мозга представляет большую опасность для здоровья. Полости подвергаются динамическому КТ исследованию через определенное время. Одиночные очаги являются воспалительными, злокачественными, паразитарными. За ними требуется наблюдение.
Клиническими симптомами полип и киста мозга не характеризуется. Нозологические формы становятся случайными находками после томографии с контрастным усилением. Инъекция йода в сосуд позволяет определить размеры образований.
Лучше визуализируется киста и полип мозга на МРТ. Компьютерное сканирование при нозологии является уточняющим методом.
После обнаружения кистозной полости назначается ряд обследований для уточнения причины:
- Анализ кала на яйца глистов;
- Определение холестерина;
- Диагностика состояния сердца;
- Проверка здоровья на инфекции.
Кисты верхнечелюстных пазух показывает рентгенография. Оценка изменений на протяжении времени осуществляется рентгеновским способом. Мультиспиральное КТ головы применяется только для обнаружения сопутствующей патологии.
Компьютерная диагностика энцефалопатии
Для диагностики мозговых болезней у детей рациональнее применять МРТ (при возможности сохранения неподвижного положения 15-30 минут). Диагноз энцефалопатии устанавливается после КТ и МР-сканирования. Определяют выбор индивидуальные особенности человека, поставленные диагностические задачи. Информативность способов при правильном подходе можно считать аналогичной.
Цена исследования, радиационное облучение, показания и противопоказания – определяющие факторы.
Ишемические и атрофические изменения четко не прослеживаются при компьютерном сканировании. Состояние обуславливает сопутствующие патологические процессы, на основе которых устанавливается диагноз:
- Диффузные изменения мозговой структуры;
- Расширение желудочков;
- Изменения субарахноидального пространаства;
- Утолщение субкортикального слоя;
- Патологические участки в сером и белом веществе;
- Наличие постишемических кист;
- Лакунарные инсульты (мозговые кровоизлияния).
Дисциркуляторная энцефалопатия сопровождается множественными сосудистыми расстройствами. На основе комплекса нарушений ученые пытаются создать КТ-маркеры, выявление которых позволяет с высокой степенью достоверности установить диагноз.
Важные КТ признаки энцефалопатии:
- Отложение холестерина внутри мозговых артерий. Чем обширнее поражение, тем вероятнее энцефалопатические расстройства;
- Наружная и внутренняя гидроцефалия – скопление жидкости, приводящее к увеличению внутричерепного давления;
- Изменения субкортикального слоя.
- Атрофические, ишемические очаги разной локализации.
Для подтверждения диагноза энцефалопатии сравниваются компьютерные и магнитно-резонансные признаки нозологии. На томограммах за участки атрофии можно принять кисты, неполные инфаркты.
Важный КТ критерий энцефалопатии – феномен лейкоареолизиса. Патология выявлена в 1987 году. После внедрения компьютерного сканирования в медицину обнаружение очагов ишемии размерами до 5 мм в белом веществе при отсутствии гиподенсных участков мозолистого тела, базальных ганглиев, зрительной лучистости вызывало дискуссии у врачей. После использования вентрикулометрии выявлялась гидроцефалия. Комплекс расстройств описывал цереброваскулярные и дисциркуляторные нарушения мозга. Повторное использование способа указывает на прогрессирование гидроцефалии.
Нативное и контрастное КТ мозга обнаруживает ишемию, дисциркуляторные расстройства при энцефалопатии. Для постановки диагноза нужно дополнить полученную информацию подтверждающими фактами:
- Жалобы на частые головные боли;
- Проявления сердечной и дыхательной недостаточности;
- Изменения вязкости, текучести крови;
- Повышение уровня холестерина (определяется липидограммой);
- Обнаружение специальных веществ – гомоцистеин, LE-клетки S-белок.
Комплексная диагностика помогает провести правильное лечение.
Компьютерная томография при опухолях мозга
Злокачественные новообразования сопровождаются многочисленными нарушениями. Нативное КТ опухоль головного мозга показывает на основе прямых и косвенных признаков. После выявления патологического очага проводится контрастное усиление для верификации метастазов, определения размеров очага. Усиление необходимо для оценки перифокальной паренхимы.
Прямые маркеры опухоли головного мозга:
- Понижение или повышение плотности мозгового вещества;
- Участки обызвествления внутри аномального очага;
- Разнородные зоны аномальной плотности.
Описанные маркеры свидетельствуют о наличии аномального очага. При небольших размерах образования диагностика основывается на косвенные проявления:
- Локальный отек мозга вокруг новообразования;
- Атипичное расположение сосудистого сплетения, срединных структур;
- Гидроцефалия;
- Закупорка путей движения спинномозговой жидкости;
- Расширение желудочков.

Выраженность косвенных признаков имеет разную степень. Морфология, расположение, степень отечности зависит от преобладания цереброваскулярного или дисциркуляторного компонента, ишемических, атрофических расстройств. Отложение солей кальция внутри участка повышенного, пониженного сигнала свидетельствует о длительном существовании образования. Описанные критерии характерны для сосудистых опухолей. Внутри новообразования плотность снижена, а вокруг – увеличена.
Показывает КТ опухоль головного мозга после контрастирования лучше. Увеличение гетерогенности после усиление – признак злокачественности. Зона характеризуется множественными участками сниженной и повышенной плотности, фрагментами некроза ткани.
После инъекции контраста КТ мозга при доброкачественных очагах не визуализирует гетерогенность. Низкая интенсивность доброкачественной опухоли после усиления сохраняется. Квалифицированный врач лучевой диагностики по результатам томографии может предварительно предложить вид опухоли головного мозга:
- Очаги сниженной плотности с четкими очертаниями характерны для астроцитомы;
- Глиомы зрительного нерва имеют повышенную плотность, которая усиливается после контрастирования;
- Менингиомы – округлые четки зоны средней плотности. Зона ограничивается от здоровой паренхимы, имеет участки известковых отложений;
- Сигнал от метастазов редко отличается от здоровой паренхимы без контрастирования. После усиления можно верифицировать от коры.
После введения контрастного вещества метастатические очаги четко отграничиваются. Периферическая часть отграничивается от паренхимы четким кольцом за счет отека, некроза, центральной кистой.
КТ или МРТ головного мозга – что показывает при сотрясении
После удара головы крупных кровоизлияний, гематом может не наблюдаться. Сотрясение головного мозга сопровождается рядом клинических симптомов, позволяющих назначить компьютерную томографию.
Критерии постановки диагноза:
- КТ-признаки повреждения костей черепа;
- Потеря сознания после травмы длительностью меньше 5 минут;
- Факт падения или удара по голове;
- Выявление на томограммах блокады прохождения спинномозговой жидкости, отклонения интенсивности сигнала серого и белого вещества.
Человеку после сотрясения мозга КТ назначается по показаниям. Наличие клинических симптомов ухудшения состояния определяется необходимость исследования. На начальной стадии внутри мозговой ткани возникают нарушения микроциркуляции, увеличивается внутричерепное давление. Нарастающее сотрясение мозга требует незамедлительной диагностики. Крупное кровоизлияние приведет к летальному исходу.
Верификацию ушиба лучше проводить с помощью МРТ. Нозология не сопровождается описанными комплексом нарушений. Обследование поможет выявить атрофию, ишемию, цереброваскулярные расстройства.
КТ-критерии отека мозга
Обильное скопление жидкостного компонента внутри мозговой паренхимы визуализируется на компьютерных томограммах. Обширный отек головного мозга при последующем послойном сканировании приводит к расширению желудочков, смещению срединных структур, компрессию основных элементов.
Незначительная отечность обуславливает энцефалопатию. Крупный отек мозга сопровождается рядом морфологических нарушений – цитотоксических, интерстициальных, вазогенных. Признаки отека мозга на КТ специфичны:
- Расширение желудочков;
- Гидроцефалия;
- Расширение передних рогов;
- Увеличение ликворных пространств;
- Изменение объема мозга;
- Деформация анатомических структур.
Изменение анатомии – важное проявление отека мозга, не наблюдаемое при энцефалопатии, сотрясении. Полипы – это дополнительное разрастание слизистой оболочки с включением соединительнотканных волокон. Внутри черепной коробки образования появляются редко.
Дополнительно после травмы может назначаться КТ легких и брюшной полости для исключения осложнений, вторичных заболеваний.
Классическая КТ анатомия головного мозга ориентирована на выявление патологии твердых тканей. Контрастное усиление, МРТ – дополнительные способы диагностики для изучения мягкотканых структур.
Киста головного мозга представляет собой полую структуру не онкологической природы, дислоцированную во внутренних тканях ЦНС или в её оболочках и заполненную цереброспинальной или иной жидкой средой. Это образование диагностируются как у взрослых так и у детей, имеет изменяющиеся симптомы и разные схемы лечения.

Что это за образование и чем опасно
Подобная киста в голове имеет код по МКБ 10 G93 (другие поражения головного мозга).
Иногда новообразования выглядят как опухоли, поэтому требуется тщательная дифференциальная диагностика. Для уточнения назначается специальное региональное МРТ.
Более чем в половине всех случаев киста ЦНС обнаруживается случайно при общем МРТ головного мозга.
Размеры кист сильно изменчивы:
Такая патология представляет опасность, но потенциальную.
Все зависит от двух факторов:
- диаметр;
- дислокация, расположение.
Примерно в 70% из всех случаев новообразование имеет бессимптомное или субклиническое течение (отсюда и высокий процент случайных обнаружений при медосмотре).
Механизм развития патологической манифестации базируется также на двух моментах:
- киста сдавливает окружающие ткани ЦНС — пережимаются сосуды, нарушается кровоснабжение, изменяются нейронные связи;
- новообразование само по себе занимает определенный объём, на месте которого в норме должна быть нервная ткань.
Обычно симптоматика не сильно выражена и не представляет опасности для жизни.
Но иногда, при крупной кисте, может произойти:
- отек головного мозга;
- внутримозговое кровоизлияние;
- деструкция жизненно важных зон в результате недостаточности кровоснабжения (ишемия).
Кто в группе риска
Киста головного мозга у ребенка в настоящее время диагностируется примерно у 30% новорожденных. Малышам с каждым пятилетием последние лет 30 подобный диагноз ставят всё чаще.
Специалисты связывают это:
- с ухудшением условий экологии;
- с распространением вирусных инфекций;
- рост потребления населением продуктов фармацевтической промышленности.
У взрослого человека данное новообразование обнаруживается реже, чем у младенца (примерно 10%).
Киста у плода во время беременности, в рамках наступления подобного случая, происходит в результате:
- тератогенного воздействия, например, антибиотиков (тетрациклины, сульфаниламиды);
- при внутриутробном заражении (например, вирусом Эпштейна-Барр, цитомегаловирусом).
То есть в группе риска находятся женщины с хроническими инфекциями, включая ЗППП.
Классификация
По основной классификации все кисты делятся на:
- врожденные;
- приобретенные.
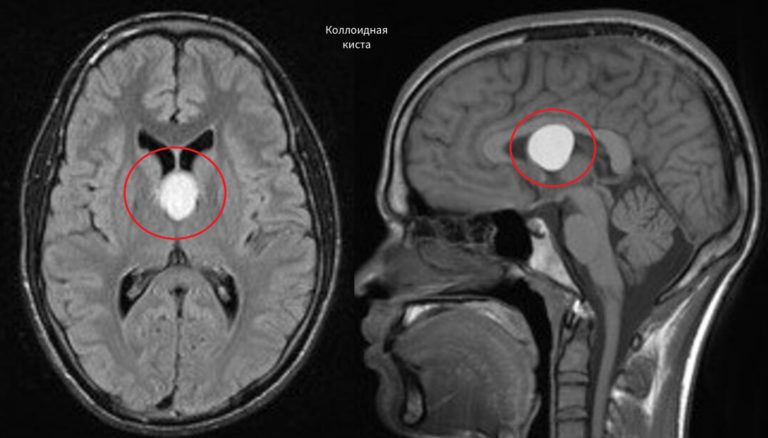
Врождённые кистозные структуры в головном мозгу формируются в антенатальный период (от момента образования зиготы до завершения беременности).
Врождённая церебральная киста симптоматически проявляет себя чаще в возрасте 30-55 лет, реже в юношеско-подростковом возрасте и практически никогда в детском возрасте.
Существующие врожденные варианты:
По локализации такие новообразования делятся на две большие группы:
- арахноидальная киста;
- внутримозговая киста.
Первая располагается в оболочках мозга, вторая — во внутренних тканях мозга.
- Арахноидальная форма дислоцируется в мозговых оболочках (паутинных оболочках).
— Формируется за счет накопления цереброспинальной жидкости в очагах воспаления оболочек.
— Часто её обнаруживают в височной области.
— Арахноидальное образование бывает приобретённое и врождённое. - Внутримозговая (ретроцелебеллярная) форма образуется на месте некроза участка внутренней структуры мозга.
— В качестве примера подходит перивентрикулярная киста ЦНС.
— Бывает и арахноидальная ретроцелебеллярная киста, когда образование регистрируется в межоболочковом пространстве.
Основная классификация приобретенных кист включает 6 разновидностей:
- посттравматическая;
- эхинококковая (паразитарная);
- постинсультная;
- постишемическая;
- постинфекционная;
- возрастная.
Иногда выделяют постгеморрагическое кистозное поражение, но это не слишком корректно, поскольку кровоизлияние в мозг может быть и при инсульте, и при механической травме.
- Посттравматическая форма.
— Возникает вследствие механического повреждения, черепно-мозговой травмы.
— Появляется в результате образования регионального отека мозговой ткани. - Эхинококковая кистозная форма.
— Возникает в результате заражения человека одним из видов ленточных червей эхинококком.
— Попав в ЖКТ, личинки эхинококка проходят через стенки кишечника и через систему воротной вены попадают в кровоток, а оттуда разносятся по организму.
— Чаще всего они формируют кистозные очаги в печени, но могут попадать и в мозг.
— В головном мозгу личинка поражает эпифиз (шишковидная железа).
— Также киста пинеальной железы может возникать при закупорке канала, выводящего вырабатываемый эпифизом мелатонин. - Постишемическая и постинсультная кисты часто взаимосвязаны.
— Они возникают на фоне регионального нарушения кровообращения.
— Недостаточность кровоснабжения приводит к хроническому кислородному голоданию.
— Нейроны начинают отмирать, возникают очаги микронекроза.
— Если ишемическое поражение оказалось обширным, то отмечаются кистозно глиозные изменения головного мозга.
— Когда формируется не одно образование, а несколько структур, напоминающих виноградную гроздь.
— Ишемической природы является субэпендимальная форма, когда зона желудочков испытывает недостаток в кровоснабжении. - Постинфекционная кистозная форма.
— Может развиться в результате инфекционного отека тканей головного мозга, а также из-за повреждения нейронных структур инфекцией.
— Таким возбудителем могут стать менингококки, вирус клещевого энцефалита, клещевой боррелиоз (болезнь Лайма). - Среди патологий, возникающих вследствие возрастных патологий, например, атеросклероза, наиболее известна лакунарная киста.
— Дислоцируемая в зоне варолиева моста или подкорковых узлов (очень редко – мозжечок).
- Посттравматическая форма.
Локализации новообразований головного мозга сильно различаются:
По содержимому эти патологические структуры делятся на:
- Ликворные кисты.
— Содержит внутри цереброспинальную жидкость, которая постоянно обращается в желудочках головного мозга, выполняя функции поддержки внутричерепного давления, электролитного тканевого баланса, трофики и метаболизма. - Слизисто-гнойные.
— Типичным примером будет киста клиновидной пазухи носа (основной пазухи головного мозга). - Коллоидальная форма.
— Содержит белковую желеобразную массу, наполненную нейроэпителиальными и эндодермальными клетками.
— Возникает внутриутробно, предположительно, по причине генетических аномалий, определяется в третьем желудочке. - Эхинококковая киста.
— Наполнена, в основном, продуктами жизнедеятельности паразита. - Тератома.
— Наполнена кусочками эпителиальной и прочих тканей, и даже зачатками органов, так как является рудиментом паразитического близнеца.
Основные причины
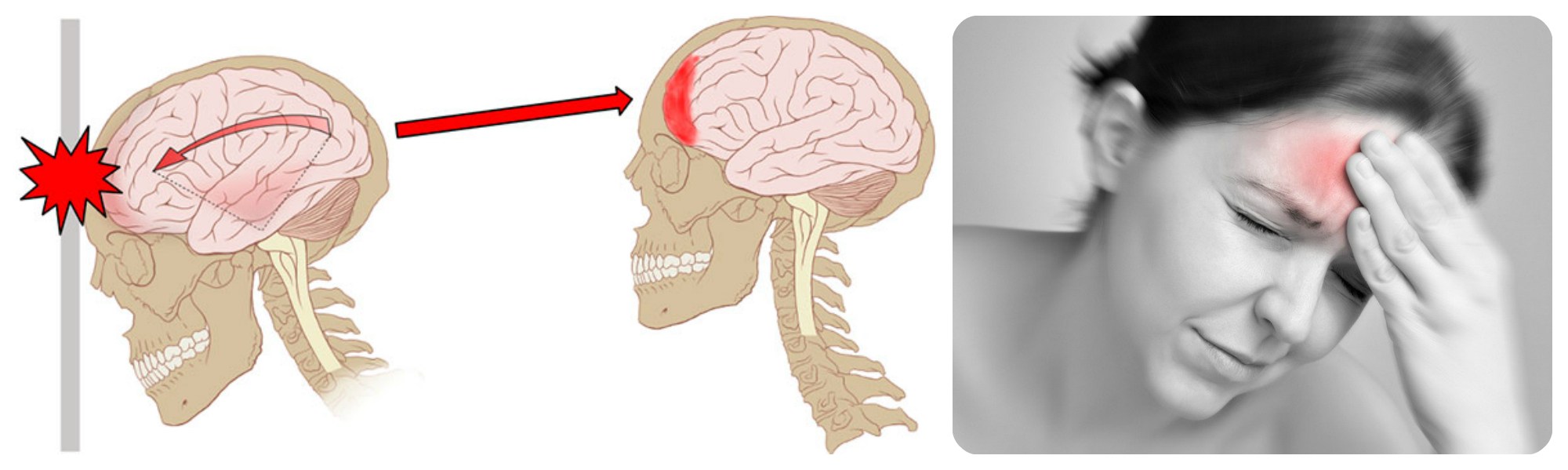
Врожденная киста головного мозга начинает формироваться не ранее 4-ой недели. Другой пик уязвимости наступает в середине второго триместра.
- тератогенное воздействие фармацевтических препаратов — это антибиотики, некоторые антидепрессанты (соли лития, Диазепам), противоэпилептические (Фенобарбитал, Этосуксимид), гипотензивные (Хлоротиазид);
- заражение плода инфекцией от матери через гематоплацентарный барьер (хронические вирусные инфекции, типа различных видов вируса герпеса);
- неблагоприятные экологические факторы (химическое и радиационное загрязнение региона проживания);
- вредные факторы в образе жизни матери (курение, злоупотребление алкоголем);
- внутриутробная или родовая асфиксия ребёнка;
- нарушение кровообращения через гематоплацентарный барьер и как следствие – ишемия тканей плода;
- генетические дефекты;
- определённое значение имеет и психосоматика матери – регулярные стрессы не идут на пользу и будущему младенцу.
Приобретённые (вторичные) кисты возникают в результате иных факторов воздействия:
При этом признаки кистозного образования в мозге могут быть совершенно одинаковыми как для врождённой, так и для приобретённой кисты.
Симптомы заболевания

Симптомы кисты головного мозга проявляются далеко не всегда. Выраженность симптоматики зависит от двух пунктов: размер и место.
- головные боли, не купирующиеся обезболивающими средствами;
- онемения конечностей, судороги и парезы;
- спонтанные головокружения и дезориентация в пространстве;
- приступы тошноты и рвоты, которая не улучшают состояние;
- нарушения сна;
- психоэмоциональные нарушения (неврозы, тревожные состояния, эмоциональная нестабильность);
- ощущение давления и пульсации внутри головы;
- ухудшение памяти.
Ни один из перечисленных симптомом не является однозначным указателем на наличие образования. Необходимо стойкое присутствие хотя бы 3-4 симптомов, чтобы дать предварительный диагноз.
Особенности диагностики
Стандартные методы (анализ крови и пр.) и даже функционально-диагностические методы (аудиометрия, визиометрия, периметрия, офтальмоскопия) здесь не являются достоверными.
- УЗИ может показать изменённую эхогенность, но этого недостаточно.
- Также к УЗИ прибегают для выявления некоторых видов кист в пренатальный период.
- Энцефалография способна зарегистрировать повышенное давление.
Но только МРТ головного мозга и КТ являются окончательно достоверными нейровизуализирующими диагностическими методами.
На МРТ кистозное образование можно визуально локализовать с высокой точностью, а также определить тип кисты. Однако исследование в рамках дифференциальной диагностики лучше проводить с контрастированием. Т.к. только опухоли склонны к накоплению контрастного вещества.
Дополнительно могут провести доплерографию для оценки состояния сосудов ЦНС. Новорожденным младенцам кисту выявляют с помощью нейросонографии.
Способы лечения
Лечение кисты в голове далеко не всегда необходимо. При диагностировании подобной структуры в мозгу выбирается выжидающая тактика с регулярным наблюдением, включая самонаблюдения пациента.
По данным статистике 70%-75% всех образований в головном мозге:
Медицинская помощь требуется только в особых случаях:
- нетипичный вариант, например, тератома головного мозга;
- новообразование уже в момент диагностирования крупное;
- активно прогрессирует в размерах;
- произошёл разрыв;
- киста угрожает работе каких-то центров головного мозга;
- пациента длительное время мучает тяжёлая симптоматика, включая развитие гидроцефалии.
Поскольку речь идёт о медицинском вмешательстве в область ЦНС, то в определённых случаях приходится пользоваться услугами зарубежной медицины. Например, лечение в Германии и Израиле.

Без операции избавиться от кистозного образования довольно сложно. Киста может самопроизвольно рассосаться, но ни один врач не скажет с уверенностью, является ли это результатом медикаментозной терапии, или новообразование исчезло бы и так.
В данном случае прибегают к препаратам:
- для нормализации АД (Каптоприл, Тенокс, Профлосин, Конкор, АД-баланс);
- для снижения сосудистых спазмов (блокатор кальциевых каналов Циннаризин);
- снижение холестерина низкой плотности (Симгал, Нолипрел, Розукард);
- против тромбов (Берлиприл, Престариум, Лизиноприл);
- БАДы для мозга (типа Гинкго Билоба), но их эффективность не доказана.
Лечение кисты головного мозга народными средствами, вообще говоря, не рекомендовано. Ведь даже фармацевтические средства будут бесполезны в большинстве случаев. Травяные компрессы на лоб, отвары травяных сборов, втирания – всё это поможет ослабить неприятную симптоматику, но на саму причину вряд ли повлияет.
Народная медицина может быть рекомендована как вспомогательная мера в послеоперационный период.
Так, внутричерепное давление хорошо снижают водные настои спаржи, полевого хвоща, чёрной бузины, фиалки.

Удаление данного новообразования – прерогатива нейрохирурга. Здесь очень много решающих факторов:
- размеры кисты;
- её дислокация;
- её этиология;
- динамика развития.
Всё это влияет на выбор методики хирургического вмешательства:
- Если новообразование создаёт критически высокий уровень внутричерепного давления, то потребуется срочное наружное вентрикулярное дренирование.
- Если произошёл разрыв патологической структуры, необходимо радикальное иссечение кисты, для чего проводится трепанация.
— Также трепанация является обязательным выбором, если киста оказалась паразитарной или тератомой с множеством жёстких включений. - Эндоскопия в данном случае это основной способ хирургического вмешательства, когда операция по удалению кисты головного мозга плановая.
— Такой вариант операции имеет самую низкую степень травматичности – аспирация происходит через небольшое фрезевое отверстие в черепе.
— Эндоскопический прокол кистозной структуры может быть противопоказан пациентам имеющим проблемы со зрением.
— Дополнительно могут установить соединения с естественными ликворными полостями мозга, что предупредить рецидив. - Для этого же производят шунтирование, которое бывает необходимо при высоком риске повторного заполнения кистозной полости.
— Здесь устанавливают отвод (дренаж) путём кистоперитонеального шунтирования, когда жидкость патологии уходит в брюшную полость по шунту. - В современной медицине прибегают к использованию гамма-ножа (лазер).
— Метод хорош тем, что не предполагает классической хирургической инвазии.
— Лазер действует угнетающе на прогрессирующие новообразования.
Необходимо повторить, что хирургическое вмешательство всегда рассматривается как вынужденная мера. Сам по себе диагноз в рамках G93 не предполагает какого-то целенаправленного лечения.
Основная уязвимость в послеоперационный период обусловлена риском инфекционного заражения. Это надо учитывать.
Восстановительная программа подразумевает следующие мероприятия:
- рефлексотерапия;
- посещение нейропсихотерапевта;
- ЛФК (лечебная физкультура);
- лечебный массаж;
- приём препаратов, снимающих отёк и способствующих рассасыванию гематом.
Время восстановительного периода индивидуальна для каждого больного.
Берут ли в армию с кистой
При таком диагнозе возможен полный медотвод, либо отсрочка от армии.
- стойкое повышение внутричерепного давления;
- неврологические нарушения;
- патологии вегетососудистой системы;
- хронические головные боли и периодические проблемы со сном.
Дадут ли инвалидность
Такой диагноз не является поводом для инвалидности. Инвалидность устанавливается только в случае стойких нарушений, когда пациент частично или полностью становится нетрудоспособен.
Противопоказания
Противопоказания при кисте головного мозга являются спорными, так как у всех данное заболевание может проявляться по-разному.
Основные врачебные предостережения таковы:
- спорт при кисте не противопоказан, но необходимо избегать чрезмерных нагрузок (только лёгкие, умеренные) и тех видов спорта, где высок риск серьёзных ЧМТ: бокс и большинство прочих единоборств (исключая, пожалуй, только ударные стили с запретом на удары в голову), альпинизм и скалолазание, экстремальные виды спорта;
- необходимо избегать перегревов (например, в летнюю жару);
- надо отказаться от курения, а потребление алкоголя свести к минимуму;
- минимизация стрессов и достаточный сон.
Соблюдение противопоказаний является частью профилактических мер.
Заключение
Читайте также:

