Может ли из-за ярины быть рак молочной железы
думаю, шо таблетки — это профилактика рака, так как гормональный фон идеальный при приеме.
вероятность рака очень увеличивается по наследству.
- Наверх
- Пожаловаться на это сообщение
Поискала в Интернете.
В общем, правда, так пишут.
Но есть и такие исследования
- Наверх
- Пожаловаться на это сообщение
- Наверх
- Пожаловаться на это сообщение
- Наверх
- Пожаловаться на это сообщение
Так опухоль — необязательно ж сразу рак. Нашла женщина небольшое уплотнение в груди, та же узловая мастопатия. Пока проверяют, наблюдают, лечат, что ж сексом не заниматься. А ОК, думаю, при доброкачественных опухолях тоже нельзя.
- Наверх
- Пожаловаться на это сообщение
- Наверх
- Пожаловаться на это сообщение
Здравствуйте! Мне 33 года. Абортов и выкидышей не было. Одна беременность, одни роды, ребенка кормила грудью год. Роды естественные без осложнений. Операций не было. В 2015 г. появилось уплотнение в груди и были боли в груди во второй половине цикла. Обратилась к гинекологу. Сделали УЗИ — диагноз: диффузная фиброзно- кистозная мастопатия . Также делала УЗИ малого таза — все в норме. Сдала анализы на СОЭ, биохимический анализ крови, онкомаркеры. Все анализы были в норме. Гормоны сдавала на 15 день цикла: ФСГ 9,32 мМЕ/мл; ЛГ 21,21 мМЕ/мл; Пролактин 229,91 мМЕ/л; Прогестерон 0,30 нг/мл; эстрадиол 367,0 пмоль/л; Тестостерон общий 0,41 нг/мл. Гинеколог назначила мастодинон, индинол, йод. Через пол года сделала контрольное УЗИ — кисты уменьшились а мелкие рассасались полностью. Врач назначила вобэнзим, берокка плюс и витамин Е и сказала продолжать пить мастодинон. Каждые пол года я делала контрольное УЗИ. Далее врач назначала прожестожель. В общем, за год лечения кисты не уменьшились, но и не увеличились. Боли во второй половине цикла НЕ ушли. В октябре 2016 г. я пришла на очередной прием к гинекологу (на УЗИ ухудшений не было) и она посмотрев мои анализы гормонов (которые я сдавала в 2015 году при первом обращении к ней) пришла к выводу, что прогестерона маловато и назначила мне ярину. Сказала пить с перерывами (3 месяца пить месяц перерыв или 6 месяцев пить и 2 месяца перерыв). Ноябрь, декабрь, январь я пропила ярину. На третьем месяце приема ярины грудь перестала болеть. В феврале я сделала перерыв и в марте 2017 г. возобновила прием. Пропив ярину месяц после перерыва я почувствовала ухудшение (грудь болела почти весь месяц). На 7 день менструации я пошла на УЗИ, чтобы понять в чем дело. УЗИ показало, что самая крупная киста увеличилась почти на 1 см. Я так понимаю, что это произошло за счет приема ярины (переизбыток гормона?). Кроме ярины я ничего больше не пила. Я бы с радостью бросила их пить, но проблема в том, что на день УЗИ я уже начала новую пачку. На сегодняшний день я выпила только 5 таблеток. Со вчерашнего дня чувствую тупую боль в яичниках. Что мне делать?! Допивать эту пачку до конца или же бросить прямо сейчас не допив и половины пачки? Что будет если брошу прямо сейчас? А если продолжу пить пачку до конца, не вызовет ли переизбыток гормона рост кист на яичниках? К врачу попаду только через неделю, но боюсь, что за эту неделю состояние еще ухудшится, т. к. бросить прием ярины самостоятельно я не решаюсь и продолжаю их пить. Может ли переизбыток гормонов в моем случае вызвать рак? Какое лечение Вы бы посоветовали при моем диагнозе?

И от каких опасных болезней они защищают
- 27 июня 2019
- 25752
- 19

ОТВЕТЫ НА БОЛЬШИНСТВО ВОЛНУЮЩИХ НАС ВОПРОСОВ мы привыкли искать онлайн. В новой серии материалов задаём именно такие вопросы: животрепещущие, неожиданные или распространённые — профессионалам в самых разных сферах.

Недавно мы расспрашивали эксперта о том, действительно ли применение гормональной контрацепции грозит депрессией или снижением либидо. Как выяснилось, данные противоречивы, а главное, на что они указывают, — необходимость дальнейших исследований. Ещё одна частая причина для сомнений, когда дело касается гормональной контрацепции, — боязнь того, что они могут повысить риск рака груди, рака яичника или других злокачественных опухолей. Разбираемся, так ли это.

На сегодня однозначно известно, что КОК не повышают риск онкозаболеваний в целом и даже снижают его. Это было проиллюстрировано в когортном исследовании Royal College of General Practitioners (RCGP), в которое вошли почти 50 тысяч женщин, наблюдавшихся на протяжении 44 лет. В нём выяснилось, что применение КОК связано со снижением риска колоректального рака, рака эндометрия и рака яичника. Риск рака молочной железы и цервикального канала возрастал у пациенток, применяющих КОК в настоящее время или недавно завершивших приём, но этот риск полностью регрессировал в течение пяти лет. К тому же это компенсируется снижением риска рака эндометрия, яичника и толстой кишки, которое сохраняется по крайней мере тридцать лет.
Данные крупного наблюдательного когортного исследования RCGP, охватившего более 1 миллиона женщино-лет (число, полученное при умножении числа участниц на число лет наблюдения. — Прим. ред.), свидетельствуют о снижении риска любых злокачественных опухолей у пользовательниц оральных контрацептивов на 12 %, а риска гинекологических злокачественных опухолей почти на треть — на 29 %.
Если посмотреть данные по разным диагнозам, то, пожалуй, самые противоречивые они для рака молочной железы. Например, анализ данных 150 тысяч женщин, участвовавших в 54 эпидемиологических исследованиях, показал, что в целом у тех, кто когда-либо применял оральные контрацептивы, было небольшое (7 %) увеличение относительного риска рака молочной железы по сравнению с женщинами, которые никогда их не использовали. По данным этого же анализа, прямо во время приёма оральных контрацептивов риск возрастает на 24 %, но не зависит от продолжительности приёма, а после отмены постепенно снижается и за десять лет становится таким же, как в популяции в целом.
В 2010 году завершилось исследование, в котором за двадцать лет приняли участие более 116 тысяч женщин. У пользовательниц КОК (причём не любых) отмечалось небольшое увеличение риска рака молочной железы (5,6 %). Есть исследования, не показывающие риска, есть показывающие риск, но только в период приёма. Есть, например, исследование, где было отмечено повышение риска РМЖ, но препараты были высокодозными и на сегодняшний день устаревшими. Большинство результатов говорит о том, что приём КОК в прошлом не увеличивает риск. Эксперты приходят к выводу, что небольшой рост риска РМЖ сбалансирован достоверным снижением риска рака яичника и эндометрия.
Данные крупного наблюдательного когортного исследования RCGP свидетельствуют о снижении риска любых злокачественных опухолей у пользовательниц оральных контрацептивов на 12 %
В трёх крупных проспективных когортных исследованиях, включая исследование здоровья медсестёр, исследование RCGP и исследование Ассоциации планирования семьи Оксфорда, ни долгосрочное применение КОК в прошлом, ни текущее использование не было связано с повышенным риском рака молочной железы. В исследовании, где сравнивались 4574 женщины с раком молочной железы и 4682 контрольных участницы, риск развития рака молочной железы оказался одинаковым среди принимавших и не принимавших КОК.
В 2017 году авторы крупного исследования, проведённого в Дании, сообщили о высоком риске рака молочной железы, связанном с современными оральными контрацептивами. В сравнении с теми, кто никогда не принимал КОК, риск был повышен почти на 20 %, а разброс данных составлял от 0 до 60 %. Но датские исследования КОК в целом вызывают много вопросов в научном и медицинском сообществе.
Тем не менее, даже если результаты достоверны, абсолютный прирост РМЖ у пользовательниц КОК был небольшим: 13 на 100 тысяч человеко-лет (примерно один дополнительный случай на 7690 женщин в год). Для женщин в возрасте до 35 лет (возрастная группа, наиболее часто применяющая КОК) риск составил всего 2 случая на 100 тысяч человеко-лет (1 дополнительный случай на 50 тысяч женщин в год).
Риск рака шейки матки при применении КОК возрастает; правда, до сих пор непонятно, есть ли тут причинно-следственная связь, ведь главная причина этого заболевания — вирус папилломы человека. На сегодня известно, что за пять лет приёма КОК риск повышается на 10 %, а при приёме более десяти лет удваивается, и особенно это касается женщин с инфекцией ВПЧ. Наиболее убедительны данные, полученные совместной группой по эпидемиологическим исследованиям рака шейки матки: авторы повторно проанализировали и объединили данные 24 эпидемиологических исследований, включавших 16 573 женщины. Риск инвазивного РШМ повышался с увеличением продолжительности применения КОК. Правда, абсолютное увеличение риска было низким: десять лет использования в возрасте от 20 до 30 лет может повысить совокупную заболеваемость примерно на 1 из 1000 женщин. Риск снижается после отмены КОК и за десять лет становится таким же, как у женщин, не использующих их.
Риск рака шейки матки при применении КОК возрастает; правда, до сих пор непонятно, есть ли тут причинно-следственная связь
У женщин, которые когда-либо применяли КОК, ниже риск развития рака эндометрия, чем у тех, кто никогда не использовал оральные контрацептивы. Риск снижается по крайней мере на 30 %, и чем дольше приём КОК, тем ниже риск. Он особенно сильно снижался у тех, кто курил, у женщин с ожирением или малоподвижным образом жизни. Защитный эффект сохраняется в течение многих лет после прекращения приёма КОК.
У женщин, которые когда-либо применяли КОК, на 30–50 % ниже риск развития рака яичника, чем у тех, кто никогда их не применял, и чем дольше женщина использует этот метод контрацепции, тем выше защита. Защитный эффект сохраняется до тридцати лет после прекращения использования КОК.
Что касается предрасположенности к раку груди или яичника — на сегодня ВОЗ не считает, что наличие мутаций BRCA 1 или 2 не позволяет или ограничивает применение КОК. По данным исследования 2013 года, риск рака молочной железы у принимающих гормональные контрацептивы не повышался при наличии этих мутаций. Поскольку КОК снижают риск рака яичника и у женщин с мутациями генов BRCA1 или BRCA2, обсуждается возможность применять их для профилактики рака у женщин с этими мутациями.
Что касается других онкологических заболеваний, КОК на 15–20 % снижают риск развития колоректального рака, уменьшают риск рака маточных труб. Были опасения о связи применения КОК с повышением риска меланомы, но они опровергнуты.

- Как возникает рак молочной железы?
- Типы рака молочной железы
- Причины и факторы риска
- Симптомы рака молочной железы
- Самостоятельная диагностика рака груди
- Диагностика
- Стадии рака молочной железы
- Лечение рака молочной железы
- Прогноз при раке молочной железы
Как возникает рак молочной железы?
Рак груди развивается так же, как и любая другая злокачественная опухоль в организме. Одна или несколько клеток железистой ткани в результате произошедшей в них мутации начинают аномально быстро делиться. Из них образуется опухоль, способная прорастать в соседние ткани и создавать вторичные опухолевые очаги — метастазы.
Мутации, которые приводят к РМЖ, бывают наследственными и приобретенными .
Распространенными наследственными генетическими причинами рака молочной железы становятся мутации в генах BRCA1 и BRCA2. Носительницы мутации BRCA1 имеют риск заболеть раком молочной железы 55–65%, а носительницы BRCA2 — 45%. Такие генетические дефекты передаются по наследству от родителей детям, они становятся причиной рака молочной железы примерно в 15% случаев.
Намного чаще опухоль возникает из-за приобретенных мутаций: они возникают в клетках молочной железы и не передаются по наследству. Например, в 20% случаев увеличено количество копий гена, кодирующего HER2 — белок-рецептор, который находится на поверхности клеток и стимулирует их размножение.
Типы рака молочной железы
Злокачественные опухоли груди делятся на два типа: протоковые и железистые. Протоковый рак молочной железы встречается чаще. Он может быть внутриэпителиальным (in situ) и инвазивным. У внутриклеточного протокового рака молочной железы более благоприятный прогноз, он редко дает метастазы и излечивается в 98% случаев. Инвазивный же вариант опухоли склонен к бесконтрольному росту и генерализации процесса.
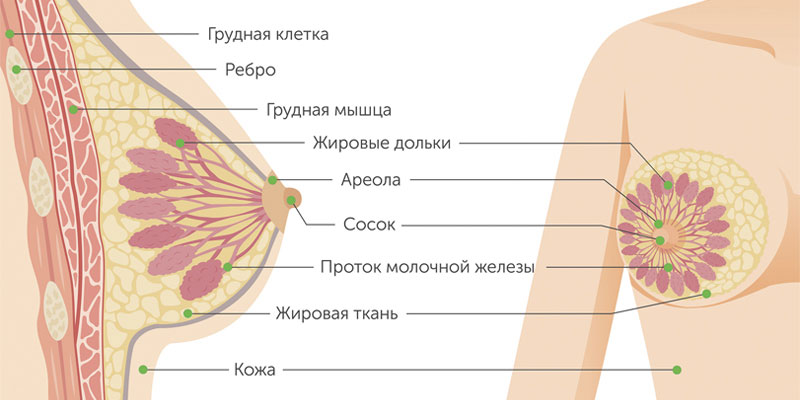
Железистый рак молочной железы может быть дольковым (инвазивная лобулярная карцинома) или произрастать из других клеток железистой ткани. Для долькового рака нередко характерен мультицентричный рост. Скорость увеличения в размерах и сроки метастазирования форм узлового рака груди зависят от степени дифференцировки опухоли.
Причины и факторы риска
К сожалению, полной информации о причинах возникновения рака молочной железы у ученых пока нет. Существует список факторов риска, влияющих на вероятность появления опухоли, однако у некоторых болезнь диагностируют при отсутствии этих факторов, другие же остаются здоровыми при наличии сразу многих из них. Тем не менее, ученые все же связывают развитие рака груди с определенными обстоятельствами, наиболее часто предваряющими его появление. К ним относятся:
- Возраст. Большинство случаев РМЖ приходятся на женщин в возрасте 55 лет и старше.
- Наследственность. Если РМЖ диагностирован у кого-то из близких родственников, риск повышается вдвое.
- Рак молочной железы в анамнезе.
- Повышенная плотность ткани молочной железы по результатам маммографии.
- Некоторые доброкачественные новообразования в молочной железе.
- Раннее начало менструаций — до 12 лет.
- Поздняя менопауза — после 55 лет.
- Отсутствие детей или поздние (после 35 лет) первые роды.
- Воздействие радиации, например, в ходе лучевой терапии, проводимой для лечения другого типа рака.
- Курение и злоупотребление алкоголем. Если женщина ежедневно потребляет 28–42 г этилового спирта, ее риски повышаются на 20%.
- Лишний вес и низкая физическая активность.
- Использование гормональных препаратов: оральные контрацептивы, заместительная гормональная терапия в постменопаузе.
- Травмы молочных желез.
- Сахарный диабет.
- Работа по графику с ночными сменами.
Симптомы рака молочной железы
На ранних стадиях рак молочной железы, как правило, никак клинически не проявляется. Чаще всего опухоль обнаруживается самими больными или выявляется случайно при проведении профилактических исследований.
Пациентки обычно жалуются на наличие пальпируемого образования, выделения из соска. Боль является редким симптомом рака грудной железы, однако болевой синдром может выйти на первый план на этапе генерализации процесса, в особенности при распространении метастазов в кости.
Довольно часто выявляются такие признаки рака груди, как появление асимметрии вследствие изменения размеров пораженной железы. Уменьшение, смещение кверху, деформация и сморщивание молочной железы может наблюдаться при скиррозной (фиброзной) форме опухоли. Напротив, увеличивается грудь на стороне поражения при быстром росте образования или из-за отека, который формируется по причине нарушенного оттока лимфы.
При распространении новообразования в подкожную клетчатку могут наблюдаться изменения кожи. При этом выявляются следующие симптомы рака молочной железы:
Иногда, при распространении опухоли на поверхность кожи могут наблюдаться такие признаки рака груди, как покраснение и изъязвление. Наличие этих симптомов говорит о запущенности процесса.
Изменения соска тоже могут определяться, но только на поздних стадиях. При этом имеют место такие симптомы рака грудной железы, как:
- Симптом Форга — на стороне поражения сосок находится выше, чем на здоровой стороне.
- Симптом Краузе — сосок утолщен, складки ареолы заметно выражены.
Такой признак рака молочной железы, как патологические выделения, является довольно редким, но в ряде случаев может быть единственным симптомом, который выявляется при осмотре. Часто выделения носят кровянистый характер, реже встречаются серозные и гнойные.
Также были выделены особые формы рака груди, которые проявляются типичной симптоматикой. К ним относятся:
- Отечно-инфильтративная форма, для которой характерно увеличение и отечность железы, мраморный цвет кожи, выраженная гиперемия.
- Маститоподобная. Данный вид рака груди проявляется уплотнением пораженной груди, повышением температуры тела.
- Рожистоподобная форма, при которой на коже выявляются очаги (иногда появляются изъязвления), которые внешне напоминают рожистое воспаление.
- Панцирная форма характеризуется наличием множественных узлов, за счет которых происходит сморщивание и деформация железы.
- Рак Педжета — поражает сосок и ареолу. При данной разновидности наблюдают утолщение соска, изменение кожи в виде покраснения и уплотнения, образование корок и чешуек.
Иногда люди, интересуясь по каким признакам можно распознать наличие опухоли молочной железы, по ошибке ищут симптомы рака грудины. Данное название является неверным, так как грудина является центральной плоской костью грудной клетки и даже при метастазировании злокачественного образования груди практически никогда не поражается.
Самостоятельная диагностика рака груди
Самостоятельно проверять грудь на наличие узелков или каких-либо других изменений стоит раз в месяц после менструации. Домашнюю диагностику удобнее всего проводить, принимая ванну или находясь под душем. О любых изменениях, которые удалось обнаружить, стоит как можно быстрее рассказать врачу.
Порядок проведения самообследования молочных желез:
- Разденьтесь выше пояса и встаньте перед зеркалом.
- Поднимите руки вверх и заведите их за голову. Внимательно осмотрите грудь. Повернитесь правым, левым боком.
- Ощупайте молочные железы в положении стоя сложенными указательным, средним и безымянным пальцем. Начинайте с верхней наружной части груди и двигайтесь по часовой стрелке.
- Сожмите сосок двумя пальцами. Проверьте, выделяется ли из него что-нибудь.
- Снова ощупайте молочные железы — теперь в положении лежа.
70% случаев рака молочной железы выявляются пациентами самостоятельно в результате самообследования груди.
Диагностика
Диагностика рака молочной железы начинается с беседы. На этом этапе для врача важно оценить жалобы женщины и выяснить, встречались ли случаи рака молочной железы в её семье, если да — насколько часто. Это помогает заподозрить наследственную форму рака, связанную с мутациями в генах BRCA1, BRCA2, NBS1, CHECK, TP53.
Далее врач осматривает, ощупывает молочные железы, проверяет, нет ли в них узлов и уплотнений, не увеличены ли лимфатические узлы в подмышечной, надключичной и подключичной областях.
После осмотра врач может направить женщину на маммографию — рентгенографию молочной железы. Показаниями к этому исследованию являются: уплотнения в молочной железе, изменения со стороны кожи, выделение крови из соска, а также любые другие симптомы, которые могут указывать на злокачественную опухоль. Также для диагностики рака молочной железы назначают ультразвуковое исследование. Маммография и УЗИ являются взаимодополняющими методами, каждый из них имеет свои преимущества:
Маммография
УЗИ молочных желез
Позволяет обнаружить патологические изменения за 1,5–2 года до появления симптомов.
При кровянистых выделениях из соска можно провести дуктографию — рентгенографию с контрастированием молочных протоков. Это помогает получить дополнительную полезную информацию.
Высокая чувствительность — точная диагностика до 90% случаев рака.
Возможность обнаружить микрокальцинаты до 0,5 мм.
Безопасность — нет воздействия на организм рентгеновскими лучами.
Хорошо подходит при высокой плотности ткани молочной железы, у молодых женщин (до 35–45 лет).
Позволяет отличать кисты (полости с жидкостью) от плотных опухолей.
Позволяет оценить состояние регионарных лимфатических узлов.
Хорошо подходит для контроля положения иглы во время биопсии.
Магнитно-резонансная томография — высокоинформативный метод диагностики злокачественных опухолей молочной железы. Ее применяют при лобулярном раке, когда неинформативны маммография и УЗИ, а также для оценки размеров и расположения опухоли, что помогает определиться с тактикой хирургического лечения. МРТ может применяться для скрининга у женщин-носительниц аномальных генов, связанных с повышенным риском рака молочной железы, при отягощенном семейном анамнезе.
О роли биопсии в диагностике рака молочной железы рассказывает врач Европейской клиники Портной С.М.:

В лаборатории проводят цитологическое и гистологическое исследование, то есть оценивают строение отдельных клеток и ткани. В настоящее время доступны молекулярно-генетические исследования: они помогают выявить мутации, за счет которых произошло злокачественное перерождение, и подобрать оптимальную противоопухолевую терапию.
Биопсия позволяет выяснить, является ли опухоль злокачественной, а также определить ее тип и стадию. Кроме того, исследование биопсийного материала дает ответ на вопрос, является ли опухоль гормонозависимой , что также влияет на схему лечения.
После того как рак диагностирован, важно определить его стадию и понять, насколько сильно он распространился в организме. Для этого применяют следующие исследования:

Стадии рака молочной железы
Стадирование при раке молочной железы опирается на общепринятую систему TNM. Буква T в этой аббревиатуре обозначает размер первичной опухоли:
Буквой N обозначают наличие метастазов в регионарных лимфатических узлах. N0 — очаги в лимфатических узлах отсутствуют. N1, N2 и N3 — поражение разного количества лимфатических узлов.
Буква M обозначает наличие отдаленных метастазов. Рядом с ней может быть указана одна из двух цифр: M0 — нет отдаленных метастазов, M1 — отдаленные метастазы имеются.
В зависимости от значений T, N и M, выделяют пять основных стадий рака молочной железы (внутри некоторых из них есть подстадии):
- Стадия 0: рак на месте.
- Стадия I: опухоль в молочной железе диаметром до 2 см.
- Стадия II: опухоль в молочной железе диаметром до 5 см и более, могут быть метастазы в подмышечных лимфоузлах на стороне поражения.
- Стадия III: опухоль в молочной железе до 5 см и более, может прорастать в грудную стенку или в кожу, имеются очаги в регионарных лимфатических узлах.
- Стадия IV: опухоль может быть любых размеров, не имеет значения, поражены ли регионарные лимфоузлы. Если обнаруживают отдаленные метастазы, всегда диагностируют рак четвертой стадии.
Лечение рака молочной железы
Стратегия лечения рака молочной железы должна подбираться индивидуально для каждой пациентки с учетом таких факторов, как тип опухоли, стадия, чувствительность новообразования к гормональной терапии. Берется во внимание и общее состояние больной. Если опухоль обнаружена на ранних стадиях и выбрана правильная тактика ведения пациентки, то шанс полностью вылечить рак груди является весьма высоким.
Выберите врача-онколога и запишитесь на приём:

Пластический хирург, онколог-маммолог, доктор медицинских наук
Ярина – это низкодозированное монофазное комбинированное оральное средство контрацепции.
На рынке пероральных контрацептивов этот препарат хорошо себя зарекомендовал.
Производитель Ярина (Yarina) – Bayer Schering Pharma AG (Германия).
Как и все ОК, Ярина действует следующим образом:
- Подавляет овуляцию (препятствует развитию и выходу яйцеклетки)
- Делает цервикальную слизь густой (т.о. шейка матки становится непроходимой для сперматозоидов)
- Изменяет структуру эндометрия (слизистая оболочка матки), в связи с чем оплодотворенная яйцеклетка не может прикрепиться к стенкам матки

Состав
В одной таблетке Ярины содержатся:
- Этинилэстрадиол (30 мкг) – аналог эндогенного эстрадиола
- Дроспиренон (3 мкг) – обладает антиандрогенным действием
- Вспомогательные вещества: лактозы моногидрат, крахмал кукурузный, крахмал кукурузный прежелатинизированный, повидон К25, магния стеарат, гипромеллоза (гидроксипропилметилцеллюлоза), макрогол 6000, тальк (магния гидросиликат), титана диоксид (Е 171), железа (II) оксид (Е 172).
Дозировка и состав гормонов одинаков для всех таблеток, т.к. Ярина – это монофазный препарат.
Цена, где купить

Сколько стоят таблетки Ярина? Цена в России может отличаться. Это зависит от места приобретения (сеть аптек, регион проживания).
Цена на противозачаточные таблетки Ярина в аптеках начинается от 1020 рублей (за упаковку из 21 таблетки) и может доходить до 1360 рублей. Стоимость упаковки на три месяца (63 таблетки) выходит гораздо дешевле – в среднем 2950 рублей.
Купить Ярина вы можете в аптеках. Гормональные таблетки отпускаются по рецепту.
Показания к применению
Кому подходит Ярина, и в каких случаях ее назначают?
Таблетки Ярина нужны для предохранения от беременности (для здоровых женщин), а так же для лечения некоторых гинекологических проблем и акне.
- Восстановление менструального цикла
- Уменьшение болей и симптомов ПМС
- Снижение кровопотери во время месячных (или избавление от межменструальных кровотечений)
- Снижение риска развития рака матки и яичников
- Предотвращение эндометриоза
- Профилактика анемии, вызванной дефицитом железа
- Лечение умеренных форм акне (от прыщей на лице)
- Предотвращение отеков (вывод лишней жидкости из организма, сохраняя при этом калий)
- Профилактика и лечение избыточной сальности волос и кожи, серобеи, появления нежелательных волос на теле (гирсутизм)
- Профилактика и лечение дисменореи
Иногда для облегчения наступления беременности врачи назначают Дюфастон после Ярины. Это нужно для того, чтобы восстановить эндометрий, который может истончиться за время приема ОК. пить Дюфастон нужно строго после овуляции 10 дней (если цикл 28 дней, то его пьют с 16 по 25 день цикла).
Так же часто Ярина выписывается врачами при поликистозе (кисте) яичников. Препарат хорошо себя зарекомендовал в качестве терапевтической меры при синдроме поликистозных яичников, а также в случаях с единичными крупными новообразованиями.
Эндометриоз – женское заболевание репродуктивного периода (развивается на фоне повышения количества эстрогена и уменьшения количества прогестерона). На ранней стадии поддается лечению гормональными препаратами. Обычно назначают либо Жанин, либо Ярину. Второй препарат по некоторым показателям предпочтительнее.
Почему именно Ярина?
- Это более новый и активный препарат за счет содержания большей доли главных компонентов
- Период всасывания у Ярины всего 1,5 часа
- Список противопоказаний к назначению Ярины значительно меньше, чем у других препаратом (например, Жанин)
- Даже после прекращения приема Ярины наблюдается положительное действие препарата (восстанавливается гормональный баланс, прекращается разрастание тканей, рассасываются новообразования)
Ярину назначают в рамках комплексного лечения аденомиоза (внутреннего эндометриоза).
Аденомиоз – хроническое гинекологическое заболевание. На начальном этапе патологический процесс протекает бессимптомно, со временем возможны осложнения вплоть до бесплодия.
Основные признаки болезни:
- длительные и обильные менструации
- боли в малом тазу различной интенсивности и характера
Регулярно посещайте гинеколога, чтобы своевременно выявить патологию.
Миома матки – это доброкачественная опухоль, развивающаяся из мышечных клеток матки. Достаточно долго новообразование может не проявлять никаких признаков и не доставлять женщине дискомфорта.
При диагнозе миома матки Ярину назначают для нормализации цикла, уменьшения количества менструальных кровопотерь (что останавливает рост миомы), устранения болезненных ощущений при месячных, для блокировки овуляции, для профилактики злокачественных опухолей матки и яичников, а так же для предотвращения анемии.
Из-за монофазного характера Ярины, содержащего одновременно и эстрогены, и прогестероны, сначала прекращается питание миомы, после чего она останавливает свое развитие и замирает.
Причиной появления кист является гормональный дисбаланс. Киста – это пузырек, заполненный жидкостью. Разрастаясь, она может вызывать развитие поликистоза яичника, а потом и бесплодие. При ходьбе, физических нагрузках, во время полового акта, кисты провоцируют появление боли внизу живота.
Как действует Ярина? На уровне гипоталамо-гипофизарной системы происходит блокировка выработки фолликулостимулирующего гормона (отсутствие овуляции). Проницаемость цервикального секрета для сперматозоидов снижается, а имплантации яйцеклетки также не происходит. В результате за период приема ОК женская репродуктивная система имеет возможность полностью отдохнуть и восстановиться.
Молочная железа очень чувствительна к половым гормонам. Нарушение их баланса приводит к развитию мастопатии и ее неприятных проявлений.
Оральные контрацептивы при регулярном приеме:
- уменьшают пролиферативные процессы в груди (не происходит бесконтрольный рост клеток с формированием кист, фиброаденом и т.п.) Это достигается в первую очередь благодаря налаживанию менструальной функции и регулированию связей в системе гипоталамус — гипофиз — яичники — молочные железы.
- помогают снизить уровень эстрогенов в крови (защищают грудь от их чрезмерного влияния).
- оказывают лечебный эффект на органы репродуктивной системы женщины.
- снижают риск рака молочной железы в 2 раза. Эффект от приема сохраняется на протяжении 10 лет, поэтому предпочтительно использовать гормональные контрацептивы после 30 – 35-летнего возраста.
- уменьшают скорость прогрессирования мастопатии.
Гиперплазию необходимо лечить комплексно. Терапия должна состоять из нескольких последовательных этапов. Ярина используется на первом этапе лечения (прием может продолжаться до полугода).
Первый этап лечения должен остановить кровотечение. Если препарат не действует, то проводят выскабливание полости матки и вводят ряд гемостатических препаратов для остановки кровотечения.
При необходимости так же вводят кровезаменители и препараты, нормализующие водно-солевой баланс в организме. В некоторых случаях делают внутривенные инъекции витаминов группы В, С, рутина и фолиевой кислоты.
Противопоказания
Следует знать, что Ярина запрещена при:
- Непереносимости компонентов препарата
- Панкреатите
- Угрозе развития тромбоза
- Тромбозе, тромбоэмболии
- Стенокардии и ишемических атаках
- Инфаркте миокарда
- Сахарном диабете
- Сосудистых патологиях
- Гормональных опухолях
- Заболеваниях печени, почек (+ их плохое функционирование)
- Мигрени + неврологических нарушениях
- Беременности или лактации
- Влагалищных кровотечениях неизвестного происхождения
- Диабете
- Расстройстве кровообращения
- Отеке слизистых (отек Квинке)
- Менопаузе (после 40, 45 с осторожностью)
- Курении (особенно после 35)
Побочные действия
Побочные эффекты от Ярины могут быть следующими:
- Иногда при приеме Ярины может возникать межменструальное кровотечение неизвестного происхождения
- Мазня в середине цикла
- Снижение либидо
- Головная боль, головокружение, мигрень
- Колебания веса (похудение или набор массы тела)
- Тошнота, рвота, понос (диарея), боли в желудке
- Апатия, депрессия, скачки настроения
- Увеличение молочных желез
- Болезненность молочных желез
- Аллергия на компоненты препарата (сыпь, покраснения, крапивница, экзема и др. аллергические реакции)
- Застой жидкости в организме
- Перепады кровяного давления, тромбоэболия
- Бронхиальная астма
- Нарушения функции печени (желтуха, холестаз)
- Трудности с усвоением глюкозы
- Гиперкалиемия, гипертриглицеридемия
Ярина и молочница. Некоторые женщины на форумах пишут, что у них наступила молочница на фоне отмены или начала приема препарата. Что делать, если так произошло?
- принять однократно Микофлюкан
- допить Ярину до конца
- после недельного пропуска перейти на другой ОК
- можно пользоваться свечами для девушек ( гексикон Д, полиженакс вирго), а также спреями ( эпиген интим, панавир- инлайт)
- обратите внимание на пищеварение, при нарушении показан прием пробиотиков ( хилак форте, бактистатин)
Следует помнить, что последствия от приема Ярины у всех индивидуальны: кто-то худеет, кто-то полнеет, у кого-то нет изменений в весе. У кого-то выпадают волосы, а у других они наоборот становятся гуще.
Поэтому побочки – индивидуальны для всех. А для кого-то их может и вовсе не быть.
Во избежание побочных эффектов и колебаний веса, нужно правильно подобрать препарат. А для этого вам следует пойми на прием к хорошему гинекологу, пройти обследование и сдать анализы.
Инструкция по применению

Как правильно принимать Ярину? С какого дня принимать?
Правила приема Ярины такие же, как и для большинства КОК с 21-й активной таблеткой. Вы пьете Ярину каждый день в одно и то же время, запивая небольшим количеством воды, на протяжении 21-го дня. После делаете перерыв на 7 дней (в это время наступает кровотечение отмены – месячные). На 8-й день вы начинаете пить новую упаковку.
ВНИМАНИЕ! Перерыв в приеме Ярины возможен, только если вы допили 21 активную таблетку. Прерывать прием ОК на середине пачки нельзя, это может вызвать сильные сбои в работе организма. По поводу отмены препарата вам так же нужно посоветоваться с врачом.
Как пить Ярину первый раз?

Прием Ярины следует начинать в первый день месячных (цикла). Это нужно для того, чтобы по окончании менструации вам не пришлось пользоваться дополнительными средствами контрацепции, т.к. Ярина начинает действовать на седьмой день. Если вы начали прием на 2-3 день цикла, то тогда по прошествии месячных, несколько дней для надежности лучше использовать презерватив.
ВНИМАНИЕ! Если вы начинаете пить ОК первый раз, то вначале нужно проконсультировать с врачом, пройти обследование и сдать анализы, это нужно для того, чтобы правильно подобрать контрацептив. Подходящее вам средство – гарантия хорошего начала приема противозачаточных таблеток, без осложнений.
Допиваете упаковку, делаете перерыв на 7 дней (если в блистере 21 таблетка) и на 8 день начинаете принимать Ярину.
Обычно прием ОК можно начинать после 21 дня, если нет осложнений. Но все очень индивидуально, поэтому вам необходима консультация специалиста.
Если аборт был сделан на ранних сроках (первый триместр), то начинать прием Ярины можно сразу же.

Ярина и алкоголь. В инструкции не сказано, можно ли употреблять алкоголь при приеме Ярины. Совместимость этих веществ допустима в разумных пределах. Вы можете время от времени позволить себе 1-2 бокала вина. Однако стоит помнить, что такие средства, как оральные контрацептивы оказывают дополнительную нагрузку на работу печени. Алкоголь делает то же самое. Плюс ко всему, в связи с употреблением алкоголя может развиться рвота или диарея, а это отрицательно сказывается на усвоении препарата. Так же алкоголь влияет на ЦНС, вызывает сонливость, ухудшает память. Вы можете просто забыть выпить таблетку.
ВНИМАНИЕ! Оральные контрацептивы противопоказаны при нарушениях функции печени.
Отзывы про совместимость Ярины и алкоголя разнятся. Кто-то хорошо переносит, а кого-то начинает подташнивать.
Ярина и курение несовместимы. Особенно после 35 лет. Это может привести к осложнениям, связанным со сгущением крови и закупоркой сосудов.
Ярина и антибиотики. Некоторые лекарственные препараты (в т.ч. и антибиотики) могут снижать контрацептивный эффект. Об их влиянии на пероральные контрацептивы должно быть написано в аннотации.
Как долго (сколько) можно пить Ярину без перерыва? Если вам нужно по какой-либо причине отсрочить месячные, то после 21 таблетки начните пить новую пачку сразу без перерыва. Однако таким способом часто пользоваться нельзя.
Если же иметь в виду прием горномльных таблеток в долгосрочной перспективе, то примерно раз в 9-10 месяцев нужно делать перерыв на 2-3 месяца, чтобы организм отдохнул и восстановился. О таких перерывах вам стоит проконсультироваться с врачом акушер-гинекологом.
Пропуск таблетки

Гормональные таблетки Ярина нужно принимать строго по инструкции. Но бывает всякое, и вполне возможно забыть выпить таблетку.
Неважно, состоялся пропуск таблетки на первой, на второй или на третьей неделе, действовать нужно, исходя из того, сколько времени прошло от того часа, когда вы должны были принять пропущенную таблетку:
Если прошло не более 12 часов, то как можно быстрее примите Ярину. Следующую таблетку нужно будет принять по обычному расписанию, ничего не сбивая.
Если прошло более 12 часов, то срочно выпейте таблетку (остальные будете пить по обычному расписанию, ничего не меняя). В течение недели используйте дополнительные средства предохранения. Так же вам нужно будет исключить беременность.
Если вы пропустили более одной таблетки (2 или 3), то у вас может начаться кровотечение отмены. Вам нужно как можно скорее принять таблетку (делать перерыв в середине пачки нельзя!) и исключить беременность. В течение недели используйте дополнительные средства контрацепции.
ВНИМАНИЕ! Рвота или понос менее чем через 5 часов после приема таблетки приравнивается к ее пропуску. В этом случае действуйте, как при пропуске таблетки.
Отмена препарата Ярина

Как бросить пить Ярину без последствий? Во-первых, вам нужно проконсультироваться с вашим гинеколом. Во-вторых, прежде чем отменять препарат, вы должны допить 21 таблетку.
Прерывать прием ОК на середине блистера нельзя! Это можно делать только в исключительных случаях и с предписания врача. Иначе возможна непредсказуемая реакция организма, гормональный сбой и проблемы со здоровьем.
После отмены Ярины вашему организму потребуется время на восстановление. Естественный цикл после отмены Ярины вернется через 1-3 месяца (если этого не произошло, обратитесь к врачу).
Так же потребуется время на восстановление эндометрия (во время приема он истончается).
Если отмена Ярины происходит после длительного приема, то нужно вдвойне быть внимательной к своему организму. У некоторых пациенток может развиться анеморея (отсутствие месячных) на фоне отмены.
Отзывы девушек и женщин (30, 35 и 40 лет)
Отзывы врачей
Мнения врачей акушер-гинекологов расходятся. Некоторые прямо-таки души не чаят в этих гормональных таблетках, а некоторые вполне откровенно говорят, что назначать Ярину нужно с осторожностью и только после тщательного осмотра и сдачи анализов, так как ряд противопоказаний широк. К тому же при халатном назначении могут быть серьезные побочные эффекты.
Читайте также:

