Может ли быть рак яичника у подростков
Опухоли у детей и подростков встречаются относительно редко. Данные о характере и клиническом течении опухолей противоречивы и зависят от контингента госпитализируемых больных. В литературе имеются сообщения о том, что опухоли половых органов у девочек в 50% случаев могут быть потенциально злокачественными.
В детском и подростковом возрасте могут возникнуть опухоли половых органов различного строения. Герминогенные опухоли нередко обнаруживаются до полового созревания. Остальные могут иметь место в начале полового созревания, что косвенно указывает на роль гормональных воздействий в их возникновении. По морфологическому строению опухоли, присущие молодому возрасту, делятся на:
- доброкачественные (зрелые тератомы, дермоидные кисты)
- и злокачественные (тератобластомы).
Эти опухоли относятся к герминогенным опухолям. Среди опухолей стромы полового тяжа заслуживают упоминания дисгерминомы.
Разнообразные сведения о частоте возникновения и клиническом течении различных опухолей, часто основанные на единичных наблюдениях, не дают четкого представления о состоянии вопроса. Мы считаем необходимым кратко описать опухоли половых органов у детей и подростков, исходя в основном из собственных наблюдений за 150 больными. Согласно полученным данным, опухоли у детей и подростков не являются большой редкостью: около 4% больных в возрасте до 18 лет, лечившихся в гинекологическом отделении, имели опухоли и опухолевидные образования половых органов.
Отличие опухолей у детей от взрослых
Заболевания, по поводу которых операции производятся детям и подросткам, значительно отличаются от таковых у взрослых. Большинство девочек были оперированы в связи с выявлением опухолей и опухолевидных образований придатков матки, тогда как взрослых женщин оперируют чаще всего по поводу опухолей матки, в частности миомы.
У детей и подростков встречаются разнообразные опухоли и опухолевидные образования.
У детей и подростков опухоли и опухолевидные образования возникают наиболее часто в придатках матки. По нашим данным, чаще встречаются доброкачественные опухоли, которые обычно выявляются в период полового созревания. Следует подчеркнуть, что число девочек со злокачественными опухолями яичников среди больных поступающих в онкологические стационары, больше, чем в гинекологические, из-за специфики госпитализации. Врач должен всегда помнить о том, что у девочки может иметь место злокачественная опухоль.
Доброкачественные опухоли
Доброкачественные опухоли характеризуются быстрым ростом. Нередко опухоли и опухолевидные образования придатков матки сочетаются с аппендицитом.
При отсутствии осложнений (перекрут ножки опухоли, нагноение) доброкачественные опухоли яичников у детей имеют более легкое течение, чем у взрослых. Боли, как правило, появляются только при значительных размерах овариального образования. Спаечный процесс в малом тазе у детей наблюдается крайне редко.
Кисты яичников у девочек и девушек встречаются реже, чем у взрослых. По-видимому, фолликулярные кисты небольных размеров остаются нераспознанными.
В связи с особенностями анатомического строения (длинная ножка) перекрут опухоли яичника чаще всего происходит при наличии дермоидной кисты. Указанная опухоль имеет тератоидное происхождение и может выявиться в любом возрасте (описаны случаи перекрута ножки опухоли у девочек 4 и 5 лет, причем опухоли были значительных размеров). При этом возникают симптомы острого живота.
Злокачественные опухоли у девочек
Злокачественные новообразования яичников (тератобластомы, дисгерминомы) также могут быть причиной возникновения состояний, требующих неотложной помощи. Как и у взрослых, у детей с опухолями яичников необходимость срочной операции обусловлена тем, что оперативное вмешательство не было проведено вовремя. Принцип, который обязателен при лечении женщин с опухолью яичника (незамедлительная операция), в полной мере применим и к детям.
Гормонпродуцирующие опухоли
У детей и подростков редко имеют место гормонпродуцирующие опухоли. Чаще возникают гранулезоклеточные опухоли, реже — текомы.
Феминизирующие опухоли яичников у девочек, как правило, характеризуются яркими клиническими проявлениями, которые обусловлены тем, что опухоль продуцирует большое количество эстрогенных гормонов. У девочек возникают признаки преждевременного полового созревания: увеличиваются молочные железы, появляются вторичные половые признаки (рост волос на лобке, увеличение клитора и половых губ) и маточные кровотечения, которым предшествуют менструальноподобные выделения.
Омужествляющие опухоли яичников у детей и подростков являются казуистикой. Если имеются симптомы вирилизации, то можно заподозрить маскулинизирующую опухоль яичника. Может наблюдаться задержка полового развития как симптом развития маскулинизирующей опухоли, хотя это явление чрезвычайно редкое. Дифференциальная диагностика в этих случах трудна. Больные нуждаются в обследовании в специализированном стационаре.
Опухоли наружных половых органов
Опухоли наружных половых органов, влагалища и матки встречаются в детском и юношеском возрасте редко (8% по отношению ко всем опухолям и опухолевидным образованиям придатков матки). Как правило, эти новообразования имеют злокачественный характер (саркома влагалища, шейки или тела матки).
При развитии злокачественного новообразования из половых путей отмечаются кровянистые выделения с неприятным запахом, которые служат ведущим симптомом заболевания. Позднее к ним присоединяются боли различной интенсивности. В случае появления кровянистых выделений из влагалища у девочек раннего возраста родители обычно быстро обращаются к врачу. Более старшие девочки (после наступления менархе) длительное время не обращаются за медицинской помощью, и это нередко приводит к тому, что заболевание диагностируется в запущенной стадии.
Дифференциальная диагностика
Врач должен помнить, что если образование исходит из яичника, то это скорее всего опухоль, а не киста. Если опухоль возникает в области наружных половых органов, влагалища или тела матки, то надо предполагать злокачественное новообразование. Диагностика опухолей и опухолевидных образований матки и придатков у девочек часто представляет значительные трудности. Это в значительной мере объясняется недостаточным знакомством врачей с опухолями у детей и подростков.
Нередко диагноз ставят несвоевременно потому, что забывают о возможности возникновения опухоли у девочки или девушки. При жалобе на боли внизу живота и изменения поведения педиатр должен направить ребенка на консультацию к гинекологу. Опухоль, как правило, легко пальпируется через брюшные покровы. Диагноз подтверждается во время ректального исследования. У девочек матка и придатки располагаются относительно высоко и лишь к концу полового созревания спускаются в малый таз и занимают такое же положение, как у взрослых женщин.
Ограниченные размеры малого таза не позволяют опухолям располагаться в его полости даже при сравнительно небольших овариальных образованиях. Эти же анатомические особенности обусловливают отсутствие симптомов сдавления мочевого пузыря и прямой кишки. По показаниям ректальное исследование можно произвести под наркозом. Кратковременный наркоз обеспечивает достаточную релаксацию мышц передней брюшной стенки и облегчает пальпацию внутренних половых органов. При сомнительном диагнозе показано ультразвуковое или рентгенологическое исследование малого таза в условиях пневмоперитонеума.
Как показывает наш опыт, нередко при опухоли яичника ошибочно диагностируют беременность. При этом девочке по вине врача наносится тяжелая моральная травма. При установлении диагноза беременности прежде, чем поставить об этом в известность родителей и педагогов, необходимо подтвердить его (консультация гинеколога, ультразвуковое исследование, определение ХГ).
Дифференцировать опухоли и опухолевидные образования придатков матки у девочек приходится прежде всего от аппендицита, особенно при перекруте ножки опухоли. Ректальное исследование помогает уточнить диагноз. Сочетание опухоли яичника и аппендицита наблюдалось у каждой пятой из оперированных нами больных.
Новообразование яичника может симулировать дистопированная почка или ее опухоль, а также переполненный мочевой пузырь. Во избежание подобных ошибок ректальное исследование необходимо производить при опорожненном мочевом пузыре. При подозрении на патологию почки показана внутривенная пиелография.
Для уточнения диагноза опухолей и опухолевидных образований половых органов у девочек рекомендуются дополнительные исследования:
- вагиноскопия,
- эндоскопия,
- рентгенография органов малого таза в условиях пневмоперитонеума,
- ультразвуковое исследование.
Оперативное лечение, проводимое у детей и подростков по поводу опухолей половых органов, должно быть максимально консервативным (частичная резекция яичника или вылущение опухоли). При паровариальной кисте производят только ее вылущение. Удалять полностью придатки матки приходится при перекруте ножки опухоли, когда ткань яичника настолько изменена, что оставлять ее нельзя.
Особое значение имеет проведение срочного гистологического исследования удаленного препарата, так как от его результатов во многом зависит объем оперативного вмешательства. Если у женщины в климактерическом периоде или постменопаузе вопрос о расширении вмешательства нередко решается на основании визуального осмотра пораженного органа, то у детей радикальная операция должна быть обоснована гистологически подтвержденной злокачественностью новообразования. Девочек и девушек необходимо направлять в специализированные стационары, где есть возможность проведения дополнительных исследований и где работают высококвалифицированные специалисты.
Необходимость срочного оперативного вмешательства, как и у взрослых, возникает при перекруте ножки опухоли, разрыве капсулы, нагноении ее.
Осмотр червеобразного отростка во время операции обязателен, так как из-за хронического его воспаления у большого числа девочек приходится одновременно производить аппендэктомию. В равной степени во время аппендэктомии необходим осмотр придатков, поскольку наблюдаются случаи удаления аппендикса и оставления овариального образования с перекрутом его ножки.
Как и доброкачественные опухоли яичников, злокачественные овариальные опухоли в детском и подростковом возрасте чаще всего развиваются из половых клеток, а не из эпителия, как это бывает у взрослых. Наиболее распространенными злокачественными опухолями у детей и подростков являются (в порядке убывания частоты) дисгерминома, эндодермальная опухоль синуса, злокачественная тератома, эмбриональная карцинома, первичная хориокарцинома яичника и опухоль из смешанных половых клеток.
Правильное ведение девочек младшего возраста и девушек-подростков со злокачественными заболеваниями яичников должно быть направлено на максимальное излечение и сохранение репродуктивной функции.
Большую помощь в ведении таких пациенток оказывает применение маркеров. Реакцию организма на лечение помогает оценить контроль за уровнями а-фетопротеина (АФП) и хориогонадотропина, продуцируемых некоторыми опухолями из половых клеток.
При потенциально злокачественных опухолях яичника следует осуществить лапаротомию с разрезом по средней линии живота, чтобы обеспечить достаточно широкий доступ к опухоли и убедиться в возможности постадийной лапаротомии. Опухоль осматривают, чтобы установить, является ли она доброкачественной или злокачественной.
Если капсула гладкая и интактная, в основном кистозная, скорее всего опухоль доброкачественная. Диагностическое значение имеет гистологическое исследование быстрозамороженного среза, однако интерпретация морфологической картины опухолей яичника заведомо трудна. Если речь идет о ребенке, лучше проявить излишнюю осторожность и удалить пораженный яичник. Если дальнейшее гистологическое исследование покажет, что опухоль злокачественная, нужно обдумать необходимость более широкой операции, однако удаленный яичник не вернешь!
Если есть сомнения в отношении характера опухоли, следует провести лапаротомию для стадирования с отсасыванием жидкости из брюшной полости, осмотреть печень и диафрагму и, возможно, взять диафрагмальные мазки, произвести биопсию сальника, пальпировать парааортальные лимфатические узлы, взяв из них материал для исследования.
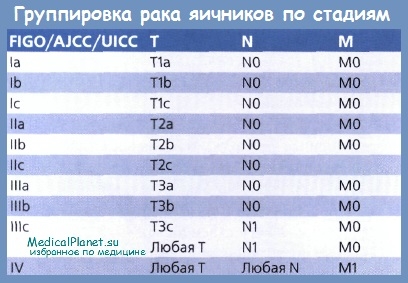
Стадия 1. Рост опухоли ограничен яичниками.
а: Рост ограничен одним яичником; в выпоте и смывах нет злокачественных клеток; капсула интактна.
6: Рост ограничен обоими яичниками; в выпоте и смывах нет злокачественных клеток; капсула интактна.
в: Опухоль такая же, как в случае 1а или 1б, но капсула разорвана; в смывах и выпоте присутствуют злокачественные клетки.
Стадия 2. Рост опухоли распространяется на один или оба яичника и органы малого таза.
а: С вовлечением матки и маточных труб,
б: С вовлечением других органов малого таза.
в: Опухоль такая же, как в случае 2а или 2б, но капсула разорвана; злокачественные клетки в выпоте или смывах.
Стадия 3. Опухоль распространяется на один или оба яичника и на органы, находящиеся вне малого таза, с вовлечением лимфатических узлов.
Стадия 4. Отдаленные метастазы.

- Вернуться в оглавление раздела "Гинекология"
Опухоли яичников у девочек — это объемные образования, происходящие из эпителиальной или неэпителиальной овариальной ткани и параовариальных элементов, выявляемые в детском или подростковом возрасте. Сопровождаются болями внизу живота, нарушениями месячного цикла, увеличением окружности живота, у части пациенток — ранним половым развитием или маскулинизацией. В 20% случаев протекают бессимптомно. Диагностируется с помощью ректоабдоминального исследования, УЗИ органов малого таза, лабораторного определения онкомаркеров, лапароскопии. Для лечения используют гормонотерапию, органосохраняющие и радикальные вмешательства, при необходимости дополняемые лучевой и химиотерапией.
МКБ-10

- Причины
- Патогенез
- Классификация
- Симптомы
- Осложнения
- Диагностика
- Лечение опухолей яичников у девочек
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Опухолевидные образования и опухоли яичников составляют от 1,0 до 4,6% гинекологических заболеваний, выявляемых в детстве и пубертате. Заболеваемость постепенно возрастает с младенчества до 11-летнего возраста, до 56% всех овариальных неоплазий диагностируются в возрасте от 12 до 15 лет. В неонатальном и детском периодах обнаруживаются преимущественно герминогенные и фолликулярные опухоли, в пубертате до 33% составляют кисты и герминогенные неоплазии, эпителиальные образования наблюдаются в три раза реже. В большинстве случаев процесс локализован в правом яичнике. Основными особенностями детских овариальных опухолей по сравнению с патологией репродуктивного возраста являются более быстрый рост, отсутствие воспалительных изменений, частое осложнение в виде перекрута ножки.

Причины
Этиологические факторы, способствующие возникновению объемных овариальных неоплазий у детей, разнообразны и изучены недостаточно. По мнению большинства специалистов в сфере детской и подростковой гинекологии, ведущую роль в развитии опухолей и опухолевидных образований яичников у девочек играют нарушения гипоталамо-гипофизарно-яичниковой регуляции, клеточная иммуносупрессия, частные ОРЗ. Вероятнее всего, такие опухолевые процессы имеют полиэтиологическую основу. Возможными предпосылками к неогенезу являются:
- Гонадотропная стимуляция яичников. В пользу гормональной теории происхождения овариальных опухолей свидетельствует резкое увеличение их количества в пубертате с пиком заболеваемости в 12-15-летнем возрасте. У девочек первого года жизни развитие образования может быть спровоцировано гормонами, полученными внутриутробно от матери при патологическом течении гестации.
- Внутриутробные тератогенные воздействия. Роль дизонтогенеза подтверждается сочетанием некоторых неоплазий (гонадобластом, опухолей стромы полового тяжа) с аномалиями развития яичников. Причинами дисгенезии гонад обычно становятся негативные экзогенные факторы — инфекционные заболевания, воздействие некоторых медикаментов, психоактивных веществ, производственных вредностей.
- Высокий инфекционный индекс (ИИ). По данным некоторых наблюдений, опухоли и опухолевидные образования яичников ассоциированы с частыми острыми респираторными инфекциями, переносимыми девочкой. С одной стороны, высокий ИИ свидетельствует об уже существующей иммунной недостаточности, с другой — инфекционные агенты, особенно вирусы, способны сами угнетать иммунитет.
Не исключено влияние материнского фактора на развитие овариальных опухолей детского возраста. До 5% рака яичников, некоторые виды кист имеют наследственный характер. Также установлено, что объемные новообразования, происходящие из овариальной и параовариальной ткани, чаще диагностируется у девочек, выношенных в патологических беременностях.
Патогенез
Механизм развития опухоли яичника у девочки зависит от типа неоплазии. Источником опухолевого роста являются как первичные зародышевые, так и дифференцированные овариальные клетки. Вероятно, толчком к началу неогенеза становится сочетание нескольких провоцирующих факторов и предпосылок (дисгенезии, гормональной стимуляции, иммунодефицита). Ведущие звенья патогенеза могут быть разными, у некоторых больных сочетаются между собой. Гиперплазия покровного зародышевого эпителия приводит к формированию истинных доброкачественных опухолей (муцинозных и серозных цистаденом), пролиферация элементов стромы — к возникновению стромальноклеточных новообразований.
При повышенной секреторной активности клеточных элементов в полости органа скапливается жидкость, образуются кисты (фолликулярные, лютеиновые, параовариальные). В основе развития эндометриоидных кист яичников в детском возрасте, вероятно, лежит метаплазия целомических клеток. При нарушениях миграции, пролиферации, дифференцировки плюрипотентных зародышевых клеток образуются герминогенные опухоли, занимающие до 80-84% в структуре злокачественных неоплазий. Одним из звеньев канцерогенеза у детей становится недостаточная элиминация Т-лимфоцитами мутировавших клеток с нарушенным апоптозом.
Классификация
Систематизация форм овариальных опухолей, выявленных у девочек, проводится на основе особенностей их происхождения, гистологического строения, течения опухолевого процесса, гормональной активности. Такой подход позволяет подобрать оптимальную схему лечения, направленную на максимально возможное сохранение менструальной и репродуктивной функций. Поскольку у детей отмечается меньшее разнообразие гистологических форм опухолей яичников, самой удобной и клинически оправданной является патогенетическая классификация, согласно которой выделяют:
- Ретенционные опухолевидные образования (кисты). Наиболее распространенные объемные новообразования, вызванные накоплением жидкости в овариальной ткани. Возникают в пубертате на фоне становления гормональной регуляции эндокринной функции яичников. Обычно кисты бывают фолликулярными, реже — параовариальными, лютеиновыми. Большинство подростковых гинекологов включает в эту категорию эндометриоидные кисты, хотя в их патогенезе определенную роль играют метапластические процессы, способные спровоцировать озлокачествление. Девочкам с диагностированными кистами при отсутствии осложнений может назначаться консервативное лечение.
- Истинные опухоли яичников. Развиваются вследствие гиперплазии нормальной или перерожденной овариальной ткани. Могут быть доброкачественными (до 80-85%) и злокачественными (15-20%). Большинство таких неоплазий имеют герминогенное происхождение. Реже встречаются гонадобластомы и мезенхимальные образования, которые зачастую сочетаются с пороками развития яичников. В ряде случаев истинные новообразования проявляют гормональную активность, приводят к раннему половому созреванию или вирилизации. Обычно девочке с овариальной опухолью показано оперативное лечение соответствующего объема.
Симптомы
Бессимптомное течение опухолевого процесса у детей встречается намного чаще, чем во взрослом возрасте. Около 20% новообразований становятся находками при профилактическом обследовании или диагностике другого заболевания. До 37% пациенток предъявляют жалобы на боль или дискомфорт внизу живота, интенсивность болезненных ощущений, как правило, напрямую не связана с размерами неоплазии. У 35% менструирующих девочек-подростков отмечаются нарушения овариального цикла — аменорея (при гонадобластомах и дисгерминомах), нерегулярные месячные (при ретенционных кистах), дисменорея (при эндометриоидном поражении яичников).
В 3% случаев единственным симптомом, побудившим больную обратиться к врачу, является увеличение объема живота. При больших неоплазиях возможны нарушения функции тазовых органов — метеоризм, запоры, задержка мочи или частые позывы к мочеиспусканию. Изосексуальные эстрогенпродуцирующие опухоли (фолликулома, текома) зачастую вызывают преждевременное половое созревание. При маскулинизирующих образованиях (андробластомах, интерстициальноклеточных опухолях), выявляемых в 1-1,5% случаев, девочки жалуются на отсутствие менархе, гипертрофию клитора, огрубение голоса, гирсутизм.
Осложнения
Овариальные опухоли детского и подросткового возраста чаще всего осложняются частичным или полным перекрутом ножки, до 15% случаев острого живота у девочек вызваны именно этой причиной. У большинства пациенток такое осложнение развивается при тератоидных неоплазиях и кистах крупных размеров. Другими острыми расстройствами, требующими незамедлительного оперативного лечения, являются надрывы и разрывы капсулы кисты, внутрибрюшное кровотечение из опухолевого образования, нагноение кисты, стенки или ткани неоплазии вследствие гематогенного или лимфогенного инфицирования с прорывом в мочевой пузырь, мочеточник, развитием перитонита.
Отдаленными последствиями хирургических осложнений новообразований яичников становится имплантация опухолевых элементов в брюшину, формирование свищевых ходов, возникновение спаечной болезни. Опасным для жизни девочки осложнением является малигнизация доброкачественной опухоли и метастазирование злокачественной неоплазии. Чаще всего озлокачествлению подвергаются серозно-папиллярные кистомы. В будущем у пациенток, наблюдаемых или пролеченных по поводу объемных овариальных образований, чаще возникают дисфункциональные маточные кровотечения и другие нарушения менструального цикла.
Диагностика
Своевременное выявление опухолей яичников у детей и подростков затруднено из-за отсутствия патогномоничной симптоматики, полиморфности клинической картины, частого бессимптомного течения. При подозрении на объемный процесс девочкам назначают обследование, позволяющее обнаружить неоплазию и установить ее гистологические особенности. Наиболее информативными в диагностическом плане являются:
- Ректоабдоминальное исследование. В ходе пальпации предварительно оценивают размеры и консистенцию опухоли, особенности поверхности, подвижность, чувствительность. Новообразования расположены в области правых, реже левых придатков, имеют тугоэластичную или плотную структуру, гладкие или бугристые на ощупь. Крупные неоплазии могут выходить за пределы малого таза.
- УЗИ тазовых органов. Гинекологическое ультразвуковое исследование позволяет определить размеры опухоли, особенности ее поверхности и структуры, связь с другими органами. Информативность метода составляет 68-86%. Для дифференциальной диагностики доброкачественных и злокачественных новообразований эхографию дополняют цветным допплеровским картированием. В более сложных случаях проводят томографию (МРТ, КТ).
- Определение опухолевых маркеров. Гликопротеин СА 125 выявляется при большинстве карцином яичников. О наличии незрелых герминогенных опухолей (эмбриональной карциномы, незрелой тератомы и др.) свидетельствует обнаружение альфа-фетопротеина (АФП). Дополнительными маркерами являются CA 15-3, CA 72-4, HE 4, РЭА, повышение уровней лактатдегидрогеназы, щелочной фосфатазы, кальция в крови.
- Диагностическая лапароскопия. Применяется в качестве завершающего исследования. В ходе визуального осмотра уточняется локализация новообразования, особенности его наружной и внутренней оболочки, содержимого. Информативность лапароскопии достигает 100%. При необходимости с помощью лапароскопических инструментов выполняется биопсия яичников для проведения гистологического анализа.
Для определения гормональной активности опухоли оцениваются уровни эстрадиола, общего тестостерона, андростендиона. Дифференциальная диагностика проводится между различными вариантами неоплазий, а также с другими заболеваниями — апоплексией яичника, внематочной беременностью, новообразованиями матки, гематометрой или гематокольпосом, вызванных аномалиями развития репродуктивных органов (аплазией влагалища, влагалищной перегородкой), дистопией или опухолью почки, острым аппендицитом, аппендикулярным инфильтратом, серозоцеле на фоне послеоперационного или воспалительного спаечного процесса, тубоовариальным абсцессом. К постановке диагноза кроме педиатра и детского гинеколога могут привлекаться хирург, уролог, эндокринолог, онколог.
Лечение опухолей яичников у девочек
Выбор врачебной тактики определяется видом неоплазии, динамикой ее развития, вероятностью возникновения осложнений. У девочек с ретенционными кистами возможно проведение консервативной терапии. При выявлении бессимптомной кисты размерами до 80 мм рекомендован динамический УЗИ-мониторинг. Гормонотерапию применяют при наличии у подростка длительно существующей или рецидивирующей функциональной кисты яичника, персистирующего фолликула размерами более 20 мм. Менструирующим пациенткам обычно назначают прогестины во второй половине цикла. Поскольку функциональная киста может развиться на воспалительном фоне, допускается пробная противовоспалительная терапия. Эффективность медикаментозного лечения оценивается через 3-4 месяца от его начала, при отсутствии результатов выполняется лапароскопическая кистэктомия, реже — клиновидная резекция яичника.
Выявление у девочки истинной овариальной опухоли служит прямым показанием к незамедлительному проведению плановой операции. Объем вмешательства зависит от особенностей опухолевого процесса. При наличии доброкачественных неоплазий хирургическое лечение должно быть по возможности щадящим, при наличии озлокачествления важно обеспечить максимальное удаление тканей, вовлеченных в онкогенез. Детям и подросткам с овариальными новообразованиями выполняют следующие виды операций:
- Органосохраняющие вмешательства. Лапароскопическое вылущивание осуществляется при гладкостенных серозных кистомах, дермоидных кистах. Клиновидная резекция показана при эндометриозе яичников и некоторых подтвержденных доброкачественных опухолях эпителиального происхождения. Операцию рекомендуется проводить в специализированных стационарах с обеспечением гистологической экспресс-диагностики и переходом к радикальному вмешательству при выявлении признаков малигнизации.
- Радикальные операции. Односторонняя лапаротомическая оофорэктомия рекомендована при опухолях Бреннера, муцинозных кистомах, папиллярных кистозных серомах. При односторонних дисгерминомах, текомах, гранулезоклеточных опухолях, муцинозных цистаденокарциномах объем операции увеличивают до односторонней аднексэктомии с резекцией большого сальника. Девочкам со злокачественными неоплазиями выполняют надвлагалищную ампутацию матки и придатков с экстирпацией большого сальника.
Объем экстренных вмешательства при перекруте ножки, кровотечении и других осложнениях определяется индивидуально. Чаще всего пораженный яичник удаляется полностью. После операций по поводу доброкачественных новообразований пациенткам рекомендовано динамическое диспансерное наблюдение с УЗИ-контролем 1 раз в 3-6 месяцев. В случае злокачественного процесса в послеоперационном периоде проводится полихимиотерапия, при распространенных дисгерминомах — радиолечение с облучением тазовых органов и брюшной полости.
Прогноз и профилактика
Некоторые ретенционные новообразования самостоятельно подвергаются инволюции. Эффективность консервативной терапии функциональных кист составляет 19-20%, полное клиническое выздоровление после оперативного лечения наступает у 77-78% девочек. Наиболее неблагоприятен прогноз при злокачественных неоплазиях, выявленных на поздних стадиях, особенно незрелых тератомах. В связи с недостаточной изученностью этиопатогенеза первичная профилактика не разработана. Вторичная профилактика предполагает контроль за становлением репродуктивной функции при наличии отягощающих факторов (раннего менархе, анамнестических сведений о наследственной отягощенности, осложненном течении беременности и родов у матери).
Рак яичников является самым распространённым видом всех опухолевых новообразований в яичниках. Данная патология в большей мере характерна для женщин во время климакса или в предклиматерическом периоде. Однако среди других возрастных категорий это заболевание встречается достаточно часто.
В настоящее время точных данных об этиологии заболевания нет, существует лишь несколько гипотез по причинам развития рака яичников.
Причины
Точных данных об этимологии данного детского заболевания до сих пор нет. Существует ряд предположений, которые нашли подтверждение во врачебной практике. Согласно этим данным основными причинами развития рака яичников у девочек являются следующие факторы:
- генетическая предрасположенность,
- аутоиммунные заболевания,
- дисфункция органов внутренней секреции (усиленная выработка экстрагенов),
- нарушение гормонального баланса,
- наличие доброкачественных опухолей в детородном органе,
- метастазирование рака других органов и тканей (Чаще всего наблюдаются метастазы рака лёгких и кишечника),
- неблагоприятная экологическая обстановка,
- радиационное или химическое загрязнение окружающей среды,
- канцерогенное питание,
- слабый иммунитет.
Симптомы
Симптоматика заболевания на ранних стадиях отсутствует. Очень часто рак выявляется случайно при проведении профилактического медицинского осмотра при подготовке к детскому саду или школе. Первые признаки рака появляются только на последних стадиях заболевания:
- Острый живот (постоянная острая боль в животе, тошнота и рвота, проблемы со стулом, повышение температуры),
- запоры,
- появление кровяных сгустков в кале,
- общая слабость,
- небольшое повышение температуры,
- отёчность ног,
- возникновение тромбозов,
- преждевременное половое созревание и начало менструаций,
- маскулинизация организма (развитие мужского телосложения, обильная волосатость в том числе на лице, хриплость голоса).
Постановка диагноза у девочек основывается на результатах следующих исследований:
- Влагалищный осмотр половых органов при помощи специального инструментария,
- ультразвуковое исследование органов малого таза и брюшной полости, молочных желез, органов внутренней секреции,
- рентгеноскопия с контрастом (для лёгких),
- магнитно-резонансная и компьютерная томография,
- лапароскопия,
- общий и клинический анализ крови и мочи.
Для выявления причин и последствий могут быть проведены такие процедуры, как:
- маммография,
- гастроскопия,
- ирригоскопия,
- хромоцистоскопия.
Осложнения
Прогноз рака при своевременном выявлении и лечении достаточно оптимистичный. В запущенных стадиях болезни у детей могут быть выявлены:
- метастазы в соседние органы и ткани,
- перекрут ножки опухоли,
- разрыв новообразования,
- вытекание имеющегося гноя в кровь,
- органы и ткани,
- развитие опасных воспалительных процессов,
- сепсис,
- летальный исход.
Само лечение также имеет свои побочные эффекты, среди основных можно назвать:
- аллергическую реакцию на отдельные препараты,
- истощение организма,
- развитие опухолей на других органов из-за чрезмерного излучения,
- повреждение яичника или другого органа при проведении хирургической операции,
- длительный процесс восстановления детского иммунитета.
Лечение
Родители должны внимательно относиться к детскому здоровью. Любое изменение в детском поведении и тем более состоянии должно быть поводом для обращения к педиатру.
Для эффективного лечения родители маленького пациента должны:
- выполнять все рекомендации лечащего врача,
- своевременно проходить все назначенные исследования и процедуры,
- отказаться от самолечения,
- оградить ребёнка от стресса,
- поддерживать иммунитет малыша,
- контролировать полноценность его сна,
- ежедневного выходить с ребёнком на прогулки,
- сохранять благоприятную эмоциональную атмосферу в доме.
Лечение рака и восстановление после терапии и операции - очень тяжёлый период для маленького человека. Для него в это время особенно важны родительское внимание, забота и моральная поддержка.
В первую очередь врач должен полностью быть уверенным в поставленном диагнозе. Для этого ему необходимо провести максимальное количество диагностических процедур.
Лечение рака яичников у детей имеет стандартную схему. Могут быть отдельные нюансы, которые связаны с наличием индивидуальных особенностей детского организма (возраст, стадия болезни, её причины, наличие сопутствующих патологий).
В общих чертах схема терапии выглядит следующим образом:
- химиотерапия,
- удаление опухоли,
- повторная химиотерапия в сочетании с радиотерапией,
- витаминотерапия,
- санаторно-курортного лечение,
- постоянный контроль за пациентом,
- проведение профилактических мероприятий.
Профилактика
Современные генетики по данным будущих родителей могут определить вероятность развития рака яичника у дочери.
Из-за неясности этимологии болезни не существует и специальных мер по её предотвращению.
Важными моментами профилактики являются:
- регулярные медосмотры,
- своевременное лечение и удаление любых новообразований,
- укрепление детского иммунитета,
- ограждение малыша от постоянных стрессовых ситуаций,
- минимизация сильного травмирования,
- поддержание благоприятного психологического климата в доме.
Читайте также:

