Может быть меланома при ихтиозе

Тяжёлое заболевание кожи, ламеллярный ихтиоз, передаётся по наследству. Много лет врачи разных стран ищут лекарство. Недуг относится к ряду неисцелимых, но надежда найти лечение ламеллярного ихтиоза не покидает учёных.
Ламеллярный ихтиоз на фото
Причины ламеллярного ихтиоза
Болезнь передаётся по наследству, согласно аутосомно-рецессивному типу. Картина коллоидального плода проявляется уже при рождении. Желтовато-коричневая плёнка на покрасневшей коже ребёнка напоминает коллодий. Со временем, плёнка преобразовывается в чешуйки.
Здоровый организм освобождается от них, кожа очищается, становится чистой, красивой. Но у больной чешуйки не отходят, а остаются. Поражению может подвергаться всё тело, которое покрывается как бы панцирем. Ступни, ладони также покрыты чешуйками.
Генетическая мутация является основной причиной заболевания. К генам, отвечающим за здоровье кожного покрова, относятся: TGMI, ABCA12, 19p12-q12, 19p13.
Ороговение может быть чуть заметным, на маленьком участке. Но бывают тяжёлые поражения, охватывающие всю кожу. Ламинарный ихтиоз в очень тяжёлой стадии приводит к летальному исходу, поражения не совместимы с жизнью. Нарушение работы защитных функций организма связано с деятельностью групп мутантных генов. Их биохимический дефект расшифрован частично, не до конца.
Из-за мутации увеличивается активность кератиноцитов. Они продвигаются снизу, утолщая слой дермы. Чешуйки могут менять окраску, размеры, но не спадают. Меняется структура эпидермиса. Болезнь проявляются одинаково и у мужчин, и у женщин. На 200 тысяч детей один рождается больным. Вот как выглядит ламеллярный ихтиоз на фото:
Когда малыш подрастает, большая часть чешуи отпадает. Оставшиеся чешуйки локализуются на некоторых участках кожи, даже на коже головы. Болезнь не несёт угрозы для жизни, но приносит огромный психологический дискомфорт больным. Они не взаимодействуют с социальной средой, подвержены неврозам, психическим срывам, депрессиям. У них развиваются комплексы.
К основным причинам ламинарного ихтиоза относят следующие:
- скопление аминокислот (нарушен белковый обмен);
- нарушен жировой обмен;
- изменены терморегулирующие процессы организма;
- пониженная активность гормонов;
- недостаток группы витаминов А.
Симптомы ламеллярного ихтиоза
Болезнь характеризуется нарушением кератинизации молодых клеток. Верхний слой эпидермиса поражается, кожа видоизменяется. К основным симптомам можно отнести следующие проявления:
- кожа сухая;
- дерма теряет упругость, эластичность;
- кожа обезвожена;
- клетки погибают, начинается образование твёрдой чешуи;
- дерма напоминает пергамент, смазанный маслом (либо коллодий);
- роговый слой имеет грубую структуру;
- организм находится как будто в панцире;
- губы имеют вывернутую форму;
- дефекты мочки уха (сами уши малы);
- веки глаз имеют ярко выраженное покраснение, вывернутую форму.
Через 1,5 — 2 недели плёнка сходит с кожи новорожденного, на которой остаются пластины в виде чешуи. Кожа под ней краснеет, часто воспаляется. Ногти подвергаются дегенеративным изменениям, кожа становится грубой, появляется кератодермия.
Если чешуйки находятся на волосяной части, волосы могут поредеть, выпадать. Кожа на ступнях ног, ладонях также может изменять структуру. Болезнь может расположиться в паху, на лице, ногах, руках.
Ламеллярный ихтиоз у новорожденных
Его диагностируют сразу при рождении, так как кожа покрыта специфической плёнкой. Можно предусмотреть болезнь ещё до рождения, но биопсия, которая применяется, может повредить плоду. Когда новорожденный находится в своеобразном коконе желтовато-коричневого цвета. Не сразу медики могут точно определить вид болезни. Это может быть вульгарный ихтиоз, болезнь Дарье, синдром Шегрена-Ларссона, ихтиозиформная буллезная эритодермия.
Когда плёнка сходит, вся кожа покрывается чешуйками, которые со временем могут исчезнуть. Бывают случаи, когда дерма полностью очищается, становится здоровой. Но при течении болезни, на теле остаются участки, похожие на рыбью чешую.
Заболевание классифицируется по степени тяжести.
- Гистриксоидная форма (крайне тяжёлая) — симптомы ярко выраженные, часто бывает у недоношенных детей. Они живут несколько месяцев.
- Форма средней тяжести — новорожденные выживают.
- Поздняя форма — проявляется спустя несколько месяцев, после появления малыша на свет.
Лечение ламеллярного ихтиоза
Новорожденного отправляют в реанимацию. Ребёнка помещают в специальный кувез, поддерживают необходимую температуру, влажность. Кожу протирают кремами, обладающими смягчающим воздействием. Медики следят, чтобы организм не был обезвожен. Коллодийную мембрану не удаляют, она должна отшелушиться сама. Пациента наблюдает целый ряд специалистов:
- дерматолог (проводит основной комплекс лечебных процедур);
- педиатр (назначает укрепляющие курсы, профилактику);
- офтальмолог (даёт рекомендации по уходу, если веки выворочены);
- отоларинголог(проверяет слух, перепонку);
- генетик (определяет степень риска возникновения недуга у последующих детей).
Лечится ли ламеллярный ихтиоз? Курсы лечения проводятся, но в основном они направлены на облегчение симптомов. Недуг является неизлечимым. Учёные всего мира стараются найти лекарство, которое поможет страдающим исцелиться.
Для внешнего ухода, который обеспечивает питание, смягчение дермы, можно использовать вазелин, сразу после водных процедур. Поражённая кожа должна быть защищена от разного рода инфекций, так как иммунитет страдающих понижен. В этом случае, в аптечке необходимо оберегать больных от инфекций, грибков. Для этого могут пользоваться
специальными мазями. Врачи могут выписывать кератолитические агенты, способствующие отшелушиванию чешуек, очищению дермы. Также, при данном недуге используются кремы, способные уменьшать проявления кератоза. Препаратами пользуются с осторожностью, так как есть реальная опасность интоксикации.
Хороший результат даёт применение внутрь витаминов группы А. Также, другие группы витаминов могут назначаться медиками. Ни в коем случае не стоит прибегать к самолечению. Недуг очень сложен, с ним помогает справляться целая группа врачей. Поддержка родных, близких необходима страдающим, у них может быть занижена самооценка.
Поддержание иммунитета
В целях профилактики, улучшения общего состояния больным прописывают и другие препараты:
- Успокоительные лекарства.
- Витаминно-минеральные комплексы.
- Гормональные препараты (во время обострений, при тяжёлых случаях).
- Иммуностимулирующие препараты (иммуноглобулин, другие).
- Курсы цинка.
В связи с тем, что эндокринная система больных страдает, медики назначают препараты для улучшения работы щитовидной железы. Печень также надо поддерживать, так как на неё ложится большая нагрузка. Да и почкам может понадобиться поддержка.
При этом недуге всю жизнь необходимо поддерживать определённую температуру в доме, где живёт больной. Необходимо беречь страждущих от жары, от переохлаждения, от физических нагрузок. Если больной перегрелся, его окутывают в мокрую простыню, делают обливания прохладной водой.
Физиотерапия также считается одним из средств лечения. Врачи рекомендуют:
- принимать ванны с бишофитной солью;
- делать подводный массаж;
- накладывать грязевые аппликации;
- облучать кожу лампой УФО;
- использовать талассотерапию (морские купания, намазывание илом, продукты моря, морской воздух);
- применять гелиотерапию (солнцелечение. Инфракрасные лучи собираются в пучок, направляются на больные участки. Для этого применяется специальный зеркальный рефлектор, который можно приготовить самому).
Климатолечение относится к гомеопатическому, альтернативному лечению.
Лечение ламеллярного ихтиоза народными методами
Компрессы, самодельные мази, травяные сборы имеют смягчающий эффект. К самым применяемым, легкодоступным относятся:
- мёд с алоэ (биологически активная смесь, годится для внутреннего, наружного применения);
- чайный гриб (применяют только внутрь. Улучшает самочувствие);
- облепиховое масло (смазывают огрубелые участки, трещины);
- несолёное свиное сало с листьями крушины (из ингредиентов готовят мазь).
Народное лечение даёт результат, но он не отличается стабильностью. Поэтому такой тип лечения может быть использован только в комплексе с остальными методами.
Профилактика ламеллярного ихтиоза
Болезнь вызывается мутацией. В связи с природой заболевания, предотвратить его невозможно. Если хоть один из родителей является носителем гена, может родиться больной ребёнок.
Перед зачатием ребёнка необходимо получить консультацию генетика. Придётся сдать анализ, на основании которого специалист сделает выводы. Потенциальные родители будут знать, смогут ли они иметь здорового малыша.
Больным необходимо постоянно находиться под наблюдением врача. Недуг требует непрерывного лечения. Могут страдать печень и почки. Основным осложнением заболевания является переход болезни в более тяжёлую степень. Как правило, это происходит, если больной пережил сильный стресс, при плохом уходе.
Нельзя запускать болезнь, так как она может прогрессировать. Необходимы консультации у психолога, психотерапевта с тем, чтобы снять депрессивные состояния, психические зажимы, неврозы, страхи. Больные ихтиозом могут иметь психические отклонения.
Меланома кожи - одна из наиболее злокачественных опухолей человека, зачастую, с непредсказуемым течением. На тему меланомы в сети сейчас можно найти огромное количество "статей". Подавляющее большинство из них не имеют автора, огромное количество написано людьми без медицинского образования. Чтение таких материалов может привести неподготовленного человека к неврозу.

Очень часто в интернете я отвечаю на вопросы, которые связанны с тем или иным признаком меланомы. Чаще всего люди находят у себя один из симптомов и ставят себе смертельный диагноз. Главное, что я хочу сказать в этой статье - один единственный признак меланомы, сам по себе, ещё не является поводом для паники и подозрений в отношении этого заболевания.
16 признаков меланомы
Теперь необходимо привести все признаки, по которым неопытный человек может заподозрить у себя меланому.
Список, который приведён в книге одного из крупнейших специалистов в этой области - Валентина Вадимовича Анисимова "Меланома кожи (ч.2)", представляется мне наиболее полным:
- горизонтальный рост невуса
- вертикальный рост невуса над окружающими тканями
- появление асимметрии или неправильности очертаний (фестончатости) краев невуса, т. е. изменение его формы.
- полное или частичное (неравномерное) изменение окраски невуса, появление участков так называемой связанной депигментации.
- появление чувства зуда и жжения в области невуса.
- изъязвление эпидермиса над невусом.
- мокнутие поверхности пигментного невуса.
- кровоточивость с его поверхности.
- выпадение волосяного покрова на поверхности невуса.
- воспаление в области невуса и в окружающих его тканях.
- шелушение поверхности невуса с образованием сухих „корочек”.
- появление мелких точечных узелков на поверхности невуса.
- возникновение дочерних пигментированных или розоватых образований (сателлитов) в коже вокруг невуса. 14) изменение консистенции невуса, определяемое пальпаторно, т. е. его размягчение или разрыхление.
- появление блестящей глянцевой поверхности невуса.
- исчезновение кожного рисунка на поверхности невуса.
Теперь, когда мы перечислили 16 признаков меланомы я попробую показать, как работает этот список.
Думаю, что если Вы не в первый раз читаете о меланоме в интернете, Вы уже нашли у себя один из симптомов.
К счастью, в большинстве случаев, их должно быть несколько, либо скорость изменений должна быть высокой. Теперь мы подробно разберём их все:
Признак 1 "горизонтальный рост невуса"
Почти у любого человека почти все родинки хоть немного увеличиваются в течение жизни. Неужели меланома у всех? Думаю нет.
В то же время, если точно родинка увеличилась на несколько миллиметров за несколько месяцев - нужно срочно показать её онкологу.
Признаки 2 и 12 - "вертикальный рост невуса над окружающими тканями", "появление мелких точечных узелков на поверхности невуса"
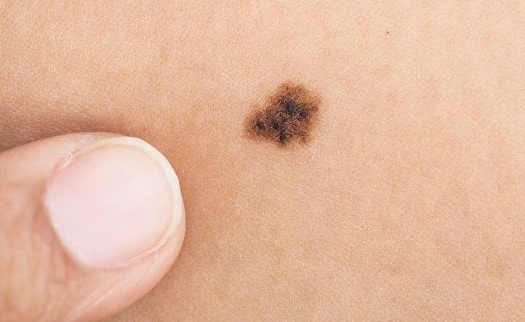
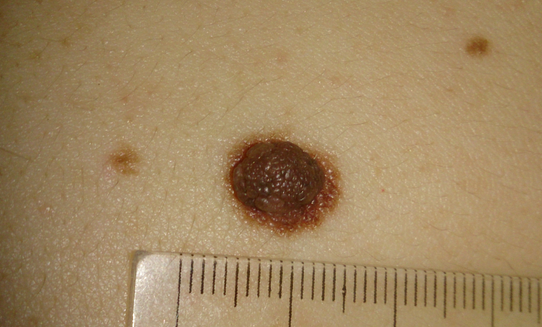
Очень часто люди в панике спрашивают у меня: "Моя родинка растёт в высоту и на ней появляются наросты! Я умираю. ". Если всё выглядит как на картинке ниже - нужно срочно показаться онкологу - это, скорее всего, меланома.
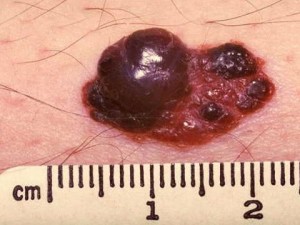
В то же время существует отдельный вид образований кожи - папилломатозные невусы. Ещё их иногда называют бородавчатыми. Нередко на их поверхности возникают небольшие папилломатозные узелки, которые человек без опыта может легко отнести к признаку №2 или №12. На фото ниже - типичный пример вполне доброкачественной родинки с появившимися узелками на поверхности:
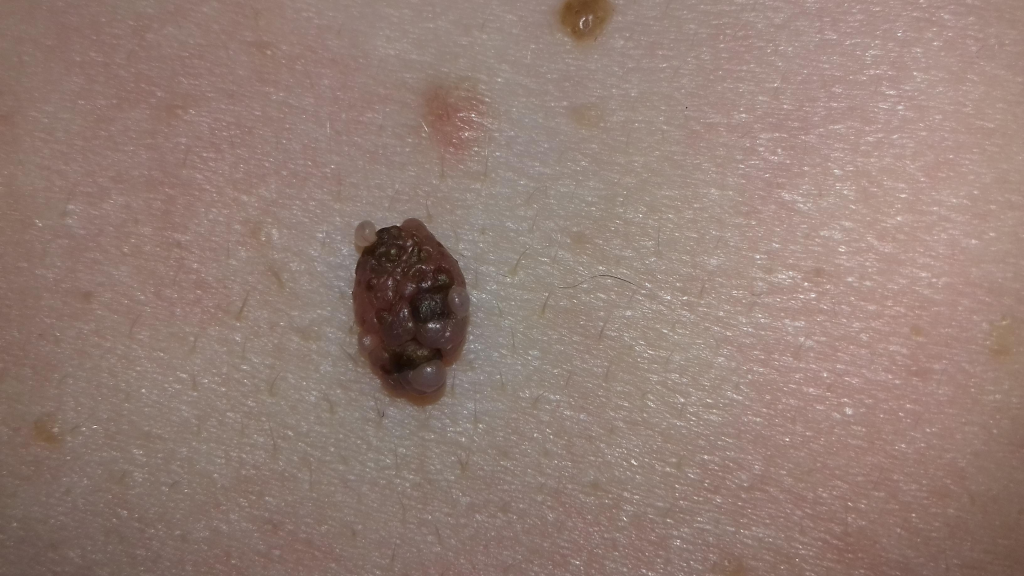
Более детально о росте и увеличении родинок я рассказываю в этой статье
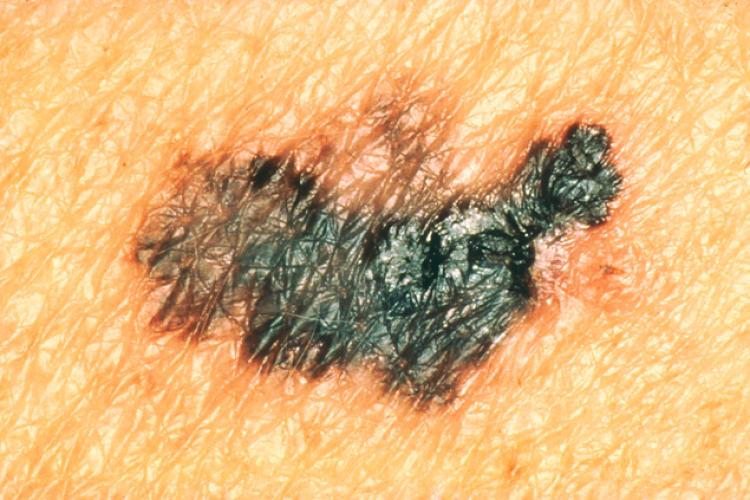
Признак 3 - "появление асимметрии или неправильности очертаний невуса".
Если невус стал асимметричным по двум осям, весь его край стал фестончатым или стал напоминать береговую линию на географической карте - самое время сходить к онкологу.
Однако, если приглядеться к любой родинке на теле с помощью увеличительного стекла даже небольшой силы - Вы не найдёте идеальных окружностей или ровных линий. Ни в одном невусе пигмент не распределяется 100% равномерно.
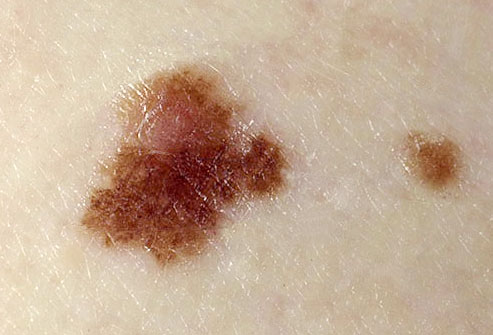
О родинках с неровными краями подробнее можно прочитать здесь
Признак 4 "неравномерное изменение окраски невуса (родинки), появление участков так называемой связанной депигментации"
Для меланомы характерно неравномерное распределение пигмента. Если это меланома, депигментация (более светлый участок) будет такой же неправильной формы, как и сама родинка:

У доброкачественного невуса (родинки) в норме тоже может быть неравномерное распределение пигмента, однако выражено оно будет не так сильно:
Депигментация может окружать родинку. Чаще всего это встречается у гало-невусов:
Более подробно я разбираю родинки с неравномерной окраской в отдельной статье
Признак 5 - "появление зуда и жжения в области невуса"
Да, действительно зуд и жжение могут быть признаками меланомы. Однако, чесаться может любой участок тела, в том числе и абсолютно доброкачественная родинка. При отсутствии других признаков - все опасения беспочвенны.

Более подробно об этом признаке можно прочитать в этой статье
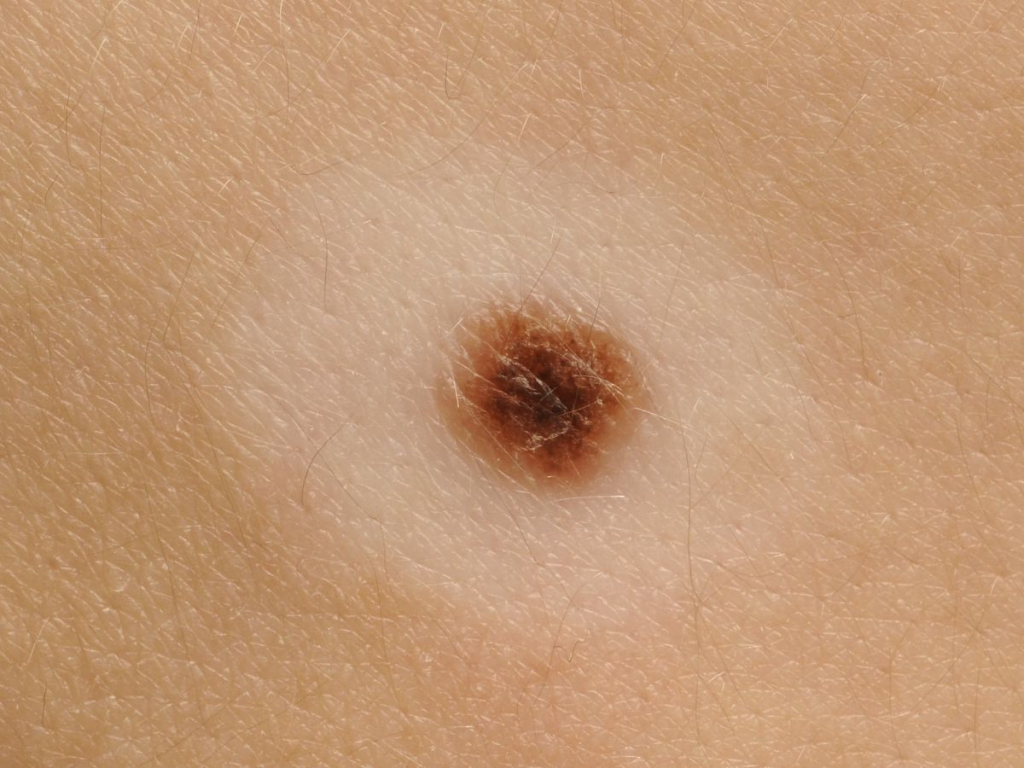
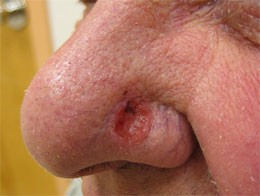
Признаки 6 и 7 - "изъязвление эпидермиса над невусом", "мокнутие на поверхности невуса"
По моему опыту, изъязвление появляется в основном у меланом на поздних стадиях, когда особых сомнений в диагнозе уже нет. Более актуален этот симптом, на мой взгляд, для базальноклеточного рака кожи (базалиомы). Это заболевание значительно менее грозное, от него люди умирают крайне редко.
Для доброкачественной родинки изъязвлённая поверхность и мокнутие тоже возможны - сразу после травматизации:
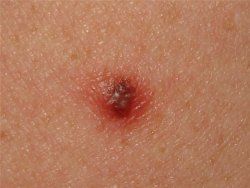
Признак 8 - "кровоточивость с поверхности невуса".
Да, действительно одной из частых особенностей меланомы является спонтанная кровоточивость без предшествующей травмы родинки. Даже один этот признак заставит любого онколога серьёзно усомниться в доброкачественности родинки.
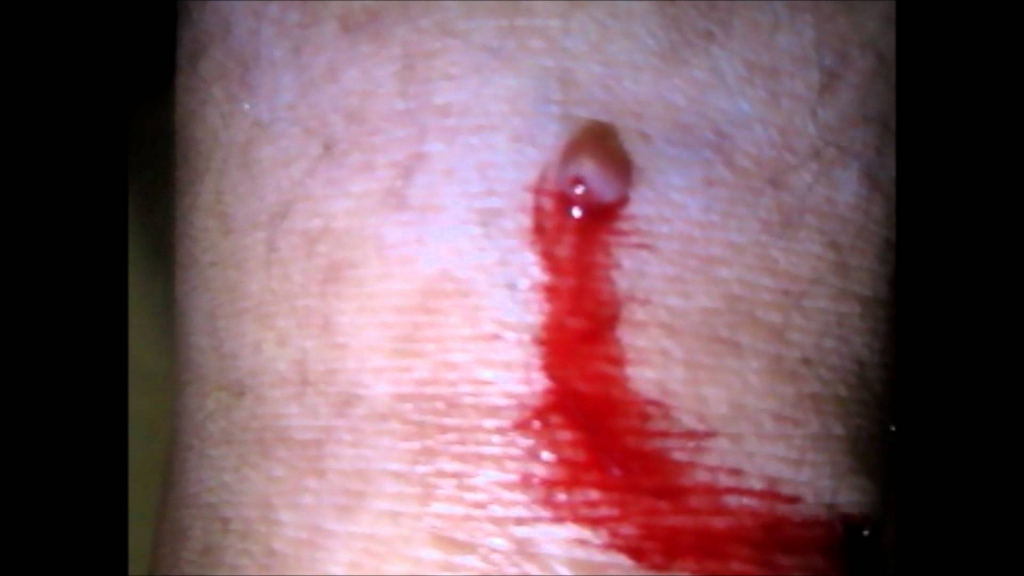
Однако, в моей практике несколько раз попадался достаточно редкий вид новообразований кожи - пиогенная гранулёма. Эти образования возникают очень быстро, кровоточат, однако, при этом являются на 100% доброкачественными:
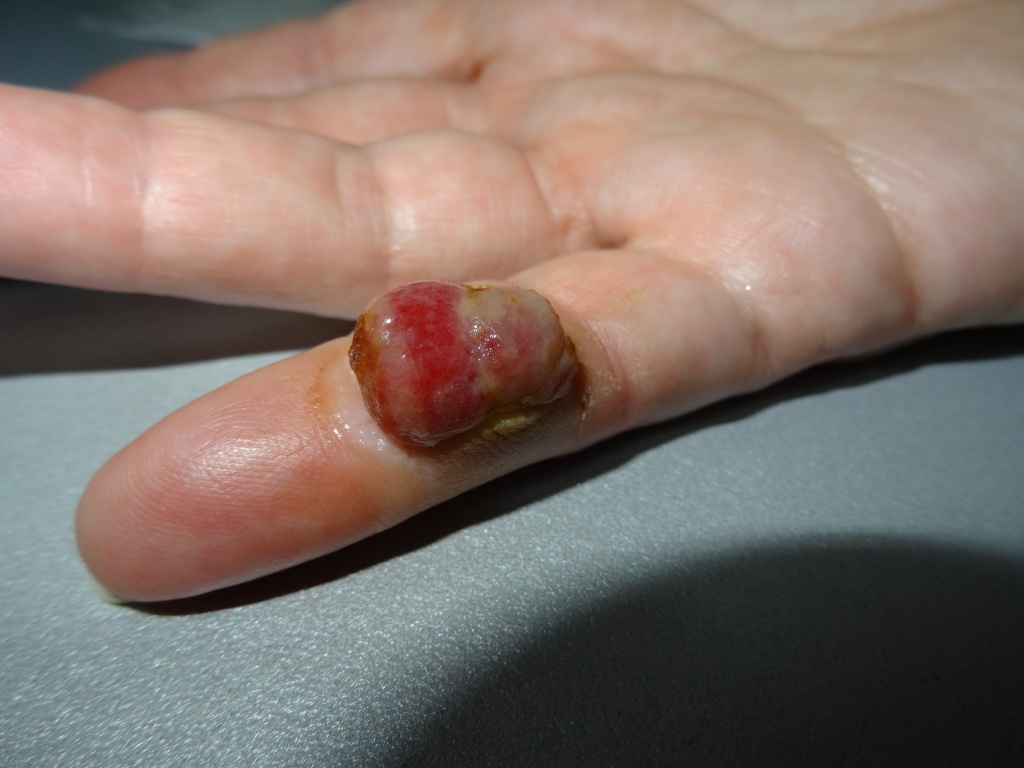
Признак 9 - "выпадение волосяного покрова на поверхности невуса".
Этот признак может говорить о том, что родинка стала злокачественной. Если родинка 5 мм или больше и с её поверхности исчезло одновременно несколько волос и они не думают появляться. Более того, если та же родинка начала расти и выросла в 2 раза за 2 месяца - это уже 2 тревожных сигнала одновременно и такую родинку стоит, не откладывая, показать онкологу.
Кроме этого, я должен отметить, что в моей практике один раз встретилась меланома, поверхность которой была покрыта волосами.
Вместе с тем, существует огромное количество родинок, поверхность которых не покрыта волосами и при этом они являются полностью доброкачественными. Также часто люди паникуют, если из родинки рос один волос и он вдруг выпал. Пожалуйста, не отчаивайтесь - он должен появиться не позже, чем через 2-3 недели.
О волосяном покрове на родинках я написал эту статью
Признак 10 - "воспаление в области невуса и окружающих его тканях"
Покраснение, отёчность тканей вокруг родинки может быть следствием прорастания клеток меланомы в окружающую кожу.
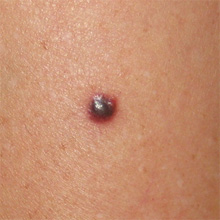
Однако, необходимо помнить, что в случае воспаления сальной железы, которая находится под родинкой или рядом с ней, могут образовываться "прыщики". Если такой очаг воспаления располагается рядом с родинкой, Вы увидите симптомы воспаления - покраснение и болезненность. Как отличить "прыщик" от признака меланомы? Очень просто - подождать 1-2 недели и он должен пройти сам.
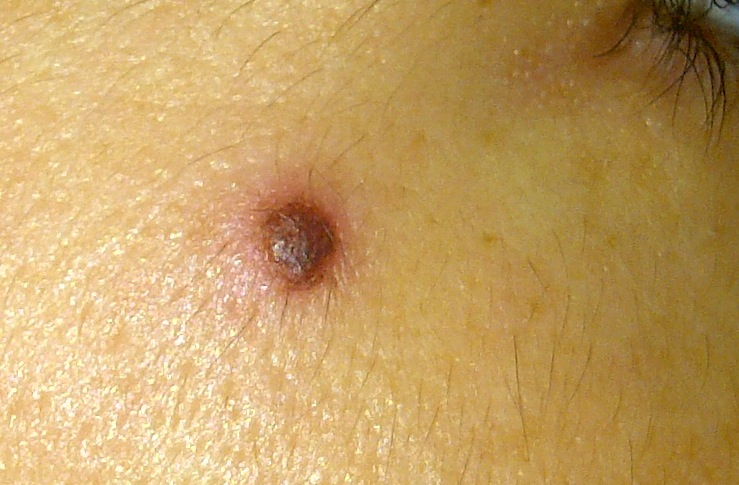
Воспаление родинки - нередкое явление. Его я разбираю в этой статье
Признак 11 - "шелушение на поверхности невуса с образованием сухих корочек"
Да, поверхность меланомы (или базалиомы) может быть покрыта корочками, которые образуются из-за мокнутия или кровоточивости. И это действительно тревожный признак.
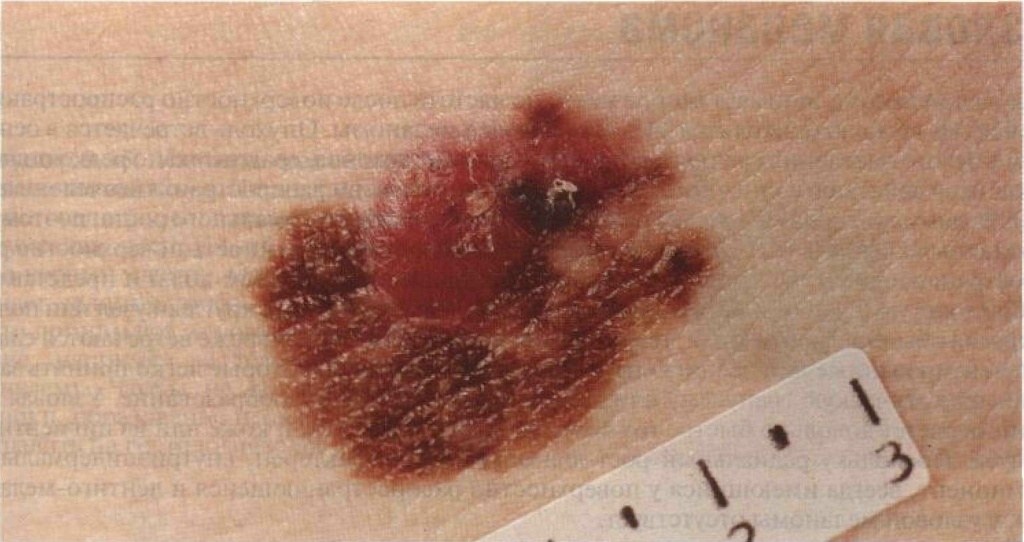
В то же время существует ещё один вид новообразований - кератопапилломы (кератомы). На поверхности таких образований регулярно появляются корочки, которые затем отваливаются.
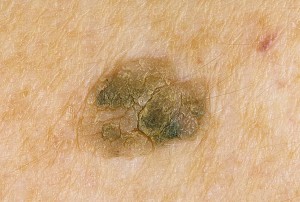
Признак 13 "возникновение дочерних пигментированных или розоватых образований (сателлитов) в коже вокруг невуса"
На поздних стадиях меланома может давать внутрикожные метастазы, которые проявляются в виде образований чёрного цвета вокруг первичного опухолевого очага.
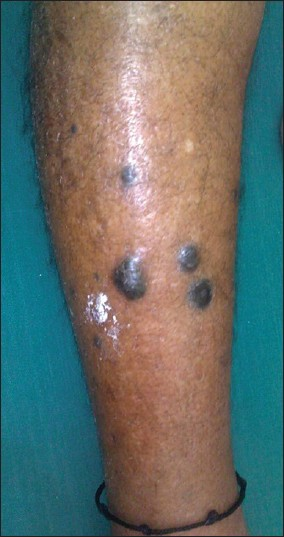
Вместе с тем, очень часто люди принимают за этот симптом обычное появление новой родинки рядом с уже существующей. В этом, в подавляющем большинстве случаев нет ничего страшного:
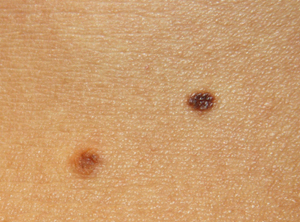
Признак 14 - "изменение консистенции невуса, определяемое пальпаторно, т. е. его размягчение или разрыхление"
К сожалению, не могу прокомментировать этот признак. Все меланомы, которые встречались в моей практике были достаточно плотными и ни один из пациентов не отмечал размягчения.
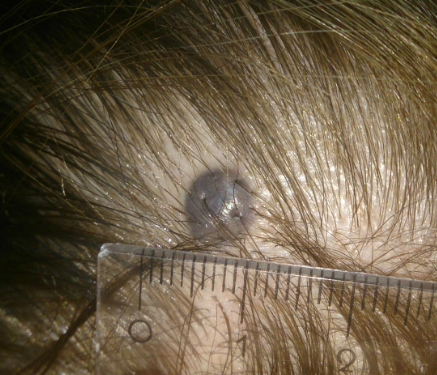
Признак 15 - "появление блестящей глянцевой поверхности невуса"
Клетки меланомы особым образом преломляют и отражают лучи света. Следствием этого может быть появление глянцевой поверхности у родинки.

Одновременно с этим существует отдельная разновидность кожных новообразований - голубые невусы. Эти родинки очень часто имеют глянцевую поверхность и являются при этом абсолютно доброкачественными:
Признак 16 - "исчезновение кожного рисунка на поверхности невуса"
Чаще всего на поверхности меланомы нет кожного рисунка. Это связано с тем, что клетки опухоли утрачивают свои обычные функции и занимаются только одним - постоянным делением. В результате, после перерождения родинки кожный рисунок исчезает.
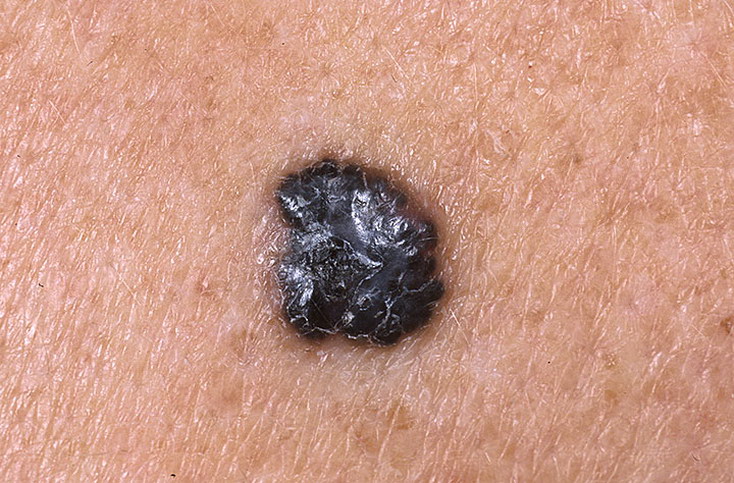
В то же время существует огромное количество доброкачественных родинок, на поверхности которых нет кожного рисунка:
Не вижу смысла в дальнейшем детальном разборе всех признаков. Все они могут быть трактованы двояко - как в пользу меланомы, так и в пользу доброкачественных изменений. Только наличие сразу двух признаков или быстрое наступлений изменений может указывать на злокачественность родинки.
Думаю, что мне удалось наглядно показать Вам, что каждый из этих признаков по отдельности не может однозначно говорить о меланоме.
Коротко о главном:
Не впадайте в панику, если после прочтения страшилок в интернете нашли у себя признак меланомы! Скорее всего, всё хорошо.
Наличие только одного из 16 симптомов с очень маленькой вероятностью будет говорить о злокачественности родинки. Каждый из них по отдельности может встречаться у доброкачественных новообразований.
Если симптом развился в течение нескольких месяцев - нужно обязательно показаться онкологу.
Вероятность меланомы очень высока, если признаков больше одного - в этом случае обязательно покажитесь онкологу. К этому врачу также стоит прийти, если у Вас остались хотя бы малейшие сомнения в том, что Ваша родинка доброкачественная.
Если у Вас остались вопросы - Вам поможет:
- Очный приём онколога (Санкт-Петербург)
- Удаление новообразований кожи (Санкт-Петербург)
- Моя Онлайн-консультация(из любой точки мира)
Другие статьи:
Полезная статья? Сделайте репост в Вашей социальной сети!
Ихтиозы и ихтиозоподобные заболевания
Причины и механизмы развития заболевания
Является наиболее распространенной из всех форм описываемого заболевания. Начало болезни приходится в основном на возраст от 1 до 2 лет, в ряде случаев немного раньше. Однако в научной литературе не известно ни одного случая патологии у ребенка до трехмесячного возраста. По-видимому, данное обстоятельство связано с особенностями обменных процессов в коже новорожденных и детей раннего возраста. Наиболее выраженными проявления заболевания становятся примерно в возрасте 9–10 лет, когда начинается половое созревание и многие обменные процессы, в том числе и в коже, претерпевают значительную перестройку, в дальнейшем они сохраняются на всю жизнь. Некоторое улучшение состояния больного может отмечаться лишь в летний сезон и в юношеском возрасте, когда заканчиваются процессы полового созревания организма. Выраженность проявлений может быть самой разнообразной – от крайне незначительной до чрезвычайно тяжелой. Самые распространенные по площади поражения на коже могут быть выявлены у детей в возрасте 4–5 лет. При этом в патологический процесс обязательно вовлекается кожа лица, особенно в области лба и щек. На этих участках появляются в большом количестве чешуйки очень мелких размеров, по внешнему виду напоминающие отруби. Поэтому данный вид шелушения среди врачей так и принято называть – отрубевидным. Для всех разновидностей ихтиоза общим является развитие повышенной сухости кожи, особенно на боковых поверхностях тела. При этом отсутствуют какие бы то ни было воспалительные явления, никогда не появляются участки покраснения. Другими местами, где наиболее часто развивается шелушение, являются области кожи над разгибательными поверхностями суставов, особенно коленных и локтевых, лодыжек, в области нижней части спины. Первоначально располагаясь в области лица, в дальнейшем воспалительный процесс там совершенно проходит. Интересно отметить, что, в отличие от воспалительных заболеваний, при ихтиозе совершенно неповрежденной остается кожа в области крупных складок тела. В области половых органов никаких изменений также не обнаруживается. Степень выраженности патологического процесса наиболее хорошо отражается в характере самих чешуек: в одних случаях они могут иметь очень мелкие размеры и практически белый цвет, а в других – быть очень большими, утолщенными и принимать окраску, близкую к черной. Также характер чешуек играет наиболее важное значение в классификации обычного ихтиоза, согласно которой выделяют несколько его форм. Основными являются следующие.
1. Ксеродермия. Чешуйки очень мелкие, сероватого цвета, внешне напоминают отруби.
2. Простой ихтиоз. Участки шелушения больших размеров. Сами чешуйки довольно крупные, по внешнему виду напоминают пластинки. Выражена сухость кожи в области патологических очагов.
3. Блестящий, или перламутровый, ихтиоз. Назван по внешнему виду чешуек – при рассмотрении они кажутся блестящими. Очаги поражения еще больше, чем в предыдущем случае.
4. Змеевидный ихтиоз. Назван по характерному внешнему виду больного. Чешуйки при этом очень толстые, плотные, грубые и напоминают кожу змеи.
5. Игольчатый ихтиоз. Наиболее тяжелая разновидность заболевания. Чешуйки при этом имеют вид иголок и шипов, в результате чего кожа больного напоминает кожу дикобраза с иглами.
6. Черный ихтиоз. При этом чешуйки имеют темную окраску. Наиболее часто данная разновидность наблюдается у пожилых людей, кожа которых вообще склонна к образованию пигментных пятен.
Несмотря на такое многообразие и наличие существенных отличий, все вышеперечисленные состояния не являются самостоятельными заболеваниями. Все они – разновидности обычного ихтиоза, так как патологические изменения при этом всегда происходят в одном и том же гене. Наличие именно той или иной формы заболевания полностью определяется степенью проявляемости патологического гена, которая может зависеть как непосредственно от его структуры, так и от влияния внешних факторов окружающей среды.
Другой разновидностью обыкновенного ихтиоза является так называемый рецессивный, сцепленный с Х-хромосомой ихтиоз. Проявления заболевания отличаются от проявлений предыдущей формы тем, что шелушение на коже выражено более сильно, оно захватывает практически все кожные покровы больного. Также бывает сухость кожи. Наиболее явные очаги поражения расположены, как правило, в подколенных, локтевых ямках, в области лица, что не является характерным для доминантной формы ихтиоза, описанной выше. Данное обстоятельство в некоторых случаях помогает врачу в правильной постановке диагноза. Наследование заболевания связано с наследованием пола. Чаще всего больными являются мальчики, девочки же являются совершенно здоровыми носительницами патологического гена, впоследствии передавая его сыновьям. Те, являясь больными, передают этот ген дочери, которая становится носительницей, и т. д. Девочка может заболеть только в том случае, если она получит одновременно две хромосомы с пораженным геном (одна Х-хромосома от матери, другая – от отца). В этом случае заболевание протекает очень тяжело и даже может вести к гибели ребенка. Все мальчики, как известно, имеют только одну Х-хромосому, поэтому носителями быть не могут никогда. Довольно выражено при ихтиозе поражение кожи головы. Отмечается шелушение, выпадение волос, местами отмечается даже облысение головы. Сами чешуйки при рецессивном ихтиозе крупные, толстые, имеют темную окраску. Как видно, данная форма заболевания имеет характерные особенности кожных проявлений, которые позволяют в некоторых случаях отличать ее от доминантной формы заболевания. Кроме того, изменения наблюдаются и со стороны многих других органов и систем. Такие дети часто страдают умственной отсталостью, эпилепсией, помутнением роговицы глаза, нарушениями развития скелета, других органов.
При сухой или ламеллярной эритродермии кожа над областью всех очагов принимает красный оттенок, она становится сухой, при первом взгляде выглядит несколько натянутой, выявляется обильное шелушение. Наибольшей выраженности эти процессы достигают в подмышечных впадинах, локтевых, подколенных, паховых складках, на коже ладоней и стоп. Чешуйки при этом имеют достаточно большие размеры, утолщены, многоугольной формы, имеют коричневатый оттенок. Отделение их от кожи, как правило, происходит не по одной, а целыми большими пластами. На ладонях и стопах шелушение как таковое практически полностью отсутствует, зато в этих местах в основном преобладает значительное утолщение и огрубение кожи с усилением кожного рисунка – так называемый процесс лихенизации кожи. В больших складках кожи могут появляться выступающие над ее поверхностью образования, которые по своему внешнему виду напоминают бородавчатые разрастания. Данная форма заболевания у различных больных может протекать совершенно по-разному. В ряде случаев участки покраснения и шелушения кожи могут быть стойкими, выраженными, трудно поддаваться проводимому лечению и сохраняться в течение всей жизни больного. Зачастую покраснение кожи является самым первым признаком заболевания, в дальнейшем оно быстро и бесследно исчезает, однако после этого продолжается процесс утолщения и огрубения кожи, который становится очень выраженным. Также частыми местами локализации патологического процесса могут становиться области губ, век, носа, ушей. Это неблагоприятно в косметологическом отношении, так как зачастую приводит к грубым деформациям. Например, довольно часто у таких больных развивается выворот века, значительное изменение формы носа, ушей. Это приводит, кроме того, к некоторому нарушению адаптации в обществе, особенно среди подростков.
Необычным проявлением заболевания, встречающимся лишь у небольшой части больных ихтиозиформной эритемой, является образование на некоторых участках кожи белых пятен, практически лишенных кожного пигмента меланина. Бывает изменена в значительной степени форма губ, особенно верхней, даже костей, в частности верхней и нижней челюсти, нёба, ушных раковин. Ногти больного утолщаются, значительно деформируются. В некоторых случаях при осмотре больного у него под ногтями также заметны толстые чешуйки ороговевшей кожи. Все эти изменения очень неблагоприятно влияют на психоэмоциональное состояние больных, особенно детей, и способны в дальнейшем провоцировать нервные и психологические расстройства вплоть до неврозов. Многие авторитетные ученые высказывают мнение о том, что эритродермия с образованием пузырей развивается в результате наличия патологического гена, который влияет не только на развитие кожи, но и многих других органов и систем. Не у всех, а лишь у половины людей – носителей этого гена впоследствии развивается заболевание, что связано по большей части с влиянием условий окружающей среды.
Таким образом, для того чтобы врачу-дерматологу можно было с уверенностью поставить больному диагноз ихтиоза, необходимо наличие у последнего хотя бы таких основных проявлений, как сухость кожи, образование на ней большого количества чешуек, нарушение отделения пота и кожного сала. Однако не во всех случаях наличие данных признаков дает возможность досконально разобраться в происхождении развившейся у больного патологии.
В некоторых случаях возникает ряд сложностей, когда в процессе диагностики врачу приходится сомневаться между ихтиозом и ихтиозоподобной эритродермией. При последней имеется два отличия: во-первых, процесс часто локализуется в области крупных складок кожи на теле человека, чего практически никогда не наблюдается при истинном ихтиозе; во-вторых, ихтиозоподобная эритродермия чаще всего начинается еще у плода, находящегося в утробе матери, в то время как начало развития истинного ихтиоза приходится на возраст не ранее трех месяцев жизни. Пузыри на теле новорожденных могут также возникать при еще одном генетическом заболевании – эпидермолизе, о котором будет сказано более подробно ниже. Также с образованием пузырей на кожных покровах протекает еще одно тяжелое заболевание кожи новорожденных бактериальной природы – пузырчатка. По сути, оно является гнойным воспалительным процессом, при этом ребенок становится заразным, пузыри содержат внутри полость с гнойным содержимым. Кроме того, значительно повышается температура тела, чего совершенно не наблюдается при заболеваниях кожи наследственного происхождения. Однако с наибольшими трудностями врач-дерматолог, пожалуй, сталкивается в тех случаях, когда от эритродермии нужно отличать особый тип дерматита новорожденных. Это заболевание начинается примерно в течение первой недели жизни ребенка. Патологический процесс изначально располагается вокруг пупка, где появляются пятна покраснения, образуются чешуйки мелких размеров. В дальнейшем пораженная кожа начинает отслаиваться от подлежащих тканей и на ее месте образуются обширные по площади дефекты и язвы. При заболеваниях микробной природы, как уже отмечалось выше, всегда повышается температура тела ребенка, появляются общие признаки поражения организма токсическими продуктами обмена бактерий, иногда развивается обезвоживание организма, что является крайне неблагоприятным фактором, утяжеляющим состояние больного. Существенным отличием бактериального заболевания от наследственного является то, что при первом признаки мало выражены в начале и развиваются все более в процессе патологии. При болезнях же наследственной природы все признаки сохраняются постоянно на одном уровне, противовоспалительная и антибактериальная терапия не дают практически никакого эффекта.
Еще одним заболеванием, протекающим с развитием на теле пузырей, является врожденный сифилис. Проявления заболевания появляются при нем не ранее восьмой недели жизни. В постановке правильного диагноза помогает выявление заболевания у матери ребенка. Характерными при сифилисе являются и кожные проявления: процесс в основном располагается вокруг рта, где образуются трещины, отходящие в разные стороны в виде лучей, кожа становится отечной и уплотненной. На ладонях и подошвах она также утолщается и грубеет. Никогда при врожденном сифилисе не бывает покраснения кожи и образования больших толстых чешуек.
Блестящую форму ихтиоза приходится отличать от волосяного лишая. При последнем на коже появляется большое количество очень мелких узелков. Кожа над узелками может быть совершенно неизменной либо приобретать красный цвет за счет воспалительного процесса. Эти элементы расположены в основном на разгибательных поверхностях суставов. На вершинах выступающих узелков расположены очень плотные чешуйки, которые прикрывают собой вход в полость. При блестящей же разновидности ихтиоза чешуйки несколько более крупные, имеют более темную окраску, они больше возвышаются над поверхностью здоровой кожи. Также чешуйки могут образовываться при так называемом спинулезном лишае, однако в этих случаях они имеют своеобразную форму в виде шипиков, которые покрывают корень волоса (процесс располагается всегда в областях роста волос). Сам волос при этом скручен и обломан.
Особая форма заболевания, выделяемая наряду с обычным ихтиозом и ихтиозиформной эритродермией. В основе поражения лежат нарушения со стороны процессов нормального ороговения кожи. Заболевание передается потомкам по аутосомно-рецессивному типу. Для того чтобы ребенок заболел, необходимо наличие носительства патологических генов у обоих родителей. Но даже при таких условиях заболевание появляется далеко не всегда, что связано со спецификой проявления гена. Заболевание может протекать в двух формах – тяжелой и легкой. Болезнь всегда начинается у детей, находящихся еще в утробе матери. К сожалению, поставить диагноз в этом периоде никогда не удается. Врач может сделать это только тогда, когда появляются характерные признаки.
Дети с тяжелыми формами патологии рождаются, как правило, глубоко недоношенными, с дефицитом массы тела, другими пороками развития внутренних органов. Поражается вся кожа ребенка, которая по своему внешнему виду напоминает панцирь, на котором имеется большое количество кровоточащих трещин. Лицо, рот, нос, уши, руки и ноги очень сильно деформируются. Так как слизистые оболочки являются непораженными и продолжают расти, то они буквально выворачиваются наружу из естественных отверстий. Исход такого состояния может быть различным. Очень часто патология просто несовместима с жизнью и ребенок погибает практически сразу же после рождения. В других случаях заболевание продолжает протекать и трансформируется в дальнейшем в другую форму ихтиоза, чаще всего в эритродермию. И, наконец, что случается крайне редко, с возрастом патология может совершенно и бесследно пройти. Разрастаясь, роговой слой кожи забивает глаза, рот и нос ребенка, в результате чего нарушается прием пищи и дыхание. Это еще более усугубляет течение заболевания. Причиной смерти таких детей является в основном нарушение дыхания через легкие и кожу, осложнения в виде тяжких пороков развития различных внутренних органов (чаще всего – сердца и сосудов, легких, почек, что сопровождается недостаточностью функций данных органов). Очень опасно присоединение инфекционных осложнений, так как организм этих детей обладает пониженной устойчивостью, быстро наступает срыв всех приспособительных и защитных реакций.
Другой разновидностью врожденного ихтиоза является легкая форма, или так называемая доброкачественная. Такие дети являются жизнеспособными и это объясняется двумя факторами. Во-первых, кожные изменения у этих больных выражены далеко не так сильно, как при тяжелой форме. Во-вторых, пороки развития внутренних органов, если они имеются, являются настолько маловыраженными, что не представляют для жизни никакой опасности. Но это отнюдь не означает то, что больному новорожденному совсем ничего не угрожает. На коже располагается множество участков покраснения, под которыми при прощупывании обнаруживается плотный отек. Особенно это заметно там, где на коже имеются крупные складки (локти, колени, пах). Если уплотнения рогового слоя кожи расположены на лице и шее, то зачастую у больного имеется выворот век, что значительно обезображивает его лицо. Иногда поражается не вся кожа, а только некоторые ее участки, которые являются очень небольшими по размерам. В этих случаях существует реальная надежда на полное излечение больного. В других же случаях поражаются большие площади кожи и заболевание остается до конца жизни человека.
Также является наследственным заболеванием кожи. В настоящее время данное заболевание относят к тем формам ихтиоза, которые проявляются незначительно, очень быстро наступает полное выздоровление. Для такого типа течения заболевания используется особый термин – абортивное течение. Болезнь начинается в глубоком детстве, однако проявления практически отсутствуют. Выраженными они становятся только в период полового созревания. Лица мужского и женского пола страдают одинаково часто. Излюбленные места расположения кожных очагов – локти, спина, ягодицы, бедра. Здесь появляются очень маленьких размеров, в виде конусов, узелки с остренькими кончиками. Кожа в области узелков чаще всего без изменений, может отмечаться небольшое покраснение. На верхушках узелков расположены корочки, которые прикрывают входы в полости узелков. Никогда не располагаясь по одному, узелки всегда группируются между собой. После того, как эти образования исчезают, на коже на их местах остаются маленькие, очень нежные рубчики. Все волосы, потовые и сальные железы, которые располагаются в этих местах, гибнут.
Лечение. К сожалению, как и при всех генетических заболеваниях, при ихтиозе не существует таких методов лечения, которые бы позволили полностью излечить больного. В настоящее время в развитых странах ведутся активные разработки по созданию генных препаратов, которые будут влиять на генетический аппарат пораженных клеток и способствовать его восстановлению и исправлению. Возможно, в дальнейшем использование этих препаратов позволит достаточно эффективно лечить патологию.
На данный же момент возможно лишь облегчить состояние и улучшить качество жизни больных, применяя различные кремы и мази.
Важным моментом является назначение антибиотиков при развитии инфекционных осложнений. В лечении больного обязательно должен участвовать врач-генетик.
Реабилитация больных с ихтиозом в основном складывается из социальной и трудовой. Такие больные способны заниматься далеко не всяким родом трудовой деятельности. С больными детьми обязательно должны работать психологи, важная роль отводится семье и коллективу, в которых находится больной.
Профилактика. К сожалению, предотвратить развитие заболевания у человека невозможно. Но возможно предотвратить рождение больного ребенка с тяжелой формой патологии. С этой целью в нашей стране создано очень большое количество центров, занимающихся генетической консультацией молодых семей. Особенно актуальны данные вопросы в отношении семей, где имелись больные со сходными наследственными заболеваниями кожи. Основными вопросами, решаемыми при желании иметь ребенка, являются следующие.
1. По какому заболеванию имеется риск у будущего ребенка?
2. Каковы показатели этого риска?
3. По какому механизму передается заболевание?
4. Какова тяжесть патологии?
5. Каковы шансы жизнеспособности будущего ребенка?
В ряде случаев при отягощенной наследственности отца и матери им крайне противопоказано заводить детей. Однако функция медицинского работника в данном случае состоит в том, чтобы разъяснить сложившуюся ситуацию обратившейся за консультацией паре. Окончательное решение принимается только будущими родителями, поэтому наибольшая ответственность лежит именно на их плечах.
Читайте также:

