Морфологическая классификация рака щитовидной железы
I. Эпителиальные опухоли
Плоскоклеточный (эпидермоидный) рак
II. Неэпителиальные опухоли
III. Смешанные опухоли
IV. Вторичные опухоли
V. Неклассифицируемые опухоли
Большинство злокачественных опухолей щитовидной железы составляют эпителиальные опухоли. При этом в зависимости от морфологического строения и связанного с ним клинического течения выделяют три формы рака щитовидной железы. Наиболее часто встречаются высокодифференцированные папиллярные и фолликулярные раки. Для них характерны длительное развитие и медленное прогрессирование опухоли. Встречаются больные, у которых морфологически верифицированная опухоль существовала до операции 20 и более лет. Значительно реже встречаются низкодифференцированные формы, к которым относят недифференцированные и плоскоклеточные раки. Для этих опухолей характерно высокозлокачественное течение процесса с быстрым его прогрессированием и проростанием окружающих органов и тканей в первые месяцы от момента обнаружения опухоли. Промежуточное положение по клиническому течению и особое место по строению занимает медуллярный рак, происходящий из С-клеток. Среди этого, относительно редко встречающегося вида рака щитовидной железы в настоящее время выдяляют спорадическую и наследственную формы. Для последней характерна высокая частота обнаружения аналогичного медуллярного рака у кровных родственников больного. Нельзя не отметить и высокую вероятность развития множественных эндокринных неоплазий при медуллярном рак. Наиболее часто отмечается сочетание этой опухоли с феохромоцитомами надпочечников (синдром Сиппла), гиперплазией и аденомами околощитовидных желез, множественными невриномами слизистых оболочек, марфаноидным фенотипом (большие губы и язык, утолщение век, снижение слезоотделения и пр.) и ганглионевроматозом желудочно-кишечного тракта.
Из других злокачественных опухолей щитовидной железы в настоящее время относительно чаще встречаются злокачественные лимфомы. Другие неэпителиальные опухоли встречаются крайне редко и в их течении не отмечено характерных особенностей отличающих их от аналогичных сарком других органов.
МЕТАСТАЗИРОВАНИЕ
Для рака щитовидной железы характерны два пути метастазирования: лимфогенный и гематогенный. Основные путями лимфогенного метастазирования являются лимфатические узлы следующих групп: глубокие яремные, бокового треугольника шеи, включая заакцесорную область, околотрахеальные, включая зону передне-верхнего средостения и предгортанные. По данным онкологических клиник более 40-60% больных раком щитовидной железы, поступают на лечение с регионарными метастазами по ходу сосудисто-нервного пучка шеи и/или в околотрахеальную область. Как уже отмечалось выше метастатическое поражение лимфатических узлов шеи может явиться первым клиническим симптомом данного заболевания.
Излюбленными зонами гематогенного метастазирования для рака щитовидной железы являются легкие - от 4,4 до 14% случаев, и кости - от 1 до 8% наблюдений. Более редко, в основном при недифферецированных формах заболевания, наблюдаются метастазы в печени, головном мозгу и других органах. Метастазирование в печень также характерно для генерализованных форм медуллярного рака щитовидной железы.
КЛАССИФИКАЦИЯ ПО СТАДИЯМ
В нашей стране в настоящее время в клинической практике используются две клинические классификации рака щитовидной железы значительно отличающиеся друг от друга и имеющие разную направленность. Так отечественная классификация обеспечивает лучшую возможность для установления своевременности выявления рака и важна для оценки значения различных методов диагностики опухолей этого органа.
I стадия — одиночная опухоль, не проростающая в капсулу, не вызывающая деформации или ограничения смещаемости железы. Регионарные метастазы не определяются.
IIа стадия — одиночная опухоль, вызывающая деформацию железы, или множественные опухоли без признаков прорастания капсулы железы. Смещаемость железы не нарушена. Регионарные метастазы не определяются.
IIб стадия — опухоль той же или меньшей степени местного распространения при наличии смещаемых регионарных метастазов на стороне поражения.
IIIа стадия — одиночная или множественные опухоли, прорастающие капсулу щитовидной железы. Смещаемость железы ограничена. Может отмечаться сдавление трахеи, пищевода, парез или паралич возвратных нервов. Регионарные метастазы не определяются.
IIIб стадия — опухоль той же или меньшей степени местного распространения с двусторонними смещаемыми, одно- или двусторонними ограниченно смещаемыми или контрлатеральными регионарными метастазами.
IVа стадия — опухоль прорастает в окружающие анатомические структуры и органы. Щитовидная железа не смещается. Регионарные метастазы не определяются.
IVб стадия — опухоль той же степени местного распространения с любыми вариантами регионарного метастазирования, или опухоль меньшей степени местного распространения с несмещаемыми регионарными метастазами, или опухоль степени степени местного распространения с клинически определяемыми отдаленными метастазами.
Так как щитовидная железа относится к визуально доступным локализациям, то все случаи выявления злокачественных опухолей в III и IV стадиях относятся к поздней диагностике и подлежат контролю и изучению.
Опухоли щитовидной железы возникают из 4 типов клеток: фолликулярных А-клеток, фолликулярных В-клеток (клетки Гиртле-Асканази, оксифильные клетки, онкоциты), парафолликулярных С-клеток и нетиреоидных "клеток-пришельцев", в частности лимфоцитов и их предшественников.
Морфология рака щитовидной железы
Фолликулярные клетки дают начало развитию фолликулярного и папиллярного рака различной степени дифференцировки. В-клетки являются трансформированными А-клетками и в здоровой железе отсутствуют. Они появляются при наличии аутоиммунной патологии или мутаций, когда нормальная клетка превращается в опухолевую. С-клетки в физиологических и патологических условиях производят тиреокальцитоцин и дают начало медуллярного рака.
Среди метастатических опухолей чаще всего в щитовидную железу метастазируют гипернефромы и меланомы.

Как отмечают онкологи, папиллярный и фолликулярный рак относится к высокодифференцированным опухолям, медленно растущих, мало метастазирующих и редко выступающих непосредственно причиной смерти больных. Эти виды рака составляют до 60% всех опухолей, а у детей - подавляющее количество. У женщин встречаются в 3-4 раза чаще, преимущественно в возрасте 20-25 лет.
Классификация рака щитовидной железы
Приводим гистологическую классификацию и международную классификацию рака щитовидной железы по системе ТNМ.
Гистологическая классификация опухолей щитовидной железы (ВОЗ, 1988)
1) Эпителиальные опухоли.
1. Фолликулярная аденома: нормофоликулярная, макрофоликулярная, микрофоликулярная, трабекулярная и солидная.
1. Фолликулярная карцинома: инвазивная, оксифильные-клеточный вариант, светлоклеточный вариант.
2. Папиллярная карцинома: папиллярная микрокарцинома, инкапсулированный вариант, фолликулярный вариант, диффузно-склерозирующий вариант, оксифильные-клеточный вариант.
3. Медуллярная карцинома. Смешанная медуллярно-фолликулярная карцинома.
4. Недифференцированная (Анапластическая) карцинома.
5. Другие карциномы.
5. Неэпителиальные опухоли
5. Саркома щитовидной железы.
5. Злокачественная гемангиоэндотелиома.
5. Злокачественная лимфома.
5. Смешанные опухоли.
5. Вторичные опухоли.
5. Неклассифицированные опухоли.
Международная классификация рака щитовидной железы по системе ТNМ
Т - первичная опухоль;
Тх - данных для оценки места опухоли недостаточно; Т0 - опухоль не пальпируется;
Т, - опухоль размером до 1 см, не вызывает деформации железы; Т2 - опухоль размером до 4 см, деформирующая щитовидную железу, или множественные опухоли в обеих долях; Т3 - опухоль более 4 см или опухоли в обеих долях, деформирующие щитовидную железу, или опухоль перешейка, подвижная при пальпации;
Т4 - неподвижная опухоль любого размера с инфильтрацией в близлежащие ткани, N - повреждение регионарных лимфатических узлов N.. - Недостаточно данных ИМ0 - лимфатические узлы не определяются;
Г ^ - поврежденные лимфатические узлы на стороне опухоли, подвижные;
N2 - поврежденные лимфатические узлы на противоположной от опухоли стороне или билатеральные повреждения; лимфатические узлы хорошо подвижные;
N3 - конгломераты сросшихся между собой лимфатических узлов;
М - отдаленные метастазы;
Мх - данных недостаточно;
М0 - доказательств метастазов недостаточно;
КОД ПО МКБ-10
С73. Злокачественное новообразование щитовидной железы.
Эпидемиология
Рак щитовидной железы в 2005 году в РФ был впервые диагностирован у 8505 человек, что составляет 5,99 на 100 тыс. населения. За последние 20 лет заболеваемость раком этой локализации увеличилась в 2 раза, главным образом за счёт лиц молодого и среднего возраста, у которых в основном развиваются дифференцированные формы опухоли.
Заболевание значительно чаще встречается у лиц женского пола (соотношение женщин и мужчин составляет 4:1). У 69,3% больных рак щитовидной железы обнаруживают в возрасте от 40 до 60 лет.
В общей структуре онкологической заболеваемости доля рака щитовидной железы невелика (2,2%), но в возрастной группе от 20 до 29 лет он выходит на одно из первых мест.
Этиология
Среди этиологических факторов, влияющих на развитие злокачественных опухолей щитовидной железы, следует особенно выделить ионизирующую радиацию.
Так, был отмечен резкий рост заболеваемости, особенно у детей, после взрыва атомной бомбы в Японии и аварии на Чернобыльской АЭС; известны многочисленные случаи развития опухолей щитовидной железы у лиц, облучённых в детстве по поводу заболеваний вилочковой железы и миндалин. Возникновению опухолей щитовидной железы способствует недостаток йода и связанный с ним гипотиреоз и высокий уровень ТТГ гипофиза.
Длительное применение тиреостатиков, в частности тиамазола, также может провоцировать развитие опухолей щитовидной железы. Имеет значение и функционально-морфологическое состояние щитовидной железы: раковые опухоли часто возникают в этом органе на фоне узлового эутиреоидного зоба, аденом, тиреоидитов. Для опухолей щитовидной железы характерны множественные зачатки, сочетание с опухолями других органов (6,9 -23,8%).
Патогенез
Классификация
Международная морфологическая классификация опухолей щитовидной железы
- Эпителиальные опухоли:
- папиллярный рак;
- фолликулярный рак (в том числе так называемая карцинома Гюртле);
- медуллярный рак;
- недифференцированный (анапластический) рак:
- веретёноклеточный;
- гигантоклеточный;
- мелкоклеточный; - плоскоклеточный (эпидермоидный) рак.
- Неэпителиальные опухоли:
- фибросаркома;
- прочие.
- Смешанные опухоли:
- карциносаркома;
- злокачественная гемангиоэндотелиома;
- злокачественная лимфома;
- тератома.
- Вторичные опухоли.
- Неклассифицируемые опухоли.
Папиллярный рак - наиболее частая опухоль щитовидной железы (65-75%); соотношение мужчин и женщин составляет 1:6, преобладают лица молодого возраста (средний возраст 40,4 года).
Течение заболевания длительное, а прогноз благоприятный. Для этой формы опухоли характерны множественные зачатки и высокая частота регионального метастазирования (35-47%). Отдалённые метастазы редки. Региональные метастазы могут быть первым и даже единственным клиническим проявлением папиллярного рака, нередко они опережают рост первичной опухоли. Размеры опухоли варьируют от микроскопических (склерозирующаяся микрокарцинома) до очень крупных, когда опухоль охватывает всю железу.
При микроскопическом исследовании структура опухоли может быть разнообразной: опухоль состоит из сосочковых образований, выстланных кубическим или цилиндрическим эпителием; наряду с папиллярными структурами часто обнаруживают фолликулярные, а в некоторых случаях - солидные клеточные поля; часто находят псаммомные тельца. Наличие в папиллярной опухоли фолликулярных структур не влияет на клиническое течение; появление солидных структур с полиморфизмом клеток и увеличением числа митозов служит неблагоприятным признаком, определяющим более злокачественное клиническое течение опухоли.
При иммуноцитохимическом исследовании в 92% случаев в клетках папиллярной карциномы обнаруживают присутствие тиреоглобулина, что свидетельствует о сохранении высокой дифференцировки и функциональной активности.
Фолликулярный рак встречается в 9,3-13,6% случаев, средний возраст больных - 46,6 лет, соотношение мужчин и женщин составляет 1:9. Течение длительное, прогноз благоприятный. Для этой опухоли характерно гематогенное метастазирование (чаще в лёгкие и кости), региональные метастазы редки.
При микроскопическом исследовании обнаруживают фолликулы, трабекулярные структуры, а также солидные поля; папиллярные структуры отсутствуют. Опухоль часто прорастает в кровеносные сосуды.
Медуллярный рак (из парафолликулярных С-клеток) составляет 2,6-8,2% случаев, средний возраст пациентов - 46 лет, соотношение мужчин и женщин - 1:1,5. Эта опухоль более агрессивна, чем высокодифференцированная аденокарцинома. Медуллярный рак - гормонально активная опухоль, для неё характерен высокий уровень тирокальцитонина, который в десятки раз превышает нормальный. У 24-35% больных это заболевание проявляется диареей, которая проходит после радикального удаления опухоли. Для медуллярного рака характерна высокая частота регионального метастазирования (65-70%). Только у 50% больных первым симптомом медуллярного рака служит опухолевый узел в щитовидной железе, у остальных пациентов - метастатически увеличенные шейные лимфатические узлы.
Микроскопическое исследование при этой форме рака позволяет выявить поля и очаги опухолевых клеток, окружённые фиброзной стромой, содержащей аморфные массы амилоида.
Различают спорадическую форму медуллярного рака и МЭН.
- При синдроме МЭН-2 медуллярный рак щитовидной железы сочетается с феохромоцитомой надпочечников и аденомой паращитовидной железы (синдром Сиппла).
- В состав синдрома МЭН-2В входят медуллярный рак щитовидной железы, феохромоцитома, невриномы слизистых оболочек и нейрофиброматоз кишечного тракта. Для больных характерно марфаноподобное телосложение.
Недифференцированный рак клинически протекает очень агрессивно, прогноз неблагоприятен. Преобладают больные старше 50 лет, соотношение мужчин и женщин составляет 1:1. Региональные метастазы возникают у 52,3% больных, отдалённые - у 20,4%.
Метастазирование. Наиболее частая локализация отдалённых метастазов - лёгкие (19,8%). При фолликулярном раке метастазы в этот орган обнаруживают у 22% больных, при папиллярном - у 8,2%, при папиллярно-фолликулярном - у 17,6%, при медуллярном - у 35,0%. Метастазы могут быть как одиночными, так и множественными.
Частота метастазирования рака щитовидной железы в кости составляет 5,9-13,6%. Метастазы, обычно остеолитического типа, обнаруживают чаще всего в плоских костях (череп, грудина, рёбра, кости таза, позвоночник); в очаге деструкции кость вздувается, появляется экстраоссальный компонент. Для метастазов в позвоночник характерно разрушение межпозвоночных дисков и образование единого очага деструкции смежных позвонков. Метастазы в кости при раке щитовидной железы могут оставаться рентгенонегативными от 1,5 мес до 1 года, на ранних стадиях их можно выявить с помощью сцинтиграфии с 131 I или 99m Тс.
Международная клиническая классификация TNM отражает размеры первичной опухоли (Т), метастазирование в регионарые лимфатические узлы (N) и наличие отдалённых метастазов (М).
Стадии рака щитовидной железы определяют с учётом возраста больного, класса опухоли по системе TNM и её гистологического типа.
У пациентов в возрасте до 45 лет с папиллярным и фолликулярным раком выделяют лишь 2 стадии заболевания:
- I: любое Т, любое N, М0;
- II: любое Т, любое N, М1
- I: Т1, N0, М0
- II: Т2, N0, M0;
- III: Т3, N0, M0 или Т1-3, N1a, M0;
- IVA: Т1-3, N1b, М0
- IVB: Т4, любое N, М0;
- IVC: любое Т, любое N, М1
- IVA: Т4а, любое N, М0;
- IVB: T4b, любое N, М0;
- IVC: любое Т, любое N, М1
Клиническая картина
На ранних стадиях рака симптомы немногочисленны, нерезко выражены и сходны с клиническими признаками доброкачественных опухолей.
По мере развития опухоли появляются клинические признаки, которые позволяют заподозрить её злокачественный характер.
Эти симптомы можно разделить на 3 группы:

Чеснокова Н П, Зяблов Е В, Селезнева Т Д,
Проблемы этиологии и патогенеза РЩЖ, патогенетического обоснования новых принципов диагностики заболевания, развития процессов метастазирования неоплазии, оценки эффективности комплексной терапии требуют дальнейшего рассмотрения, несмотря на значительное количество работ отечественных и зарубежных авторов, посвященных указанным проблемам.
Классификация опухолей щитовидной железы, разработанная ВОЗ (1989), основана на развитии неоплазий из двух типов фолликулярных клеток (А и В), парафолликулярных С-клеток и нетиреоидных клеток. А-клетки под влиянием канцерогенных факторов являются источником развития дифференцированных форм РЩЖ, в частности, папиллярной и фолликулярной аденокарциномы, а также недифференцированного рака. В-клетки, отсутствующие в щитовидной железе в условиях нормы, возникают чаще при аутоиммунных заболеваниях щитовидной железы, из них в свою очередь могут формироваться фолликулярный и папиллярный РЩЖ. С–клетки являются источником образования медуллярного рака.
Папиллярный и смешанный папиллярно-фолликулярный раки составляют около 60 % всех злокачественных заболеваний щитовидной железы. Между тем фолликулярный рак встречается реже папиллярного и главным образом у лиц пожилого и старческого возраста.
Папиллярная аденокарцинома является наиболее частым гистопатологическим типом среди всех злокачественных опухолей щитовидной железы, у женщин эта опухоль встречается в три раза чаще, чем у мужчин. Макроскопически папиллярная аденокарцинома представляет собой частично инкапсулированный или не имеющий капсулы узел с кистозными полостями, ворсинчатой внутренней поверхностью, участками фиброза и кальцинатами, которые выявляются у половины больных. Полость узла нередко заполнена жидким содержимым бурого цвета. Опухоль характеризуется низкой функциональной активностью, медленным развитием и долгое время ограничивается локализацией в щитовидной железе. Для папиллярной аденокарциномы типично лимфогенное метастазирование, которое мало зависит от размеров первичной опухоли. К моменту операции метастазы в шейных лимфатических узлах выявляются приблизительно у 35 % больных. Гематогенное метастазирование папиллярной формы РЩЖ происходит сравнительно редко; излюбленной локализацией метастазов являются легкие. 5-летняя выживаемость при папиллярной аденокарциноме достигает 92–96 %.
Фолликулярная аденокарцинома занимает второе место по частоте среди всех карцином щитовидной железы и наблюдается у 10–20 % больных, среди которых женщины составляют подавляющее большинство. Опухоль представляет собой хорошо отграниченный плотный узел розово-красного цвета, часто содержащий кальцинаты. Внутрижелезистая диссеминация наблюдается редко. В ряде случаев фолликулярная карцинома проявляет функциональную активность. Частота лимфогенного метастазирования составляет 2–10 %, гематогенные метастазы наблюдаются в 20 % случаев; типично поражение костей. Опухоль характеризуется медленным развитием и благоприятным прогнозом. 5-летняя выживаемость составляет 80 %; более 10 лет живут 70–75 % больных.
Ниже представлены общепринятые в России классификации опухолей щитовидной железы.
Согласно Международной гистологической классификации опухолей щитовидной железы (ВОЗ, 1989г.) различают следующие разновидности данной патологии.
I. Эпителиальные опухоли:
1. Фолликулярная аденома.
2. Папиллярная аденома и др.
1. Папиллярный рак.
2. Фолликулярный рак.
3. С-клеточный (медуллярный) рак.
4. Недифференцированный (анапластический) рак.
II. Неэпителиальные опухоли
III. Смешанные опухоли
IV. Прочие опухоли
В настоящее время степень распространения опухолей определяют в рамках TNМ-классификации злокачественных опухолей (6-е изд. 2002 г.). Классификация применима только для рака, при этом необходимо морфологическое подтверждение диагноза.
Т – первичная опухоль;
ТХ – недостаточно данных для оценки первичной опухоли;
Т0 – первичная опухоль не определяется;
Т1 – опухоль размером до 2 см в наибольшем измерении, ограниченная тканью щитовидной железы;
Т2 – опухоль размером от 2 до 4 см в наибольшем измерении, ограниченная тканью щитовидной железы;
Т3 – опухоль размером более 4 см в наибольшем измерении, ограниченная тканью щитовидной железы;
Т4а – опухоль любого размера, распространяющаяся за пределы капсулы щитовидной железы с прорастанием близлежащих тканей;
T4b – опухоль прорастает в превертебральную фасцию, сонную артерию либо медиастинальные сосуды;
N – регионарные лимфатические узлы;
Nх – недостаточно данных для оценки регионарных лимфатических узлов;
N0 – нет признаков метастатического поражения регионарных (лимфатических узлов);
N1 – имеется поражение регионарных лимфатических узлов метастазами;
N1а – поражены претрахеальные, паратрахеальные и претиреоидные лимфатические узлы (уровень VI);
N1b – метастатическое поражение (одностороннее, двустороннее или контралатеральное) подчелюстных, яремных, надключичных и медиастинальных лимфатических узлов (уровни I–V);
М – отдаленные метастазы;
М0 – метастазы в отдаленных органах не определяются;
М1 – отдаленные метастазы установлены.
Группировка по стадиям, помимо категорий TNM, учитывает гистологическое строение опухоли и возраст больных.
Рак щитовидной железы – злокачественное узловое образование, способное образовываться из эпителия, естественно функционирующего в железе.
Рак щитовидной железы составляет более четверти всех злокачественных новообразований в области головы и шеи. За последние десятилетия, по данным ВОЗ, заболеваемость РЩЖ в мире выросла в 2 раза. Рак щитовидной железы ежегодно является причиной смерти 1% всех больных, умирающих от злокачественных опухолей. Среди всех злокачественных новообразований, это заболевание составляет 0.5 — 3.5 %. То есть на 100 000 населения РЩЖ заболевают в среднем 0.5-0.6 мужчин и 1.2-1.6 женщин.
В России самые высокие показатели заболеваемости отмечаются в Брянской области: 4.9 на 100 000 мужчин и 26.3 на 100 000 женщин. Также наиболее неблагополучные районы в отношении заболеваемости РЩЖ — Архангельская, Саратовская, Свердловская и Магаданская области.
Факторы риска развития рака щитовидной железы
Основные факторы риска:
- Йодная недостаточность
- Ионизирующее излучение (Радиация)
- Наследственность (Семейный анамнез)
К факторам риска также относится наличие у пациентов узловых образований в щитовидной железе, т.е. узловые зобы, рецидивирующие их формы, узловые формы хронических тироидитов.
Регионы мира с пониженным содержанием йода в воде и пищевых продуктах, являются эндемичными для узлового зоба, на фоне которого нередко развивается рак щитовидной железы. В Российской Федерации эндемичными районами считаются Алтайский край и республика Адыгея.
С момента обнаружения данного физического явления и до настоящего момента роль этого фактора, как причины развития РЩЖ, резко возросла. Действие данного фактора, прежде всего, связано с попаданием в организм радиоактивных изотопов йода ( 131 I, 125 I). Так, было установлено, что жители Хиросимы и Нагасаки, которые попали под облучение после взрыва атомных бомб, болели раком щитовидной железы в 10 раз чаще, чем остальные японцы.
В России был отмечен резкий рост заболеваемости РЩЖ, особенно у детей, в регионах, которые подверглись радиоактивному загрязнению после аварии на Чернобыльской АЭС, это Брянская, Тульская, Рязанская области.
Риск развития РЩЖ выше в семьях, где отмечались случаи этого заболевания. Наследственная форма рака связана с наследственными синдромами множественной эндокринной неоплазии (МЭН).
Типы рака щитовидной железы
По гистологическим формам классифицируются четыре типа рака щитовидной железы: папиллярный, фолликулярный, медуллярный и анапластический.
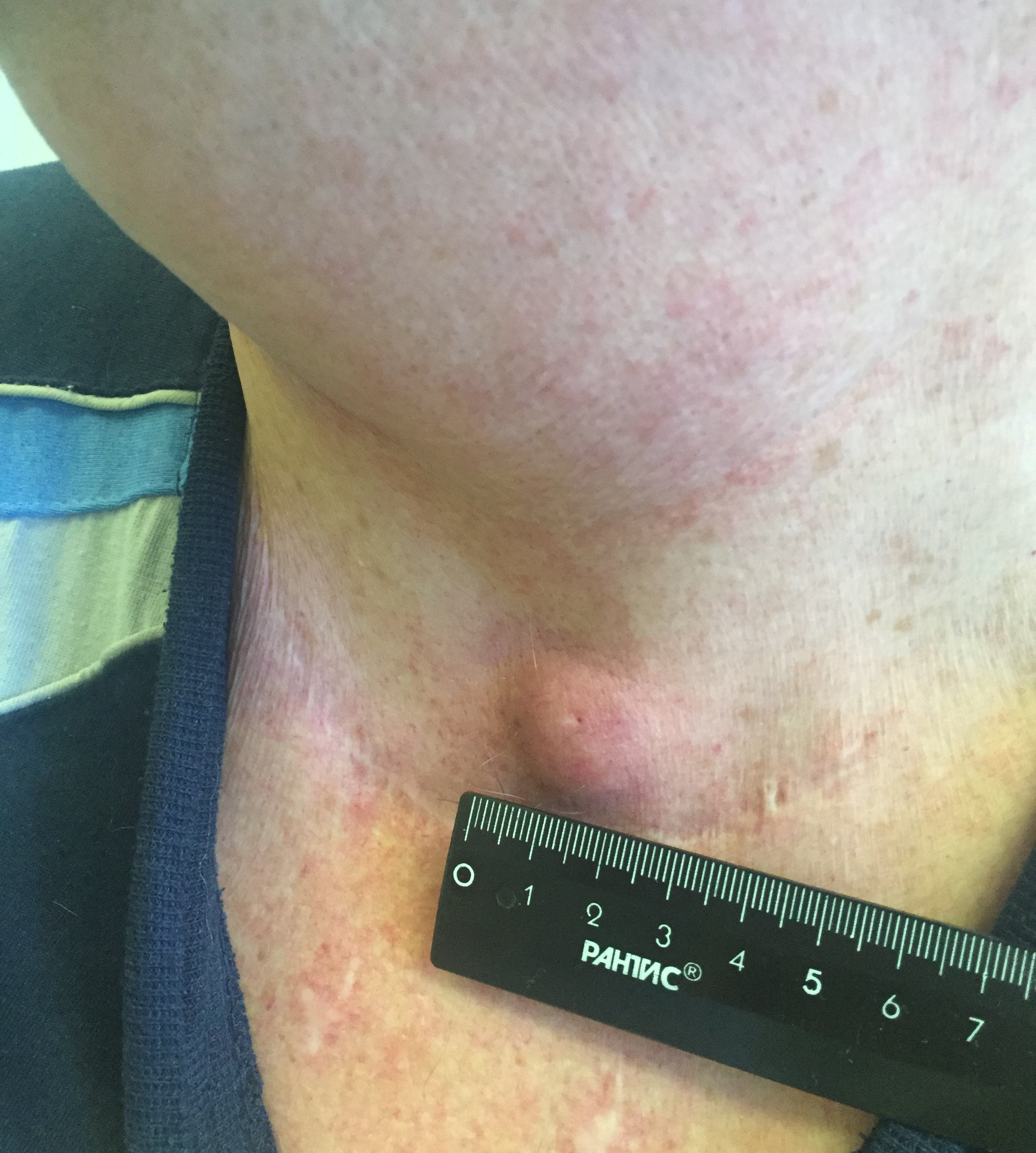
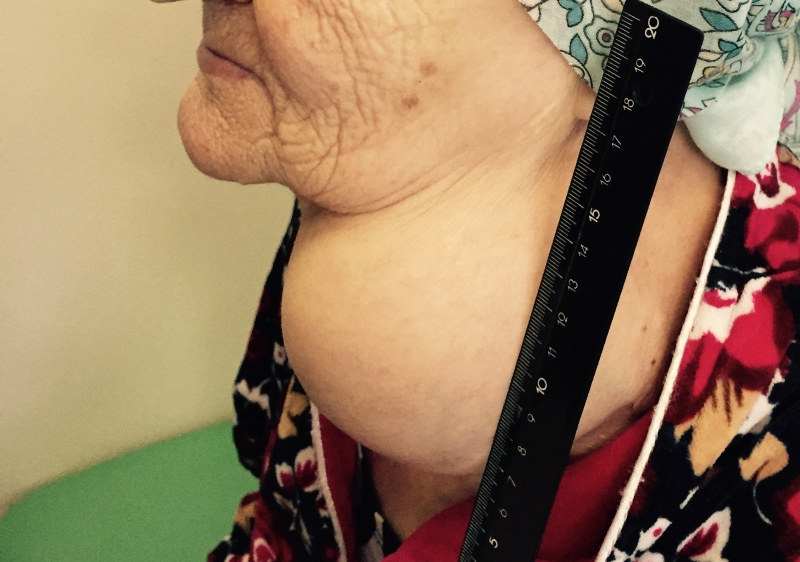
Папиллярный рак — наиболее благоприятный тип. Встречается у детей и взрослых, чаще заболевают в 30-40 лет. Является преобладающей формой РЩЖ у детей. Опухоль чаще возникает в одной из долей и лишь у 10-15% пациентов отмечается двустороннее поражение.
Папиллярная карцинома отличается достаточно медленным ростом. Метастазирует в лимфоузлы шеи, отдаленные метастазы в другие органы наблюдаются редко.
Фолликулярный рак встречается у взрослых с пиком заболеваемости в 50-55-м возрасте. Этот вид опухоли характеризуется медленным ростом. В поздних стадиях образует метастазы в лимфатических узлах шеи, а также в костях, печени и легких. Метастазы фолликулярного рака сохраняют способность захватывать йод и синтезировать тиреоглобулин.
Медуллярный рак может быть как самостоятельным заболеванием, так и компонентом МЭН синдрома. Чаще определяется в пожилой возрастной группе пациентов с узловым зобом. Характеризуется быстрым ростом с инвазией в близлежащие органы и ранним метастазированием.
Анапластический рак чаще возникает у пожилых пациентов с узловым зобом. Его отличает агрессивная форма и раннее метастазирование. Быстрый рост опухолевого узла может приводить к его некротическому распаду, изъязвлению и может служить источником кровотечений.
Гистогенетическая классификация рщж
| ИСТОЧНИК РАЗВИТИЯ | ГИСТОЛОГИЧЕСКАЯ СТРУКТУРА ОПУХОЛИ | |
| доброкачественные | злокачественные | |
| А-клетки | Папиллярная аденома | |
Симптомы
Заболевание может проявляться различными симптомами. Они зависят от стадии, распространенности опухолевого процесса и развившихся осложнений. Небольшие опухоли щитовидной железы обычно не сопровождаются клинической симптоматикой и выявляются случайно при ультразвуковом исследовании. Первой причиной обращения к врачу может послужить увеличение одного шейного лимфатического узла, который при дальнейшем обследовании оказывается метастазом РЩЖ.
Симптомы рака щитовидной железы часто схожи с симптомами простуды, ангины, инфекционных заболеваний:
- Припухлость на шее. Небольшие узлы на шее может выявить только врач, но иногда припухлость можно заметить во время глотания.
- Увеличение шейных лимфоузлов. Однако, этот симптом часто сопровождает простуду или ангину и не связан со злокачественным процессом.
- Изменение тембра голоса. Иногда большой узел щитовидной железы давит на гортань, это может вызвать охриплость.
- Одышка. Причиной может явиться то, что увеличившаяся щитовидная железа вызывает сужение просвета трахеи.
- Затруднение глотания. Также узел щитовидной железы может сдавливать пищевод.
- Боль в шее или горле. Развитие рака щитовидной железы редко вызывает боль, но в сочетании с другими симптомами это сигнал незамедлительно обратиться к врачу.
Большая часть подобных симптомов связана с появлением узла щитовидной железы, который в более чем 95% случаев оказывается доброкачественным. Узлы щитовидной железы довольно частое явление, и в пожилом возрасте риск их появления увеличивается. При обнаружении узелков в области щитовидной железы следует обратиться к врачу.
Диагностика
Ультразвуковая диагностика позволяет обнаружить опухолевые образования от 2-3 мм, определить точное топографическое расположение в железе, визуализировать инвазию капсулы, оценить размеры и состояние лимфатических узлов шеи.
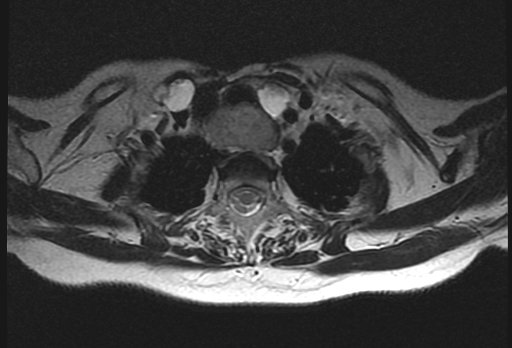
Магнитно-резонансная томография (МРТ) позволяет получить детальную топографо-анатомическую картину опухоли и ее соотношение с органами и структурами шеи. Это необходимо при планировании хирургического лечения в случае инвазии опухоли в соседние структуры.
Компьютерная томография применяется для определения метастатического поражения легких и костей.
Сцинтиграфия щитовидной железы с 125 I, 131 I применяется в основном для выявления остаточной тиреоидной ткани после хирургического лечения, а также для диагностики рецидивов. Она позволяет оценить способность метастазов захватывать йод при планировании радиойодтерапии.
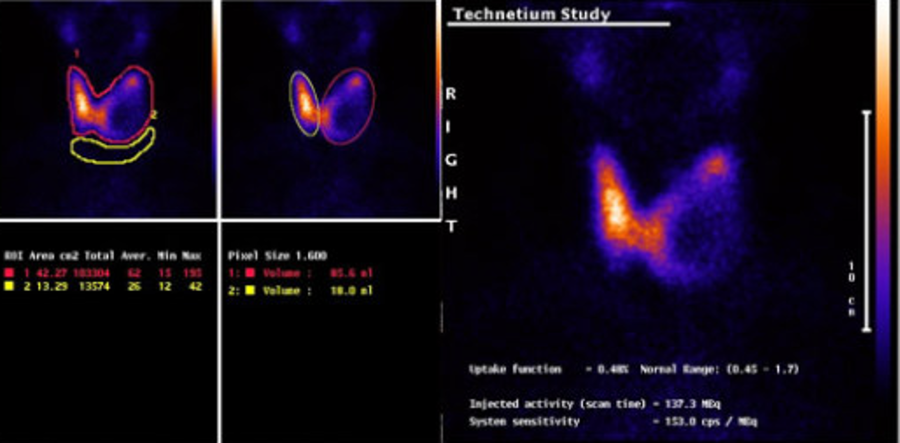
Остеосцинтиргафия позволяет оценить наличие/отсутствие метастатического поражения костей скелета.
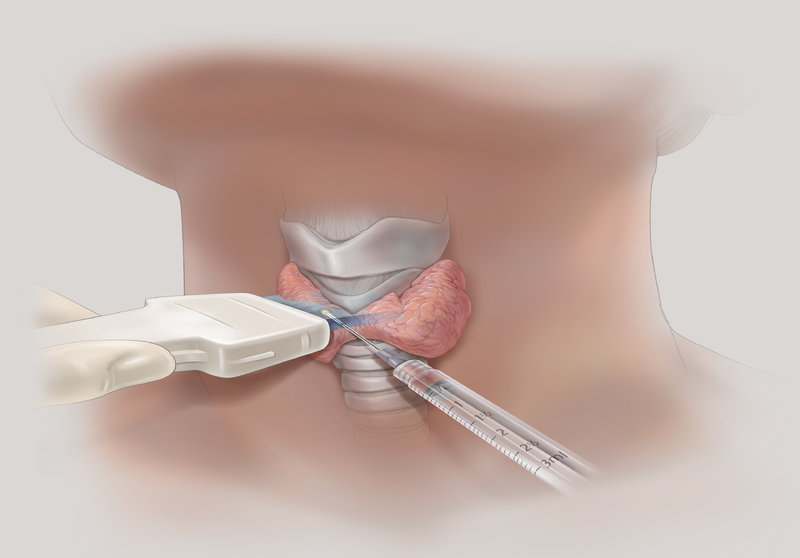
Тонкоигольная аспирационная биопсия выполняется преимущественно под контролем УЗИ, позволяет прицельно получить материал для цитологического исследования, что позволяет в большинстве случаев верифицировать диагноз. ТАБ подозрительных лимфатических узлов дает возможность установить метастатический характер поражения.
Позитронно-эмиссионная томография (ПЭТ) выявляет очаги повышенной метаболической активности, выполняется для диагностики метастазов РЩЖ, не накапливающих йод и не выявляемых при сцинтиграфии.
Кальцитонин: гормон щитовидной железы, вырабатывается С-клетками. (Норма-0-11,5 пг/мл). Значительное повышение уровня гормона наблюдается при медуллярном раке, уровень повышения связан со стадией заболевания и размерами опухоли.
Тиреоглобулин: определение уровня при дифференцированном раке щитовидной железы позволяет контролировать возникновение рецидива опухоли. После тиреоидэктомии уровень тиреоглобулина должен приближаться к нулю.
Стадирование рака щитовидной железы

Лечение
Основной метод лечения больных раком щитовидной железы – хирургическое лечение в сочетании с курсами радиойодтерапии, таргетной терапией и супрессивной гормонотерапией, а также дистанционной гамма-терапией по показаниям.
Объем оперативного вмешательства зависит в первую очередь от стадии заболевания, от того, насколько распространился злокачественный процесс. Кроме того, лечение определяется морфологическим вариантом опухоли и возрастом пациента.
У больных папиллярным и фолликулярным раком при небольших стадиях может выполняться гемитиреоидэктомия — удаление одной доли с оставлением или резекцией перешейка железы. При распространении опухоли (T1-3N0M0) производят тотальное удаление щитовидной железы. На поздних стадиях злокачественного процесса производят экстрафисциальную тотальную тиреоидэктомию с удалением лимфоузлов.
Если диагностирован медуллярный, недифференцированный и папиллярный рак, во всех случаях показано тотальное удаление железы — тиреоидэктомия.
Если лимфатические узлы шеи поражены метастазами, выполненяют шейную лимфаденэктомии, в некоторых случаях — расширенную шейную лимфаденэктомию с резекцией соседних органов и структур, в зависимости от распространенности процесса.
Радиойодтерапия После хирургического лечения пациентам с РПЖ назначают проведение радиойодтерапия для уничтожения возможных микрометастазов и остатков тиреоидной ткани (используется 131 I).
Дистанционная лучевая терапия: стандартом лечения является проведение неоадъювантной (предоперационной) терапии для больных с недифференцированным и плоскоклеточным РЩЖ.
Супрессивная гормональная терапия (СГТ) назначается пациентам с папиллярным и фолликулярным РЩЖ в качестве компонента комплексного лечения после операции, чтобы подавить секрецию тиреотропного гормона (ТТГ).
Химиотерапия показана при медуллярном и недифференцированном РЩЖ.
Таргетная терапия применяется для лечения медуллярного и радиойодрезистентных форм дифференцированного РЩЖ.
Наблюдение и прогноз
Сроки наблюдения
- 1й год после лечения – 1раз в 3 мес
- 2 – 3й год после лечения – 1 раз в 4 мес
- 4 – 5й год после лечения – 1 раз в 6 мес
- 6й и последующие годы после лечения – 1 раз в год
Прогноз
| 5-летняя выживаемость: | 10-летняя выживаемость: | |
| Папиллярный рак | 95,3% | 94,2% |
| Фолликулярный рак | 90,1% | 85,7% |
| Медуллярный рак | 87,8% | 80% |

Читайте также:

