Множественная миелома и гиперпаратиреоз
Множественная миелома — это злокачественная опухоль лимфоидной природы, для которой характерна триада признаков:
- Колонизация костного мозга опухолевыми плазматическими клетками.
- Возникновение очагов расплавления костной ткани (деструкция кости).
- Обнаружение в крови и/или моче специфического белка — моноклонального глобулина.
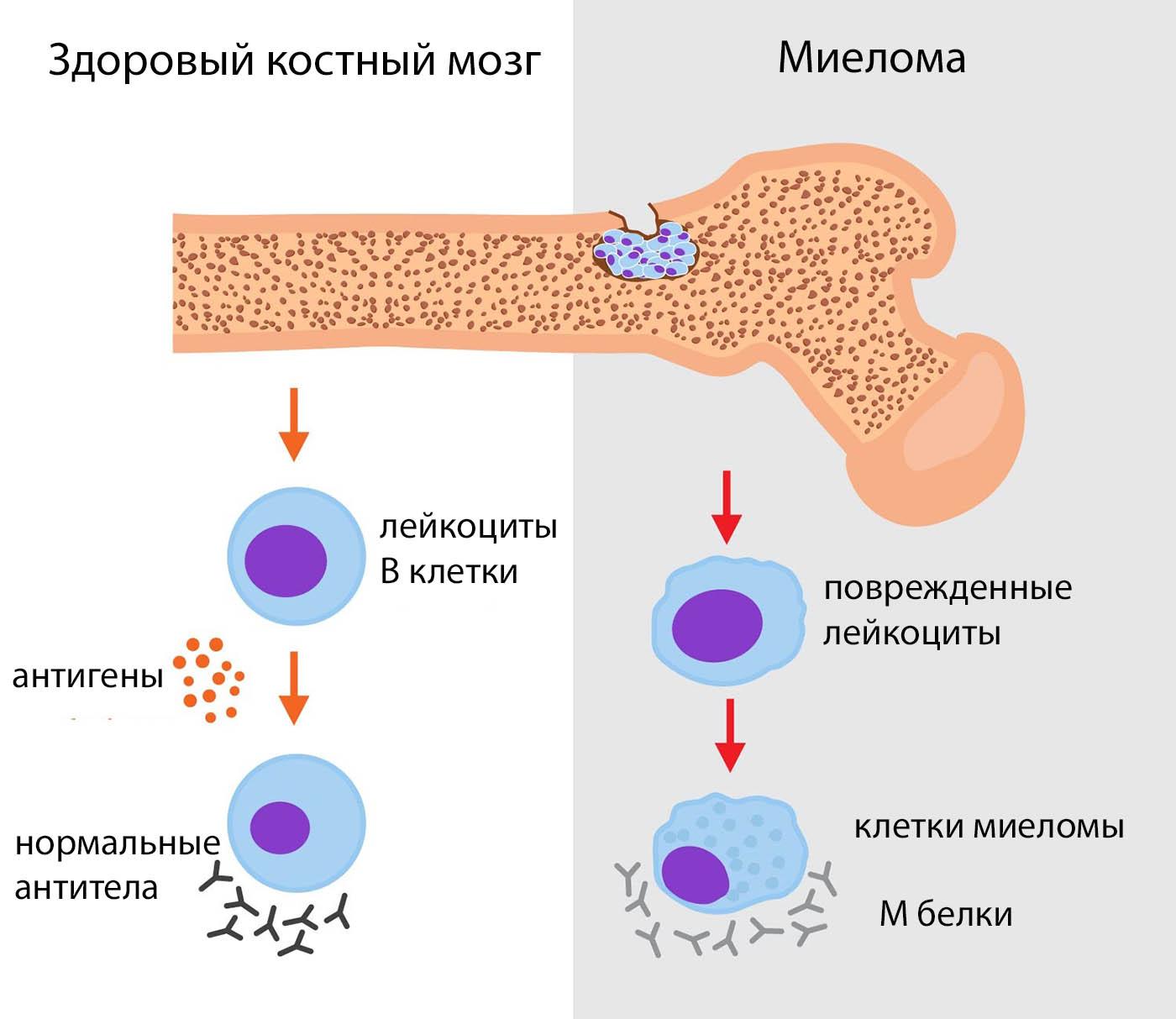
Основу миеломы составляют плазматические клетки (дифференцированные В-лимфоциты, плазмоциты). Они секретируют особый белок — моноклональный иммуноглобулин, он же М-белок, М-компонент, М-протеин, который негативно влияет на организм, приводя к развитию тяжелых симптомов. Кроме того, колонизация плазмоцитами костного мозга приводит к нарушению кроветворения и очаговому расплавлению костной ткани.
- Симптомы множественной миеломы
- Виды множественной миеломы
- Стадии и прогноз при множественной миеломе
- Причины множественной миеломы
- Диагностика множественной миеломы
- Как лечится множественная миелома
- Диета и питание при миеломе
Симптомы множественной миеломы
В начальных стадиях множественная миелома протекает бессимптомно. По мере увеличения количества опухолевых клеток, заболевание прогрессирует и могут развиваться следующие симптомы:

Виды множественной миеломы
Существует несколько классификаций миеломной болезни. По степени распространенности опухолевых поражений выделяют:
- Диффузная форма множественной миеломы. Происходит инфильтрация костного мозга без костных разрушений (остеодеструкции).
- Диффузно-очаговая форма миеломы. Помимо инфильтрации костного мозга имеются очаги деструкции костей.
- Множественно-очаговая форма миеломы. Есть очаги остеодеструкции, но нет диффузного поражения костного мозга. В этом случае при исследовании пунктата возможно получение нормальной миелограммы.
- Редкие формы миеломы — склеротическая, висцеральная и др.
Также множественная миелома классифицируется на основе иммунохимического типа опухоли. Основным фактором здесь является вид патологического иммуноглобулина, определяемого в крови и моче. Выделяют G, A, D, E, M-миелому, миелому Бенс-джонса, биклональную и несекретирующую.
Стадии и прогноз при множественной миеломе
Стадирование множественной миеломы определяется на основании 4-х параметров: количество М-компонента, уровень гемоглобина, уровень кальция, степень поражения костей. Стадии:
- 1 стадия миеломы – легкая анемия (гемоглобин более 100 г/л), кальций в норме, низкий М-белок, менее 5 очагов поражения костей. Средняя продолжительность жизни таких пациентов составляет 6,5 лет.
- 2 стадия миеломы – анемия средней степени тяжести, кальций повышен до 3 ммоль/л, количество очагов остеолизиса не превышает 20, уровень М-компонента: 35 IgG
Причины множественной миеломы
Причиной развития миеломной болезни являются мутации в клетках-предшественницах В-лимфоцитов. Что приводит к этим мутациям, до конца неизвестно. Но выделяют несколько факторов риска, при наличии которых вероятность развития заболевания превышает общепопуляционную:
- Возраст старше 40 лет.
- Мужской пол.
- Принадлежность к негроидной расе.
- Наличие моноклональной гаммапатии — у каждого сотого такого пациента развивается миелома.
- Вторичные иммунодефициты — ВИЧ, прием иммуносупрессивной терапии.
- Наличие миеломы среди близких кровных родственников.
- Наличие в анамнезе радиационного воздействия, в том числе лучевой терапии.
Диагностика множественной миеломы
Диагностика миеломы предполагает оценку жалоб пациента и проведение инструментальных методов диагностики:
- Лабораторные исследования — помимо рутинных анализов выполняется биопсия костного мозга и/или опухолевой ткани, определение β2-микроглобулина и др.
- Рентген костей или компьютерная томография костей для поиска очагов остеодеструкции.
- Иммунофенотипирование и цитогенетическое исследование опухолевых клеток для определения прогноза и составления плана лечения.
Диагноз множественной миеломы выставляется на основании следующих критериев:
- Уровень плазмоцитов в костном мозге или опухолевом биоптате превышает 10%.
- В крови и моче определяется М-белок (кроме несекретирующей формы множественной миеломы).
- Присутствуют признаки поражения внутренних органов миеломными клетками — гиперкальциемия, анемия, поражение костей, почечная недостаточность.
Как лечится множественная миелома
Множественная миелома сегодня считается неизлечимым заболеванием. Усилия медицины направлены на то, чтобы сдержать рост опухоли, продлить и улучшить качество жизни таких больных.
Выделяют следующие виды лечения миеломы:
- Стандартная химиотерапия. Назначается пациентам, которым противопоказана высокодозная полихимиотерапия. Средняя продолжительность жизни после нее 29 месяцев. В стандартную схему первой линии входит мелфалан и преднизолон. Более эффективные схемы включают талидомид, леналидомид или бортезомиб (относительно новые противоопухолевые препараты).
- Высокодозная полихимиотерапия (ВПХТ) с последующей пересадкой кроветворных стволовых клеток ТГСК (как аутологичных, так и донорских). Данное лечение позволяет достичь полной ремиссии у большинства пациентов (до 75%), но к сожалению, в течение 2-5 лет отмечается прогрессирование заболевания. Более эффективным является проведение двойного курса ВПХТ с ТГСК (тандемная ВПХТ). Она позволяет добиться пятилетней безрецидивной выживаемости у 90% пациентов. Но такое тяжелое лечение могут перенести не все пациенты, поэтому показания к нему ограничены.
- Поддерживающая терапия. Даже ВПХ не может предотвратить развитие рецидива, назначается лечение, которое призвано подавлять клон злокачественных клеток. С этой целью используются интерфероны. Они помогают продлить медиану безрецидивной выживаемости до 42 месяцев.
- Борьба с осложнениями. Лечение боли — назначение сильных аналгезирующих препаратов, лучевая терапия. Хирургические операции проводятся при компрессионных переломах позвонков. Коррекция осложнений, вызванных угнетением кроветворения — переливание эритромассы и назначение эритропоэтина, применение антибиотиков при повышении температуры. Проведение гемодиализа, плазмофереза, назначение бисфосфонатов для контроля гиперкальциемии.

Диета и питание при миеломе
Особой диеты при множественной миеломной болезни не требуется, за исключением периода прохождения химиотерапии. Учитывая то, что основным побочным эффектом такого лечения является потеря аппетита, тошнота и рвота, требуется легкое и, вместе с тем, калорийное сбалансированное питание. Более подробные рекомендации пациенту дает лечащий врач.
Множественная миелома костей представляет собой медленно развивающуюся злокачественную опухоль костного мозга, поражающую преимущественно лиц пожилого возраста. Заболевание характеризуется общей слабостью, болями в костях с последующими патологическими переломами.
Симптомы и признаки
Больные множественной миеломой костей в большинстве случаев принимаются на госпитализацию в терапевтические отделения. У многих определяется множественно-очаговая локализация. Излюбленным местом расположения является позвоночник, следующей локализацией – плоские кости, кости таза, некоторые длинные кости и особенно ребра. Множественная миелома в стадии развития имеет характер системного заболевания скелета.
Множественной миеломой котей болеют чаще мужчины, чем женщины. Что касается возраста, то большинство заболевает между 50 и 70 годами. В начале заболевания появляются следующие симптомы: общая слабость, потеря аппетита, усталость и временные боли в конечностях. Позже боль начинает в основном локализоваться в позвоночнике. При гематологическом исследовании доминирует малокровие. Как только больной начнет определенно указывать на боли в костях, одним из надежных диагностических методов является стернальная пункция, с помощью которой можно уточнить диагноз миеломы.
Миеломатозные изменения бывают рассыпаны не только по скелету, но затрагивают также ретикуло-эндотелиальные органы, особенно селезенку, печень и лимфатические узлы. Иную картину представляет собой солитарная миелома. Она может локализоваться в любой кости и даже экстраоссально. С практической точки зрения самой важной является солитарная плазмоцитома с локализацией в позвоночнике. Заболевание начинает проявляться ограниченной вертебралгией, затем развивается радикулит. Постановка диагноза при солитарной миеломе вызывает большие затруднения. Таких больных иногда лечат от травм, позже – от спондилита или от остеолитической костной опухоли.
Солитарную миелому можно считать одноочаговой формой множественной миеломы костей. И при этой солитарной опухоли могут быть поражены ретикуло-эндотелиальные органы. Оценку солитарной миеломы необходимо производить очень осторожно и считать ее скорее особым видом продолжительно протекающего диффузного миелоза.
При диффузной множественной миеломе особенно характерно изменение белков плазмы (гиперглобулинемия) с определенной анормальностью бета- и гамма-глобулинов. Гиперпротеинурию и парапротеинемию не всегда можно установить. То же самое можно сказать и о протеинурии Бенс-Джонса.
Рентгенологическая картина
Рентгеновская картина характеризуется большой вариабильностью. На типическом рентгеновском снимке определяются множественные очаги костной деструкции. Густые ограниченные деструктивные очаги сливаются с менее ограниченными и слабо выраженными просветлениями. Чередование остеолиза с пятнистыми сгущениями костной структуры создают своеобразную рентгенологическую картину множественной миеломы.

Фото множественной миеломы ребра на рентгенограмме
В стадии полного развития заболевания довольно часто выражена особая псевдокистозная структура, в особенности на черепе, ребрах, крыле подвздошной кости и позвонках.
В дальнейшей стадии развития множественной миеломы скелет на рентгеновском снимке может иметь вид растекшихся пчелиных сот. В поздних стадиях возникают выраженная атрофия всего скелета, патологические переломы с последующей остеобластической реакцией.
Рентгенологическая симптоматология солитарной миеломы проявляется ограниченным остеопорозом с ясными правильными контурами, очаговым лизисом, локализованным только на одной кости. Рентгеновские данные вначале могут иногда симулировать кариозный очаг.
Стадии
Макроскопическая картина множественной миеломы зависит от степени поражения отдельных костей. В первоначальной стадии ни костная ткань, ни кортикалис, ни спонгиоза не обнаруживают изменений формы и консистенции, только костный мозг частично замещается серо-беловатой тканью, которая состоит из миеломных клеток. Рентгеновская картина в этой стадии практически не обнаруживает никаких изменений. И в дальнейшей стадии при макроскопическом наблюдении не видно на наружных контурах кости никаких бросающихся в глаза изменений, но консистенция пораженных костей мягкая, пораженную кость можно резать ножом. Кортикальный слой кости со стороны костного мозга бывает истончен, трабекулы спонгиозы редуцированы и также истончены. Костный мозг в большей части заменен серо-белой миеломной тканью, которая местами образует большие или меньшие изолированные опухолевые узлы. Эти изменения яснее всего видны при вскрытии на распилах костей.

Фото множественной миеломы костей черепа
В следующей, более поздней стадии, миеломная опухолевая ткань в виде очагов узурирует кость, приподнимает надкостницу, после чего ее разрушает; опухоль прорастает в соседнюю ткань. Часто не только на черепе, но и на других костях возникают остро ограниченные, как будто выбитые железом дефекты. Эти костные дефекты являются очень характерными для миеломатоза, но могут встречаться и при иных поражениях, как, например, при остеолитических костных метастазах рака.
В связи с множественной миеломой необходимо вспомнить так называемую солитарную миелому. Речь идет о солитарном костном поражении, которое при гистологическом исследовании дает картину миеломы. Это заболевание иногда продолжается очень длительное время, даже несколько лет, однако все же в большинстве случаев переходит в диффузный миеломатоз.
В некоторых случаях множественной миеломы развивается атипический амилоидоз (парамилоидоз). Амилоид может лежать прямо в опухолевой ткани или же в соединительной ткани и в мускулатуре около кости и суставов, главным образом плечевого и тазобедренного, в виде мощного симметрического опухания. Атипический амилоид может локализоваться и во внутренних органах, особенно в пищеварительном тракте, в миокарде и в легких. Обыкновенно опухолевая атипия клеток проявляется в полиморфии, в частности изменяются величины протоплазмы и ядер.
Гистологическая картина
В типичных случаях опухолевая ткань состоит из плазматических клеток, которые, однако, в редких случаях являются вполне типичными. Иногда опухолевая ткань преимущественно состоит из сравнительно больших клеток, в которых ядро может лежать эксцентрически, как у плазматических клеток, но может находиться и в центре клетки, при этом оно бывает круглой, овальной и бобовидной формы. В таких опухолях встречаются иногда и опухолевые гигантские клетки с причудливыми ядрами. Гистологический диагноз такой опухоли возможен только в том случае, если хотя бы местами были установлены и более дифференцированные миеломные элементы.
При диффузной множественной миеломе сравнительно часто можно найти инфильтраты миеломных клеток в печени, в селезенке, в лимфатических узлах или же в иных органах. Несколько реже в этих органах имеются миеломные очаги.
Лечение
Основным методом лечения множественной миеломы костей является химиотерапия.
Оперативное вмешательство показано при солитарной миеломе, а также когда имеются признаки сдавления жизненно важных органов.
В качестве паллиативного лечения показаны: рентгенотерапия, повышение сопротивления организма, блокирование синдрома костных болей, борьба с возникновением патологических переломов.
Гиперпаратиреоз - это гормональное нарушение, вызываемое паращитовидными железами, вырабатывающими слишком много паратиреоидного гормона (ПТГ).

Паращитовидные железы представляют собой четыре небольших органа, каждый размером с зерно риса, которые лежат позади щитовидной железы в шее. Хотя паращитовидные железы расположены вблизи щитовидной железы, функции этих органов не связаны.
Паращитовидные железы производят ПТГ, важнейший регулятор уровня кальция, фосфора и витамина D в костях и крови. Уровни этих веществ имеют тенденцию колебаться и должны поддерживаться в фиксированном диапазоне для обеспечения здорового функционирования организма.
Уровень кальция может повыситься после приема пищи, богатой молочными продуктами, но также может снизиться, например, при использовании определенных лекарств.
Что происходит при гиперпаратиреозе?
Когда уровень ПТГ в крови начинает расти, уровень кальция в крови также повышается, что приводит к гиперкальциемии. В то же время уровень фосфатов в крови начинает падать, что приводит к гипофосфатемии.
Причины гиперпаратиреоза
Первичный гиперпаратиреоз - это происходит, когда одна или несколько околощитовидных желез становятся сверхактивными и/или увеличиваются из-за проблемы внутри самой железы.
Вторичный гиперпаратиреоз происходит, когда другое состояние, такое как заболевание почек или дефицит витамина D, приводят к низкому уровню кальция. Паращитовидная железа компенсирует это, вырабатывая избыток ПТГ, чтобы попытаться восстановить уровень кальция.
Если вторичный гиперпаратиреоз остается без лечения, паращитовидная железа остается сверхактивной, и это называется третичным гиперпаратиреозом. Это состояние часто наблюдается у пациентов с хронической почечной недостаточностью.
Симптомы гиперпаратиреоза
Гиперпаратиреоз может не проявляться симптомами. Однако если возникает гиперкальциемия, некоторые из симптомов, которые могут развиться, включают депрессию, усталость, мышечную слабость, тошноту, потерю аппетита, запор, боль в животе, чувство жажды, частое мочеиспускание и недостаток концентрации. Если не лечить, гиперкальциемия может стать более тяжелой и привести к рвоте, обезвоживанию, спутанности сознания, сонливости, болям в костях, мышечным спазмам, аритмии и высокому кровяному давлению. Хуже того, тяжелая гиперкальциемия может даже привести к потере сознания и коме.
Диагностика и лечение
Гиперпаратиреоз диагностируется на основании анализа крови, который показывает повышенный уровень ПТГ, повышенный уровень кальция в крови и низкий уровень фосфатов. Рентген может указывать на потерю кости, перелом или размягчение кости.
В легких случаях лечение может не потребоваться, и все, что нужно, - это обычный мониторинг. У людей с симптомами может потребоваться хирургическое удаление околощитовидной железы, которое излечивает гиперпаратиреоз в 95% случаев.
Встройте "Правду.Ру" в свой информационный поток, если хотите получать оперативные комментарии и новости:
Подпишитесь на наш канал в Яндекс.Дзен или в Яндекс.Чат
Добавьте "Правду.Ру" в свои источники в Яндекс.Новости или News.Google
Также будем рады вам в наших сообществах во ВКонтакте, Фейсбуке, Твиттере, Одноклассниках.
Онкозаболевания представляют серьезную угрозу, особенно те виды опухолей, которые имеют высокие показатели заболеваемости у населения. К таким патологиям относится и миеломная болезнь. В медицинской практике существуют другие названия, среди которых миеломатоз, ретикулоплазмоцитоз, генерализованная плазмоцитома.
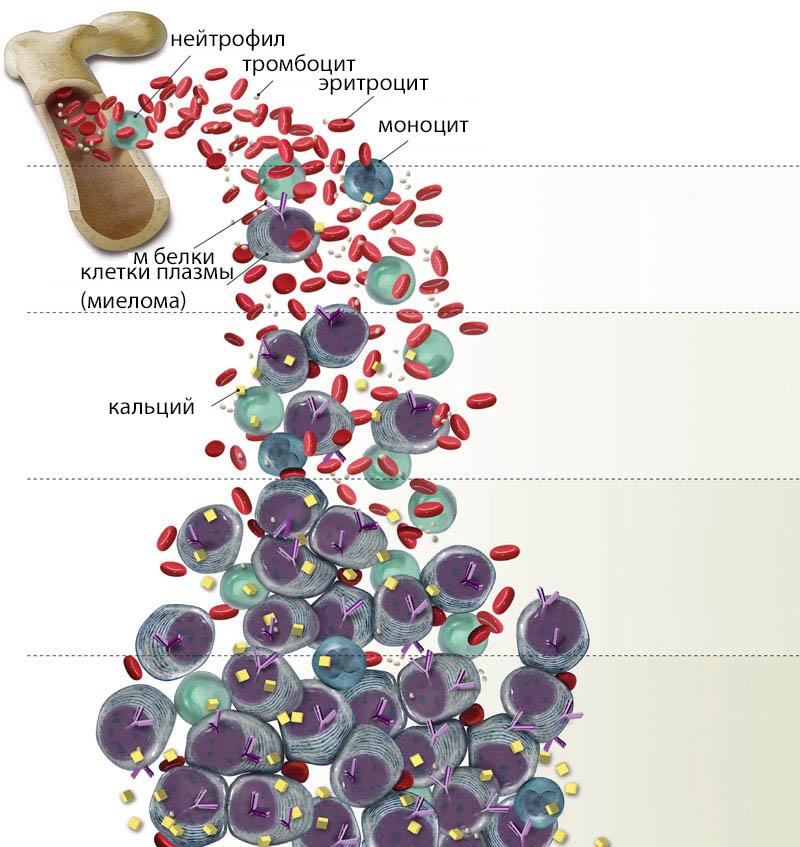
Эту патологию относят к гемобластозам (рак крови) во время течения которых происходит увеличение концентрации плазмоцитов, вырабатывающих большое количество парапротеинов (патологических белков). Обычно онкопатология диагностируется у пожилых афроамериканцев.
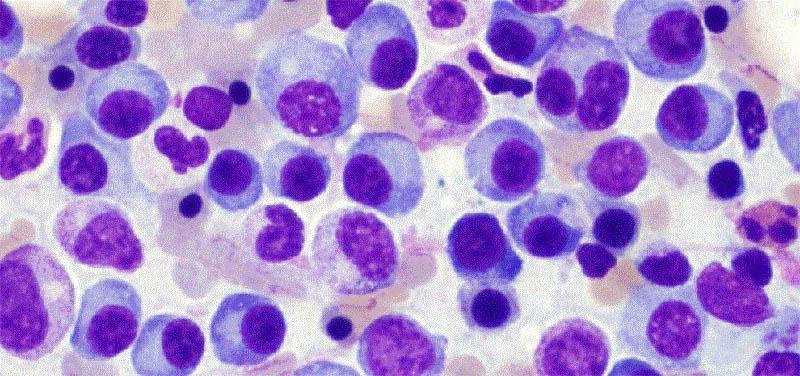
Что такое миеломная болезнь
Эта патология именуется как плазмоцитома или множественная миелома. Онкопатологию относят к хроническим миелобластным лейкозам с невысоким показателем злокачественности. Изначально, B-лимфоцит достигает уровня плазмоциты и обретает способность вырабатывать антитела против инфекций. В нормальном состоянии плазмоциты регулируют в организме иммуноглобулины, защищающие организм от проникновения и распространения вирусов. Патологические клетки не в состоянии обеспечивать защиту организма, что обусловлено внезапным снижением синтеза и стремительным разрушением здоровых антител. Под влиянием определенных факторов у больного начинают формироваться клетки, которые постоянно делятся и мутируют. Во время этого образуется большое количество плазмобластов и плазмоцитов в костном мозгу. Они синтезируют в больших объемах белки иммуноглобулина в крови, имеющие неправильное строение. Такие белковые соединения не утрачивают защитную способность, но всё больше скапливаются в костномозговых структурах.
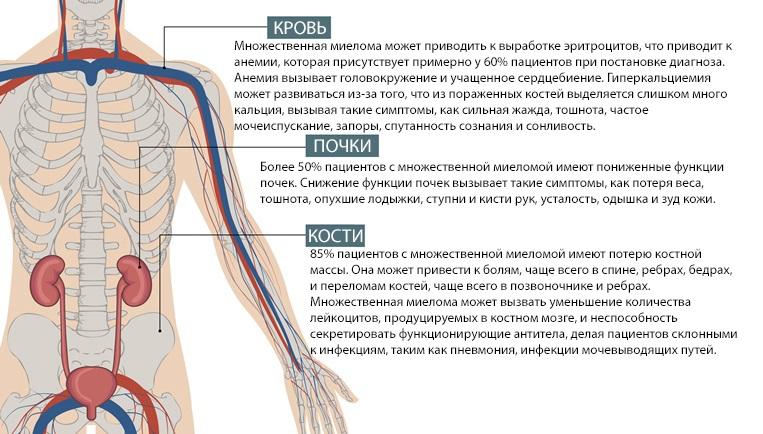
Онкопатология обычно развивается медленно, разрушая костные структуры, но иногда может распространяться на лимфатические ткани, почки и селезенку. После образования миеломы до возникновения признаков болезни может пройти несколько десятилетий. При диагнозе множественная миелома, без адекватного лечения болезнь может привести к летальному исходу на протяжении двух лет.
Причины заболевания
Досконально изучить причины появления миеломной болезни ученым не удалось, но уже установлены факторы, способные спровоцировать развитие онкологического процесса:
- престарелый возраст,
- хронические заболевания крови,
- частые инфекционные заболевания,
- нефропатия (инфекции мочеполовой системы),
- длительное ионизирующее излучение,
- проживание в плохой экологической среде,
- работа, подразумевающая регулярный контакт с токсинами и химикатами,
- наследственность и генетическая предрасположенность к онкопроцессам,
- наличие вредных привычек, в частности курение и пристрастие к спиртным напиткам,
- регулярные стрессы и эмоциональные всплески.

Главным провоцирующим фактором считается нарушение B-лимфоцитов в плазмоциты во время трансформации по организму. Из-за такого сбоя начинает стремительно увеличивается число аномальных плазмоцитов, образующих миеломные клетки внутри костей. По мере течения болезни патологические клетки замещают нормальные, из-за чего постепенно кровь начинает плохо сворачиваться, а иммунитет ухудшаться.
Разновидности
Исходя из того, какой вид парапротеинов вырабатывают атипичные плазмоциты, миелома крови классифицируется на:
- A-миелома — диагностируется в 25% случаев,
- G-миелома — наиболее распространенная разновидность, выявляемая у 50% пациентов,
- M-миелома — встречается не более чем в 6% случаев патологии,
- E-миелома — данный вид болезни диагностируется у двух пациентов из ста,
- D-миелома — на данную разновидность приходится около 3% больных,
- Миелома Бенс-Джонса — на этот вид болезни приходится до двадцати процентов случаев,
- Несекретирующая опухоль — встречается крайне редко, не чаще чем у 1% пациентов.
Миеломы костного мозга G, A, M, E, и D продуцируют неправильные клетки иммунного глобулина типов IgG, IgA, IgE, IgD. Миелома Бенс-Джонса именуется так из-за выделения белка Бенс-Джонса. По большей части это теоретическое распределение миелом. На практике чаще используются классификации по локализации плазмоцитарных клеток и по их строению, а также особенностям опухоли. Исходя из количества затронутых патологией костей либо органов, выделяют одиночные и множественные миеломы.
Данный вид патологии характеризуется возникновением только одного очага, который способен формироваться в определенном лимфоузле или кости, где есть костный мозг. Часто локализуется в бедренных костях, однако может поражать позвоночник и другие трубчатые кости.
При появлении множественной формы опухолевые очаги появляются в нескольких костях. Поражению одинаково часто подвергается позвоночный ствол, черепные кости, ребра, лопатки и т.д. Кроме костей болезнь способна распространяться на селезенку и лимфоузлы.
Главным отличием такой онкопатологии является отсутствие ограниченных точек роста новообразований. Плазматические клетки стремительно делятся и расходятся по всем костям в теле. Внутри кости расположение плазмоцитов не ограничивается одним очагом, патологические клетки заполняют всю площадь костного мозга.
Болезнь отличается одновременным развитием опухолевых очагов со стремительным развитием плазмоцитов, а еще глобальной деформацией костномозговой структуры. Плазмоциты занимают только определенные участки, а остальные патологические изменения возникают из-за воздействия новообразования. При данной болезни плазмоциты могут находиться внутри костной ткани, поражать селезенку или лимфатические узлы.
Болезнь имеет черты как множественной, так и единичной миеломы. Диффузно-очаговая форма делится на несколько видов:
- плазмоцитарной,
- плазмобластной,
- полиморфноклеточной,
- мелкоклеточной.
Каждый подвид болезни отличается своими особенностями течения.
При такой онкопатологии появляется большое количество B-лимфоцитов в очагах роста новообразования, активно продуцирующих парапротеины. Развитие такой миеломы проходит медленно и зачастую вызывает трудности во время терапии. Иногда активная выработка парапротеинов становится причиной поражения важных для жизни органов и систем, которые нечувствительны к терапии.
При наличии злокачественной болезни в кости преобладают плазмобласты, которые синтезируют малое количество парапротеинов, но слишком быстро делятся и размножаются. При своевременном выявлении болезни она хорошо поддается терапии.
Эти виды миелом отличаются наличием в патологических очагах плазмоцитов, находящихся на разных стадиях созревания. Такие миеломы самые агрессивные, ведь очень быстро развиваются и вызывают дисфункцию многих отделов организма.
Стадии заболевания
Тяжесть онкопатологии зависит от этапа, на котором находится заболевание.
Стадий множественной миеломы всего существует три:
- При первой стадии общая масса опухолевого процесса не достигает одного килограмма, гемоглобин в крови равняется 100 г/л или выше. Данная стадия не вызывает симптомов, поэтому болезнь на этом этапе течения обнаруживают крайне редко.
- Вторая — вес опухолевой массы увеличивается до 1,2 кг. Возникают клинические проявления в виде понижения в организме железа, избытка кальция, почечной недостаточности и болевого синдрома.
- Третья — данная стадия характеризуется увеличением опухолевой массы свыше 1,2 кг и значительным изменением костномозговой структуры. Уровень гемоглобина опускается до 85 г/л, кальций падает до 12 мг/100 мл. Течение множественной миеломы 3 степени обычно заканчивается смертью больного. Основной причиной является инфаркт или почечная недостаточность.
Успех лечения в первую очередь зависит от фазы развития болезни, поэтому рекомендуется регулярно проходить полное медицинское обследование.
Симптомы болезни
При наличии миеломы в первую очередь происходит поражение костей и почек, из-за чего возникают нарушения в кроветворной системе. Симптомы миеломы зависят от стадии ее развития, а также степени поражения. Так как развитие болезни занимает очень много времени, бессимптомное ее течение может продолжаться около пятнадцати лет. В это время больной даже не будет подозревать о наличии серьезной патологии. Выявить миелому возможно посредством лабораторных исследований для профилактического обследования или лечения другой патологии.
Симптомами миеломной болезни служат такие проявления:
- частые головокружения,
- развивается анемия,
- наличие болей,
- астения,
- стремительное уменьшение веса больного,
- постоянные ОРВИ и ОРЗ.
При появлении этих признаков миеломной болезни, стоит сразу отправиться за консультацией специалиста и пройти дополнительное обследование, для распознания патологии.
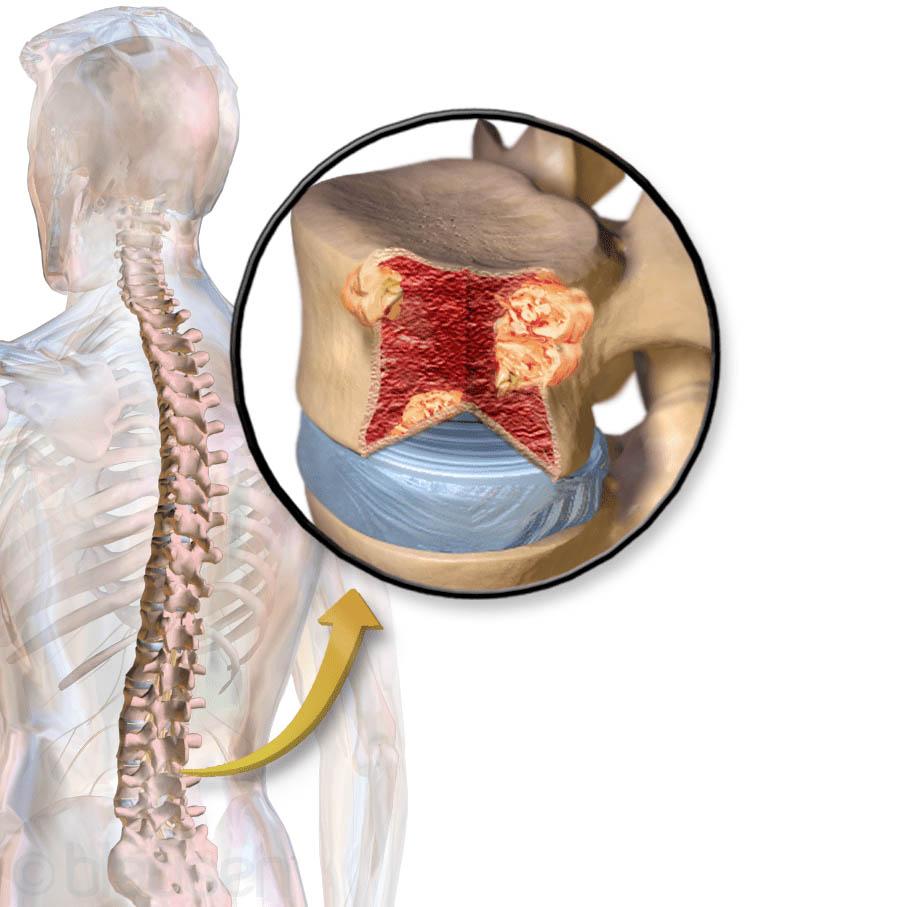
При обильном распространении множественной миеломы у пациентов очень часто наблюдается наличие таких синдромов:
Еще при развитии болезни поражается ЦНС и начинается гиперкальциемия, это только осложняет течение болезни. Когда патология переходит на заключающую стадию, клиническая симптоматика значительно усиливается. В некоторых случаях на четвертой стадии развивается острый лейкоз.
Диагностика
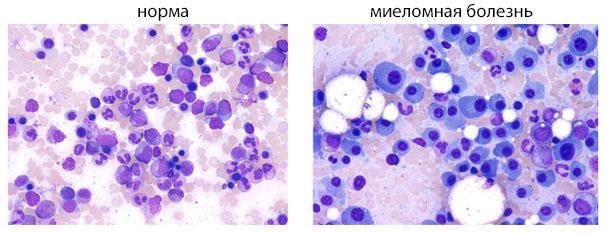
Если возникают подозрения на наличие миеломной болезни, диагностику проводит опытный врач в условиях стационара. В основном к врачу приходят пациенты, у которых анализ крови показал значительное повышение СОЭ, что характерно для миеломы. Во время постановки диагноза больным назначаются определенные лабораторные исследования, которые позволяют распознать болезнь еще на этапе ее формирования. Сначала врач проводит осмотр больного, а также уточняет период возникновения первых клинических признаков болезни, затем назначает анализы.
При миеломе диагностика проводится с помощью следующих исследований:
- общеклинический анализ мочи и крови (определяется повышение белка в моче),
- биохимический анализ крови,
- миелограмма,
- спиральная компьютерная томография,
- рентген костей,
- метод иммуноэлектрофореза.

Курс терапии назначается врачом только после проведения всех диагностических исследований.
Общие принципы терапии
Лечение миеломы не предусматривает применения радикальных методов, так как основной задачей курса терапии является продление и улучшение качества жизни. Вылечить полностью миелому невозможно. Однако в борьбе с опухолевым поражением можно затормозить его развитие и вызвать ремиссию.
После точного диагностирования миеломной болезни, лечение проводится с использованием паллиативных методов, позволяющих затормозить рост новообразования и ослабить признаки. К паллиативным способам лечения миеломы относится химическая терапия, облучение и подбор правильного питания. Проводить лечение народными средствами в домашних условиях не рекомендуется.
Применение химиотерапии — самый результативный метод борьбы с миеломой. Во время проведения курса лечения может использоваться как один препарат (монохимиотерапия), так и несколько медикаментозных средств (полихимиотерапия).
При назначении полихимиотерапии могут использоваться следующие препараты:
- Циклофаосфамид,
- Мелфан,
- Леналидомид,
- Дексаметазон.

Препараты принимают внутрь или внутривенно с помощью внутримышечных инъекций. Когда назначают курс химиотерапии, лечение может проводиться по одной из нескольких схем:
- Схема MP — прием препаратов мелфалан и преднизолон в таблетированном виде.
- Схема M2 — введение внутривенных инъекций винкристина, циклофосфамида и BCNU. Вместе с этим на протяжении двух недель необходимо принимать таблетки преднизолона и мелфалана.
- Схема VAD — терапия проводится в 3 сеанса. Во время первого сеанса лечение проводится лекарствами доксирубицин и винкристин. Во время следующих сеансов необходимо принимать таблетки дексаметазона.
- Схема VBMCP — назначается больным, возраст которых младше 50 лет. В первый день терапии пациентам внутривенно вводят винкристин, циклофосфамид и кармустин. Затем на протяжении недели необходимо пить мелфалан и преднизолон. Через полтора месяца им вновь вводят инъекцию кармустина.
При любой схеме лечения, прием препаратов осуществляется только под строгим наблюдением специалистов.

После лечения химиопрепаратами стойкая ремиссия наблюдается у 40% пациентов.
Применение лучевой терапии назначается обычно при солитарных и крупноочаговых опухолях, когда лечение химиопрепаратами бессильно. В таком случае удается затормозить развитие злокачественного образования и ослабить клинические проявления болезни.
Если облучение и применение химических препаратов не дали эффекта, пациентам проводят пересадку костного мозга. Примерно у 40% пациентов трансплантация стволовых клеток помогает достичь стойкой ремиссии болезни.
Этот способ лечения множественной миеломы предполагает прием назначенных лекарств. Их действие направлено на купирование болей, корректировку концентрации кальция в крови. Препараты нормализуют свертываемость крови и стабилизируют работу почек.
Иногда еще возможно проведение операции по удалению одиночного очага миеломы, над которым потом проводится цитологическое исследование. Если наблюдается тяжелое течение болезни, пациентам может быть назначено применение морфина, бупренорфина и других наркотических препаратов.

Во время лечения болезни обязательно нужно придерживаться правильного питания. Диету при миеломной болезни назначает лечащий специалист. В рационе следует ограничить употребление продуктов с большим содержанием белка. Больному нужно есть меньше мясных блюд, яиц, бобовых и орехов.
Прогноз и профилактика
Обычно при множественной миеломе прогноз неблагоприятный. Почти у всех пациентов удается достичь ремиссии на два или три года, в лучшем случае этот период можно увеличить еще на два года. Без адекватного лечения миеломы, продолжительность жизни пациентов составляет не более двух лет. Полное выздоровление возможно только в случае солитарной формы онкопатологии.
Специфических способов для профилактики образования миеломной опухоли нет. Людям, попадающим в зону риска заболеваемости, рекомендуется регулярно проходить профилактический осмотр, для своевременного обнаружения патологии. Стоит тщательно следить за своим здоровьем, вести активный образ жизни и избавиться от вредных привычек.
Читайте также:

