Мелкоклеточная лимфоцитарная лимфома что это такое
В медицинской практике нередко встречается такое заболевание как мелкоклеточная лимфома. Пациентам, столкнувшимся с данным диагнозом, необходимо знать, что это за патология и как ее лечить.
Понятие и причины
Мелкоклеточная лимфома представляет собой онкологическое новообразование, которое формируется в лимфатических узлах и тканях. С прогрессированием болезни клетки опухоли способны покидать первоначальный очаг и распространяться по организму, образуя в других органах метастазы.

Патология бывает разных видов: диффузная, пролимфоцитарная, лимфоцитарная (ее еще называют хронический лимфолейкоз), лимфоплазматическая, плазменная и так далее. Видов достаточно много, все они имеют свои особенности развития.
Точная причина возникновения онкологии еще не выяснена учеными, но они имеют ряд предположений. Специалисты считают, что воздействие некоторых неблагоприятных факторов на организм человека способно привести к злокачественному перерождению.
К провоцирующим явлениям относят следующее:
- Наследственная предрасположенность.
- Возрастные изменения в организме.
- Курение и частое потребление спиртных напитков.
- Ослабленный иммунитет, в том числе и приобретенный иммунодефицит СПИД.
- Вирусные патологии.
- Воздействие на организм радиоактивного облучения.
- Неправильно питание, при котором человек употребляет большое количество канцерогенов.
Данный перечень возможных причин не является исчерпывающим. Ученые активно работают над тем, чтобы досконально изучить механизм развития онкологического заболевания.
Симптоматика
Неходжинское лимфообразование на ранних стадиях себя никак не проявляет. Поэтому человек может долгое время и не догадываться о том, что серьезно болен. В это время заболевание активно развивается, распространяется на все большие и большие площади.
Самый главный и первый признак патологии – увеличение пораженных лимфатических узлов. Выявляют его обычно на 2 стадии онкологии. Со временем, когда лимфома прогрессирует, распространяет по организму метастазы, состояние пациента сильно ухудшается.
Возникают следующие симптомы:
- Существенное снижение массы тела вплоть до полного истощения.
- Быстрая утомляемость.
- Обильное потоотделение.
- Повышение температуры тела.
- Ухудшение аппетита.
- Признаки анемии.
- Нарушение чувствительности отдельных частей тела.
Опухоль на поздних стадиях сопровождается дополнительными признаками, которые появляются вследствие поражения внутренних органов метастазированием. К примеру, если вторичные очаги проникли в легкие, то пациента будет мучить сильный кашель с отделением кровянистой мокроты, боль в грудной клетке, одышка.
Если же метастазы образовались в пищеварительном тракте, наблюдаются расстройства стула, тошнота, рвота. О поражении головного мозга говорят головные боли, снижение умственной деятельности, ухудшение памяти, концентрации внимания.
Лечебные мероприятия
Лечение назначается на основании проведенного обследования больного. Выбор тактики терапии зависит от множества факторов, к примеру, стадии развития онкологии, возраста пациента, его общего состояния и так далее.
Применяются следующие методики:

- Пересадка костного мозга. Прибегают к такому лечению чаще всего в случаях, когда другие способы терапии не приносят желаемого результата. Сущность процедуры состоит в введении больному донорских стволовых клеток, с помощью которых восстанавливается образование крови.
- Использование противоопухолевых антител. Данный метод заключается во введении в кровь антител, которые могут уничтожать злокачественные структуры. Такое лечение не всегда эффективно, потому что иммунная система способна выработать на введенные компоненты собственные антитела, которые будут препятствовать действию введенных антител.
- Химическая терапия. Это агрессивное лечение, при котором пациент принимает или ему вводят капельно химические препараты. Лекарства воздействуют на весь организм в целом, уничтожая все быстро растущие клетки. Причем они могут быть не только онкологическими, но и здоровыми. Поэтому терапия не проходит без побочных эффектов. Это может быть выпадение волос, тошнота, рвота, головные боли и многое другое.
- Облучение. Суть данного метода заключается в воздействии на опухоль радиоактивных лучей. Лечение более щадящее, чем химиотерапия, но тоже способно вызывать негативные реакции организма.
- Таргетная терапия. Также, как и при химическом лечении, здесь применяют токсические средства. Но у этой терапии есть одно важное отличие – вводимые вещества воздействуют исключительно на злокачественные клетки, не задевая здоровые. Поэтому отрицательное влияние на здоровье человека минимальное.
Прогноз при лимфоме зависит от многих факторов, главным из которых является стадия развития онкологии. Чем раньше будет начато лечение, тем больше шансов прожить еще много лет без рецидивов. Чтобы выявить патологию на начальном этапе ее развития, необходимо ежегодно проходить профилактическое обследование организма.
Лимфоцитарная лимфома – новообразование, происходящее из лимфоцитов, клеток, присутствующих в крови, в костном мозге и в лимфоузлах. Наиболее ярко выраженной ее разновидностью является лимфоплазмоцитарная лимфома (макроглобулинемия Вальденстрема) – вялотекущая лимфома, которая была впервые описана шведским врачом Яном Вальденстремом в 1944 году. Ежегодно от 3 до 5 человек из 1 000 000 заболевают лимфоплазмоцитарной лимфомой. Лимфоцитарная лимфома составляет около 1-2% всех случаев рака крови. Заболевание чаще встречается у мужчин, чем у женщин.
В чем суть заболевания?

Типичными признаками лимфоцитарной лимфомы являются головокружение и головные боли
Макроглобулинемия Вальденстрема – это злокачественное заболевание лимфатической системы. При лимфоплазмоцитарной лимфоме в костном мозге, лимфатических узлах или селезенке злокачественно измененные В-лимфоциты (подтип белых кровяных клеток) бесконтрольно размножаются.
В международной классификации болезней 10-го пересмотра (МКБ-10) лимфоплазмоцитарная лимфома обозначается кодом C88.0.
Причины
Точные причины развития заболевания неизвестны. Хотя опухолевые клетки имеют изменения в генах, никто не знает, что вызывает эти генетические изменения. В 20% случаев у пациентов с болезнью Вальденстрема есть родственник первой степени, у которого также была диагностирована лимфома.
Лимфоцитарная лимфома относится к группе индолентных (медленнорастущих) В-клеточных лимфом: это различие важно, потому что схема лечения медленнорастущих и быстрорастущих злокачественных новообразований отличается.
Основные факторы риска:
- возраст старше 65 лет;
- уровень гемоглобина ниже 11 г/дл;
- концентрация тромбоцитов ниже 100 г/л;
- бета-2-микроглобулин более 3 мг/л;
- концентрация антител класса М выше 70 г/л.
Симптомы
Усталость и снижение способности концентрировать внимание – наиболее распространенные признаки лимфоплазмоцитарной лимфомы (70% пациентов) и мелкоклеточной лимфоцитарной лимфомы. Они вызваны тем, что клетки лимфомы подавляют нормальное кроветворение в костном мозге, что может привести к анемии.
Из-за отсутствия тромбоцитов у пациентов могут возникать поверхностные кровотечения на коже или в других органах (10% пациентов).
Диагностика

Лучевая диагностика ( компьютерная и магнитно-резонансная томография) позволяет выявить наличие опухолевых образований в различных частях тела, которые не доступны врачу при внешнем осмотре
Вначале врач собирает анамнез и проводит физический осмотр пациента. Диагноз ставится на основе клинических, лабораторных, иммунологических и генетических данных.
Для установления диагноза лимфоцитарной лимфомы требуется взять образец ткани костного мозга и отправить на гистологическое исследование. Биопсия проводится под анестезией. Как правило, образец ткани берут на гребне подвздошной кости.
Ткань увеличенных лимфатических узлов также должна быть исследована специалистом по лимфоме. Если возможно, лимфатический узел следует полностью удалить хирургическим путем. Если пораженный лимфатический узел труднодоступен, более крупные образцы тканей можно альтернативно взять с использованием биопсии пуансона. Образцы, полученные с помощью тонкой иглы, недостаточны для точной диагностики.
В лабораторных анализах наблюдается увеличение количества моноклонального иммуноглобулина М. Гистологическое и цитологическое исследование костного мозга выявляет увеличение зрелых лимфоцитов при лимфосаркоме этого вида.
После определения вида лимфомы рекомендуется провести дополнительные обследования: компьютерную томографию, ПЭТ-КТ, МРТ, рентгенографию и ультразвуковое исследование.
Благодаря этим методам визуализации местоположение злокачественной опухоли можно определить более точно, что особенно важно для лучевой терапии.
Классификация
Для определения стадии индолентной лимфоцитарной лимфомы используют классификацию по Анн-Арбор:
- I стадия: вовлечение одного лимфоузла или органа вне лимфатической системы;
- II стадия: вовлечение одного или нескольких лимфатических узлов на одной стороне диафрагмы с или без поражения других тканей;
- III стадия: поражение двух или более лимфоузлов на обеих сторонах диафрагмы с поражением органов вне лимфатической системы;
- IV стадия: поражение нескольких лимфоузлов с одновременным поражением органов.
Также выделяют бессимптомную (А) форму болезни и форму с выраженными симптомами (В).
Лечение
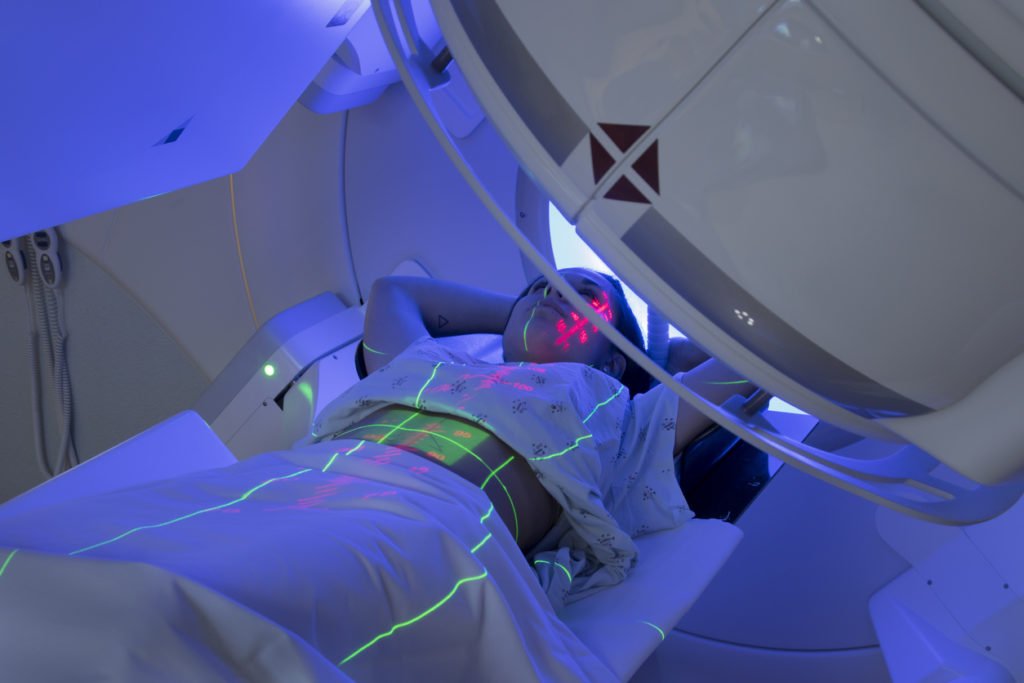
Выбор программы лечения зависит от вида лимфомы и состояния больного
У пациентов с незначительными или развивающимися симптомами требуется немедленно начать терапию. Другой причиной срочного начала лечения являются изменения в картине крови – анемия.
Если лечение необходимо, существует несколько вариантов подавления болезни. Однако полностью вылечиться невозможно.
- химиотерапия;
- радиотерапия;
- трансплантация стволовых клеток;
- поддерживающая терапия – плазмаферез;
- комбинация химиотерапии и плазмафереза.
Ионизирующее излучение повреждает ДНК раковых клеток. Излучение повреждает не только ДНК опухолевых клеток, но и здоровых тканей. Здоровые клетки лучше способны восстанавливать ДНК, чем раковые: эта разница в регенерации ДНК является самой большой при относительно низкой дозе излучения. Чтобы использовать эту разницу, излучение часто делится на множество небольших количеств (фракций) и проводится в течение нескольких дней.
В начале пациентам назначают иммунохимиотерапию: это комбинация химиопрепарата (например, Бендамустина) и моноклонального антитела. Другие эффективные методы лечения включают Ритуксимаб в сочетании с ингибитором протеасомы. Этот активный ингредиент ингибирует распад белка в клетках лимфомы и, таким образом, препятствует их выживанию (происходит накопление ненужного белка).
Для молодых пациентов высокодозная химиотерапия и трансплантация костного мозга – еще один способ приостановить развитие болезни. Обычно берутся стволовые клетки от самого пациента и после химиотерапии, неповрежденные, обратно вводятся в кровоток. Стволовые клетки от здоровых доноров используются только в исключительных случаях и у молодых пациентов с клинически агрессивным течением, так как лечение имеет высокие риски и побочные эффекты.
Схема лечения зависит от возможных сопутствующих заболеваний, возраста и общего физического состояния конкретного пациента. Пациенты страдают от повышенной вязкости крови, поэтому рекомендуется выполнить плазмаферез до начала иммунохимиотерапии.
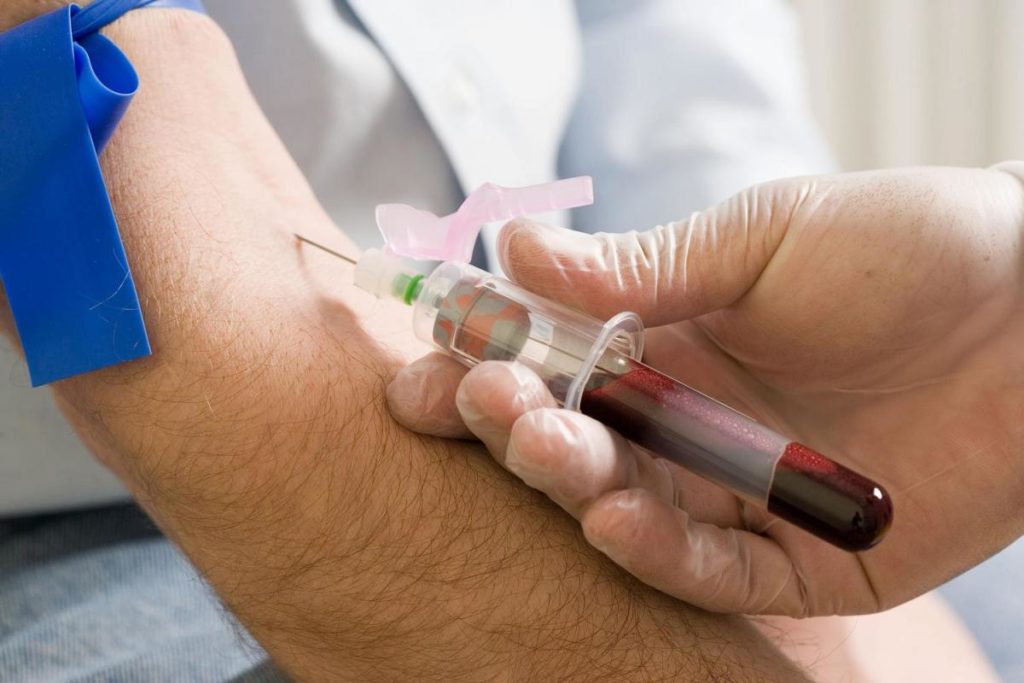
Снижение количества эритроцитов или тромбоцитов в крови – один из признаков недуга, поэтому общий анализ крови необходим для преждевременного выявления заболевания
Для достижения долгосрочных эффектов от лечения необходимо регулярно проверять состояние пациента. Такие контрольные проверки необходимо проводить каждые три месяца в первые два года после окончания терапии. С третьего года обследование проводится с ежегодными интервалами. Во время последующих обследований также рассматривается вопрос о том, возникают ли долгосрочные побочные эффекты.
Следующие исследования рекомендуется проходить всем пациентам с лимфоплазмоцитарной лимфомой:
- физический осмотр;
- общий и биохимический анализы крови;
- анализы на концентрацию лактатдегидрогеназы;
- обследование печени и почек;
- рентгенографическое и ультразвуковое обследование;
- контроль лабораторных данных (IgM) и участков заболевания, которые были заметны до лечения.
Прогноз пациентов с лимфоцитарной лимфомой
Как и в случае с другими лимфомами, описанные выше методы лечения помогают устранить симптомы, но неспособны полностью вылечить пациента. В некоторых случаях у пациентов не развиваются клинические симптомы в течение многих лет, хотя болезнь медленно прогрессирует. Цель терапии – максимально подавить заболевание и сохранить качество жизни пациентов.
Отсутствие нормальных лимфоцитов приводит к синдрому дефицита антител, что приводит к развитию иммунодефицита и частому возникновению сопутствующих инфекций.
В общей сложности 50% пациентов выживают после 10 лет с момента постановки диагноза; некоторые из них имеют высокое качество жизни даже после более чем 20 лет жизни.
При возникновении любых симптомов пациентам с лимфомой в обязательном порядке необходимо обращаться за консультацией к врачу, чтобы избежать развития опасных для жизни последствий.
Среди раковых состояний и онкологических заболеваний большой агрессивностью выделяется В клеточная лимфома. Это вид злокачественной опухоли, которую относят к неходжкинским лимфомам. По среднестатистическим данным, неходжкинские заболевания диагностируются у восьмидесяти восьми процентов людей с раком лимфатической системы. Данный тип новообразований имеет свойство быстро распространяться по организму, пуская метастазы в ткани спинного и головного мозга, легких и плевры, в костную ткань, органы брюшной полости, желудочно-кишечный тракт, молочные железы, кости и даже кожный покров.
Бета-клетки отвечают за иммунную систему человека, но когда по каким-то причинам меняется строение данных клеток, происходит нарушение функционирования иммунитета, и он начинает работать против организма. Часто терапия крупноклеточной В-клеточной лимфомы затруднительна, поскольку на ранних стадиях патологию обнаружить тяжело, а на поздних этапах развития болезнь уже охватывает весь организм. Диагностика и лечение должны проходить как можно раньше, только в таких случаях лимфома может быть побеждена, а больной может рассчитывать на благоприятный прогноз.

Причины
На сегодняшний день точные причины возникновения патологии не изучены, но существует несколько факторов, способных повлиять на развитие такой болезни, как клеточная лимфома:
- работа с агрессивными химическими веществами на вредном производстве;
- неблагоприятная экологическая обстановка по месту проживания;
- вирусные инфекции, а также наличие патологических заболеваний, например, синдрома Эпштейна-Барра;
- воздействие на организм ионизирующего излучения;
- аутоиммунные болезни, такие как сахарный диабет инсулинозависимого типа, рассеянный склероз, и другие заболевания, влияющие на иммунную систему;
- перенесенные операции по трансплантации органов;
- приобретенный ВИЧ;
- вирусный гепатит С;
- тяжелые заболевания крови;
- серьезные заболевания лимфоузлов, например, их туберкулез.
От ранней диагностики часто зависит жизнь больного, так как наличие злокачественных патологий данного типа позволяет лимфатической системе человека перейти в режим неправильной работы и бороться с клетками собственного организма.
Классификация
Европейско-американская классификация ВОЗ разделяет b-клеточную лимфому на несколько разновидностей:
- Диффузная В-крупноклеточная лимфома – наиболее часто возникает у людей старшего возраста (от шестидесяти лет), отличается стремительным и прогрессирующим развитием. При своевременной диагностике есть хороший шанс на излечение.
- Фолликулярная лимфома – является менее распространенным видом, имеет медленное развитие. Без терапии новообразование перерождается в предыдущий вид. В этом случае прогноз на пятилетнюю выживаемость крайне мал.
- Экстранодальная В-клеточная лимфома – возникает у престарелых людей, преимущественно, в желудке. Локализуясь в маргинальной зоне, такая лимфома медленно прогрессирует и хорошо поддается терапии при ранней диагностике;
- Первичная медиастральная b-крупноклеточная лимфома – наиболее распространена у лиц женского пола после достижения тридцатилетнего возраста. При своевременной диагностике хорошо излечивается, несмотря на быстрое прогрессирование.
- Мелкоклеточная лимфоцитарная лимфома — прогрессирует очень медленно, но тяжело поддается любому лечению. Изредка может приобретать стремительный рост.
При разных формах лимфом симптоматика может отличаться, поэтому важно знать ее, чтобы вовремя обратиться к доктору при подозрении на патологию лимфатической системы.
Стадии
Учитывая степень вовлеченности в патологический процесс других органов и систем, существует четыре стадии развития заболевания:
- При первой стадии Б-клеточной лимфомы отмечается единичное поражение отдельной группы лимфоузлов, например, в области паха, шеи или брюшины. В начале возникновения лимфомы необратимые процессы в организме не происходят. Опухоль не распространяется на другие области организма и хорошо поддается терапии.
- При второй стадии новообразование увеличивается в размере, изменяя структуру тканей лимфатической системы. В патологический процесс вовлекаются органы по одной стороне от диафрагмы.
- На третьей стадии онкопроесс вовлекаются почти все основные системы организма, но самые большие и высокоагрессивные новообразования обнаруживаются в брюшине и грудной клетке. Организм больного частично перестает функционировать.
- На четвертой стадии лимфому можно найти по всему организму, что вызывает необратимые процессы практически во всех органах. Терапия на данном этапе не приносит необходимого результата и может только немного ослабить симптоматику и продлить жизнь больного.
Более-менее благоприятный прогноз можно наблюдать при диагностировании заболевания на первой или второй стадии его развития.
Симптомы
Первым признаком, по которому можно заподозрить, что у человека В клеточная лимфома, является сильное увеличение одного лимфатического узла сначала в месте локализации, а потом целых групп лимфоузлов по всему организму.

Помимо этого, на затылке, шее, в паху и в подмышечных впадинах возникают опухоли. По мере прогрессирования лимфомы из малых лимфоцитов, добавляются новые симптомы:
- быстрая и сильная потеря веса всего за два или три месяца;
- быстрая утомляемость даже при отсутствии физических нагрузок;
- усиленное потоотделение ночью;
- длительная общая гипертермия до субферильных отметок;
- потеря аппетита.
- ощущение зуда при поражении кожного покрова;
- болевые ощущения в животе, диарея, тошнота и рвота, если лимфома развилась в брюшине;
- возникновение одышки и кашля при В-клеточной лимфоме, локализованной около органов дыхательной системы;
- болевой синдром в суставах при поражении костей;
- эндокринные нарушения, при локализации лимфомы возле щитовидной железы.
Есть еще немало признаков, когда данная неходжкинская патология задевает различные органы, поэтому при любых странных проявлениях болезни необходимо без замедлений обратиться за консультацией к доктору.
Диагностика
Постановка диагноза при лимфоме из малых лимфоцитов начинается с физикального обследования и сбора анамнеза, после чего пациент обязательно посылается на общеклинический анализ крови. Дальше не обойтись без таких исследований:
- ультразвуковое исследование лимфатических узлов и органов брюшины;
- лучевая диагностика (рентген) грудной клетки и костей;
- тонкоигольная биопсия самого большого лимфоузла;
- спинномозговая пункция для определения вовлеченности в патологический процесс центральной нервной системы;
- костномозговая пункция подвздошной кости с последующим гистологическим, цитологическим и цитохимическим исследованием взятого материала;
- компьютерная и магнитно-резонансная, а также позитронно-эмиссионная томография.
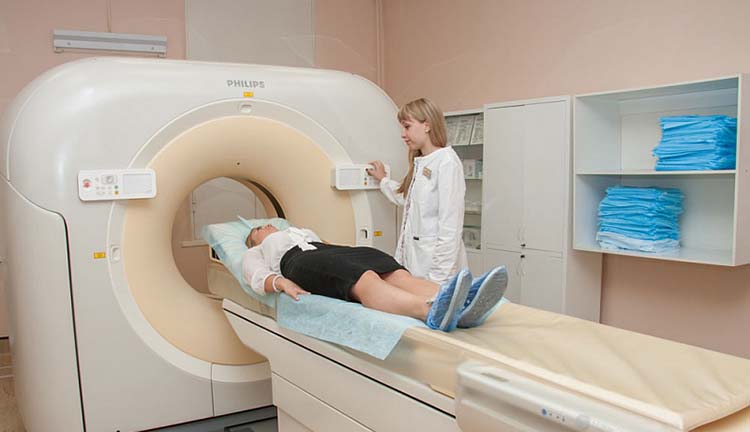
После постановки диагноза доктор назначает лечебные мероприятия, опираясь на стадию лимфомы, возраст, а также общее состояние больного.
Лечение
В-клеточная лимфома тяжело поддается терапии, поскольку на ранних стадиях развития диагностируется очень редко. Лечение рака лимфатической системы проводится комплексно и включает в себя химиотерапию, лучевую терапию, лечение мононуклеальными антителами, а также трансплантацию периферических стволовых клеток. Самый эффективный метод лечения при В-клеточной лимфоме – химическая терапия цитостатиками.
Проводиться химиотерапия может отдельно от других методов или перед пересадкой стволовых клеток. Проводится такой метод несколькими курсами и обладает негативным воздействием не только на раковые клетки, но и на весь организм, однако без применения цитостатических препаратов добиться хорошего результата невозможно. После химиотерапии профилактика тошноты, а также других побочных эффектов осуществляется специальными препаратами.

Облучение, в основном, идет дополнением к предыдущему методу. Лучи воздействуют непосредственно на пораженную группу лимфатических узлов, что сокращает количество побочных реакций организма, однако если применить лучевую терапию, как самостоятельный способ лечения, даже на первой стадии остается большой риск рецидива. Моноклоальные антитела, которые нейтрализуют деятельность опухоли, воспроизводятся в лаборатории и могут применяться для лечения в комплексе с предыдущими методами, так и самостоятельно при нечувствительности новообразования к химическим препаратам.
Пересадка костного мозга со стволовыми клетками необходима, если после проведенного лечения химическими препаратами и рентгеновским облучением возник рецидив. Для трансплантации берется костный мозг донора, однако операция дорогостоящая, и пациентам часто приходится длительное время стоять в очереди на стволовые клетки. В связи с этим, большинство больных погибает, так и не дождавшись хирургического вмешательства. Если врачам удалось добиться ремиссии, то она, как правило, длится от пяти до десяти лет, после чего возможен рецидив. После лечения химией и облучением больным назначается прием интерферона. После трансплантации спинного мозга, доктора препаратами угнетают иммунную систему пациента, чтобы не произошло отторжение.
Прогноз и профилактика
Прогноз В-клеточной лимфомы зависит от стадии, на которой она была выявлена. При диагностировании патологии на начальном этапе пятилетняя выживаемость наблюдается у девяноста пяти процентов больных. При второй стадии – у половины пациентов, при третьей – у тридцати процентов, и на последней стадии лимфомы выживает только восемь человек из ста. Рецидив при лимфоме на первом году после лечения возникает в восьмидесяти процентах случаев, а на втором году – в пяти.
Специфической профилактики В-клеточной лимфомы не существует, так как точно неизвестны причины ее появления. Сократить риск развития патологии можно, если сократить факторы риска, вести здоровый образ жизни, а также проходить периодическое обследование у доктора.

-
2 минут на чтение

Мелкоклеточная лимфоцитарная В-лимфома, в зависимости от особенностей протекания, разделяется на несколько типов, каждый из которых определяет продолжительность жизни пациента. Наиболее опасной считается агрессивная острая форма опухоли, при которой люди умирают в течение первого года. Вылечиться от мелкоклеточной диффузной неходжкинской лимфомы можно, если новообразование не дало метастазы и выявлено рано.
Прогноз
Прогноз при мелкоклеточной лимфоме зависит от следующих факторов:
- тип и стадия развития опухоли;
- возраст пациента;
- наличие сопутствующих болезней, затрагивающих лимфатическую систему;
- индивидуальные особенности организма.
Более благоприятный прогноз у людей младше 60 лет с опухолевым процессом, течение которого не сопровождается метастазированием. В этом случае новообразование не вызывало серьезных нарушений в работоспособности организма и хорошо поддается медикаментозному и/или хирургическому лечению.
Опухоль данного типа редко диагностируют на начальных стадиях. Но если это удалось, то до 95% пациентов проживает 10 и более лет после проведенного лечения.
В случае локального распространения метастазов в близлежащие ткани лечение успешно у половины заболевших. Причем в 12% случаев новообразование рецидивирует в течение последующих трех лет.

- Онкогематология
![]()
Наталья Геннадьевна Буцык- 6 декабря 2019 г.
Выявленный на третьей стадии опухолевый процесс провоцирует гибель до 75% пациентов. Из выживших только треть людей преодолевает пятилетний порог.
Развитие опухолевого процесса на последней стадии заканчивается летальным исходом в 88% случаев. А у выживших рецидивы, которые также приводят к смерти, возникают обычно в течение первого года после лечения.
Благоприятной, с точки зрения вероятности выживаемости, считается индолентная форма лимфомы, характеризующаяся медленным ростом. Однако риск летального исхода повышается, если опухоль часто рецидивирует. Кроме того, индолентная форма нередко трансформируется в диффузную, которая увеличивает вероятность наступления смерти.
Как часто возникает рецидив
Рецидивы мелкоклеточной лимфомы наступают часто. Опухоль после успешного лечения в первые годы выявляется у 80% пациентов. В подобных ситуациях лицам младшего возраста рекомендуют провести пересадку костного мозга. Такая процедура существенно улучшает прогноз.
Лимфоцитарная лимфома — это опасная разновидность раковых опухолей, отличающаяся частыми рецидивами. Появление данного образования нередко заканчивается смертью.
В-клеточная лимфома – это разновидность неходжкинских новообразований. Заболевание возникает на фоне бесконтрольного деления В-лимфоцитов, принимающих клетки и ткани организма за чужеродные. Лимфоидные клетки угнетаются, нарушается их питание. В-лимфоциты объединяются в злокачественный очаг. Лимфатические узлы наиболее подвержены злокачественным патологиям первичного либо приобретённого характера. Вторичная опухоль считается метастазом другого онкологического процесса.
Код по МКБ-10 у В-клеточной лимфомы С85.1. Опухоль может состоять из В-клеток фолликулярного центра (GSB-тип). Диффузионная негерминальная патология представлена non GSB-типом.
Группа риска
Неходжкинские лимфомы диагностируются всё чаще. Новообразование может возникнуть у людей любого возраста. Чаще диагностируется у пожилых пациентов. Пик заболеваемости приходится на 65 лет.
Данная лимфома способна поражать любые внутренние органы. Агрессивный характер патологии вызывает недостаточность жизненно-важных систем. При отсутствии лечения шанс на выживание равен нулю. Химиотерапия способна вылечить болезнь и ввести человека в стойкую ремиссию, увеличив срок жизни.
Лимфома Ходжкина состоит из макрофагальных и моноцитарных клеток. Болезнь представляет лимфогранулематоз. Клеточный состав является главным отличием болезни от неходжкинских патологий.
Этиология заболевания
Почему возникает первичная Бета клеточная лимфома, учёные уточняют до сих пор. Известно лишь, что, как любой рак, патология возникает на фоне указанных факторов:
- Врождённые или приобретённые болезни, угнетающие иммунитет (ВИЧ-инфекция, СПИД).
- Хронические вирусные поражения гепатитом, герпесом и т.д.
- Лимфома может наблюдаться при аутоиммунных нарушениях.
- Клеточная мутация наследственного характера.
- Проживание в экологически опасной зоне.
- Длительный контакт с радиацией.
- Хронические воспалительные процессы внутренних органов, вызванные патогенными бактериями.
- Пожилой возраст.
- Избыточный вес.
- Применение цитостатиков и ионизирующего облучения для лечения других онкологических проблем.
- Пересадка костного мозга или внутренних органов.
- Издержки профессии, вынуждающие контактировать с канцерогенами.
Выявлено положительное влияние антибиотиков на лимфому. Длительный приём некоторых антибактериальных препаратов способствует развитию опухоли лимфоидной ткани.
При неходжкинской В-клеточной лимфоме выделяют 4 стадии развития болезни:
- I стадия характеризуется формированием онкологического процесса в единственном лимфоузле.
- На II этапе опухоль проникает в 2 и более лимфоузла, распространяясь по одной стороне диафрагмы.
- При III стадии страдают лимфатические узлы со всех сторон.
- IV стадия редко поддается лечению, потому что злокачественные клетки поражают всю лимфатическую систему и формируют вторичные очаги в отдалённых органах.
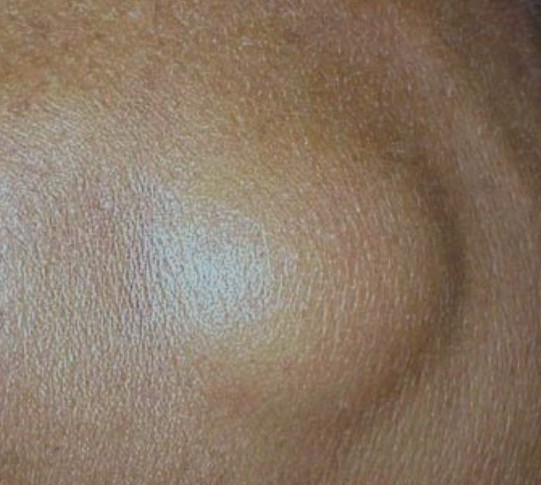
Подтипы В-клеточной лимфомы:
- Диффузная крупноклеточная лимфома (код по МКБ-10 С83.3) развивается в любом отделе человеческого тела и встречается чаще других патологий данного вида. Состав опухоли может относиться к центробластным или иммунобластным клеткам.
- Лимфоцитарная мелкоклеточная патология. Развивается в крови пожилых людей, формирует лимфоцитарную лейкемию. Опухоль состоит из малых клеток.
- Пролимфоцитарный лейкоз возникает из клеток лимфоцитов, которые мутировали и потеряли функцию защиты организма. Для патологии не характерен нодулярный рост.
- Новообразование в селезёнке развивается медленно. Симптомы поражения проявляются поздно, поэтому орган не удаётся спасти.
- Волоскоклеточная патология развивается в клетках костного мозга. Лимфоцит видоизменяется и не выполняет заданные функции.
- Лимфоплазматический очаг отличается крупным размером. Долгое время находится в латентной форме. Поражает забрюшинное пространство. Обычно развивается у молодых женщин.
- Мальт-лимфома развивается в лимфоидной ткани органов ЖКТ и мочеполовой системы. Состоит из клеток промежуточного типа.
- Нодальная опухоль развивается медленно. Имеет благоприятный прогноз. Поражает любые лимфатические узлы.
- Экстранодальная патология локализуется внутри органов.
- Для узловой лимфомы характерно множественное поражение внутреннего органа. Заболевание имеет высокий уровень злокачественности.
- Медиастинальная (тимическая) опухоль средостения развивается в верхнем отделе грудной клетки. Диагностируется у пациентов среднего возраста.
- Анапластическая патология поражает лимфоузлы шеи и подмышечных впадин. Раковые клетки стремительно распространяются по организму, поражая отдалённые структуры. Alk-негативная опухоль диагностируется у 50% взрослых. Прогноз отрицательный. Аlk-позитивная лимфома обычно встречается у детей и отличается удовлетворительным прогнозом.
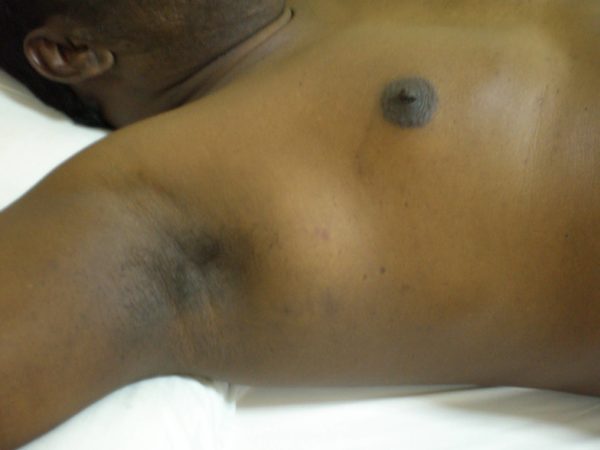
- Новообразование маргинальной зоны представлено лимфосаркомой. Поражается лимфоидная ткань забрюшинного пространства. Обычно опухоль крупнозернистая. Пациент испытывает постоянную сильную боль в области опухоли.
- Мантийноклеточная патология развивается экстранодально. Состоит из клеток мантийной области. Плохо реагирует на цитостатические средства. Очаг составляют зрелые лимфоидные элементы идентичные клеткам мантии.
- При лимфоме Беркитта отмечается повышенная полиферативная активность опухолевых клеток. Очаги возникают в лимфатической, кровеносной и кроветворной система Х.
Опухоль бывает крупно- и мелкоклеточной, индолентной, агрессивной и высокоагрессивной.
При вялотекущей форме возрастает риск рецидивов. С такой патологией люди живут не больше 7 лет. Индолентный тип лимфомы представляют лимфоцитарные, многоклеточные новообразования и Бета-клеточные опухоли маргинальной зоны.
С заболеванием агрессивной степени выживаемость пациентов резко сокращается в течение 2-3 месяцев. Для патологии характерны ярко выраженные симптомы. Очаг бывает диффузный крупноклеточный или смешанный и иммунобластный диффузный.
При обнаружении высокоагрессивной лимфомы Беркитта или лимфобластной опухоли больному осталось жить считанные недели или дни.
Клиника болезни
При лимфоме признаки нарушений в организме нарастают по мере увеличения опухоли. Первые тревожные симптомы – воспаление лимфатических узлов в одной или нескольких областях тела.
В течение 3 недель больной отмечает появление перечисленных изменений:
- Резкое снижение массы тела;
- Высокая температура;
- Вялость и сонливость;
- Повышенное потоотделение во время ночного сна;
- Бледность и серость кожи;
- Синяки и подкожные кровоизлияния;
- Онемение участков тела, обычно конечностей;
- Развивается апластическая анемия.
Специфические симптомы зависят от локализации новообразования:
- При поражении кожи человек отмечает постоянный зуд в определённой области.
- При лимфоме органов желудочно-кишечного тракта характерны расстройства стула, тошнота, рвота и боль в брюшине.
- Для поражения области средостения свойственно развитие кашля и одышки.
- Если опухоль давит на суставы, человек испытывает боль, нарушается двигательная функция конечности.
- Лимфома селезёнки отличается значительным увеличением органа и деформацией живота.
- Если поражены миндалины, изменяется голос, появляется першение в горле и боль при глотательных движениях.
- Вторичные очаги в центральной нервной системе и головном мозге ухудшают зрение, провоцируют головные боли и паралич.
С поражением костного мозга связано возникновение лейкоза.
На фоне лимфомы может развиться плоскоклеточная опухоль головы или шеи.
Указанные симптомы могут указывать на неопасное заболевание, поэтому важно оценить злокачественность патологии.
Диагностические меры
Неуточнённая опухоль не подвергается лечению. Важно дифференцировать клетки очага и уточнить диагноз. Онкологи назначают комплекс инструментально-диагностических исследований:

- Клинические анализы мочи и крови.
- Ультразвуковая диагностика органов брюшной полости и лимфатических узлов шеи, ключицы, паха и других областей.
- Для уточнения состояния области средостения, органов дыхания и костной ткани проводят рентгенографию.
- Определение онкомаркеров, в частности, титры Бета-2-микроглобулина и белковые соединения.
- Пункции ликвора и костного мозга.
- Магнитно-резонансная и компьютерная томографии.
- Гистологическое исследование тканей опухоли предоставляет заключительный диагноз.
Лечебная тактика
Лечение назначается, опираясь на индивидуальные особенности пациента и лимфомы. Онкологи подбирают протокол исходя из размера очага, степени злокачественности и стадии болезни.
Для борьбы с В-клеточной лимфомой применяют химиотерапию. В зависимости от этапа развития патологии, курс цитостатиков включает один или несколько химиопрепаратов.
Влияние химии улучшает лучевая терапия. В роли самостоятельного лечения ионизирующее облучение применяется на первой стадии заболевания для высокодифференцированных новообразований и при вовлечении в онкологический процесс костной ткани.
При агрессивной опухоли, распространившей клетки по всем отделам организма, лучами воздействуют на самый агрессивный участок.
Если заболевание возвращается повторно, симптомы и течение болезни проходят в более тяжёлой форме. Рекомендована срочная пересадка костного мозга.
Крупные опухоли удаляют хирургически. Резекция злокачественного очага вместе с частью здоровой лимфоидной ткани сопровождается лучевой и химиотерапией. Метод увеличивает жизненные шансы пациента в 3 раза. Пятилетняя выживаемость при адекватном лечении встречается у большей части обратившихся больных.
Прием цитостатических средств негативно влияет на здоровые клетки организма. Подавляется иммунитет. Для нормализации защитных сил пациенту назначают иммунотерапию с применением интерферон-содержащих препаратов.
При терминальной стадии заболевания рекомендована паллиативная терапия для снятия симптомов интоксикации и улучшения качества жизни онкобольного.
Когда человек узнает о наличии злокачественного процесса, нередко случаются психические расстройства и глубокая депрессия. В таком случае необходима консультация психолога и поддержка близких людей. Оптимистически настроенные пациенты лучше справляются с лимфомой и быстрей входят в ремиссию.
Нетрадиционная медицина не способна исцелить человека от рака. Приём народных средств усугубит течение болезни и позволит опухолевым клеткам основательно проникнуть в организм больного. Гомеопатические препараты могут использоваться как поддерживающая терапия после основного лечения и назначения врача.
При развитии лейкемии на фоне облучения и приёма цитостатиков также рекомендуется трансплантация костного мозга. Метод позволяет возобновить кроветворный процесс и побороть онкологические проблемы. Для операции существует ряд противопоказаний и осложнений.
Восстановление и прогнозы на жизнь
Реабилитация включает кардинальное изменение образа жизни: отказ от вредных привычек, исключение вредной пищи и стабильное занятие лечебной физкультурой. Важно усилить противостояние иммунитета к раковым клеткам.
Лечение В-клеточной лимфомы на первой стадии эффективно в 90% случаев. При второй стадии пятилетняя выживаемость составляет 50%. На третьей – 30%. Четвёртая стадия всегда подразумевает скоропостижную смерть, выживает 8% пациентов.
Больной вправе оформить инвалидность 2 или 3 группы после полученного лечения.
Читайте также:


